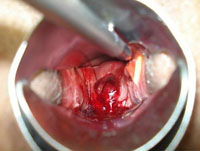
Желудочное кровотечение методы диагностики
Диагноз ЖКК базируется, на совокупности клинических проявлений, данных лабораторных и инструментальных исследований. При этом необходимо решить три важных вопроса: во-первых, установить факт ЖКК, во-вторых, верифицировать источник кровотечения и, в-третьих, оценить степень тяжести и темпа кровотечений (В.Д. Братусь, 2001; Н.Н. Крылов, 2001). Немаловажное значение в определении тактики лечения имеет установление нозологической формы заболевания, вызвавшего кровотечения.
Тщательно собранный анамнез заболевания у значительной части больных позволяет получить указание не только на ЖКК, но и уточнить причину его возникновения. Сведения о рвоте кровью или содержимом желудка в виде «кофейной гущи», наличие «дегтеобразного стула» и стула черного цвета с лаковым блеском позволяют предположить, как уровень источника кровотечения в ЖКТ, так и интенсивность кровопотери.
Наиболее частой причиной кровотечения из верхних отделов ЖКТ являются язвенные поражения о чем могут свидетельствовать данные о том, что больной ранее лечился по поводу язвенной болезни, или данные о голодных и ночных болях в верхних отделах живота, которые в большинстве случаев носят сезонный (весна, осень) характер. На опухолевую природу кровотечения указывает постепенное прогридиентное течение заболевания в виде « дискомфорта в желудке», беспричинная потеря массы тела и ряд других так называемых «малых» симптомов рака желудка (ухудшение самочувствия, общая слабость, депрессия, снижение аппетита, желудочный дискомфорт, беспричинное исхудание). Для диагностики кровотечений из пищевода необходимо наличие данных о циррозе печени или злоупотреблении алкоголем, или о хроническом гепатите.
Необходимо также уточнить не употреблял ли больной лекарства, особенно нестероидные противовоспалительные средства и кортикостероиды. Выяснить наличие сопутствующих заболеваний, особенно печени, сердца и легких, а также наличие геморрагических диатезов, проявляющихся петехиальными высыпаниями, геморрагическими пузырьками или подкожными кровоизлияниями, о возможности наследственных геморрагических заболеваний, как, например, телеангиоэктазии. Появление признаков ЖКК через некоторое время (1-3 часа)после обильного приема пищи особенно с алкоголем, в сочетании с повышением внутрибрюшного давления (поднятие тяжестей, рвота) указывает на вероятность возникновения синдрома Меллори-Вейса.
По характеру рвоты с примесью крови можно предположить тяжесть кровотечения. Рвота «кофейной гущей» свидетельствует, что темп кровотечения скорее всего умеренный, но в желудке скопилось не менее 150 мл крови. Если рвотные массы содержат неизмененную кровь, то это может указывать на кровотечение из пищевода или профузное кровотечение в желудке. Подтверждением последнего будут быстро развивающие гемодинамические нарушения ведущие к ГШ.
Следует учитывать, что иногда значительный объём рвотных масс окрашенных примесью крови может создавать ложное представление о большой кровопотери. Следует также помнить, что рвота с примесью крови встречается лишь у 55% случаев ЖКК из верхних отделов ЖКТ (до Трейцевой связки) и даже обильное кровотечение из варикозных узлов пищевода не всегда манифестируется «кровавой рвотой». Если рвота с кровью повторяется через 1 -2часа, то считают, что это продолжающееся кровотечение, если через 4-5 часов и более можно думать о повторном, т.е. рецедивирующем кровотечении. (В.Д. Братусь, 1991; р.К Me Nally, 1999).
Бесспорным доказательным признаком ЖКК является обнаружение признаков крови в кале, видимое на глаз или установленное лабораторно. Необходимо учитывать, что в жалобах больного и анамнезе может быть указание на наличие черного кала, обусловленного приемом препаратов, содержащих висмут (де-нол, викалин, викаир). При осмотре каловых масс по внешнему виду необходимо дифференцировать кровотечение (кал будет черным лаково блестящим) от окраски их препаратом (черный с серым оттенком, тусклый).
При «малых» кровотечениях, в основном хронического характера, когда в ЖКТ поступает до 100 мл крови в сутки, видимых на глаз изменений цвета кала не отмечают. Её обнаруживают лабораторно при помощи реакции с бензидином (проба Грегдерсена), которая будет положительной, если кровопотеря превышает 15 мл/сутки. Чтобы избежать ложно-положительной реакции необходимо исключить из рациона больного на протяжении 3 суток мясные и другие продукты животного происхождения, в составе которых содержится железо.
Отменяется чистка зубов при помощи щетки, которая может вызвать кровоточивость десен. Подобную информацию можно получить также при проведении качественной реакции Вебера (с гваяколой смолой), но она будет положительной при кровопотере не менее 30 мл/сутки.
Более информативным является количественное исследование суточной кровопотери крови с калом по методу П.А.Канищева и Н.М.Березы (1982). Положительные результаты исследования кала на «скрытую» кровь сохраняются в течении 7-14 дней после однократного введения в желудок большого количества крови (P.R. McNally, 1999).
Ускорить установление факта кровотечения из верхних отделов ЖКТ (выше связки Трейца) позволяет введение назогастрального зонда с промывкой желудка кипяченной водой или 0,5% раствором аминокапроновой кислоты в количестве от 200,0 до 500,0 мл. Но почти у 10% больных с кровоточащей язвой ДПК в желудочном содержимом примеси крови не обнаруживается. Это объясняется тем, что при временной остановке кровотечения кровь может быстро проходить в кишечник не оставляя следов в желудке.
В обязательном порядке у всех пациентов выполняется пальцевое исследование прямой кишки. Наличие на пальце перчатки кала с измененным цветом, позволяет определиться с фактом кровотечения и предположить уровень его источника в ЖКТ задолго до появления самостоятельного стула.
Наиболее эффективными и обязательными исследованиями, при подозрении на ЖКК, являются эндоскопические. Они позволяют не только установить локализацию источника кровотечения, его характер, но и в большинстве случаев провести местный гемостаз. Современные фиброволокнистые эндоскопы позволяют выявить источник кровотечения в 9298% [В.Д. Братусь, 2001, J.E. de Vries,2006]. При помощи эзофагогастродуоденоскопии уверенно исследуется верхний отдел ЖКТ, включая ДПК, а применение колоноскопии позволяет осмотреть всю толстую кишку, начиная с прямой кишки и заканчивая Баугиниевой заслонкой. Менее доступна для эндоскопического исследования тонкая кишка.
При подозрении на кровотечение из нее применяют лапороскопическую и интраоперационую интестиноскопию. В последнее время применяют видеокапсулы, которые продвигаясь по кишке передают на экран монитора изображение слизистой оболочки [M. Appleyard, A. Ylukonovsky et al. 2000]. Но этот метод из-за сложности и дороговизны малодоступный для широкого применения.
Разработан также более эффективный метод эндоскопического исследования тонкой кишки: энтероскопия методом проталкивания и двухбалонная эндоскопия (ДБЭ), выполняемая путем поэтапного нанизывания тонкой кишки на фиброволоконный зонд при помощи двух фиксирующих баллончиков.
Учитывая, что 80-95% всех ЖКК приходится на верхние отделы пищеварительного тракта [В.Д. Братусь, 2001; В.П. Петров, И.А. Ерюхин, И.С. Шемякин, 1987, J.E. de Vries,2006, J.Y. Lan, J.Y. Sung, Y. Lam a.otn., 1999] выполнение ФГДС занимает ведущее место в их диагностике. Лишь при наличии явных клинических признаков кровотечения из кишечника производится колоноскопия. Неотложное эндоскопическое исследование обязательно при наличии клинических проявлений или подозрения на острое ЖКК.
Противопоказанием к его выполнению является только агональное состояние больного. При нестабильной гемодинамике (систолическое АД<100 мм рт.ст.) эндоскопическое исследование проводится после ее стабилизации или на фоне инфузионной терапи (при наличии признаков продолжающегося кровотечения) [В.1. Нпсппаев, Г.Г. Рощин, П.Д. Фомин и др., 2002]. Задержка обследования не дает возможности своевременно обнаружить источник кровотечения, определить его активность, что естественно влияет на тактику и исход лечения.
При наличии шока, комы, острого нарушения мозгового кровообращения, инфаркта миокарда, декомпенсации сердечной деятельности вначале удерживаются от проведения эндоскопии и начинают консервативное лечение ЖКК. В случае его безуспешности и наличии клинических признаков продолжающейся кровопотери возможно проведение эндоскопического исследования по жизненным показаниям, как единственной возможности установления источника кровотечения с одновременной попыткой остановки его одним из эндоскопических методов.
Исследование проводится на столе (эндоскопический операционный), который позволяет менять положение тела больного, что предоставляет возможность осмотреть все отделы желудка, особенно при наличии в нем большого количества крови [В.И. Русин, Ю.Ю. Переста, А.В. Русин и др., 2001]. Врачу-эндоскописту перед исследованием ставятся следующие задачи:
— верифицировать источник кровотечения, его локализацию, размеры и тяжесть деструкции;
— определить продолжается кровотечение ли нет;
— провести эндоскопическую попытку местной остановки кровотечения;
— при остановленном кровотечении определить степень надежности гемостаза и спрогнозировать степень риска рецидива ЖКК;
— проводить контроль в течении нескольких дней за надежностью гемостаза в соответствии со стигмами выделенными Форрестом.
В решении поставленных задач имеет большое значение как подготовка больного так и методически правильное его проведение [Т.Т. Рощин, П.Д. Фомш, 2002]. Перед исследованием проводится премедикация и местная анестезия глотки путем орошения её 2% раствором лидокаина. Следует принять во внимание, что наличие крови в желудке изменяет эндоскопическую картину. Свежая кровь даже в небольшом количестве окрашивает слизистую в розовый цвет и маскирует участок поражения, а развивающаяся анемия вызывает бледность слизистой оболочки. В следствии этого исчезает визуальная разница между измененной и неизмененной слизистой желудка. Уменьшаются или полностью исчезают признаки воспаления, что вызывает изменение эндоскопической картины при повторных исследованиях. В свою очередь гемолизированная кровь сильно поглощает световые лучи и таким образом создает полумрак снижающий возможности увидеть источник кровотечения.
Верификация его проводится при активной водной ирригации желудка кипяченной водой или обычным физраствором NaCl, который подается в желудок через биопсионный канал эндоскопа шприцом или специальным автоматическим ирригатором. Ирригация и осторожное механическое удаление сгустков крови улучшает возможности обнаружения источника кровотечения. При наличии в желудке содержимого цвета «кофейной гущи» и в связи с этим невозможностью обнаружения источника кровотечения, а также при отсутствии клинических данных о продолжающейся кровопотери производится повторное эндоскопическое исследование через 4 часа, выполняя одновременно гемостатическую и коррегирующую терапию. Промывания желудка в этом случае противопоказано, т.к. оно может спровоцировать кровотечение.
Если желудок содержит большое количество крови и сгустков его необходимо промыть через толстый зонд. Вода вводится шприцом, а содержимое желудка вытекает без активной аспирации, которая может спровоцировать присасывание зонда к слизистой желудка и её повреждение [В.1. Нпашаев, Г.Т. Рощин, П.Д. Фомш, та ппш, 2002].
При залуковичной локализации язвы значительно затруднена верификация источника кровотечения и становится почти невозможной при наличии стеноза желудка. В редких случаях возможно наличие двух и даже больше источников кровотечения, например, кровотечения из варикозно расширенных вен пищевода и язвы желудка или в сочетании с синдромом Меллори-Вейса.
Признаки (стигмы) кровотечения активного или остановившегося используют для прогнозирования вероятности рецидива кровотечения согласно классификации внутрижелудочных кровотечений по Forrest (табл. 7)
Табл.7 Эндоскопическая классификация внутрижелудочных кровотечений согласно Forrest.
Эндоско- пическая группа | Подгруппа | Эндоскопическая картина | Прогноз в % риска кровотечения |
Forrest 1 Активное кровотечение продолжается | Forrest 1a | Кровотечение продолжается струей | 100% |
Forrest 1B | Кровотечение продолжается в виде капиллярного или диффузного выделения крови | 80-85% | |
Forrest 2 Кровотечение остановилось, но сохраняются стигмы для его рецидива | Forrest 2a | На дне язвы тромбированная артерия значительных размеров со следами не давнего кровотечения | 50% |
Forrest 2B | Тромб-сгусток плотно фиксирован к стенке язвенного кратера | 40% | |
Forrest 2C | Мелкие тромбированные сосуды в виде темно-коричневых или темно-красных пятен | 5% | |
Forrest 3 Сигмы кровотечения отсутствуют | — | Признаки отсутствуют | 1-2% |
При эндоскопическом исследовании наиболее легко верифицируется источник кровотечения в тех случаях, когда кровь поступает в желудок в виде струи. Однако такое кровотечение обычно сопровождается значительным заполнением полости желудка жидкой кровью с большими сгустками. Если они занимают менее 1/2 объема желудка, расправленного инсуфляцией воздуха, то осмотр его производят изменяя положение больного.
Осмотр кардиальных отделов желудка возможен при подъеме головного конца стола, а для осмотра ДПК и дистальных отделов желудка поднимают ножной отдел стола. Если предполагаемый источник кровотечения закрыт сгустком крови, его смывают струей воды или перемещают осторожным механическим смещением при помощи манипулятора введенного через биопсионный канал эндоскопа.
Кровотечение в виде капиллярного, диффузного или просачивания крови из-под тромба становится видимым после промывания желудка и механического удаления сгустков крови. Нередко кровоточивость наблюдается на дне язвы из-под сгустка крови, который принимается эндоскопистом как кровеносный сосуд. В самом деле вид сосуда приобретает сгусток крови, выступающий из просвета сосуда. Постепенно он фиксируется и трансформируется в тромб.
Сферический выступ его сглаживается, изменяя визуальную картину. Вначале он имеет красный цвет, затем темнеет Со временем находящиеся в нем эритроциты подвергаются лизису, а тромбоциты и тромбин формируют белую пробку в просвете сосуда.
Диагностика кровотечения из флебооэктазий в нижней трети пищевода затруднена во время активного кровотечения из-за постоянно поступающей крови чаще в виде струи. Если кровотечение прекратилось, дефект в варикозно расширенной вене верифицируют по наличию подслизистого кровоизлияния. Не исключено наличие изъязвления или эрозий в области флебоэктазий.
Степанов Ю.В., Залевский В.И., Косинский А.В.
Опубликовал Константин Моканов
Источник
Наблюдаемая тенденция роста заболеваемости пищеварительной системы, развития язвенных процессов и связанных с ними кровотечений вызывает серьезное беспокойство у Всемирной Организации Здравоохранения и у российских врачей в частности. Уже не сенсация рождение ребенка с заболеваниями пищеварительной системы, поскольку болезни желудочно-кишечного тракта значительно омолодились.
О проблемах заболеваемости органов пищеварения и неуклонном росте количества кровотечений на фоне язвенных заболеваний говорим c заведующим кафедрой гастроэнтерологии и диетологии СПб МАПО с 1992 г., членом правления Санкт-Петербургского научного общества терапевтов им. С. П. Боткина, врачом высшей категории, профессором Барановским Андреем Юрьевичем.
Насколько велик рост развития язвенной болезни и связанных с ней кровотечений?
Говорить о неуклонности количественного роста желудочно-кишечных кровотечений несколько рановато. Ежегодные статистические данные нестабильны и постоянно колеблются. Прошедший год показал, что количество пациентов, госпитализируемых с диагнозом «прободение язвы», даже несколько ниже показателей, чем за год до этого.
Однако участились случаи заболеваний верхнего отдела желудочно-кишечного тракта, приводящих к кровотечениям. Причем у мужчин. Как выяснилось, мужчины практически в два раза больше подвержены эрозивно-язвенным заболеваниям желудка и двенадцатиперстной кишки, нежели женщины. Деструктивность процессов и отсутствие должных мер профилактики со стороны пациента выражаются в осложнениях геморрагического характера, способных привести к летальному исходу, составившему 3,5% в показателях прошлого года.
Но тенденция к увеличению количества пациентов с диагностированным эрозивно-язвенным поражением пищеварительного тракта за последнее десятилетие все-таки наблюдается. В качестве основной причины возникновения заболевания можно рассматривать как органную патологию, так и эндогенную и экзогенную интоксикацию, вызванную чрезмерным употреблением алкоголя и приемом всевозможных лекарственных препаратов.
О проблемах с возникновением детских желудочно-кишечных кровотечений нужно говорить отдельно. Я лишь отмечу, что у новорожденных в основе причин желудочных кровотечений лежит заворот кишок. Его очень сложно определить, поскольку истечение крови довольно скудное, а основные симптомы – наличие острой боли в животе на фоне своевременного неотхождения газов, метеоризма и запора — могут свидетельствовать о совершенно иных заболеваниях, включая наличие гельминтов.
Причинами возникновения кровотечений в трехлетнем возрасте считаются аномальное развитие кишечника и образование диафрагмальной грыжи. У детей постарше высока вероятность образования кишечных полипов, способствующих возникновению скудных желудочно-кишечных кровотечений. Об их существовании зачастую может сказать лишь небольшая капля крови по окончании дефекации.

Какие симптомы говорят о возникновении кровотечений в пищеварительном тракте?
Симптоматика кровотечений неоднородна. Развернутые симптомы желудочных кровотечений у пациентов включают кровавую рвоту и стул угольно-черного цвета. Но им предшествует период, характерный для всех типов кровотечений – синдром нарастающей слабости. У пациента с кровотечением наблюдается побледнение склер и кожных покровов. Человека кидает в холодный пот. При массивной кровопотере фиксируется умеренно острое малокровие, обморочное состояние, коллапс и шок.
Насколько велика степень кровопотери, указывает характер рвотных масс. Характеристики испражнений и наличие свежей крови из анального отверстия говорят о месторасположении очага. Рвота «кофейной гущей» свидетельствует об обильном желудочно-кишечном кровотечении.
Но наличие кровавой рвоты и подобного дегтю стула не относится к первоначальным признакам. Черный стул способен сформироваться как через несколько часов, так и на вторые сутки после открывшегося кровотечения. Алая кровь при дефекации, равно как дегтеобразный стул, скорее говорят о локализации кровотечения в верхней части пищеварительного тракта.
Что Вы можете сказать об уровне современной диагностики?
Наблюдаются две формы кровотечений – хроническая и острая. Зачастую трудно установить истинную причину хронического кровотечения. Основным показателем служит наличие железодефицитной анемии в прогрессирующей форме. В стадии острого кровотечения можно наблюдать несоответствие между емкостью сосудистого русла и количественным показателем циркулирующей крови. Это, в свою очередь, приводит к пониженному артериальному давлению, частому пульсу, а также к уменьшению показателей минутного объема.
Топографическое исследование пищеварительной системы выделяет верхний и нижний отдел желудочно-кишечного тракта. Кровотечения нижнего отдела градируют как геморроидальные явления толстой кишки, если речь идет об источнике, располагающемся выше связки Трейтца, а также о тонкокишечном кровотечении, располагающемся ниже дистальной связки до илеоцекального клапана. Кровотечения в верхнем отделе рассматриваются как связанные и не связанные с варикозным расширением вен пищевода.
Наша кафедра ведет разработку вопросов этиологии и патогенеза язвенных заболеваний, а также проводит полноценное диагностирование и лечение острого эрозивного состояния пищеварительных органов.
По результатам консервативной и оперативной терапии сроки и темпы рубцевания желудочно-кишечных язв с осложнениями в виде кровотечений нуждаются в дальнейшем серьезном изучении. Цена вопроса находится в области индивидуальной клинической картины больного, а также патогенетических причин, приведших к возникновению заболевания пищеварительного тракта.

Существующие меры профилактики. Что Вы можете сказать о них?
К основным профилактическим мерам я отношу своевременное обращение к врачам и раннюю диагностику заболеваний ЖКТ. Своевременное выявление и лечение язвенных заболеваний пищеварительной системы позволяют значительно сократить риски прободения язв и не допустить кровотечения как возможного осложнения.
Методы эндоскопических исследований практически на четверть сократили риск необратимости желудочно-кишечных кровотечений невыясненной этиологии. До 10% снизилась смертность при кровотечениях верхнего отдела желудка.
Существуют какие-либо программы по снижению риска желудочно-кишечных кровотечений, реализующиеся Минздравом и правительством?
Существует свыше двухсот причин, провоцирующих кровотечение пищеварительного тракта, и каждый фактор мы изучаем в отдельности. Результаты клинических исследований составляют основу практики лечения и обследования пациентов ФГБУ РКНПК Минздрава России, а также используются городскими клиническими больницами и ФКУЗ ГКГ МВД России.
Мы предоставляем исследовательский материал как научное пособие для обучения медицинского персонала. Он способствует взращиванию профессиональных кадров для кафедр хирургии некоторых вузов. Материалы исследований в области предотвращения и изучения кровотечений пищеварительного тракта лежат в основе курсов терапии, урологии, эндоскопии и гастроэнтерологии ФГБУ УНМЦ УД Президента РФ.
Новейшая методика вкупе с современной аппаратурой позволяет проводить весьма точные эндоскопические исследования всех секреторных функций желудка. Благодаря исследованиям мы можем весьма точно диагностировать причину возникновения кровоточащих язв и предоставить пациенту индивидуальную схему терапии.
Результаты эндоскопии способствуют изучению возникновений как первичных, так и рецидивных кровотечений желудка. При помощи многоканальной внутрижелудочной рН-метрии выводится сравнительная оценка эффективности проводимых терапевтических мер и воздействия антисекреторных препаратов. Их можно использовать в качестве профилактических средств, препятствующих рецидиву кровотечений у пациентов группы риска.
Причина возрастания риска кровотечения кроется в бесконтрольном приеме НПВП?
Несанкционированный прием НПВП — нестероидных противовоспалительных препаратов —действительно может привести к повреждению слизистой и прободению уже существующих эрозивно-язвенных поражений пищеварительного тракта. Такая тенденция зачастую наблюдается у больных старше шестидесятилетнего возраста. Почти 35% пациентов грешат бесконтрольным и бессистемным приемом препаратов.
Кроме этого, почти 5% случаев желудочных кровотечений связано с новообразованиями как доброкачественного, так и злокачественного характера. К категории редчайших случаев кровотечений в верхних отделах пищеварительной системы, наблюдаемых на практике, относятся случаи ангиодисплазии желудочных сосудов – болезни Вебера — Ослера — Рандю. Также им способствуют туберкулез и сифилис желудка.
Без точного диагностирования прием НПВП, без сомнения, приводит к язвенному обострению и прободению стенок органа. Приблизительно 3% пациентов поступают в центр с линейным надрывом слизистой кардиального отдела органа, полученного в результате тяжелой рвоты из-за передозировки нестероидными противовоспалительными препаратами.
Какие меры доврачебной помощи предпринимаются в случаях подозрения на желудочно-кишечное кровотечение?
Нужно вызвать неотложку и ни в коем случае не поддаваться панике. Пока «скорая» в пути, создать вокруг пациента атмосферу покоя. Быстро уложить человека горизонтально и приподнять его ноги. Желательно положить лед на живот.
Если больной в сознании, выяснить у него два вопроса:
- не болен ли человек язвенной болезнью;
- была ли рвота за сутки до события;
На протяжении всего времени до приезда неотложки следует держать под контролем дыхание и пульс. В случае остановки дыхания прибегают к непрямому массажу сердца. Перемещают пациентов в тяжелом состоянии на носилках, причем голова должна находиться ниже уровня корпуса тела.
Ни в коем случае нельзя оставлять человека в таком состоянии в одиночестве и нельзя давать ему пить. Для утоления жажды позволяют проглотить несколько кусочков льда, что притормаживает развитие желудочного кровотечени.
А что должна содержать аптечка человека с высокой склонностью к данной патологии?
Я бы советовал ограничиться доврачебной помощью – лед, покой и вызов скорой помощи. Бесконтрольный прием препаратов чреват последствиями, тем более при желудочно-кишечных кровотечениях. Но в экстренных случаях, когда симптоматика принимает ярко выраженный характер, внутримышечно вводят глюконат кальция 10% и два кубика викасола.
В аптечке у потенциального больного должны находиться препараты:
- ледяная аминокапроновая кислота;
- кальций хлор 10% в ампулах;
- шприцы на 5 и 10 кубиков;
- таблетки Дицинона;
- викасол 5% в инъекциях.
Таблетированные препараты принимаются в крайних случаях. Таблетку лучше измельчить, а вместо воды «запить» порошок кусочками льда. Пить воду при желудочно-кишечных кровотечениях категорически воспрещается!
Согласны ли Вы с утверждением, что еще одной крайне серьезной проблемой являются многочисленные ошибки при диагностике желудочных кровотечений?
За последние пятнадцать лет уровень диагностики значительно вырос. Но далеко не все диагностические центры обладают современной диагностической аппаратурой. Это и является основной проблемой ошибочной диагностики кровотечений пищеварительного тракта.
Основным видом обследования все-таки остается эндоскопия, позволяющая достаточно эффективно распознать возможные патологические изменения слизистых оболочек пищеварительной системы. Морфологические исследования неспособны точно констатировать сосудистые аномалии. Именно они считаются основными причинами образования профузных желудочно-кишечных кровотечений, которые приводят пациента к смерти.
В результате эндоскопического исследования удается диагностировать патологию органов и сосудистые аномалии. Например, артериовенозную мальформацию или ангиому. Эндоскопические изыскания позволяют визуализировать состояние как слизистой оболочки верхнего отдела желудка, так и кардиального отдела, а также исследовать дно органа. Недостаточность эндоскопического обследования приводит к дальнейшим, зачастую недопустимым, ошибкам диагностики пищеварительного тракта пациента.

Насколько сильна дифференциальная диагностика желудочных кровотечений врачами амбулаторно-поликлинического звена?
К сожалению, слабая подготовка и поверхностные знания азов дифференциального диагностирования гастродуоденальных кровотечений нередко наблюдаются в среде практикующих врачей районных поликлиник. Для профильных клиник имеет огромное значение тщательно собранный анамнез профилирующего заболевания. Врачами прекрасно предоставляются сведения о развитии болезни, ее динамике и характере клинической картины.
Основным обследованием больного в амбулаторных условиях (в поликлинике) является достаточно тщательный сбор информации, включающей окраску кожных покровов, состояние печени, селезенки, десен и носоглотки. Практически всегда подаются сведения о расширении подкожных вен живота. Очень важен сбор сведений о состоянии красных и белых кровяных телец, количественном числе тромбоцитов и уровне свертываемости крови. Такие данные существенно облегчают задачу клиник. Но специальные методологические обследования организма пациента в условиях многих поликлиник отсутствуют.
Как Вы видите этапы обучения специалистов и контроль проводимого лечения?
При манипуляционном вмешательстве увеличивается риск возникновения острых желудочных кровотечений. Именно эндоскопия способствует их возникновению у пациентов из группы риска. У таких больных колоноскопическая полипэктомия и чрезкожная эндоскопическая гастростомия проводятся с особой долей осторожности.
Например, эндоскопическое дренирование псевдокист поджелудочной железы и эндоскопическая сфинктеротомия требуют не только особой аккуратности от врача, но и высокого уровня его профессиональной подготовки.
Все вышеперечисленные манипуляции требуют отмены непрямых антикоагулянтов. Даже прием аспирина в суточной дозировке 75 мг в два раза увеличивает риск возникновения язвенного кровотечения.
Со стороны врачей должен быть тщательно изучен анамнез профилирующего заболевания, а перед манипуляцией определены параметры коагулограммы и уточнено количество тромбоцитов в анализе крови. В этом случае важно учесть все слагаемые факторы, особенно кардиологического порядка, поскольку тахикардия вызывает артериальную эмболию желудочно-кишечного тракта, вследствие чего может начаться кровотечение.
Какие первоочередные методы ранней диагностики желудочных кровотечений следует рекомендовать врачам амбулаторно-поликлинического звена?
Зачастую острый коронарный синдром маскируется под симптомы желудочно-кишечного кровотечения. При четко выраженных нарушениях гемодинамики следует выполнить ЭКГ и в динамике провести определение кардиальных ферментов.
Но хроническое желудочное кровотечение считается патологическим состоянием, при котором пациент может не подозревать о его наличии. Как правило, к врачу обращаются с жалобами на дискомфорт в желудке и нарушения функций пищеварения. Достоверным визуальным симптомом хронического желудочного кровотечения считаются черные дегтеобразные каловые массы. При их наличии пациенту следует обращаться непосредственно к хирургу.

Для выявления желудочно-кишечных кровотечений в первую очередь, как правило, назначается эндоскопическое обследование, при котором исследуются пищевод, желудок и двенадцатиперстная кишка. Зачастую именно эндоскопия слизистой подтверждает диагноз и указывает локализацию очага кровотечения.
Для диагностирования желудочно-кишечного кровотечения хронической формы проводят контрастную рентгенографию. Исследование дает картину состояния стенок пищеварительного тракта с выявлением возможных язв, грыж и прочих патологических состояний.
При сосудистых нарушениях в порядок обследования подключают ангиографию. Для более полноценной клинической картины в случаях возможных осложнений проводят радиоизотопное сканирование и магнитно-резонансную томографию, если поликлиничное хозяйство располагает аппаратурой данного класса.
Кроме рентгенографических исследований проводятся общий анализ крови для выявления возможных отклонений из общей формулы и коагулограмма – исследование крови на свертываемость, а также развернутый биохимический анализ на содержание в крови мочевины и креатина, взятие печеночных проб.
В заключение отмечу, что желудочно-кишечные кровотечения могут иметь как язвенное, так и неязвенное происхождение. В последнем случае наблюдается отсутствие боли при пальпации. А значительное увеличение лимфатических узлов говорит о системных заболеваниях крови или наличии недоброкачественных новообразований, которые, в свою очередь, способны вызвать желудочные кровотечения.
Источник