Желудочно кишечные кровотечения при геморрагические диатезы
Геморрагические диатезы — собирательное понятие, объединяющее различные заболевания, отличительной чертой которых является кровоточивость.
К этой группе заболеваний относятся тромбоцитопеническая пурпура (болезнь Верльгофа), гемофилия, геморрагический васкулит (болезнь Шенлейна—Геноха) и скорбут (цинга).
Поскольку этиология скорбута как авитаминоза С в отличие от остальных форм геморрагических диатезов известна, его следует выделить из этой группы.
Причины, приводящие к кровоточивости, при этих заболеваниях различны. В одних случаях она связана с изменениями сосудистой стенки (имеет место повышенная проницаемость и легкая ранимость капилляров), в других — с изменениями свойств самой крови (нарушена свертываемость ее).
К заболеваниям, при которых кровоточивость связана с проницаемостью и «ломкостью» капилляров, относятся скорбут, геморрагический васкулит (болезнь Шенлейна—Геноха), септический эндокардит, сыпной тиф и др.
Нарушением процессов свертывания крови обусловлена кровоточивость при гемофилии и тромбоцитопенической пурпуре (болезнь Верльгофа).
Механизм свертывания крови
В процессе свертывания крови принимают участие:
1) фермент протромбин, который входит в состав белков крови и находится в неактивном состоянии, поскольку связан с антитромбином (гепарином);
2) тромбопластин, содержащийся в плазме крови и образуемый эндотелиальными клетками сосудов и тромбоцитами крови в момент повреждения сосудов;
3) соли (ионы) кальция, которые содержатся в плазме крови;
4) фибриноген, который входит в состав белков крови и находится в растворенном состоянии в плазме крови.
За последние годы процесс свертывания крови тщательно изучается. Открыто много новых факторов, участвующих в свертывании крови. Процесс свертывания крови представляется весьма сложным.
Тромбоцитопеническая пурпура (болезнь Верльгофа)
Тромбоцитопеническая пурпура — одна из частых форм геморрагического диатеза. Заболевание поражает людей молодого возраста. Женщины болеют несколько чаще мужчин.
Сущность тромбоцитопенической пурпуры не выяснена окончательно. В результате функциональной неполноценности костного мозга, а именно мегакариоцитов, количество кровяных пластинок (тромбоцитов) крови, которые образуются из мегакариоцитов, резко уменьшается.
Иногда в разгар заболевания (в период тяжелой кровоточивости) они почти полностью исчезают.
Клиническая картина
Заболевание имеет циклический характер. В период обострения кровоточивости больные жалуются на слабость, зависящую от анемизации. Грозные признаки остро развившегося малокровия иногда бывают вызваны носовыми, маточными кровотечениями, иногда кровотечением после удаления зуба. При осмотре на коже туловища и конечностей больных обнаруживаются многочисленные кровоизлияния от мелкоточечных до обширных. Крупные кровоизлияния имеются на местах ушибов (а иногда без них), на руках в местах произведенных уколов.
В других случаях при полном отсутствии или при незаметных изменениях со стороны кожи заболевание протекает в виде упорных и повторяющихся носовых, маточных, почечных кровотечений. У большинства больных тромбоцитопенической пурпурой селезенка увеличена. Свертываемость крови нормальна. Наиболее характерным признаком со стороны крови является уменьшение числа тромбоцитов до полного их исчезновения. Обычно в период обострения количество тромбоцитов падает до 35 000—40 000 в 1 мм3 крови (в норме 250 000—300 000).
В зависимости от характера и длительности кровотечения количество гемоглобина и эритроцитов бывает снижено в различной степени. В тяжелых случаях содержание гемоглобина падает до 20% и ниже, число эритроцитов — до 800 000—1 000 000. В периоды ремиссии количество тромбоцитов возрастает до нормальных цифр, восстанавливается уровень гемоглобина и эритроцитов. В разгар заболевания при выраженном уменьшении числа тромбоцитов симптомы жгута, щипка и укола становятся резко положительными.
Если больному на плечо наложить на 3—5 минут жгут, то ниже его появляется большое количество точечных кровоизлияний. На коже в месте произведенного с диагностической целью щипка, а также в месте укола (после инъекции) появляются большие кровоподтеки, особенно хорошо выраженные на следующий день. У здоровых людей эти симптомы отрицательны.
Течение
Тромбоцитопеническая пурпура характеризуется повторными кровотечениями, длящимися 1—2 месяца. Светлые промежутки то короткие, то продолжаются несколько месяцев.
Диагноз основан на анамнестических указаниях (повторные длительные кровотечения, у женщин иногда совпадающие с менструальным циклом, особенно маточные кровотечения) и данных исследования крови (резко выраженное уменьшение количества тромбоцитов) .
Признаки кровоточивости наблюдаются также при лейкозах, апластической анемии (ранее называвшейся злокачественной тромбопенией) и других заболеваниях, при которых тромбоцитопения (т. е. уменьшение количества тромбоцитов) является лишь симптомом наряду с другими, характерными для перечисленных заболеваний признаками.
При дифференциальном диагнозе следует иметь в виду также более редкое заболевание — семейный гемангиоматоз (болезнь Рандю—Ослера), при котором наблюдаются повторные, иногда обильные носовые, легочные, желудочно-кишечные кровотечения. Заболевание носит наследственный характер и проявляется множественными ангиомами (ограниченными расширениями мельчайших кровеносных сосудов), расположенными на коже, слизистой оболочке носа, рта, желудка, кишечника.
Лечение
В период обострения необходимо соблюдать постельный режим. Делаются переливания крови. Но единственным радикальным методом лечения при тромбоцитопенической пурпуре считается операция удаления селезенки (спленэктомия). К этому приходится прибегать, когда тяжелые кровотечения угрожают жизни больного. После спленэктомии кровотечение, независимо от того, в каком органе оно было, прекращается. Уже в первые часы после операции число тромбоцитов крови значительно возрастает, а через 24—48 часов достигает цифр, превышающих нормальные. Вместе с увеличением числа тромбоцитов у больных исчезают геморрагические явления.
Геморрагический васкулит, геморрагический капилляротоксикоз (болезнь Шенлейна—Геноха)
Геморрагический васкулит, или геморрагический капилляротоксикоз, относится к токсикоаллергическим заболеваниям. Он характеризуется кожными кровоизлияниями с предшествующими эксудативно-воспалительными изменениями кожи в тех же местах.
Этиология и патогенез
Этиология неясна. Патогенетическая сущность болезни определяется появлением геморрагических высыпаний, обусловленных повышенной проницаемостью сосудов и их ломкостью.
Клиническая картина
Существуют различные клинические формы данного заболевания: 1) пурпура простая, 2) пурпура «ревматическая», 3) пурпура абдоминальная, 4) пурпура молниеносная.
При простой пурпуре на руках и ногах больных, чаще на разгибательной поверхности ног, выявляется симметрично расположенная петехиальная сыпь. Если подобные высыпания сочетаются с болями в суставах, заболевание называют «ревматической» пурпурой (в прежнее время ее неправильно относили к ревматизму). Нередко при геморрагическом васкулите отмечаются сильные боли в брюшной полости, обусловленные подобным высыпанием в серозные оболочки.
Эти формы обозначаются как абдоминальная (брюшная) пурпура и могут симулировать острые заболевания органов брюшной полости, в связи с чем приводят иногда к ошибочным операциям. Молниеносной пурпурой называются те формы, которые приводят к смерти вследствие поражения сосудов мозга. Отмечаются также поражения почек, при которых возникают признаки нефрита.
Деление геморрагического васкулита на описанные формы искусственно. Все эти признаки могут сочетаться в различных комбинациях.
Дифференциальный диагноз
Так как заболевание встречается сравнительно редко, а клинические проявления его довольно разнообразны, то возможны ошибки. Необходимо помнить, что иногда подобных больных направляют в хирургическое отделение с диагнозом острого живота. Если у больного отмечаются сильные боли в животе, вызывающие подозрение на острый живот, и на коже определяется геморрагическая сыпь, то с полной уверенностью может быть отвергнут диагноз острого живота. Тем не менее такой больной должен быть госпитализирован. Отличить геморрагический васкулит от тромбоцитопенической пурпуры (болезни Верльгофа) нетрудно. При геморрагических васкулитах не бывает больших кровопотерь.
Лечение
Если установлен инфекционный очаг (туберкулез, хронический тонзиллит и др.), то устранение его может привести к излечению больного. Однако чаще всего выяснить причину заболевания не удается.
Лечебные мероприятия сводятся к применению противоаллергических средств в сочетании с антибиотиками. К первым относятся хлористый кальций, салициловый натрий, вливания новокаина (10 мл 0,5% раствора), аскорбиновая кислота, димедрол, адренокортикотропный гормон, кортизон. Из антибиотиков применяются пенициллин и стрептомицин. Не всегда удается достичь хорошего результата. Заболевание имеет склонность к рецидивам.
Гемофилия
Этиология и патогенез
Гемофилия является врожденным заболеванием со своеобразными чертами наследственности. Ею болеют исключительно мужчины, причем детям больного это заболевание не передается. От отца, страдающего гемофилией, заболевание может передаться только внуку, родившемуся у дочери больного. При этом последняя, являясь передатчицей наследственных свойств отца, не имеет никаких признаков заболевания.
Причиной кровоточивости при гемофилии служит нарушение свертываемости крови.
Клиническая картина
Болезнь проявляется уже в раннем детском, возрасте. При прорезывании зубов, прикусывании языка, случайных порезах кожи, ушибах у больных детей возникает упорная кровоточивость. Незначительные ушибы вызывают обширные подкожные кровоподтеки. Описываются даже смертельные исходы при подобных травмах без наружного кровотечения, настолько велика бывает потеря крови, распространяющейся по подкожной клетчатке. Значительные кровотечения у таких больных иногда приводят к смертельному исходу, хотя рана может быть небольшой.
Медицинскому персоналу необходимо помнить, что различные манипуляции (укол, катетеризация и т. д.) у больных гемофилией могут повлечь опасные и даже смертельные кровотечения.
Известны случаи смертельных кровотечений при удалении зубов у таких больных.
Диагноз основан на кровоточивости, при которой определяется резкое замедление свертываемости крови. Количество тромбоцитов при гемофилии нормально. По этим признакам гемофилию легко отличить от тромбоцитопенической пурпуры (болезни Верльгофа), при которой резко уменьшается число тромбоцитов, но свертываемость нормальна.
Следует помнить об опасностях, которым подвергаются больные, страдающие гемофилией, если им необходима серьезная операция.
Лечение
Уже в раннем возрасте детей родители узнают от врачей о характере их заболевания и получают соответствующие указания на случай появления кровотечения. Больной ребенок должен быть срочно госпитализирован, даже если его общее состояние в момент осмотра в связи с кровоточивостью не вызывает опасения или возникает только подозрение на гемофилию.
М. Г. Абрамов
Опубликовал Константин Моканов
Источник
Геморрагические диатезы – общее название ряда гематологических синдромов, развивающихся при нарушении того или иного звена гемостаза (тромбоцитарного, сосудистого, плазменного). Общими для всех геморрагических диатезов, независимо от их происхождения, являются синдром повышенной кровоточивости (рецидивирующие, длительные, интенсивные кровотечения, кровоизлияния различных локализаций) и постгеморрагический анемический синдром. Определение клинической формы и причин геморрагических диатезов возможно после всестороннего обследования системы гемостаза — проведения лабораторных тестов и функциональных проб. Лечение включает гемостатическую, гемотрансфузионную терапию, местную остановку кровотечений.
Общие сведения
Геморрагические диатезы – болезни крови, характеризующиеся наклонностью организма к возникновению спонтанных или неадекватных травмирующему фактору кровоизлияний и кровотечений. Всего в литературе описано свыше 300 геморрагических диатезов. В основе патологии лежат количественные либо качественные дефекты одного или нескольких факторов свертывания крови. При этом степень кровоточивости может варьировать от мелких петехиальных высыпаний до обширных гематом, массивных наружных и внутренних кровотечений.
По приблизительным данным, в мире около 5 млн. населения страдает первичными геморрагическими диатезами. С учетом вторичных геморрагических состояний (например, ДВС-синдрома), распространенность геморрагических диатезов поистине велика. Проблема осложнений, связанных с геморрагическими диатезами, находится в поле зрения различных медицинских специальностей – гематологии, хирургии, реаниматологии, травматологии, акушерства и гинекологии и мн. др.
Геморрагические диатезы
Классификация геморрагических диатезов
Геморрагические диатезы принято различать в зависимости от нарушения того или иного фактора гемостаза (тромбоцитарного, коагуляционного или сосудистого). Этот принцип положен в основу широко используемой патогенетической классификации и в соответствии с ним выделяют 3 группы геморрагических диатезов: тромбоцитопатии, коагулопатии и вазопатии.
Тромбоцитопении и тромбоцитопатии, или геморрагические диатезы, связанные с дефектом тромбоцитарного гемостаза (тромбоцитопеническая пурпура, тромбоцитопении при лучевой болезни, лейкозах, геморрагической алейкии; эссенциальная тромбоцитемия, тромбоцитопатии).
Коагулопатии, или геморрагические диатезы, связанные с дефектом коагуляционного гемостаза:
- с нарушением первой фазы свертывания крови – тромбопластинообразования (гемофилия)
- с нарушением второй фазы свертывания крови – превращения протромбина в тромбин (парагемофилия, гипопротромбинемии, болезнь Стюарта Прауэр и др.)
- с нарушением третьей фазы свертывания крови – фибринообразования (фибриногенопатии, врожденная афибриногенемическая пурпура)
- с нарушением фибринолиза (ДВС-синдром)
- с нарушением коагуляции в различных фазах (болезнь Виллебранда и др.)
Вазопатии, или геморрагические диатезы, связанные с дефектом сосудистой стенки (болезнь Рандю-Ослера-Вебера, геморрагический васкулит, авитаминоз С).
Причины геморрагических диатезов
Различают наследственные (первичные) геморрагические диатезы, манифестирующие в детском возрасте, и приобретенные, чаще всего являющиеся вторичными (симптоматическими). Первичные формы являются семейно-наследственными и связаны с врожденным дефектом или дефицитом обычно одного фактора свертывания. Примерами наследственных геморрагических диатезов служат гемофилия, тромбостения Гланцмана, болезнь Рандю-Ослера, болезнь Стюарта Прауэр и др. Исключение составляет болезнь Виллебранда, являющаяся полифакторной коагулопатией, обусловленной нарушением фактора VIII, сосудистого фактора и адгезивности тромбоцитов.
К развитию симптоматических геморрагических диатезов обычно приводит недостаточность сразу нескольких факторов гемостаза. При этом может отмечаться уменьшение их синтеза, повышение расходования, изменение свойств, повреждение эндотелия сосудов и пр. Причинами повышенной кровоточивости могут служить различные заболевания (СКВ, цирроз печени, инфекционный эндокардит), геморрагические лихорадки (лихорадка денге, Марбург, Эбола, Крымская, Омская и др.), дефицит витаминов (С, К и др.). В группу ятрогенных причин входит длительная или неадекватная по дозе терапия антикоагулянтами и тромболитиками.
Чаще всего приобретенные геморрагические диатезы протекают в форме синдрома диссеминированного внутрисосудистого свертывания (тромбогеморрагического синдрома), осложняющего самые различные патологии. Возможно вторичное развитие аутоиммунных, неонатальных, посттрансфузионных тромбоцитопений, геморрагического васкулита, тромбоцитопенической пурпуры, геморрагического синдрома при лучевой болезни, лейкозах и т. д.
Симптомы геморрагических диатезов
В клинике различных форм гемостазиопатий доминируют геморрагический и анемический синдромы. Выраженность их проявлений зависит от патогенетической формы геморрагического диатеза и сопутствующих нарушений. При различных видах геморрагических диатезов могут развиваться разные типы кровотечений.
Микроциркуляторный (капиллярный) тип кровоточивости встречается при тромбоцитопатиях и тромбоцитопениях. Проявляется петехиально-пятнистыми высыпаниями и синяками на коже, кровоизлияниями в слизистые оболочки, кровотечениями после экстракции зуба, десневыми, маточными, носовыми кровотечениями. Геморрагии могут возникать при незначительном травмировании капилляров (при надавливании на кожу, измерении АД и пр.).
Гематомный тип кровоточивости характерен для гемофилии, возможен при передозировке антикоагулянтов. Характеризуется образованием глубоких и болезненных гематом в мягких тканях, гемартрозов, кровоизлияний в подкожно-жировую и забрюшинную клетчатку. Массивные гематомы приводят к расслоению тканей и развитию деструктивных осложнений: контрактур, деформирующих артрозов, патологических переломов. По происхождению такие кровотечения могут быть спонтанными, посттравматическими, послеоперационными.
Капиллярно-гематомные (смешанные) геморрагии сопровождают течение ДВС-синдрома, болезни Виллебранда, наблюдаются при превышении дозы антикоагулянтов. Сочетают петехиально-пятнистые кровоизлияния и гематомы мягких тканей.
Микроангиоматозный тип кровоточивости встречается при геморрагическом ангиоматозе, симптоматических капилляропатиях. При этих геморрагических диатезах возникают упорные рецидивирующие кровотечения одной или двух локализации (обычно носовые, иногда — желудочно-кишечные, легочные, гематурия).
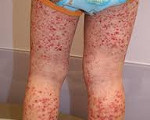
Васкулитно-пурпурный тип кровоточивости отмечается при геморрагических васкулитах. Представляет собой мелкоточечные геморрагии, как правило, имеющие симметричное расположение на конечностях и туловище. После исчезновения кровоизлияний на коже длительно сохраняется остаточная пигментация.
Частые кровотечения вызывают развитие железодефицитной анемии. Для анемического синдрома, сопровождающего течение геморрагических диатезов, характерны слабость, бледность кожных покровов, артериальная гипотония, головокружения, тахикардия. При некоторых геморрагических диатезах может развиваться суставной синдром (припухлость сустава, артралгии), абдоминальный синдром (тошнота, схваткообразные боли), почечный синдром (гематурия, боли в пояснице, дизурия).

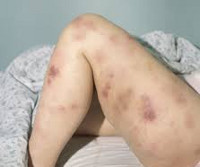
Кожный геморрагический синдром
Диагностика
Целью диагностики геморрагических диатезов служит определение его формы, причин и степени выраженности патологических сдвигов. План обследования пациента с синдромом повышенной кровоточивости составляется гематологом совместно с лечащим специалистом (ревматологом, хирургом, акушером-гинекологом, травматологом, инфекционистом и др.).
В первую очередь исследуются клинические анализы крови и мочи, количество тромбоцитов, коагулограмма, кал на скрытую кровь. В зависимости от полученных результатов и предполагаемого диагноза назначается расширенная лабораторная и инструментальная диагностика (биохимическое исследование крови, стернальная пункция, трепанобиопсия). При геморрагических диатезах, имеющих иммунный генез, показано определение антиэритроцитарных антител (тест Кумбса), антитромбоцитарных антител, волчаночного антикоагулянта и др. Дополнительные методы могут включать функциональные пробы на ломкость капилляров (пробы жгута, щипка, манжеточную пробу и др.), УЗИ почек, УЗИ печени; рентгенографию суставов и др. Для подтверждения наследственной природы геморрагических диатезов рекомендуется консультация генетика.
Лечение геморрагических диатезов
При подборе лечения практикуется дифференцированный подход, учитывающий патогенетическую форму геморрагического диатеза. Так, при повышенной кровоточивости, вызванной передозировкой антикоагулянтов и тромболитиков, показана отмена данных препаратов или коррекция их дозы; назначение препаратов витамина К (викасола), аминокапроновой кислоты; переливание плазмы. Терапия аутоиммунных геморрагических диатезов основана на применении глюкокортикоидов, иммунодепрессантов, проведении плазмафереза; при нестабильном эффекте от их применения требуется проведение спленэктомии.
При наследственном дефиците того или иного фактора свертываемости показано проведение заместительной терапии их концентратами, трансфузий свежезамороженной плазмы, эритроцитарной массы, гемостатической терапии. С целью местной остановки небольших кровотечений практикуется наложение жгута, давящей повязки, гемостатической губки, льда; проведение тампонады носа и пр. При гемартрозах выполняются лечебные пункции суставов; при гематомах мягких тканей – их дренирование и удаление скопившейся крови.
Основные принципы лечения ДВС-синдрома включают активное устранение причины данного состояния; прекращение внутрисосудистого свертывания, подавление гиперфибринолиза, проведение заместительной гемокомпонентной терапии и т. д.
Осложнения и прогноз
Наиболее частым осложнением геморрагических диатезов служит железодефицитная анемия. При рецидивирующих кровоизлияниях в суставы может развиться их тугоподвижность. Сдавление массивными гематомами нервных стволов чревато возникновением парезов и параличей. Особую опасность представляют профузные внутренние кровотечения, кровоизлияния в головной мозг, надпочечники. Частое повторное переливание препаратов крови является фактором риска развития посттрансфузионных реакций, заражения гепатитом В, ВИЧ-инфекцией.
Течение и исходы геморрагических диатезов различны. При проведении адекватной патогенетической, заместительной и гемостатической терапии прогноз относительно благоприятный. При злокачественных формах с неконтролируемыми кровотечениями и осложнениями исход может быть фатальным.
Источник

