Желудочно кишечное кровотечение от аспирина
26 февраля 201932171 тыс.
Аспирин (ацетилсалициловая кислота) относится к группе неспецифических противовоспалительных препаратов (НПВП, или неспецифических противовоспалительных средств, НПВС), широко использовался как обезболивающий и противовоспалительный препарат. Относительно недавно стал использоваться в профилактике сердечно-сосудистых заболеваний.
Препараты, наиболее часто назначаемые в кардиологической практике: аспирин кардио, тромбо асс, кардиомагнил
ВАЖНО: в последнее время все больше данных о пользе малых доз аспирина в профилактике некоторых видов рака. В данной статье мы затронем данную проблему вскользь, но обещаем написать об этом отдельную статью.
Как аспирин предотвращает сердечно-сосудистые катастрофы?
При поражении сосудов атеросклерозом тромбоциты могут оседать на атеросклеротических бляшках, запуская систему тромбообразования.
Даже в малых дозах аспирин предотвращает склеивание тромбоцитов, что не позволяет сформироваться тромбу и перекрыть кровоток по артерии — т.е. аспирин защищает пациентов от развития таких грозных заболеваний, как инфаркт миокарда и инсульт.
Об эффективности аспирина в профилактике сердечнососудистых заболеваний
На сегодняшний день получены убедительные доказательства того, что аспирин в малых дозах эффективно снижает риски сердечнососудистых событий. Так, в многочисленных исследованиях и мета-анализах показано, что в первичной профилактике аспирин:
- снижает риск инфаркта миокарда на 22%
- снижает риск смерти от всех причин на 6%
- снижает риск инсульта на 5%
Во вторичной профилактике (т.е., когда у человека уже есть заболевания сердца) аспирин снижает риск повторных инфарктов и инсультов в еще большей степени.
- снижает риск повторного инфаркта миокарда до 30%
- сокращает риск инсультов или транзиторных ишемических атак на 22%
- снижение риска повторных сердечно-сосудистых событий у пациентов с нестабильной стенокардией достигают 46%
О дозировка аспирина в профилактике сердечно-сосудистых заболеваний
Антитромбоцитарная эффективность аспирина имеет определенную дозозависимость. Начинается эта эффективность с дозы в 75 мг, в меньших дозах эффект значительно ниже. В некоторых исследованиях изучалась эффективность дозы 1300 мг. Но с увеличением дозы увеличивается риск и побочных эффектов и потому, когда мы говорим о профилактике инфарктов миокарда и/или инсультов с помощью аспирина, то подразумеваем некоторую градацию:
- низкие дозы: от 75 до 150 мг
- средние дозы от 150 до 325 мг
- высокие дозы от 325 и более мг
В кардиологической практике чаще всего используются низкие и средние дозы аспирина.
Показания к профилактическому назначению аспирина
Во многих крупных исследованиях доказана необходимость назначения аспирина в следующих случаях:
- Перенесенный инфаркт миокарда
- Перенесенный инсульт
- Облитерирующие заболевания периферических артерий
- Диагностированная стенокардия
- Перенесенная операция аорто-коронарного шунтирования
- Пациенты, не имеющие перечисленных заболеваний, но с высоким риском сердечно-сосудистых катастроф вследствие сопутствующих заболеваний — например, пациенты с сахарным диабетом.
- Аспирин может иметь преимущество у людей с умеренным и высоким риском развития инфаркта или ишемического инсульта
- Пациенты имеющие 10-летний риск сердечно-сосудистых заболеваний более 6%
Аспирин в первичной профилактике сердечно-сосудистых заболеваний
Прежде всего вспомним, что первичная профилактика — это мероприятия, предпринимаемые до того, как появилось заболевание. Т.е., фактически, мы назначаем лекарственное средство здоровому человеку. Поэтому внимание уделяется не только эффективности препарата, но и его безопасности.
К сожалению, при всех своих замечательных профилактических свойствах аспирин может вызывать серьезные желудочно-кишечные осложнения, включая фатальные (смертельно опасные) кровотечения. Совсем недавно решение о необходимости назначить аспирин основывалось только на возрасте, в настоящее время данный подход пересмотрен, и для назначения аспирина нужны куда более веские основания.
Мне уже 45 лет. Нужно ли мне принимать кардиоаспирин в профилактических целях?
Нет, только возраст не является показанием к назначению (применению) малых доз аспирина. В этом случае риск от приема аспирина (например, риск желудочно-кишечных кровотечений) превышает потенциальную пользу. Здесь следует помнить об уже упомянутых данных о том, что аспирин может снижать риск заболеваемости колоректальным раком. Т.е. врач, рекомендуя или не рекомендуя профилактический прием этого препарата, будет учитывать и Ваши персональные риски развития данного заболевания.
Т.о., перед тем, как рекомендовать Вам аспирин для постоянного приема, врач должен рассчитать Ваш риск сердечно-сосудистых заболеваний и событий, и только в том случае, если этот риск настолько высок, что превышает риск потенциальных осложнений аспирина, предложить Вам этот препарат на длительный прием.
Побочные эффекты и другие риски приема аспирина
Аспирин в профилактических целях принимается длительное время (проще говоря — всю жизнь). Наиболее частые осложнения и побочные эффекты связаны с желудочно-кишечным трактом (ЖКТ). Около 4% пациентов принимающих аспирин, отмечают проблемы с ЖКТ; следует заметить, что распространенность развития язв, в том числе и кровоточащих, встречается реже.
В целом ряде исследований показано, что аспирин повышает риск желудочно-кишечных кровотечений на 22-55%. Именно это грозное осложнение заставило врачебное сообщество пересмотреть показания к аспирину в первичной профилактике сердечно-сосудистых заболеваний.
Аспирин и его влияние на желудок
Сложно найти человека, не слышавшего о негативном влиянии аспирина на желудок, но редкий пациент знаком с тем, как это негативное влияние реализуется. Это порождает одно устойчивое и, вероятно, вредное заблуждение. Итак, давайте разбираться.
Для начала совсем немного химии. Кислотность (а правильное название этого термина — водородный показатель) — мера, которой оценивают силу кислот и щелочей.
Собственно нахождение аспирина (ацетилсалициловой кислоты) в желудке приводит к минимальным проблемам. Дело в том, что в желудке кислая среда. На картинке выше мы выделили диапазон кислой среды желудка и наложили на него диапазон “кислотной силы” аспирина.
Как видите, желудок выдерживает собственную, куда более сильную кислотность без каких-либо проблем и потому, “слабая” (относительно желудка) кислотность аспирина, не имеет решающего значения.
Так как же аспирин вредит желудку
В негативном влиянии аспирина на желудок необходимо рассматривать две опции:
- Молекулы аспирина проникают в стенку желудка и наносят ему незначительное повреждение
- Аспирин, всасываясь в кровь (здесь следует отметить, что НЕВАЖНО откуда всасывается аспирин — из желудка или кишечника), нарушает выработку веществ, называемых простагландинами, а простагландины участвуют в создании защитной пленки желудка, которая оберегает его от негативного влияния желудочного сока. Т.е. аспирин поражает не желудок, а нарушает защитные свойства слизистой желудка, что, в свою очередь, приводит к повреждению стенки желудка кислой средой желудочного сока. Важно понимать, что весь механизм такого повреждения инициируется не из-за нахождения аспирина в желудке.
Таким образом, использование т.н. кишечнорастворимых форм аспирина не несут сколько-нибудь существенной пользы, что подтверждено исследованиями, в которых показано следующее:
- Кишечнорастворимые формы аспирина не влияют на частоту желудочно-кишечных кровотечений
- Использование кишечнорастворимых форм аспирина положительно влияют только на “гастроскопическую картину” желудка.
- В одном из исследований показано, что кишечнорастворимые формы аспирина не обеспечивают достаточного всасывания аспирина из кишечника, что приводит к снижению его эффективности
Из сказанного можно сделать вывод, что
выгоды кишечнорастворимых форм аспирина преувеличены, а недостатки практически не принимаются во внимание.
Риск осложнений аспирина ассоциируется со следующими факторами:
- возраст старше 60 лет
- более высокие дозы аспирина
- длительность приема аспирина
- ранее выявленные осложнения, связанные с приемом аспирина или других НПВС
- ранее выявленная язвенная болезнь желудка или двенадцатиперстной кишки
- прием аспирина и стероидных гормонов (например, преднизолона)
- прием аспирина и варфарина
- прием аспирина и других НПВС
- совместный прием аспирина и других антитромбоцитарных препаратов (например, плавикс или клопидогрел)
- прием аспирина и ингибиторов обратного захвата серотонина (СИОЗС, это группа антидерессантов)
Принимать аспирин следует после приема пищи. Если у пациента были ранее диагностированные заболевания ЖКТ, есть необходимость в постоянном и длительном приеме других НПВС, то обязательно следует обсудить с врачом:
- Назначение более низких доз аспирина (но не ниже 75 мг)
- Необходимость применения препаратов подавляющих секрецию желудком соляной кислоты
- Диагностику, направленную на выявление хеликобактерной инфекции
И вот здесь может быть сформирована очень узкая популяция пациентов, у которых кишечнорастворимая форма может быть использована в качестве основной формы аспирина.
Кровотечение: прием аспирина ассоциируется с удлинением времени кровотечений. При мелких порезах или травмах это обычно не доставляет существенных проблем. Однако возможны кровотечения из ЖКТ или кровоизлияние в мозг (геморрагический инсульт), поэтому при профилактическом приеме аспирина необходимо взвесить соотношение риска и пользы.
Эффект аспирина длится 7-10 дней, поэтому всегда предупреждайте врача о том, что Вы принимаете аспирин. Если врач сочтет необходимым перед оперативным вмешательством отменить аспирин, то это следует сделать за 10 дней до предполагаемой операции.
Взаимодействие аспирина и других НПВС
Другие НПВС (например, ибупрофен), как и говорилось ранее, могут усугублять негативные явления при приеме аспирина, поэтому, если Вы вынуждены длительное время принимать препараты этой группы, поставьте в известность своего врача.
Следует знать, что в некоторых исследованиях показано, что ибупрофен может снижать профилактическое влияние аспирина, поэтому, принимать аспирин лучше как минимум за два часа до приема ибупрофена.
Эффективные дозы аспирина для профилактики сердечнососудистых заболеваний
В большинстве исследований показана эффективность аспирина в дозах от 75 до 325 мг в сутки.
Во время сердечного приступа или развивающегося ишемического инсульта рекомендуется принять от 162 до 325 мг аспирина (например, половину стандартной таблетки в 500 мг или 2 таблетки кардиологических форм аспирина), а если аспирин доступен только в кишечнорастворимой форме, то его следует перед приемом измельчить или разжевать.
ВАЖНО: учитывая диапазон рекомендованных доз, следует быть внимательным, т.е. в аптеках нередко встречается аспирин в дозе 50 мг.
Мифы об аспирине, или у меня густая кровь
Очень часто приходится сталкиваться с пациентами, которые считают, что у них густая кровь, и просят назначить им аспирин. Чаще всего, такое мнение формируют медработники (у меня брали кровь из вены, и сказали что она густая), нередко пациент сам приходит к такому выводу, увидев, как быстро прекращается кровотечение из мелких порезов.
Дело в том, что оценить вязкость крови на глаз, без специальных исследований просто невозможно, и оба вышеприведенных утверждения — не более, чем заблуждение.
Более того, аспирин, строго говоря, не влияет на вязкость (густоту) крови, т.е. он не делает ее жиже, он влияет на тромбоциты, а они запускают процесс тромбообразования только в случае нарушения целостности эндотелия сосудов. В случае с атеросклерозом процесс тромбообразования запускается из-за разрыва бляшки, который «воспринимается» тромбоцитом как повреждение целостности сосуда.
Источник
29 июня 20191354,2 тыс.
Желудочно-кишечное кровотечение – истечение крови из эрозированных или поврежденных патологическим процессом кровеносных сосудов в просвет пищеварительных органов. В зависимости от степени кровопотери и локализации источника желудочно-кишечного кровотечения может возникать рвота цвета «кофейной гущи», дегтеобразный стул (мелена), слабость, тахикардия, головокружение, бледность, холодный пот, обморочные состояния. Источник желудочно-кишечного кровотечения устанавливается в ходе данные ФГДС, энтероскопии, колоноскопии, ректороманоскопии, диагностической лапаротомии. Остановка желудочно-кишечного кровотечения может производиться консервативным или хирургическим путем.
Желудочно-кишечное кровотечение
Желудочно-кишечное кровотечение служит наиболее частым осложнением широкого круга острых или хронических заболеваний органов пищеварения, представляющим потенциальную опасность для жизни пациента. Источником кровотечения может являться любой отдел ЖКТ – пищевод, желудок, тонкий и толстый кишечник. По частоте встречаемости в гастроэнтерологии желудочно-кишечное кровотечение стоит на пятом месте после острого аппендицита, холецистита, панкреатита и ущемленной грыжи.
Причины желудочно-кишечного кровотечения
На сегодняшний день описано более ста заболеваний, которые могут сопровождаться желудочно-кишечным кровотечением. Все геморрагии условно можно разделить на 4 группы: кровотечения при поражении ЖКТ, портальной гипертензии, повреждениях сосудов и заболеваниях крови.
Кровотечения, возникающие при поражениях ЖКТ, могут быть обусловлены язвенной болезнью желудка или язвенной болезнью 12п. кишки, эзофагитом, новообразованиями, дивертикулами, грыжей пищеводного отверстия диафрагмы, болезнью Крона, неспецифическим язвенным колитом, геморроем, анальной трещиной, гельминтозами, травмами, инородными телами и т. д. Желудочно-кишечные кровотечения на фоне портальной гипертензии, как правило, возникают при хронических гепатитах и циррозах печени, тромбозе печеночных вен или системы воротной вены, констриктивном перикардите, сдавливании воротной вены опухолями или рубцами.
Желудочно-кишечные кровотечения, развивающиеся в результате повреждения сосудов, этиологически и патогенетически могут быть связаны с варикозным расширением вен пищевода и желудка, узелковым периартериитом, системной красной волчанкой, склеродермией, ревматизмом, септическим эндокардитом, авитаминозом С, атеросклерозом, болезнью Рандю-Ослера, тромбозом мезентериальных сосудов и др.
Желудочно-кишечные кровотечения нередко возникают при заболеваниях системы крови: гемофилии, острых и хронических лейкозах, геморрагических диатезах, авитаминозе К, гипопротромбинемии и пр. Факторами, непосредственно провоцирующими желудочно-кишечное кровотечение, могут являться прием аспирина, НПВС, кортикостероидов, алкогольная интоксикация, рвота, контакт с химикатами, физическое напряжение, стресс и др.
Механизм возникновения желудочно-кишечного кровотечения может быть обусловлен нарушением целостности сосудов (при их эрозии, разрыве стенок, склеротических изменениях, эмболии, тромбозе, разрыве аневризм или варикозных узлов, повышенной проницаемости и хрупкости капилляров) либо изменениями в системе гемостаза (при тромбоцитопатии и тромбоцитопении, нарушениях системы свертывания крови). Нередко в механизм развития желудочно-кишечного кровотечения вовлекается как сосудистый, так и гемостазиологический компонент.
Классификация желудочно-кишечных кровотечений
В зависимости от отдела пищеварительного тракта, являющегося источником геморрагии, различают кровотечения из верхних отделов (пищеводные, желудочные, дуоденальные) и нижних отделов ЖКТ (тонкокишечные, толстокишечные, геморроидальные). Желудочно-кишечные кровотечения из верхних отделов пищеварительного тракта составляют 80-90%, из нижних — 10-20% случаев.
В соответствии с этиопатогенетическим механизмом выделяют язвенные и неязвенные желудочно-кишечные кровотечения. По длительности геморрагии различают острые и хронические кровотечения; по выраженности клинических признаков – явные и скрытые; по количеству эпизодов – однократные и рецидивирующие.
По тяжести кровопотери выделяют три степени кровотечений. Легкая степень желудочно-кишечного кровотечения характеризуется ЧСС – 80 в мин., систолическим АД – не ниже 110 мм рт. ст., удовлетворительным состоянием, сохранностью сознания, легким головокружением, нормальным диурезом. Показатели крови: Er — выше 3,5х1012/л, Hb – выше 100 г/л, Ht – более 30%; дефицит ОЦК – не более 20%.
При желудочно-кишечном кровотечении средней тяжести ЧСС составляет 100 уд в мин., систолическое давление – от 110 до 100 мм рт. ст., сознание сохранено, кожные покровы бледные, покрыты холодным потом, диурез умеренно снижен. В крови определяется снижение количества Er до 2,5х1012/л, Hb – до 100-80 г/л, Ht – до 30-25%. Дефицит ОЦК равен 20-30%.
О тяжелой степени желудочно-кишечного кровотечения следует думать при ЧСС более 100 уд. в мин. слабого наполнения и напряжения, систолическом АД менее 100 мм рт. ст., заторможенности пациента, адинамии, резкой бледности, олигурии или анурии. Количество эритроцитов в крови менее 2,5х1012/л, уровень Hb – ниже 80 г/л, Ht – менее 25% при дефиците ОЦК от 30% и выше. Кровотечение с массивной кровопотерей называют профузным.
Симптомы желудочно-кишечного кровотечения
Клиника желудочно-кишечного кровотечения манифестирует с симптомов кровопотери, зависящих от интенсивности геморрагии. Кровотечение из ЖКТ сопровождается слабостью, головокружением, бедностью кожи, потливостью, шумом в ушах, тахикардией, артериальной гипотонией, спутанностью сознания, иногда – обмороками.
При кровотечениях из верхних отделов ЖКТ появляется кровавая рвота (гематомезис), имеющая вид «кофейной гущи», что объясняется контактом крови с соляной кислотой. При профузном желудочно-кишечном кровотечении рвотные массы имеют алый или темно-красный цвет. Другим характерным признаком острых геморрагий из ЖКТ служит дегтеобразный стул (мелена). Наличие в испражнениях сгустков или прожилок алой крови свидетельствует о кровотечении из ободочной, прямой кишки или анального канала.
Симптомы желудочно-кишечного кровотечения сопровождаются признаками основного заболевания, приведшего к осложнению. При этом могут отмечать боли в различных отделах ЖКТ, асцит, симптомы интоксикации, тошнота, дисфагия, отрыжка и т. д. Скрытое желудочно-кишечное кровотечение может быть выявлено только на основании лабораторных признаков — анемии и положительной реакции кала на скрытую кровь.
Диагностика желудочно-кишечного кровотечения
Обследование пациента с желудочно-кишечным кровотечением начинают с тщательного выяснения анамнеза, оценки характера рвотных масс и испражнений, проведения пальцевого ректального исследования. Обращают внимание на окраску кожных покровов: наличие на коже телеангиэктазий, петехий и гематом может свидетельствовать о геморрагическом диатезе; желтушность кожи — о неблагополучии в гепатобилиарной системе или варикозном расширении вен пищевода. Пальпация живота проводится осторожно, во избежание усиления желудочно-кишечного кровотечения.
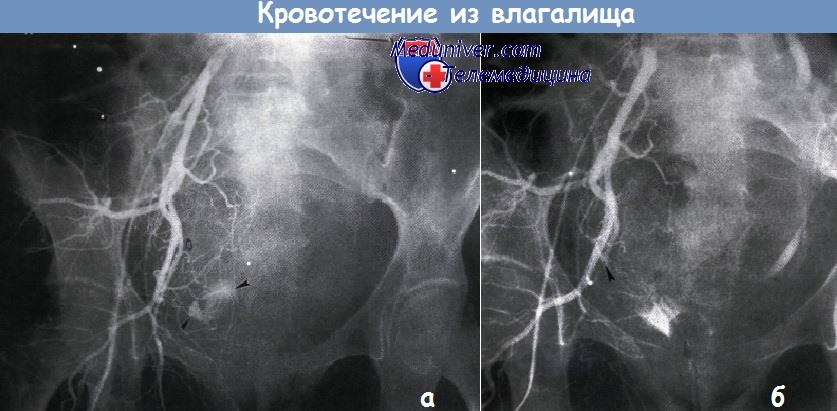
Из лабораторных показателей проводится подсчет эритроцитов, гемоглобина, гематокритного числа, тромбоцитов; исследование коагулограммы, определение уровня креатинина, мочевины, печеночных проб. В зависимости от подозреваемого источника геморрагии в диагностике желудочно-кишечных кровотечений могут применяться различные рентгенологические методы: рентгенография пищевода, рентгенография желудка, ирригоскопия, ангиография мезентериальных сосудов, целиакография. Наиболее быстрым и точным методом обследования ЖКТ является эндоскопия (эзофагоскопия, гастроскопия, ФГДС, колоноскопия), позволяющая обнаружить даже поверхностные дефекты слизистой и непосредственный источник желудочно-кишечного кровотечения.
Для подтверждения желудочно-кишечного кровотечения и выявления его точной локализации используются радиоизотопные исследования (сцинтиграфия ЖКТ с мечеными эритроцитами, динамическая сцинтиграфия пищевода и желудка, статическая сцинтиграфия кишечника и др.), МСКТ органов брюшной полости. Желудочно-кишечные кровотечения необходимо дифференцировать от легочных и носоглоточных кровотечений, для чего используют рентгенологическое и эндоскопическое обследование бронхов и носоглотки.
Лечение желудочно-кишечных кровотечений
Пациенты с подозрением на желудочно-кишечное кровотечение подлежат немедленной госпитализации в хирургическое отделение. После уточнения локализации, причин и интенсивности кровотечения определяется лечебная тактика.
При массивной кровопотере проводится гемотрансфузионная, инфузионная и гемостатическая терапия. Консервативная тактика при желудочно-кишечном кровотечении является обоснованной в случае геморрагии, развившейся на почве нарушения гемостаза; наличия тяжелых интеркуррентных заболеваний (сердечной недостаточности, пороков сердца и др.), неоперабельных раковых процессов, тяжелого лейкоза.
При кровотечении из варикозно расширенных вен пищевода может проводиться его эндоскопическая остановка путем лигирования или склерозирования измененных сосудов. По показаниям прибегают к эндоскопической остановке гастродуоденального кровотечения, колоноскопии с электрокоагуляцией или обкалыванием кровоточащих сосудов.
В ряде случаев требуется хирургическая остановка желудочно-кишечного кровотечения. Так, при язве желудка производится прошивание кровоточащего дефекта или экономная резекция желудка. При язве 12-перстной кишки, осложненной кровотечением, прошивание язвы дополняют стволовой ваготомией и пилоропластикой либо антрумэктомией. Если кровотечение вызвано неспецифическим язвенным колитом, производят субтотальную резекцию толстой кишки с наложением илео- и сигмостомы.
Прогноз при желудочно-кишечных кровотечениях зависит от причин, степени кровопотери и общесоматического фона (возраста пациента, сопутствующих заболеваний). Риск неблагоприятного исхода всегда крайне высок.
Источник