Внутрибрюшное кровотечение в гинекологии симптомы
Причинами внутрибрюных кровотечений в гинекологии чаще все являются:
а) внематочная беременность (см. вопр 45 в разделе «Гинекология»)
б) перфорация матки после медицинских манипуляций
в) опухоли яичников (см. вопр 34 в разделе «Гинекология»)
г) трофобластическая болезнь (см. вопр 36 в разделе «Гинекология»)
в) апоплексия яичника.
Апоплексия яичника — кровоизлияние в паренхиму яичника.
Практически разрыв яичника наблюдается во все дни менструального цикла, но наиболее часто в середине цикла (в периовуляторный период), а также во вторую фазу цикла, в период созревания и функционирования желтого тела. В 2-5 раз чаще разрывается правый яичник, что обусловлено его более обильным кровоснабжением (правая яичниковая артерия отходит непосредственно от аорты, а левая — от почечной артерии).
Частота встречаемости: 3% и более от всех случаев внутренних кровотечений у женщин, чаще в возрасте 20-35 лет, реже — в предменопаузальном периоде и у девочек до начала менструаций.
Этиология: достаточно не изучена, апоплексии способствует ряд факторов:
а) эндогенные: различные гормональные нарушения, воспалительные процессы, аномалии положения половых органов, опухоли, изменения свертывающей системы крови и др.
б) экзогенные: травмы живота, подъем тяжести, влагалищные исследования, бурные половые сношения
В основе патогенеза 2 механизма:
1) система регуляции менструального цикла определяет циклические изменения кровенаполнения органов малого таза, в том числе и яичников, а также проницаемости сосудистой стенки
2) благодаря циклическим морфологическим изменениям в эпителиальной ткани, строме и сосудистой системе яичников происходят «физиологические повреждения» — кровоизлияния в фолликулы и желтое тело; при определенных экзо- или эндогенных воздействиях они из физиологических превращаются в патологические — разрывы яичника
Клиника апоплексии яичника напоминает таковую при внематочной беременности:
— на фоне полного здоровья нередко среди ночи отмечается внезапный приступ болей в животе, справа или слева; иногда этому предшествуют покалывающие боли в одной из паховых областей, что можно связать с образованием гематомы в яичнике.
— боли, начавшиеся с одной стороны в низу живота, иррадируют в поясницу, половые органы или носят размытый характер
— далее возникают симптомы раздражения брюшины (не более, чем у 35% больных; могут быть не выражены даже при массивном внутрибрюшном кровотечении); зона болезненности при пальпации живота определяется с обеих сторон, и более интенсивна с одной — области разрыва яичника; степень напряжения брюшной стенки может быть слабо или совсем не выражена, даже при сильных болях.
— явления анемизации: снижение числа эритроцитов, уровня гемоглобина, гематокритного числа в крови с последующими гемодинамическими нарушениями (снижение АД, учащение пульса), головокружением, слабостью
— кровянистые выделения из половых путей, иногда повышение температуры тела, головокружение, слабость.
При бимануальном исследовании: матка нормальных размеров; придатки (на стороне апоплексии) увеличены, болезненны, особенно при смещении; своды влагалища, чаще задний, выпячены; болезненность при смещении шейки матки.
Клинические варианты апоплексии:
а) анемический — с ведущими симптомами внутреннего кровотечения, вплоть до геморрагического шока
б) болевой — псевдоаппендикулярный, сопровождающийся, наряду с болевым синдромом, тошнотой, рвотой, лейкоцитозом и повышением температуры тела, симптомами раздражения брюшины
в) смешанный — выражены симптомы обоих групп — анемические и перитонеальные.
По степени тяжести различают апоплексию:
а) легкую — короткий приступ болевых ощущений, умеренная болезненность при пальпации живота, тошнотая с отсутствием данных анемизации и стмптомов раздражения брюшины
б) среднюю — боль более выраженная и длительная, начинающаяся с приступа и распространяющаяся по всему животу или иррадиирующая в другие места; слабость, бледность кожных покровов, обморочные состояния, тошнота, рвота, перитонеальные симптомы
в) тяжелая — постоянная резкая боль в нижних отделах живота, постепенно распространяющаяся по всему животу, явления коллапса или шока (холодный пот, падение температуры, снижение АД и тахикардия, похолодание конечностей, бледность), выраженные симптомы раздражения брюшины с парезом кишечника или, наоборот, чрезмерной перистальтикой.
Диагноз разрыва яичника в большинстве случаев определяется во время операции; имеют значение пункция брюшной полости через свод, УЗИ, лапароскопия.
При дифференциальной диагностике с внематочной беременностью выполняются тесты с мочой на беременность по хорионическому гонадотропину, с аппендицитом — исследования крови (лейкоцитоз, СОЭ) и термометрия в динамике.
Лечение — зависит от интенсивности внутреннего кровотечения:
а) консервативное — при апоплексии яичника I степени (легкая форма): постельный режим, холод на нижнюю часть живота с наблюдением и обследованием в динамике. При ухудшении общего состояния, появлении или усилении перитонеальных симптомов, учащении пульса, снижении уровня гемоглобина и числа эритроцитов — хирургическое вмешательство.
б) хирургическое — при II и III степенях тяжести (средняя и тяжелая форма). С учетом состояния больных проводятся одновременно реанимационные мероприятия (гемотрансфузия, инфузия кровезаменяющих растворов и др.).
При оперативном лечении необходимо стремиться к его минимизации — выполнению органосохраняющего вмешательства (резекции яичника). Целесообразно использование хирургической лапароскопии, с помощью которой эвакуируется кровь из брюшной полости и производится коагуляция кровоточащего участка яичника.
В случаях апоплексии в желтое тело с разрывом яичника при беременности желательно ограничить объем оперативного вмешательства наложением Z-образного шва на кровоточащую область яичника без удаления желтого тела для сохранения беременности (при возможности).
В случаях выявления кисты яичника или других сопутствующих заболеваний оперативное вмешательство соответственно расширяется.
Профилактика апоплексии яичника — исключение факторов и лечение заболеваний, которые спровоцировали разрыв яичника.
45. Внематочная беременность: этиология, классификация, диагностика, лечение, профилактика.
Внематочная беременность — беременность, развивающаяся при имплантации плодного яйца за пределами матки.
Т.к. ряд локализаций плодного яйца в несвойственных для него местах сопровождаются кровотечениями, клинической картиной «острого живота» и вызывают состояния, при которых требуется ургентная помощь, возникно понятие «эктопическая беременность», включающее внематочную и маточную беременность с нетипичной имплантацией плодного яйца.
Патогенез: нарушение транспорта оплодотворенной яйцеклетки с последующей патологической имплантацией плодного яйца.
Причины эктопической беременности:
1) факторы, способствующие функциональным нарушениям генитальных органов: применение гормональных средств с лечебными и контрацептивными целями (эстрогенные и гестагенные средства, синтетические прогестины, стимуляция овуляции, беременности и др.); бесплодие в анамнезе; внематочная беременность в анамнезе; инфантилизм; различная эндокринная патология;
2) факторы, способствующие анатомической патологии генитальных органов: воспалительные заболевания маточных труб и других генитальных органов различной этиологии; опухоли и опухолевидные заболевания гениталий; пороки развития половых органов; аборты; внутриматочные вмешательства;
3) факторы, способствующие развитию эктопической беременности с помощью различных механизмов — внутриматочные контрацептивные средства, предшествующие хирургические вмешательства на органах малого таза и брюшной полости, эндометриоз.
Клинически при всех видах эктопической беременности выделяют прогрессирующие, прерывающиеся и прерванные варианты.
Класссификация эктопической беременности:
Источник
Кровотечение в брюшную полость – истечение крови в полость брюшины или забрюшинное пространство вследствие нарушения целостности расположенных здесь кровеносных сосудов, паренхиматозных или полых органов. При кровотечении в брюшную полость развиваются слабость, бледность, холодный пот, частый пульс, падение артериального давления, боли в животе, состояние обморока или шока. Основную роль в диагностике кровотечения в брюшную полость играют осмотр больного, динамика уровня гемоглобина и гематокрита, лапароцентез и лапароскопия. Лечение кровотечения в брюшную полость оперативное — лапаротомия с ревизией внутренних органов; параллельно проводится противошоковая, гемостатическая и трансфузионная терапия.
Общие сведения
Кровотечение в брюшную полость (интраабдоминальное кровотечение, гемоперитонеум) в гастроэнтерологии может быть симптомом какого-либо заболевания или повреждения внутренних органов и тканей. Опасность кровотечения в брюшную полость, как и любого внутреннего кровотечения, состоит в его скрытом характере, что может создавать угрозу для жизни больного. В результате кровотечения в брюшную полость возникает гемоперитонеум – скопление крови в полости брюшины и забрюшинном пространстве. Кровотечение в брюшную полость осложняется развитием гиповолемического и нейрогенного шока. Гиповолемический шок связан с быстрым уменьшением объема циркулирующей крови (на 25% и выше) и нарушением гемодинамики, нейрогенный (травматический) шок – с чрезмерными болевыми импульсами.
Кровотечение в брюшную полость
Причины кровотечения в брюшную полость
В основе кровотечения в брюшную полость лежат причины травматического и нетравматического характера. Кровотечение в брюшную полость может быть обусловлено механической травмой грудной клетки и травмой живота: закрытой — при ударе, сдавлении; открытой – при огнестрельном или колото-резаном ранении, а также, повреждениями, связанными с проведением абдоминальных операций. При этом происходит травматический разрыв паренхиматозных или полых органов ЖКТ, мочеполовой системы, а также кровеносных сосудов, расположенных в складках брюшины, толще брыжейки и большом сальнике. Кровотечение в брюшную полость в послеоперационном периоде обычно связано с соскальзыванием (прорезыванием) лигатуры, наложенной на сосуды брыжейки или культи органов.
Кровотечение в брюшную полость нетравматического генеза развивается спонтанно при осложненном течении некоторых заболеваний и патологических процессов внутренних органов. Кровотечение может наблюдаться при опухолях органов брюшной полости; состояниях, приводящих к снижению свертываемости крови; внематочной беременности; разрыве аневризмы брюшной части аорты, разрыве селезенки при малярии, разрыве кисты и апоплексии яичника. Кровотечение в забрюшинное пространство встречается намного реже.
Симптомы кровотечения в брюшную полость
Клиническая картина при кровотечении в брюшную полость определяется тяжестью кровопотери – ее интенсивностью, длительностью и объемом.
Признаками внутрибрюшного кровотечения служат бледность кожных покровов и слизистых оболочек, общая слабость, головокружение, холодная испарина, резкое падение АД, выраженная тахикардия (частота пульса — 120-140 ударов в минуту), местные или диффузные боли в животе, усиливающиеся при движении. Больной с кровотечением в брюшную полость для уменьшения абдоминальных болей пытается принять сидячее положение (симптом «ваньки-встаньки»).
При раздражении диафрагмальной брюшины скопившейся кровью, боль может иррадиировать в область груди, лопатки и плеча; при кровотечении в забрюшинное пространство отмечаются боли в спине. В случае профузного кровотечения в брюшную полость болевой синдром становится интенсивным, возможна потеря сознания; при острой массивной кровопотере развивается коллапс.
Диагностика кровотечения в брюшную полость
Пациент с подозрением на кровотечение в брюшную полость подлежит срочному обследованию в стационаре. Проводится осмотр области живота для выявления характерных признаков травмы (открытых ран, ссадин, кровоподтеков).
Поверхностно-ориентировочная пальпация выявляет мягкость и небольшую болезненность передней стенки живота, ее ограниченное участие в дыхании, слабо выраженные симптомы раздражения брюшины. Глубокая пальпация проводится осторожно, так как вызывает резкую болезненность области поврежденного органа или всей брюшной стенки. Перкуссия живота при наличии кровотечения в брюшную полость сильно болезненна, из-за скопления крови отмечается притупление звука в отлогих местах. При аускультации живота отмечается снижение кишечных шумов. При разрыве полого органа местные проявления кровотечения в брюшную полость могут маскироваться признаками начинающегося перитонита.
Пальцевое ректальное и вагинальное исследования обнаруживают выбухание и резкую болезненность передней стенки прямой кишки и заднего свода влагалища. При подозрении на нарушенную трубную беременность важное диагностическое значение отводится пункции брюшной полости через стенку заднего свода влагалища. Лабораторное исследование крови при кровотечении в брюшную полость показывает нарастающее снижение уровня гемоглобина, количества эритроцитов и гематокрита.
Обзорная рентгенография в случае внутреннего кровотечения помогает определить присутствие свободной жидкости (крови) в брюшной полости. При УЗИ органов малого таза и УЗИ брюшной полости выявляется источник кровотечения во внутренних органах и скопление анэхогенной жидкости. Основными методами диагностики кровотечения в брюшную полость являются эндоскопические исследования — лапароцентез (пункция брюшной полости с подключением шарящего катетера) и диагностическая лапароскопия.
Дифференциальный диагноз кровотечения в брюшную полость проводят с перфоративной язвой желудка и двенадцатиперстной кишки, забрюшинной гематомой и гематомой передней брюшной стенки. При необходимости к диагностике привлекаются узкие специалисты — гинеколог, травматолог, торакальный хирург, колопроктолог, гематолог и др.
Лечение кровотечения в брюшную полость
Больного с подозрением на кровотечение в брюшную полость немедленно госпитализируют с соблюдением общих правил: положение — лежа на спине, холод на живот, исключение приема воды и пищи. В хирургическом стационаре проводят тщательное динамическое наблюдение за частотой пульса и величиной АД, уровнем гемоглобина и гематокрита. До установления точного диагноза противопоказано применение обезболивающих (наркотических) средств.
При острой кровопотере и резком падении АД проводятся мероприятия противошоковой и противогеморрагической инфузионной терапии: переливание кровезаменителей (или реинфузия недавно вытекшей в брюшную полость крови), введение аналептических препаратов. Это способствует увеличению и восполнению ОЦК, улучшению реологических свойств крови и микроциркуляции.
При установлении факта кровотечения в брюшную полость показано экстренное хирургическое вмешательство (лапаротомия), включающая ревизию органов брюшной полости для обнаружения источника кровотечения и его остановки, устранения имеющихся повреждений.
Прогноз при кровотечении в брюшную полость достаточно серьезный, зависит от причины и интенсивности кровотечения, а также скорости и объема оказания хирургического пособия.
Источник
Клинический синдром, при котором возникают сильные острые боли в районе брюшной полости, напряжение соответствующих мышц и расстройство стула называют острым животом. При появлении подобных симптомов необходимо вызывать «скорую помощь», ведь пациенту может понадобиться оперативное вмешательство.

Симптомы заболеваний
Под термином «острый живот» объединяют несколько патологических процессов, протекающих в органах брюшной полости. Причины возникновения этой проблемы должны выяснять врачи, а вот сопутствующие симптомы необходимо знать каждому. Это поможет понять, что пора вызывать медиков.
Клиника острого живота в гинекологии, как правило, схожа у всех пациенток. Внезапно при общем нормальном самочувствии возникает боль. Нередко женщины могут даже назвать точное время, когда она появилась. В большинстве случаев она начинается с нижней части живота. Со временем боль распространяется по всей брюшной области и усиливается. Некоторые даже не выдерживают и могут потерять сознание.
Кроме этого, есть и другие признаки, по которым можно диагностировать острый живот в гинекологии. Симптомы могут быть следующими: рвота, тошнота, раздражение брюшины, нарушения, связанные с отхождением газов и кала. При возникновении описанной клинической картины необходимо вызывать «скорую». Только специалисты могут разобраться с тем, что произошло, и доставить больного в профильную больницу.
Иногда также пациентки жалуются на слабость, головокружение и чувство давления в области заднего прохода.
Причины проблем
Возникает описанная ситуация при внутреннем кровотечении, неспецифических заболеваниях органов пищеварения, аппендиците, разрывах печени, селезенки. Нередко возникает острый живот в гинекологии. Боли могут свидетельствовать о внематочной беременности, апоплексии яичника, воспалительных заболеваниях половых органов женщины, когда в процесс вовлечена брюшина. Также указанные симптомы могут иметь место при нарушениях кровообращения во внутренних половых органах. Это может возникнуть, например, при перекручивании ножек опухолевидных образований яичников, некрозе или перекручивании миоматозных узлов.
Провести диагностику дома самостоятельно невозможно. Поэтому причины острого живота (в гинекологии в том числе) должны выяснять лишь квалифицированные специалисты. Любая из описанных проблем требует грамотной диагностики. Помощь при этом должна быть оказана неотложно.
Выбор диагноза
Заболевания, провоцирующие синдром острого живота, являются достаточно опасными. Поэтому важно как можно раньше установить правильный диагноз. Дифференциальная диагностика острого живота в гинекологии позволяет исключить наличие иных патологий (например, аппендицит, панкреатит, холецистит, непроходимость кишечника в острой форме) и ускорить выявление их причин.
При этом важен возраст пациентки. Например, у женщин в период климакса, менопаузы, у молодых девочек и женщин, не живущих половой жизнью, можно сразу исключить вероятность беременности. Также у них, как правило, не бывает воспалительных заболеваний. Такие пациентки редко направляются к гинекологу. У них может быть аппендицит или туберкулез.
А вот лечение бесплодия сразу наталкивает на мысль о возможности имплантации плодного яйца в трубы. Также это возможно, если у женщины ранее уже выявлялась внематочная беременность. Если в анамнезе у пациентки были воспалительные заболевания, то, возможно, это один из периодов обострения.
Диагностика внутрибрюшных кровотечений
Врачам важно не только провести детальный опрос, но и осмотреть пациентку. Только так можно поставить диагноз «острый живот» (в гинекологии). Неотложная помощь будет оказана быстрее, если доктора смогут сразу понять, что стало причиной проблемы.
Например, о внутрибрюшном кровотечении свидетельствуют вялость, адинамичность, снижение давления. Лицо у пациентки при этом будет бледным, губы – цианотичными, пульс – учащенным и мягким. Это может наблюдаться при внематочной беременности, апоплексии яичника или перфорации матки.
В первом случае проблема сопровождается задержкой менструации, мажущими темными выделениями из влагалища. Также у женщин появляется липкий пот, возможен жидкий стул, тошнота. Температура при этом остается нормальной.
При апоплексии яичника острый живот в гинекологии диагностируется, как правило, через несколько дней после окончания менструации. Это происходит приблизительно в период овуляции. Заподозрить апоплексию можно в том случае, если у пациентки в анамнезе были кисты яичников.
О перфорации матки речь идет в тех случаях, когда синдром острого живота возникает после ряда гинекологических манипуляций или оперативных вмешательств. Боли могут появиться после внедрения или удаления спирали, аборта или диагностического выскабливания. Симптомы могут возникнуть практически сразу же после перфорации или спустя 1-2 дня, когда начинает развиваться перитонит.

Внематочная беременность
В ряде случаев бывает так, что оплодотворенная яйцеклетка прикрепляется и начинает развиваться вне стенок матки. Такая ситуация возникает в среднем в 1,3 % всех беременностей. Чаще всего яйцеклетка крепится в маточной трубе – это происходит в 99 % всех внематочных имплантаций. Но бывают ситуации, когда ее находят в яичниках, шейке матки или даже брюшной полости. Развитие беременности продолжается, как правило, до 5-8 недели. После этого происходит трубный аборт. Так называют отслоение плодного яйца от стенок и изгнание его в брюшную полость. Там оно обызвествляется и мумифицируется. Но иногда возможен другой исход – разрыв маточной трубы.
В тех случаях, когда яйцеклетка оплодотворяется сразу после овуляции, она может прикрепиться в яичнике или брюшной полости. В последнем случае она прикрепляется, как правило, на поверхности печени или сальника.
Острый живот в гинекологии может возникнуть при разрыве трубы или прерывании трубной беременности. В иных случаях наблюдается другая клиническая картина.
Причины внематочной беременности
При обнаружении плодного яйца вне полости матки важно разобраться с дальнейшей тактикой лечения. Но также необходимо выяснить, что привело к такой имплантации. Иногда это происходит при генитальном инфантилизме. Об этой проблеме идет речь в том случае, когда у пациентки длинные и извитые фаллопиевы трубы с медленной перистальтикой.
В большинстве случаев плодное яйцо имплантируется, не дойдя до матки, из-за того, что его продвижение замедлено. Это происходит при воспалительных процессах в придатках, в результате образования спаек из-за перенесенных операций в брюшной полости или на трубах. В последнем случае на них образовывается спаечная ткань, нарушается сократительная способность.
Также негативное влияние на перистальтику труб оказывают такие факторы:
— внутриматочные контрацептивы;
— эндометриоз труб;
— проблемы с эндокринной системой (заболевания надпочечников, щитовидной железы);
— стрессы;
— введение препаратов прогестерона.
Повышается вероятность внематочной имплантации плодного яйца и при опухолевидных образованиях в малом тазу. Они могут сдавливать трубы и препятствовать нормальному прохождению оплодотворенной яйцеклетки.
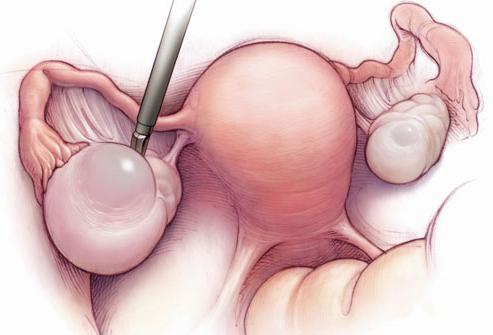
Вне зависимости от причин, по которым плодное яйцо прикрепилось в трубе, исход будет один. Такая беременность будет прервана. Более того, если ее не удастся вовремя диагностировать и прервать, то она приведет к тому, что женщина на собственном печальном опыте узнает, как проявляется синдром острого живота в гинекологии.
Апоплексия яичника
У женщин репродуктивного возраста возможно развитие заболеваний, которые приводят к внутрибрюшному кровотечению. Это может быть разрыв (инфаркт, гематома) яичника. Это нарушение его целостности с кровоизлиянием и последующим началом кровотечения в полость живота.
Начинается болезнь с внезапно возникших острых болей, которые, как правило, локализируются в одной стороне. Симптомы раздражения брюшины при этом выражены могут быть слабо. Важно не перепутать апоплексию яичника и аппендицит, ведь клиническая картина течения заболеваний схожа.
Опухоли
Важно знать все возможные причины острого живота в гинекологии. Ведь далеко не всегда он возникает на фоне внутрибрюшного кровотечения. Также указанный синдром может возникнуть при перекручивании ножки опухоли, развившейся на яичнике, или перекрут (а в некоторых случаях и некроз) миоматозного узла. Развитие такой ситуации возможно, если образование — небольших размеров и расположено на подвижной длинной ножке.
Перекручивание опухоли начинается с резких болей, сопровождаемых рвотой или просто тошнотой. Часто их связывают с резким движением или физической нагрузкой. У пациенток напряжена передняя стенка брюшины, наблюдается задержка стула. Кожные покровы бледные, покрыты холодным потом, у больных частый пульс и сухой язык. Температура тела может быть повышенной.
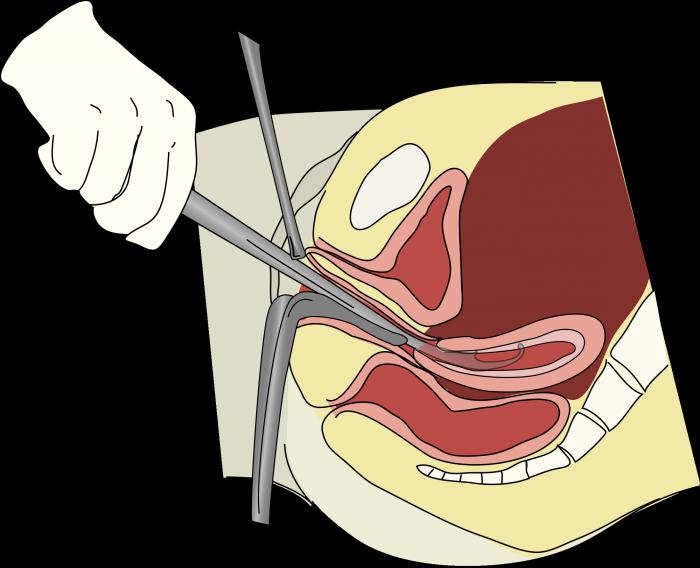
При перекручивании миоматозного узла боли схваткообразные, наблюдается картина общей интоксикации – сухой язык, кожные покровы, температура 38-39 0С, тошнота, возможна рвота. В крови при этом будет повышено количество лейкоцитов. При гинекологическом обследовании отмечается повышенная болезненность.
Воспалительные процессы
Острый живот в акушерстве и гинекологии может возникнуть на фоне обострения ряда заболеваний. Это могут быть воспалительные процессы внутренних половых органов. Из-за этого у пациентки может развиться пельвео-перитонит (при протекании процесса в малом тазу) или перитонит (в брюшной полости).
Проблемы могут начаться при:
— генерализации инфекции, проходящей на фоне аднексита или метроэндометрита;
— расхождении швов, наложенных при кесаревом сечении;
— перфорации матки (после ее выскабливания);
— перфорации пиовара или пиосальпинкса.
В этих случаях клинические проявления могут различаться в зависимости от того, из-за чего именно возник синдром острого живота.
Тактика лечения
Вне зависимости от причин, которые привели к тому, что был установлен диагноз «острый живот в гинекологии», лечение должно проводиться в стационаре. При геморрагическом или болевом шоке важно дать обезболивающие средства, ввести кровоостанавливающие препараты, кровезаменители. Важно помнить, что существует риск летального исхода, поэтому диагностика должна быть проведена безотлагательно.
Если внематочную беременность удается обнаружить еще до появления болей, то ее прерывают в плановом порядке. Как правило, врачи проводят лапароскопическую операцию и через небольшой разрез извлекают плодное яйцо. Но чаще всего локализацию последнего удается установить уже тогда, когда пациентку в карете скорой помощи доставляют в больницу с диагнозом «острый живот».
В гинекологии наиболее опасной считается ситуация, когда происходит разрыв фаллопиевой трубы. Но чаще беременность заканчивается тем, что части плодного яйца с кровью изгоняются в брюшную полость. Это, как правило, сопровождается внутрибрюшным кровотечением и вызывает описанные симптомы.
Не менее опасной патологией является и апоплексия яичника или перфорация матки. В этих случаях также начинается внутрибрюшное кровотечение. Иногда даже требуется немедленное введение специальных кровезамещающих препаратов.
Любые воспалительные заболевания также требуют своевременного лечения и наблюдения за состоянием пациентки.
Источник


