Внутреннее кровотечение болезнь крона
Болезнь Крона
ЖКК для болезни Крона не характерно, а профузное кровотечение встречается редко. Характерная для этой болезни железодефицитная анемия в основном обусловлена синдромом мальабсорбции, затрудняющей всасывание пищевого железа. Это необходимо учитывать, проводя дифференциальный диагноз с язвенным колитом, т.к. эти заболевания по этиопатегенезу, а не редко и в клинических проявлениях очень сходны между собой.
Болезнь Крона (терминальный илеит, гранулематозный энтерит, гранулематозный колит) — это хроническое рецидивирующее заболевание, характеризующееся трансмуральным воспалением с сегментарным поражением разных отделов пищеварительного тракта, а также различными внекишечными проявлениями (узловая эритема, артриты, псориаз, гангренозная пиодермия, склерозирующий холангит и др.). Чаще всего заболевание начинается в терминальном отделе тонкой кишки, чаще воспаление распространяется на толстую кишку, реже вверх по ЖКТ с сегментарным поражением желудка, пищевода.
Клинические проявления болезни Крона обычно начинаются с болей в животе, часто с локализацией их в правой подвздошной области, напоминая клинику аппендицита. В связи с этим не редко больных подвергают оперативному лечению. При лапоротомии обнаруживают инфильтративное воспаление терминального отдела подвздошной кишки при интактном червеобразном отростке. Такая абдоминальная боль может быть единственным симптомом на протяжении нескольких лет.
Она может периодически сопровождаться повышением температуры до 38-39 С. Затем появляется диарея. Возможны эпизоды лихорадки без абдоминальных болей. В последующем развиваются симптомы мальабсорбции, проявляющиеся снижением массы тела, анемией, затем витаминной, минеральной, полигляндуральной недостаточностью. Лихорадка сопровождается появлением инфильтратов в брюшной полости, склонных к абсцедированию. Тяжелое течение заболевания сопровождается поражением различных органов. Язвы образовавшиеся в ЖКТ, дают кровотечения чаще не интенсивные. Могут формироваться свищи, абсцессы, стенозирование аноректальной области.
Для диагностики получают существенные данные при эндоскопическом исследовании кишечника, желудка и пищевода. Характерны глубокие щелевидные язвы-трещины, проникающие через все слои кишечной стенки и распространяющиеся в разных направлениях. Между ними гиперплазированные участки слизистой оболочки создают картину «булыжной мостовой», часто возникают стриктуры кишечника. В отличие от язвенного колита отсутствует псевдополипоз и не вызывается контактное кровотечение. При поражении прямой и дистального отдела толстой кишки визуально отличить болезнь Крона от язвенного колита очень трудно.
Исследование биоптатов позволяет отдефференцировать эти два заболевания. Для болезни Крона характерно наличие воспалительного инфильтрата, который захватывает все слои кишечника, также глубоких язв, проникающих через все слои кишечника. Патогомоничным признаком является наличие эпителиоидных гранулем, расположенных в глубоких слоях кишечной стенки, состоящих из гигантских многоядерных клеток и напоминающих гранулемы при туберкулезном поражении и саркоидозе [Е.А. Белоусова, 2001].
Рентгенологическое обследование всего ЖКТ (ирригоскопия, рентгенография желудка и тонкой кишки) позволяет установить локализацию очагов воспаления, выявить стриктуры, межкишечные абсцессы.
Лечение легких форм болезни Крона напоминают терапию язвенного колита, но отличается тем, что из препаратов 5-АСК дают предпочтение пентасе, действие которой обеспечивается на всем протяжении ЖКТ. При ректальной форме болезни Крона предпочтительнее пентасу вводить в виде клизмы, свечей или пены. При отсутствии эффекта, а также при тяжелой и средней тяжести формах болезни Крона применяют кортикостероиды.
В комплекс лечения включают противобактериальные препараты: метронидазол внутрь или метрагил внутривенно в комбинации с фторхиноловыми антибиотиками, а при их недостаточной эффективности — цефалоспорины. В тяжелых случаях применяют иммунносупрессоры: метатрексат, циклоспорин А и др. Свищи, абсцессы, кишечная непроходимость подлежат соответствующему хирургическому лечению.
Кишечные кровотечения в большинстве случаев поддаются консервативному лечению с использованием гемостатиков различного уровня действия. При продолжающемся профузном кровотечении выполняется резекция пораженного участка кишки. Анемия лечится внутривенно введением железа, желательно в сочетании с эритропоэтином (рекормон).
Дивертикулярная болезнь
Дивертикулярная болезнь чаще поражает толстую кишку, встречаясь до 15 % у лиц старше 60 лет, а в возрасте 70 лет и более достигает 50-60 %, [О.Я. Бабак, Т.Д. Фадеенко, 1996; В.Т. Ивашкин с соавт. 2001]. Дивертикулез толстой кишки более чем в 90 % поражает левую половину ободочной кишки, локализуясь в основном в сигмовидной кишке. Выделение крови из прямой кишки встречается от 3 до 20 % пациентов, у 2-6 % оно носит характер обильного профузного кровотечения.
Возникновение дивертикулеза преимущественно у лиц преклонного возраста обусловлено рядом причин. Во-первых, ослаблением мышечного слоя толстой кишки. Во-вторых, выпячивание слизистой оболочки между мышечными волокнами возникает в участках с дефектом соединительной ткани, связанных с прохождением у них сосудов. И, наконец, выпячиванию слизистой способствует повышение полостного давления, особенно в сигмовидной кишке, во время акта дефекации при запорах, которые характерны для лиц пожилого возраста.
Наличие неосложненного дивертикулеза толстой кишки чаще не имеет постоянного клинического проявления. Иногда, в основном после стрессовых ситуаций, злоупотребления алкоголем, приема большого количества жирной боли в левой подвздошной области, внизу живота, обычно проходящие после дефекации. Иногда боль носит спастический характер, может быть ситуационная диарея.
Клиника дивертикулеза ярко манифестируется при возникновении его осложнений: острого дивертикулита, образования воспалительного инфильтрата или околокишечного абсцесса, перфорации, перитонита, кровотечения скрытого или профузного. Кровотечение происходит в самом дивертикуле и из слизистой оболочки сегмента толстой кишки, пораженного дивертикулом. Причиной возникновения воспаления является попадание и задержка пищи в дивертикуле, загнивание ее, появление изъявлений.
Образовавшийся комок пищи, иногда каменистой плотности, при повышении внутрибрюшного давления травмирует стенку дивертикула с повреждением находящихся в нем или рядом с ним сосудов, вызывая кровотечение, нередко артериальное. Кровотечение может быть длительным, т.к. сосуд находящийся в воспалительном инфильтрате плохо сокращается. Кровотечению способствует гипертоническая болезнь, атеросклероз, нарушение свертывающей системы крови, что часто сопровождает пациентов пожилого возраста. Если визуально в кале кровь не определяется, необходимо произвести анализ кала на скрытую кровь.
Установить источник кровотечения позволяет колоноскопия, которую производят после тщательной подготовки толстой кишки к исследованию. Оно позволяет увидеть прожилки или сгустки крови, расположенные вокруг устья дивертикула, иногда — истечение крови из дивертикула в виде струйки или ручейка. При массивном кровотечении заполненная кровью полость кишки не позволяет увидеть источник кровотечения. Промывание кишки через эндоскоп и продвижение его выше уровня кровотечения помогает установить его локализацию. Инструмент продвигать вверх необходимо с осторожностью под контролем зрения дабы избежать перфорации кишки или повреждения ее слизистой, что усиливает кровотечение.
Рентгенологическое исследование — достаточно эффективный метод выявления дивертикулов, но не дает возможности установить источник кровотечения. При помощи его удается также обнаружить спазмированные участки ободочной кишки, нарушение ее гаустрации. Ирригоскопия позволяет определить размер дивертикулов, которые делят на мелкие (до 3 мм в диаметре) средних размеров (4-9 мм) и большие.
Однако, на высоте массивного кровотечения рентгенологичные исследования недостаточно эффективны, т.к. устья дивертикулов могут закрываться сгустком крови и барий в них плохо проникает. В отдельных случаях попадание его в дивертикул затрудняет также спастическое сокращение кишки или отек слизистой, образовавшийся вокруг устья.
Локализацию источника кровотечения позволяет выявить ангиография. Она же позволяет произвести остановку кровотечения путем селективного введения в артерию вазопрессина или различных методов ее эмболизации (металлическая спираль, полимеры, абсорбирующий гель, 96% спирт). Но эмболизацию применяют с осторожностью из-за возможных осложнений. Артериальный тромбоз и эмболия конечных ветвей артерий кишечника может вызвать ишемию и инфаркт кишечника.
В большинстве случаев (60-80 %) остановить кровотечение удается консервативными методами с которых и начинают лечение. Терапия дивертикулита комплексная. В ней ведущее место занимает ликвидация запоров и применение гемостатических средств:
1. Диета с увеличением в ней количества клетчатки и применением препаратов набухающего действия (мукофальк, псиллиум, метилцеллюлоза, дефенорм, ламинарин и др. средства из морской капусты);
2. В качестве слабительных средств преимущество отводится применению внутрь вазелинового или растительных масел, препаратам лактулозы (лактувит, нормолакт, дуфалак, нормазе), фортрансу;
3. При спастических болях применяются спазмолитики дицител, мебеверин, метеоспазмил, папаверин и др.;
4. Препараты восстанавливающие нормальную микрофлору в толстой кишке (бификол, йогурт, линекс, энтерол и др.);
5. Аминокапроновая кислота в/в, викасол в/м, дицинон и др. гемостатики Применение эндоскопических методов остановки кровотечения:
пломбировка дивертикула желеобразными гемостатическими препаратами, введение лифузоля, гастрозоля, тромбина.
При появлении воспалительного инфильтрата или абсцедировании дивертикулов — антибиотики, дезинтоксикационная терапия. При отсутствии эффекта от консервативной терапии проводится ангиографическая остановка кровотечения.
Если таким путем кровотечение не удалось остановить — показано оперативное лечение -секторальная резекция толстой кишки вместе с кровоточащим дивертикулом. При массивном кровотечении и неустановленным уровнем кровотечения производится гемиколонэктомия. Больным в тяжелом состоянии -накладывается колостома на поперечно-ободочную кишку. Затем после улучшения состояния больного и остановке кровотечения производится секторальная резекция с восстановлением нормального пассажа пищи по толстой кишке [В.И. Петров с соавт. 1987; В.Т. Ивашкин с соавт. 2001].
Профилактика осложнений дивертикулеза проводится за счет диеты насыщенной пищевыми волокнами, профилактики и лечения запоров, применения спазмолитиков, в случаях возникновения метеоризма — эспумизан, симетикон, карболен.
Степанов Ю.В., Залевский В.И., Косинский А.В.
Опубликовал Константин Моканов
Источник
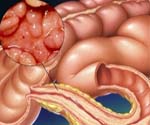
Болезнь Крона – это гранулематозное воспаление различных отделов пищеварительного тракта, характеризующееся хроническим рецидивирующим и прогрессирующим течением. Болезнь Крона сопровождается абдоминальными болями, диареей, кишечными кровотечениями. Системные проявления включают лихорадку, снижение массы тела, поражение опорно-двигательного аппарата (артропатии, сакроилеит), глаз (эписклерит, увеит), кожи (узловатая эритема, гангренозная пиодермия). Диагностику болезни Крона проводят с помощью колоноскопии, рентгенографии кишечника, КТ. Лечение включает диетотерапию, противовоспалительную, иммунодепрессивную, симптоматическую терапию; при осложнениях – хирургическое вмешательство.
Общие сведения
Болезнь Крона – хроническое заболевание желудочно-кишечного тракта воспалительного характера. При болезни Крона воспалительный процесс развивается во внутренней слизистой оболочке и подслизистых слоях стенки желудочно-кишечного тракта. Поражаться может слизистая на любых участках: от пищевода до прямой кишки, но наиболее часто встречается воспаление стенок конечных отделов тонкого кишечника (подвздошная кишка).
Заболевание протекает хронически, с чередованием острых приступов и ремиссий. Первые признаки болезни (первый приступ), как правило, возникают в молодом возрасте – у лиц 15-35 лет. Патология встречается одинаково часто как у мужчин, так и у женщин. Выявлена генетическая предрасположенность к болезни Крона — если родственники прямой линии страдают этим заболеванием, риск развития его возрастает в 10 раз. Если болезнь диагностирована у обоих родителей, заболевание у таких больных возникает ранее 20 лет в половине случаев. Риск развития болезни Крона повышается при курении (практически в 4 раза), отмечается связь заболевания с оральной контрацепцией.

Болезнь Крона
Причины
Причины развития болезни Крона окончательно не определены. Согласно самой распространенной теории, в возникновении заболевания основную роль играет патологическая реакция иммунитета на кишечную флору, пишу, поступающую в кишечник, другие субстанции. Иммунная система отмечает эти факторы как чужеродные и насыщает стенку кишечника лейкоцитами, в результате чего возникает воспалительная реакция, эрозия и язвенное поражение слизистой. Однако, достоверных доказательств эта теория не имеет.
Факторы, способствующие развитию болезни Крона:
- генетическая предрасположенность;
- склонность к аллергиям и аутоиммунным реакциям;
- курение, злоупотребление алкоголем, лекарственными средствами;
- экологические факторы.
Симптомы болезни Крона
Кишечные проявления заболевания: диарея (при тяжелом течении частота дефекаций может мешать нормальной деятельности и сну), боль в животе (выраженность в зависимости от степени тяжести заболевания), расстройство аппетита и снижение веса. При выраженном изъязвлении стенки кишечника возможно кровотечение и обнаружение крови в кале. В зависимости от локализации и интенсивности кровь может обнаруживаться ярко-алыми прожилками и темными сгустками. Нередко отмечается скрытое внутреннее кровотечение, при тяжелом течении потери крови могут быть весьма значительны.
При длительном течении возможно формирование абсцессов в стенке кишки и свищевых ходов в брюшную полость, в соседние органы (мочевой пузырь, влагалище), на поверхность кожи (в районе ануса). Острая фаза заболевания, как правило, сопровождается повышенной температурой, общей слабостью.
Внекишечные проявления болезни Крона: воспалительные заболевания суставов, глаз (эписклерит, увеит), кожи (пиодермия, узловатая эритема), печени и желчевыводящих путей. При раннем развитии болезни Крона у детей отмечают задержку в физическом и половом развитии.
Осложнения
Осложнениями болезни Крона могут быть следующие состояния.
- Изъязвление слизистой, прободение кишечной стенки, кровотечение, выход каловых масс в брюшную полость.
- Развитие свищей в соседние органы, брюшную полость, на поверхность кожи. Развитие абсцессов в стенке кишечника, просветах свищей.
- Анальная трещина.
- Рак толстой кишки.
- Похудание вплоть до истощения, нарушения обмена вследствие недостаточности всасывания питательных веществ. Дисбактериоз, гиповитаминозы.
Диагностика
 Диагностику болезни Крона осуществляют с помощью лабораторных и функциональных исследований. Максимально информативные методики – компьютерная томография и колоноскопия. На томограмме можно обнаружить свищи и абсцессы, а колоноскопия дает представление о состоянии слизистой (наличие воспаленных участков, эрозий, изъязвлений стенки кишечника) и позволяет при необходимости взять биопсию. Дополнительные методы диагностики – рентгенография кишечника с бариевой смесью. Можно получить снимки как тонкого, так и толстого кишечника – контрастная бариевая смесь заполняет полость кишки и выявляет сужения просвета и язвенные дефекты стенки, свищи.
Диагностику болезни Крона осуществляют с помощью лабораторных и функциональных исследований. Максимально информативные методики – компьютерная томография и колоноскопия. На томограмме можно обнаружить свищи и абсцессы, а колоноскопия дает представление о состоянии слизистой (наличие воспаленных участков, эрозий, изъязвлений стенки кишечника) и позволяет при необходимости взять биопсию. Дополнительные методы диагностики – рентгенография кишечника с бариевой смесью. Можно получить снимки как тонкого, так и толстого кишечника – контрастная бариевая смесь заполняет полость кишки и выявляет сужения просвета и язвенные дефекты стенки, свищи.
Лабораторные методы исследования: общий анализ крови, в котором отмечаются воспалительные изменения, возможна анемия, как следствие регулярных внутренних кровотечений; копрограмма, исследование кала на скрытую кровь. Иногда применяют капсульную эндоскопию пищеварительного тракта – пациент глотает капсулу с мини-видеокамерой и передатчиком. Камера фиксирует картину в пищеварительном тракте по мере продвижения.
Лечение болезни Крона
Поскольку причины заболевания неизвестны, патогенетическое лечение не разработано. Терапия направлена на уменьшение воспаления, приведение состояния пациента к продолжительной ремиссии, профилактика обострений и осложнений. Лечение болезни Крона – консервативное, проводится врачом-гастроэнтерологом или проктологом. К хирургическому вмешательству прибегают только в случае угрожающих жизни осложнений.
Всем больным прописана диетотерапия. Назначают диету №4 и ее модификации в зависимости от фазы заболевания. Диета помогает уменьшить выраженность симптоматики – диареи, болевого синдрома, а также корректирует пищеварительные процессы. У больных с хроническими воспалительными очагами в кишечнике присутствуют нарушения всасывания жирных кислот. Поэтому продукты с большим содержанием жиров способствуют усилению диареи и развитию стеатореи (жирный стул).
В диете ограничено употребление продуктов, оказывающих раздражающее действие на слизистую пищеварительного тракта (острые, копченые, жареные продукты, высокая кислотность пищи), алкоголя, газированных напитков, злоупотребления кофе. Рекомендован отказ от курения. Применяется дробное питание – частые приемы пищи небольшими порциями согласно режиму. При тяжелом течении переходят на парентеральное питание.
Фармакологическая терапия болезни Крона заключается в противовоспалительных мерах, нормализации иммунитета, восстановлении нормального пищеварения и симптоматической терапии. Основная группа препаратов – противовоспалительные средства. При болезни Крона применяют 5-аминосалицилаты (сульфазалин, месазалин) и препараты группы кортикостероидных гормонов (преднизолон, гидрокортизон). Кортикостероидные препараты используются для снятия острых симптомов и не назначаются для длительного применения.
Для подавления патологических иммунных реакций применяют иммунодепрессанты (азатиоприн, циклоспорин, метотрексат). Они уменьшают выраженность воспаления за счет снижения иммунного ответа, выработки лейкоцитов. В качестве антицитокинового средства при болезни Крона применяют инфликсимаб. Этот препарат нейтрализует белки-цитокины – факторы некроза опухоли, которые нередко способствует эрозии и язвам стенки кишечника. При развитии абсцессов применяют общую антибактериальную терапию – антибиотики широкого спектра действия (метронидазол, ципрофлоксацин).
Симптоматическое лечение осуществляют антидиарейными, слабительными, обезболивающими, кровоостанавливающими препаратами в зависимости от выраженности симптомов и степени их тяжести. Для коррекции обмена больным назначают витамины и минералы. Хирургическое лечение показано при развитии свищей и абсцессов (вскрытие абсцессов и их санация, ликвидация свищей), образовании глубоких дефектов стенки с продолжительными обильными кровотечениями, не поддающемся консервативной терапии тяжелом течении заболевания (резекция пораженного участка кишечника).
Прогноз и профилактика
Способов полного излечения болезни Крона на сегодняшний день не разработано вследствие того, что этиология и патогенез заболевания до конца не ясны. Однако, регулярная адекватная терапия обострений и соблюдения диеты и режима, врачебных рекомендаций и регулярное санаторно-курортное лечение способствуют снижению частоты обострений, уменьшению их тяжести и повышению качества жизни.
По мнению специалистов в сфере клинической гастроэнтерологии ключевыми моментами профилактики обострений являются диетотерапия, сбалансированность питания, применение витаминных комплексов и необходимых микроэлементов; избегание стрессов, развитие стрессоустойчивости, регулярный отдых и здоровый режим жизни; умеренная физическая активность; отказ от курения и злоупотребления алкоголем.
Источник


