У кого было кровотечение во втором триместре
- Форум
- Архив
- Беременность
Открыть тему в окнах
Девочки, поделитесь своим опытом, кто сталкивался с таким. Терапия пока не помогает, кровотечение обильное алое, 23-я неделя. Меня ничего не беспокоит, не тянет, не болит, чувствую себя нормально, шевеления ежедневно ощущаю. Причин не находят — по узи все супер спокойно, плацента на 5 см выше внутр.з, шейка матки 4 см, ни тонуса, ни отслойки. С плодом все ок, и СБ, и параметры развития..
собственно, я наверное хочу примеров, что и после такого выходишь из стационара и бер-ть сохраняется. Ну и вообще, как у вас было, чем завершилось. Заранее спасибо!еще как. особенно мне самой, и моему лечащему врачу.
а что она говорит? сильное кровотечение? и сейчас? постоянно?
врач говорит, что я для них загадка. два дня, сегодня третий. пока лежу ничего более менее, дохожу до туалета — проливается так прилично.
а больница,врач компетентный, аппараты узи хорошие? анализы как?
Да! И узист компетентный — зав. отделением 1-й градской, и врач спец. по невынашиваемости, вела меня в первую бер-ть — все прошло успешно, сыну 1,6. Анализы все уже сдали. Словом, посмотрим, еще пару дней. Врач говорит,что должны победить.
у меня такое было, причем лежала в стационаре — не выяснили, узи хорошее. А потом уже в ЖК врач на кресле посмотрела, сказала, что шейка матки кровит. Правда, не понятно почему, алые выделения правда только один день были, потом просто мазало.
скажите, а у вас сильные выделения были?
У меня было на 30-ой неделе, лежала кажется в 15 ом роддоме, лежала 10 дней, что это было мне так и не сказали, шейка тоже была хорошая. Родила в 42 недели
сначало мазало коричневым немного, потом все сильнее, а уже в больнице началось кровотечение алой кровью, затем по убывающей пошло. Недели 3 все это длилось, начиная недели с 12 и до 15-16.
звучит ободряюще! спасибо, что написали!
Может, у Вас полип шейки матки? У меня так всю бер. кровило, я кучу узи сделала от страха… Ничего не нашли, полипы только при осмотре в кресле видны. Родила в срок. После родов хотела удалить полип, но он исчез. А в след. бер-ть снова вылез и снова меня нервировал до самых родов! Если у Вас подтвердится полип — его категорически нельзя удалять в бер-ть.
даже не знаю. может быть. в жк 3 недели назад смотрели, но больше вроде на предмет мазков..
Почему нельзя удалять? Спрашиваю,т.к. мне удаляли в первую беременность где-то на сроке примерно 6-8 недель.
А вас на кресле смотрели или только УЗИ? У меня причину внезапного безболезненного кровотечения только на кресле обнаружили — кровила шейка. По УЗИ тоже было все идеально. Три дня кололи кровоостанавливающее, потом еще несколько дней мазало, и больше (тьфу 3 р.) не повторялось.
У меня подобное было, началось тоже на 23 неделе, продолжалось около двух недель, потом потихоньку на нет сошло. Именно кровотечение, несильное, иногда прекращалось на день, к вечеру снова могло начаться, независимо от того, лежишь целый день или нагрузки какие-то. Врач осматривала — не нашли ничего. Ничего не болело, не тянуло, просто кровь, и все. Второй раз на 28 неделе началось, дней 5 продолжалось. На сохранение не клали, ничего не кололи, вобщем, родила на 40 неделе, плаценту после родов осмотрели — все отлично. Что это было — никто ответить не может. Ребенок абсолютно здоров, ТТТ миллион раз.
Потому что он может корнями врастать в матку. Лучше не рисковать.
узи. на кресле пока нет. поняла вас.а пойду почитаю, почему может кровить шейка.
у меня схожие симптомы. было что весь день ничего, а к вечеру появляются. кровоостанавливающее ударной дозы назначено, вроде вчера к вечеру и сегодня утром пока улучшения, будем дальше смотреть.
ваш опыт радует.спасибо.точно его еще называют плацентарный полип, и его удаление может спровоцировать отслойку или роды.
неа, само прошло. Врач говорит, может при осмотре поранили
Да, я сама удивилась, сообщение прочитав — ну вот один в один то, что у меня было! Все будет нормально! Кстати, из кровоостанавливающего (но не в этом случае, у меня однажды на ровном месте кровотечение началось, тоже не могли причину найти, думали, что внематочная и прочее, но не нашли ничего) мне очень хорошо крапива помогла. Я ее всего один раз выпила, и все остановилось. Но не уверена, что ее именно в такой концентрации можно при беременности, она, конечно, железо поднимает отлично, но вроде как, по интернетной информации, схватки может вызвать — хотя не уверена. Можно для профилактики по одному листочку бросать в тот же чай, и для здоровья хорошо, и кровотечение исчезнет. Вобщем, удачи, не волнуйтесь!
бывает же. спасибо за наводку, почитаю про крапиву. у меня гемоглобин был месяц назад 115, может снизился, проверю еще раз.
Источник
Кровотечение во втором триместре беременности – одно из нарушений, которое несет опасность для развития и жизнедеятельности ребенка. Несмотря на то что вторые три месяца вынашивания малыша считаются наиболее благоприятным и спокойным периодом, остается вероятность замирания плода или выкидыша.

Первый показатель сбоев – кровянистые выделения, о которых необходимо немедленно сообщить врачу и получить квалифицированную консультацию.
Виды осложнений и основные причины развития
Главный фактор, который провоцирует подобное проявление, – аномалия развития плаценты. Существует два распространенных варианта:
- неправильное расположение детского места;
- преждевременное созревание или отслоение плаценты.
При этом остается высокая вероятность разрыва матки. Аномальное прикрепление плаценты считается патологией, которая встречается менее чем у 1 % пациенток.
Основные причины аномалии:
- воспалительные процессы органов мочеполовой системы, инфекционные заболеваниями;
- ранее перенесенные оперативные вмешательства по части гинекологии;
- новообразования различного характера;
- врожденные пороки матки;
- истмико-цервикальная недостаточность;
- нарушения эндометрия.
Нормальное развитие характеризуется креплением детского места к задней стенке. В противном случае высока вероятность его повреждения, затрудненного кислородного снабжения и поступления необходимых полезных веществ.
Различают две разновидности предлежания плаценты:
- полное – полностью перекрывает внутренний зев, что в акушерской практике встречается редко;
- неполное – закрывает зев частично.
Нормальное расположение плаценты еще не гарантирует полное отсутствие отклонений. Например, нередко происходит преждевременное отслоение. Механизм процесса прост. Матка начинает расти, плацента не успевает вовремя растягиваться, в местах наибольшего натяжения происходит отхождение ткани. Ухудшается доступ кислорода и соответственно питания.
Причины отслоения плаценты:
- не полностью вылеченные воспалительные заболевания;
- гипер-, гипотонии;
- резус-конфликт;
- диабет;
- железисто-кистозная гиперплазия эндометрия;
- вынашивание двух, трех плодов;
- многоводие, вызванное различными факторами.
Разрыв матки приводит к значительным потерям крови при беременности второй триместр. Он происходит при наличии рубцов от операций, кесарева или во время вынашивания двух и более плодов, а также больших размеров ребенка.
Каждый тип патологии обладает определенными признаками, где общий – кровянистые выделения.

Диагностика
Существенно осложняет беременность кровотечение второго триместра. Обильное или умеренное, оно определяющий показатель аномального расположения последа. Отклонение обнаруживает УЗИ, по результатам которого врач дает заключение о состоянии малыша и об окружающих его тканях. Особое внимание уделяется околоплодным водам – качеству и количеству.
Любое отклонение от нормы считается показателем серьезных осложнений.
Симптоматика имеет различную степень тяжести в зависимости от диагноза.
- Предлежание полное – внезапное сильное кровотечение, самопроизвольная остановка, усиление на поздних сроках, самочувствие не ухудшается.
- Неполное – количество выделений зависит от площади предлежащего участка, колеблется от незначительных до обильных, происходит незадолго до родов, часто с началом схваток.
- Отслаивание характеризуется внутренней, наружной потерей крови при беременности 2 триместр, боль при тяжелой степени, образование гематомы.
- Разрыв сопровождается интенсивным спазмом, резкой болью, большой кровопотерей.
Наличие подозрений на патологию требует проведения дополнительных обследований с целью подтверждения или отрицания предварительного диагноза.
Терапия
Если здоровью матери и малыша ничего не угрожает, пациентка находится под врачебным наблюдением и периодически посещает гинеколога. В противном случае требуется госпитализация и проведение медикаментозного лечения. Рекомендуется ограничить физическую активность, резкие движения, придерживаться оптимального режима дня и рациона питания.
Источник
Здравствуйте, дорогие будущие мамы! Сегодня мы поговорим об очень серьёзных состояниях, так называемых опасных признаках во время беременности. Мы обсудим причины кровотечения во время беременности, поймем почему они могут возникать в первом триместре, во втором и третьем. Главное, я расскажу вам, что делать при кровотечениях. Как правильно себя вести и как отличить неопасные состояния от крайне опасных.
К сожалению, не всегда беременность протекает гладко и, бывает, сопровождается различными осложнениями. Самое главное – это знать все признаки, симптомы развившегося осложнения, и не только вам.
Эту статью я рекомендую прочесть всем членам вашей семьи – вашему супругу, вашей маме, сёстрам, всем, кто вас окружает в этот ответственный момент жизни. Это должен быть своеобразный конспект, который послужит руководством для распознавания опасных состояний и признаков.
Самое главное – вовремя понять, что с вами, а остальное, как говорится, дело техники. Потому что если вы сумеете вовремя поставить себе диагноз, вызовите врача, когда это необходимо, это позволит избежать развития и усугубления осложнения.
Кровотечения в первом триместре
Как правило, кровотечения в первом триместре сопровождаются угрозой или прерыванием беременности.
В этой ситуации главное – сразу обратиться к врачу, не заниматься самолечением. Дорога каждая минута!
Хочу вас сразу предупредить, что, выводы научных исследований последних лет четко гласят, что такие средства, как: папаверин, папавериновые свечи, но-шпа, магнезия, блокада новокаином – абсолютно не подтвердили своей эффективности в ситуации с угрозой прерывания беременности.
Дело в том, что средства, которые я перечислила уже очень давно и очень широко применяются в странах постсоветского пространства. Вы могли это испытать сами, могли увидеть в больнице, могли даже в кино увидеть.
И при этом все эти лекарства и приемы не помогают в этой ситуации, более того, они сопряжены с определённым риском.
Ещё раз повторю: не нужно! Ни баралгин, ни спазмалгон, ни различные блокады, ни магнезия не эффективны для лечения кровотечения из половых путей. Вы скажете: “Хорошо, угроза прерывания беременности. А что делать? Заболел живот. Как себя вести?” Не дай Бог, появились кровянистые выделения! К сожалению, природа распорядилась так, что лечения такого состояния нет.
Единственное, что можно лечить – это гормональную недостаточность. Если боли, кровотечение связаны с недостатком гормонов, это состояние можно и нужно исправлять медикаментозно.
Гормональная недостаточность
Что это значит?
Если у женщины есть доказанная гормональная недостаточность яичников (тело не вырабатывает достаточного количества собственных гормонов для поддержания и развития беременности), если женщину сопровождают боли с самых первых недель беременности, то врачи, как правило, назначают гормоны дюфастон или утрожестан.
Это прогестероновые гормоны, которые поддерживают беременность.
Такая терапия проводится строго под контролем врача с 14-16 недели.
Это лечение эффективно, только в случае гормональной недостаточности, это оправданный и доказанный метод сохранения беременности.
Если кровотечение на ранних сроках вызвано какими-то другими причинами, то, к сожалению, никакие другие средства, которые широко популяризированы в странах постсоветского пространства, не окажут должного эффекта.
Что же все-таки делать?
Если у женщины начинается кровотечение в первом триместре, нужно прежде всего обратиться к врачу, нужно вызвать скорую помощь.
При этом женщине важно успокоиться, как бы странно это не звучало. Нужно лечь, попытаться расслабиться, не паниковать и дождаться врачебной помощи.
Кровотечение во втором триместре
Основной и самой частой причиной кровотечений во втором триместре является истмико-цервикальная недостаточность.
Что касается второго триместра беременности, то чаще всего угроза, которая ассоциируется с кровянистыми выделениями из половых путей, связана не только с угрожающим выкидышем, но и с наличием истмико-цервикальной недостаточности, которая является одной из ведущих причин прерывания беременности на данном сроке.
Истмико-цервикальная недостаточность (ИЦН) – это несостоятельность перешейка и шейки матки, при которой она укорачивается, размягчается и приоткрывается, что может привести к выкидышу.
Шейка матки во время беременности играет роль мышечного кольца, удерживающего плод. Но беременность развивается, эмбрион растет, растет и объем околоплодных вод, все это повышает внутриматочное давление.
При истмико-цервикальной недостаточности шейка матки не выдерживает возросшей нагрузки, мышечное кольцо размягчается и немного открывается, и как следствие плодный пузырь выступает в канал шейки матки, инфицируется микробами, после чего оболочки пузыря вскрываются, и беременность прерывается раньше положенного срока.
К счастью мы давно и успешно лечим это состояние и женщины спокойно дохаживают беременность и рожают. Самое сложное – распознать недостаточность замыкательной функции шейки матки и вовремя оказать помощь.
Лечение истмико-цервикальной недостаточности
Прежде всего нужно распознать это состояние при том, что оно почти не дает никакой физической симптоматики. Женщину могут беспокоить неприятные ощущения, может быть чувство давления на низ живота, могут быть периодические боли, иногда могут быть кровянистые выделения. Как правило, вот эта вот микро симптоматика заставляет женщину обратиться к врачу.
Далее все зависит от грамотных действий врача.
Врач ни в коем случае не должен проводить мануальное (ручное) влагалищное исследование, при угрозе прерывания беременности делать это противопоказано и сопряжено с риском инфицирования.
В данном случае лучше посмотреть шейку матки в зеркала.
Также можно посмотреть состояние шейки матки и измерить ее длину с помощью ультразвукового исследования (УЗИ). Существуют строгие нормативы длины шейки матки, ее состояния, открытия цервикального канала.
Когда на УЗИ врач видит укорочение шейки матки до 3 см, тогда рекомендуют хирургическое лечение – наложение циркулярного шва на шейку матки.
Лечение ИЦН без хирургов
Методика хирургического лечения используется сейчас очень широко и дает хорошие результаты, но, слава Богу, наука двигается вперёд, и уже разработаны консервативные методы лечения при помощи так называемых разгружающих пессариев.
“Акушерский пессарий — это небольшое пластиковое
или силиконовое медицинское устройство, которое
вводится во влагалище для удержания матки в определённом положении.
Эффективность этого метода коррекции ИЦН — 85 %.
Используется в Германии, Франции более 30 лет,
в странах СНГ (Россия, Беларусь, Украина) — более 18 лет.”
Журнал “Передовое Акушерство “, Статья № 4125
Вот так это выглядит:
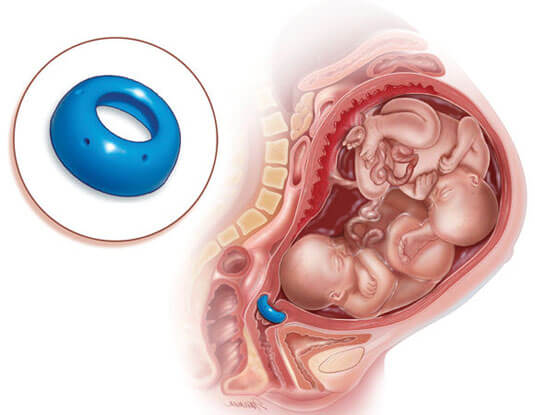
Разгружающие пессарии появились на российском рынке и в странах постсоветского пространства не так давно. Но это большая удача. Теперь совершенно нет необходимости накладывать швы беременным.
Пессарии фактически не сопряжены ни с каким инвазивным риском, вводятся совершенно безболезненно.
Пессарий эффективно удерживает шейку матки от раскрытия и позволяет женщине благополучно выносить ребеночка весь положенный срок.
В 37-38 недель врач удаляет это устройство и женщина благополучно, самостоятельно рожает. Таким образом, это доказанный, надёжный метод лечения истмико-цервикальной недостаточности.
Таким образом, если появилось кровотечение во втором триместре, женщине нужно лечь. успокоиться, вызвать скорую помощь и как можно быстрее оказаться у грамотного врача.
Если причиной кровотечения стала недостаточность шейки матки, врач поставит пессарий и никакая угроза выкидыша будет не страшна.
Кровотечение в третьем триместре
Кровотечения на этих сроках наиболее опасны. Как правило, они сопряжены либо с отслойкой низко расположенной плаценты, либо с преждевременной отслойкой нормально расположенной плаценты.
Низко расположенная плацента не сопровождается болевым синдромом, и никак особенно не проявляется. Может сопровождаться небольшим тонусом матки (гипертонусом), когда матка собирается в комочек, и появлением кровянистых выделений из половых путей.
Если женщина наблюдается у акушера-гинеколога, она осведомлена о том, где у неё локализуется плацента, потому, что проходит ряд плановых скринингов.
И, если у врача появляются какие-то подозрения по поводу движения плаценты по ходу беременности, он назначает дополнительные УЗИ, чтобы чётко посмотреть, переместилась плацента или нет.
Центральное предлежание плаценты
Если у женщины диагностируют центральное предлежание плаценты, тут говорить об амбулаторном наблюдении женщины не приходится. Такие пациентки находятся на стационарном лечении под строгим наблюдением врача, чтобы благополучно выносить беременность.
Самостоятельно рожать при центральном предлежании нельзя, родоразрешение проводится только с помощью кесарева сечения.
Предлежание плаценты (хориона на первом триместре) – патологическое отклонение, характеризующееся изменением места прикрепления плаценты так, что она перемещается в нижний сегмент матки, полностью или частично перекрывая внутренний зев. В норме плацента прикреплена в верхней части матки, по задней стенке с переходом на боковые.
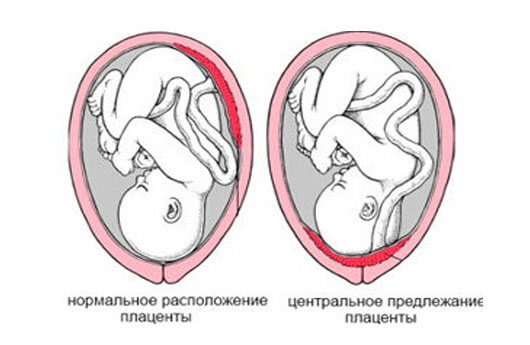
Низкое предлежание плаценты
Низкое предлежание плаценты – это такой вид, при котором она располагается ниже нормы ближе к зеву.
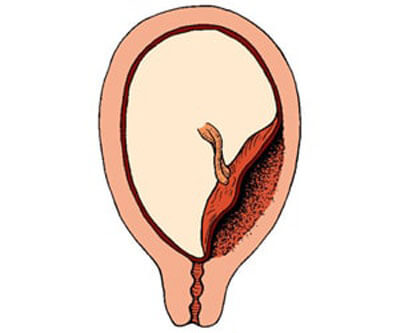
При этом виде предлежания после 30 недели у женщины могут появиться небольшие кровянистые выделения. То есть происходит небольшая краевая отслойка плаценты, что сопровождается небольшими кровянистыми выделениями.
В этом случае главное – никакой паники, нужно просто подложить сухую чистую пелёночку, чтобы контролировать объём выделений, лечь, успокоиться, если холодно, укрыться одеялом.
Как правило, у женщины наступает синдром паники, она начинает мёрзнуть. Не нужно паниковать, нужно выпить горячего чая, согреться и вызвать скорую помощь.
Вы должны знать, что низкое прикрепление плаценты может сопровождаться кровянистыми выделениями, как во время беременности, так и в родах. В этом случае понадобиться врачебная помощь: возможно будет необходима госпитализация, наблюдение.
Отслойка плаценты
Самое опасное состояние при беременности – это отслойка плаценты. И от вашей информированности и умения распознавать признаки этого состояния зависит жизнь вашего ребёнка и ваша жизнь.
Как распознать отслойку?
Первый признак – это боли. У женщины появляются боли именно в том месте, где идет отслойка. Они могут быть острыми, могут быть схваткообразного характера, колющие боли, они могут отдавать по бокам матки. Матка, как правило, в гипертонусе, то есть напряжена, женщина чувствует, что у неё появилась схватка. Может появиться головокружение, тошнота.
Если у женщины появились подобные локальные боли, необходимо срочно вызвать скорую и сразу сообщить врачу, где женщина чувствует боль и какого она характера. Нужно приложить максимум усилий, чтобы оказаться в больнице как можно быстрее.
Женщина должна сразу лечь, не двигаться, положить пелёночку между ног и приподнять их, попытаться успокоиться. Когда приедет врач скорой помощи нужно его попросить, чтобы он сразу проинформировал принимающий госпиталь о том, что есть подозрение на преждевременную отслойку плаценты.
Я могу вам сказать из своего опыта: у женщин с преждевременной отслойкой нормально расположенной плаценты рождаются прекрасные, здоровые дети, но только в случае своевременной госпитализации.
Поэтому важно дать прочесть все это вашим близким, знать все эти признаки самой, чтобы оказаться полностью подготовленной и в случае опасности спасти себя и своего малыша. Даст Бог с вами этого никогда не случится.
Вы должны знать, что бессимптомно отслойка не происходит, а сопровождается резкими болями. Поэтому все ваши родные и родственники должны знать, что делать. Женщину нужно уложить, успокоить, согреть, приподнять ноги, обеспечить быструю, экстренную доставку в любой близлежащий госпиталь или больницу.
Причины отслойки плаценты
Вы можете спросить: “Почему так происходит? Здоровая беременность. Почему?”
Как правило, у женщины с нормальной, здоровой беременностью это не происходит.
Если у женщины были:
- предшествующие операции на матке по поводу каких-то воспалительных заболеваний, или полипоза
- выскабливания
- кюретаж полости матки
- тяжёлая преэклампсия
- инфекции очень часто могут послужить причиной преждевременного раскрытия плаценты
ВЫВОДЫ:
- Кровотечение в первом триместре очень опасны и ведут к выкидышу. Это состояние практически не удается лечить. Только в случае гормональной недостаточности можно поддержать беременность гормонами. Это на самом деле работает.
- Капельницы, магнезия, смазмалетики, но-шпа, папаверин, новокаиновая блокада не эффективны при кровотечениях в первом триместре.
- Если кровотечение во втором триместре связано с недостаточностью запирающей функции шейки матки, то это прекрасно лечится без хирургического вмешательства при помощи введения акушерского пессария.
- Кровотечения в третьем триместре могут быть связаны с предлежанием плаценты или отслойкой плаценты.
- Женщина должна знать как расположена ее плацента и нет ли предлежания. Для этого нужно проходить обследования у врача регулярно.
- При низком предлежании плаценты после 30 недели могут появиться небольшие выделения. Это не настолько опасное состояние. Главное спокойно, без паники, максимально быстро добраться до врача.
- В случае отслойки плаценты всегда появляются резкие боли, кровотечение. Важно, как можно быстрее добраться до госпиталя.
Источник


