Тактика при кровотечении из варикозно расширенных вен пищевода
Кровотечение
из варикозно-расширенных вен пищевода
(ВРВП) является самым частым и опасным
для жизни больного осложнением портальной
гипертензии (ПГ), развивается у 80%
пациентов. К существенным факторам
риска возникновения
кровотечений
относятся:
ВРВП
III
степенидилатация пищевода
эрозивный или
язвенный эзофагитвеличина портального
давления свыше 330 — 350 мм вод. ст.выраженные
нарушения функции печени (группа С )Массивность и
продолжительность кровотечения
определяют величиной портальной
гипертензии и нарушения свертывающей
системы крови.
1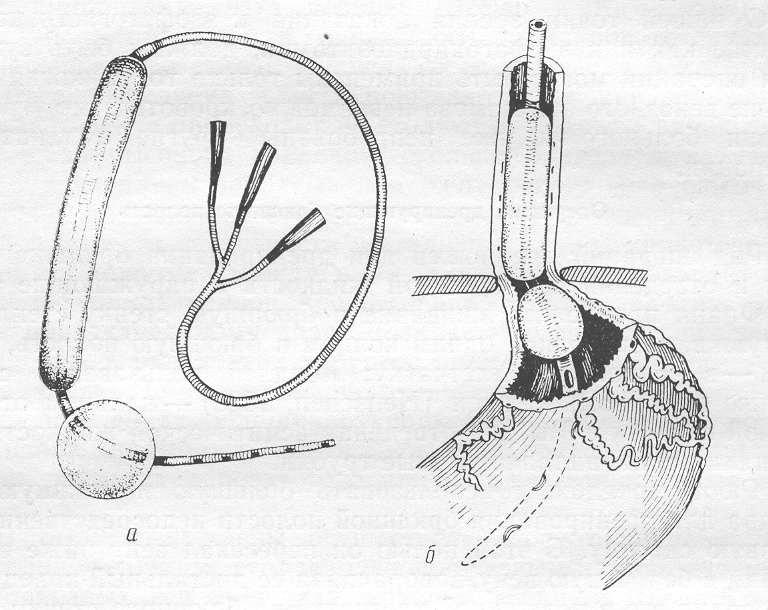 .
.
Воздействие
на источник кровотечения
— применение пищеводного зонда с
пневмобаллонами достаточно эффективно
и позволяет добиться остановки
кровотечения в 70 — 80% наблюдений.
Наибольшее распространение получили
зонд Блекмора. Отсутствие эффекта от
применения зонда позволяет предположить
кровотечение из вен кардии, не
сдавливаемых желудочным баллоном.
Зонд ставится
через нос, предварительно обильно
смазанный глицерином.Больного необходимо
психологически подготовить и информировать
– что постановка зонда – это спасение
его жизни.Проверяется
герметичность баллонов – надуванием
их шприцом.После того как
зонд проведен (поступление желудочного
содержимого, крови по внутреннем
просвету зонда), сначала раздувают
малый баллон (тот, что будет стоять в
кардиальном отделе желудка) до 30-50 мл.
воздухом, подтягивают его до фиксации
в кардиальном отделе желудка (чувствуется
препятствие – зонд не подтягивается),
на этом уровне зонд фиксируется к носу,
и раздувается большой баллон (80-100 мм
воздуха), до появления у больного
неприятных ощущений в груди.В наполненном
состоянии зонд можно держать до 4-6
часов, затем большой баллон спускается
на 20-30 минут, проводится наблюдение,
кровотечение продолжается или
остановилось, затем баллон вновь
надувается. Целесообразно зонд ставить
на 24-72 часа (с перерывами через 4-6 часов).
Осложнения
при применении зонда следующие:
эзофагит, язвы, пролежни пищевода,
дыхательная и сердечная недостаточность,
острая спленомегалия. Ранние рецидивы
кровотечений после извлечения зонда
отмечаются у 20 — 50% больных.
2.
Снижение
портального давления — для
снижения давления в системе воротной
вены и уменьшения риска возникновения
кровотечений применяются
бета-адреноблокаторы
— пропранолол по 20 мг 3 раза в день. Доза
должна быть такой, чтобы частота пульса,
по сравнению с исходной, снижалась на
25%. Эти препараты необходимо давать
длительное время. У некоторых больных
циррозом печени могут встречаться
противопоказания к применению пропранолола
(брадикардия, атриовентрикулярная
блокада первой степени, астматический
бронхит). В таком случае пропранолол
можно заменить на нитраты (изосорбида
динитрат) по 10 мг два раза в день или 20
мг пролонгированного препарата один
раз в сутки. Неселективные
бета-адреноблокаторы (пропранолол,
анаприлин, обзидан) при длительном
введении способны снижать портальное
давление на 30 — 38%. Эффект достигается
за счет снижения сердечного выброса
и числа сердечных сокращений (ЧСС).
Их механизмы действия — редукция
сердечного выброса, снижение портального
кровотока, спазм спланхнических
сосудов.
Помимо прямого действия данных
препаратов на портальную гемодинамику,
уменьшение ЧСС у больных циррозом
печени оказывает положительное влияние
на функциональное состояние миокарда:
уменьшается работа сердца, снижается
потребность миокарда в кислороде,
удлиняется время диастолы и перфузии
коронарных артерий. Препарат может
применяться профилактически.
Нитраты
(нитроглицерин, нитропруссид) снижают
портальное давление на 28-30%.
Артериовенозное соотношение в печени
изменяется в сторону увеличения
артериальной и уменьшения венозной
доли на 15% , суммарный кровоток при
этом не изменяется. Эффект препаратов
связан со снижением общего
периферического сопротивления, что
приводит к депонированию крови в
периферических сосудах и уменьшению
притока крови в портальную систему.
Введение их сопровождается увеличением
основных показателей центральной
гемодинамики, улучшением сократительной
способности миокарда. Препараты
применяются как самостоятельно, так
и в сочетании с другими, в частности
с питуитрином, так как последний
способен вызывать ишемию миокарда и
внутренних органов.
Первым
препаратом, примененным для снижения
портального давления, был питуитрин.
Действие препарата основано на сужении
артериол органов брюшной полости,
что вызывает снижение печеночного
кровотока и портального давления на 36
–40%. Вследствие выраженного действия
препарата на центральную гемодинамику
(повышение АД, урежение пульса) он
противопоказан больным с общим
атеросклерозом, стенокардией,
гипертонической болезнью. Сходное с
питуитрином действие оказывают
вазопрессин и соматостатин. Преимуществом
соматостатина является возможность
существенного снижения портального
давления и кровотока при минимальных
побочных эффектах.
3.
Воздействие
на свертывающую систему крови —
назначают аминокапроновую
кислоту, викасол, производят переливания
свежезамороженной плазмы, свежую
эритроцитарную массу (лучше отмытые
эритроциты), тромбоцитарную массу(2-3
дозы) вводят 10% раствор хлористого
кальция.
Противоязвенная
терапия – Н2-блокаторы
гистаминорецепторов (фаматидин,
кваматель, гастроседин ), блокаторы
протоновой помпы (омез, омепразол) в
макисмальных лечебныз дозировках.
Целесообразно назначение альмагеля,
масло шиповника, облепихи, антиоксидантов
(витамин Е).Возмещение
кровопотери
— переливание эритроцитарной массы
и борьба с гипоксией (кислородотерапия,
внутривенное назначение актовегина
(солкосерила))Профилактика
печеночной недостаточности
– переливание растворов глюкозы,
витаминотерапия, гепатопротекторы
(эссенциале, рибоксин), антибактериальные
средства внутрь для подавления кишечной
микрофлоры (неомицин 4-6 г в сутки,
метронидазол по 0,25 г 3 раза в сутки в
течение 10-15 дней), по 10-30 мл лактулозы 3
раза в день до послабляющего эффекта.
Орницетил внутривенно капельно по 50
мг на 150 мл физиологического раствора
(связывает аммиак). Препарат вводится
до 6 раз в сутки.Коррекция
водно-электролитных нарушений и
поддержание сердечно-сосудистой
деятельности.
Консервативная
терапия применяется настойчиво,
в течение нескольких суток после
поступления больного с кровотечением,
а в дальнейшем, при неэффективности
лечения — должна быть дополнена
склеротерапией
(если клиника
располагает такой возможностью)
и только после этого — экстренной
операцией (только для больных в стадии
А-В по Чайлду-Пью).
Методу
эндоскопической склеротерапии (ЭС) в
настоящее время отдается предпочтение
перед консервативной терапией.
Преимуществами метода являются
возможность селективной облитерации
вен пищевода и желудка в подслизистом
слое, там, где риск их разрыва
максимальный, и сохранение других
(периэзофагеальных) коллатералей и
портокавальных анастомозов, простота
и малая инвазивность метода, отсутствие
отрицательного воздействия на функцию
печени при циррозе. ЭС может производиться
на высоте кровотечения, выявленного
во время диагностической эндоскопии,
либо в течение 6 — 24 ч после предварительной
медикаментозной терапии и баллонной
тампонады. В случае, если на момент
осмотра кровотечение остановилось
спонтанно, ЭС показана для предотвращения
раннего его рецидива.
Сушествуют два основных способа
введения склерозирующего вещества —
интра- и перивазальный. При интравазальном
способе склерозант вводится
непосредственно в ВРВП с исходом в
их тромбоз. При перивазальном способе
склерозант вводится в подслизистый
слой вокруг вены, в этом случае эффект
достигается за счет отека под слизистого
слоя с последующим перивазальным
фиброзом.
Наиболее часто
применяются следующие склерозирующие
вещества: этаноламинолеат для
интравазального, полидоканол — для
паравазального введения, а также
используемые в нашей стране тромбовар,
варикоцид, этоксисклерол. В последние
годы получили распространение
полимеризующиеся материалы (букрилат,
гистоакрил), преимуществом которых
является быстрое достижение гемостаза.
ЭС
позволяет добиться остановки
кровотечения в 70% наблюдений после
первого и в 90 — 95% — после повторных
сеансов. Рецидивы кровотечений после
ЭС отмечаются у 30 — 60% больных. Большая
частота рецидивов объясняется тем, что
ЭС не устраняет причину образования
ВРВП — портальную гипертензию.
В половине наблюдений причиной рецидива
являются так называемые «вновь
образованные» варикозные узлы,
поэтому все больные после ЭС нуждаются
в регулярном эндоскопическом контроле.
Результаты ЭС при повторных кровотечениях
значительно хуже. Другой недостаток
метода — невозможность его применения
при кровотечениях из вен дна желудка
и кардии. Осложнения при ЭС следующие:
перфорация пищевода (от 1 — 2% до 5% при
использовании жестких эзофагоскопов),
некроз стенки пищевода при попадании
склерозанта в мышечный слой, изъязвления
слизистой, в той или иной степени,
наблюдаемые у 78% больных. В большинстве
наблюдений некрозы слизистой в виде
плоских эрозий и язв обратимы и
эпителизируются к 3-й неделе, однако,
обширные некротически-измененные
участки сами по себе могут стать
источниками кровотечения. У 40% больных
отмечаются лихорадка и загрудинные
боли после ЭС. В отдаленные сроки у 3-8%
больных образуются стриктуры пищевода,
у 10 — 20% пациентов значительно нарушается
его моторика, возникает гастроэзофагеальный
рефлюкс.
Широкое
распространение получила профилактическая
ЭС у больных, перенесших кровотечение
или имеющих высокий риск его
возникновения. Метод позволяет уменьшить
частоту возникновения кровотечений
из ВРВП на 20 — 40%.
Как самостоятельный
метод лечения ВРВП ЭС показана: 1)
больным с крайне высоким риском операции
(декомпенсированный цирроз печени,
желтуха, асцит), у которых консервативная
терапия неэффективна; 2) больным старше
60 лет с циррозом печени и тяжелыми
сопутствующими заболеваниями; 3)
больным, неоднократно оперированным
по поводу портальной гипертензии.
Противопоказаниями
к выполнению ЭС являются печеночная
кома, проффузное кровотечение у
агонирующих больных, выраженные
нарушения свертывающей системы крови.
Альтернативной ЭС у больных с
внутрипеченочной ПГ может служить
эмболизация кровоточащих вен, имеющая
аналогичные показания. Эмболизации
могут подвергаться левая желудочная,
селезеночная и короткие вены желудка,
а также левая желудочная и селезеночная
артерии. Эмболизирующими материалами
служат тромбин, абсолютный спирт,
гемостатическая губка, спирали.
Осложнениями данной процедуры могут
быть кровотечение из печени, желчный
перитонит, тромбоз воротной вены. Частота
рецидивов после чрескожной чреспеченочной
эмболизации кровоточащих вен составляет
43%, 5-летняя выживаемость — 52%. Высокая
летальность (22%) обусловлена тяжестью
состояния больных. Противопоказаниями
к эмболизации считают интерпозицию
кишки между печенью и брюшной
стенкой, объемные образования в правой
доле печени.
В нашей стране в качестве экстренного
оперативного вмешательства при
кровотечении из ВРВП (при неэффективности
консервативной терапии, и только в
группе А,В по Чайлду-Пью) наибольшее
распространение получила операция
М.Д. Пациоры: гастротомия с прошиванием
вен пищевода и желудка. Желудок рассекают
по направлению от дна к малой кривизне
на протяжении 10-12 см. В шахматном порядке
прошивают и перевязывают вены
проксимального отдела желудка и кардии,
затем — вены пищевода на протяжении 4-5
см выше кардии. Целесообразно использовать
рассасывающий шовный материал (викрил),
исключая кетгут.
Несмотря на большое разнообразие
предложенных методов лечения
кровотечений из ВРВП у пациентов с
внутрипеченочной ПГ, результаты
лечения, особенно в группе больных с
декомпенсированным циррозом, остаются
неудовлетворительными. В настоящее
время считается, что единственным
эффективным методом лечения у этих
больных является трансплантация
печени. В плане предоперационной
подготовки к пересадке печени пациентов
с кровотечением или высоким риском
его возникновения широко применяются
как медикаментозная и склеротерапия,
так и шунтирующие операции. Летальность
после трансплантации составляет 5-7%,
5-летняя выживаемость в группе В (по
Чайлду-Пью) — 92%, в группе С — 71 — 73%.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
10.03.20162.82 Mб12Пособие Т 1 2011 окончательный вариант .docx
Источник
Кровотечение из расширенных вен пищевода – это опасное состояние. Чаще всего причиной этих кровотечений является осложнение цирроза печени (результат прогрессирующего разрастания соединительной ткани, возникающей вследствие этого портальной гипертензии и варикоза эзофагальных вен с последующим их разрывом).
В гастроэнтерологии поиск средств и методов для эффективного лечения портальной гипертензии, всегда был приоритетным. Сейчас разрабатываются новые методы неотложной помощи больным с кровотечением, делаются попытки приостановить разрастание соединительной ткани. Хотя кровотечение из ВРВП по-прежнему остается тяжелым состоянием, прогноз для жизни не столь мрачен и однозначен, как 15-20 лет назад.
МКБ 10 I85.0
Оглавление
Кровотечение из расширенных вен пищевода
Кровотечение из пищевода: причины и последствия
Кровотечение из пищевода при циррозе печени
Симптомы и признаки
Лечение
Неотложная помощь при кровотечении
Консервативная терапия
Тампонада кровоточащих ВРВП
Эндоскопические гемостатические методы
TIPS (малотравматичное внутрипеченочное шунтирование)
Расширенные хирургические операции
Восстановительный период
Кровотечение из пищевода: причины и последствия
ВРВП – не единственная причина кровотечений пищевода. Практически любая патология, способная вызвать повреждение сосудов органа, может стать причиной геморрагий.

Кровотечение из пищевода может быть осложнением:
- рака пищевода;
- пептической язвы;
- глубокой эрозии при эзофагитах.
Геморрагии пищевода возникают при дивертикулах пищевода, травмах, радиационном поражении.
Проявляться кровотечения из пищевода могут различными симптомами, важнейшими из которых являются:
- рвота с примесью крови;
- изменение характера стула.
В зависимости от причины и интенсивности кровотечения, рвота может быть:
- темными, почти черными массами;
- единичными кровавыми прожилками в рвотных массах;
- алой кровью полным ртом.
Стул при кровотечениях становится темным, полужидким, зловонным.
В зависимости от величины кровопотери различают степень тяжести состояния пациента:
- легкая степень – кровопотеря до одного литра;
- средняя степень – кровопотеря до 1,5 литров;
- тяжелая степень – кровопотеря до 2 литров.

Последствия пищеводного кровотечения зависят:
- от причины, его вызвавшей;
- от интенсивности кровопотери;
- от того насколько правильно и оперативно оказана помощь.
Кровотечение из пищевода при циррозе печени
Одним из самых тяжелых заболеваний печени является цирроз, характеризующийся необратимым разрастанием соединительной ткани, в результате чего гибнут гепатоциты, нарушается структура и функция органа. Замедляется кровоток в системе v portae, повышается давление в вене, когда оно достигает критических величин, то избыток крови через желудочные и пищеводные вены сбрасывается в системный кровоток.
Вены пищевода, не приспособленные к таким нагрузкам объемом и давлением, претерпевают варикозные изменения. Постоянные, скачкообразные подъемы давления в портальной системе, изменения вен пищевода, нарушения коагулограммы – все это провоцирует возникновение кровотечений.
Симптомы и признаки
Непосредственно кровотечению часто предшествуют:
- подъем тяжестей;
- натуживание;
- переедание;
- стрессовая ситуация.
Нередко кровотечение из варикозно расширенных вен пищевода бывает вызвано приемом алкоголя.

Клиника кровотечения зависит от величины кровопотери.
Если кровотечение внутреннее, незначительное, но постоянное, больной отмечает такие симптомы:
- постоянную и нарастающую слабость;
- потерю аппетита;
- холодный липкий пот;
- боли в эпигастрии и ретростернальной области;
- периодически возникающий черный зловонный стул;
- нарастающую анемию и истощение.
Если же кровотечение массивное, то состояние сразу же становится угрожающим:
- пациент внезапно ощущает резкую слабость, сознание затуманивается;
- выступает холодный пот,
- появляется тошнота, сменяющаяся обильной рвотой массами жидкой и свернувшейся крови;
- резко снижается артериальное давление, появляется сердцебиение.
Любой вид кровотечений из ВРВ пищевода при циррозе печени должен быть пролечен в стационаре, никакие народные средства и заговоры здесь не помогут. Если даже кровотечение из варикозных вен пищевода самопроизвольно остановилось, это не гарантирует того, что не наступит рецидив, возможно еще более тяжелый.
Доврачебная помощь больному:
- положить больного горизонтально, голову повернуть так, чтобы кровь не попала в дыхательные пути;
- по возможности успокоить;
- освободить от стесняющей одежды, накрыв теплым одеялом;
- измерить артериальное давление.
Лечение
В стационаре больному сразу же проводят эндоскопическое обследование, с целью дифференциальной диагностики и выявления места повреждения в венозном сосуде.
После этого начинают ургентное лечение кровотечения из варикозно расширенных вен пищевода, направленное:
- на скорейшую остановку кровотечения;
- восстановление ОЦК;
- коррекцию коагулопатии;
- профилактику рецидивов кровотечения.
Неотложная помощь при кровотечении
Способы остановки кровотечения при ВРВП, вызванным циррозом печени, предусматривают:
- медикаментозное лечение;
- тампонада кровоточащего сосуда с помощью двухбаллонного зонда Блэкмора;
- эндоскопические манипуляции (лигирование, тромбирование, склерозирование кровоточащего сосуда)
- TIPS (малоинвазивное внутрипеченочное шунтирование);
- хирургическое лечение.

Консервативная терапия
Ургентная медикаментозная терапия направлена:
- Восстановление ОЦК – перфузия СЗП, эритроцитарной массы, кровезаменителей.
- Снижение портальной гипертензии. Все препараты этой группы делят на венодилататоры и вазоконстрикторы.
- Венодилататоры, расширяют порто-коллатеральные сосуды (нитроглицерин).
- Вазоконстрикторы вызывают сокращение артериол внутренних органов, таким образом, снижается венозный приток крови, уменьшается портальная гипертензия (к прямым вазоконстрикторам относят вазопрессин, к непрямым – октреотид).
Тампонада кровоточащих ВРВП
Восстановление гемостаза при ВРВП с помощью двухбаллонного зонда Блэкмора – это временная мера, метод основан на механическом сдавливании кровоточащего сосуда. Несмотря на простоту, этот метод используется только для остановки массивных кровотечений. Связано это с тем, что процедура плохо переносится больными.

Эндоскопические гемостатические методы
- Эндоскопическое лигирование. Метод основан на странгуляции (сдавливании) кровоточащих варикозных узлов лигатурами. В пережатом узле возникает ишемия тканей, а затем некроз. Исходом является звездчатый рубец. В настоящее время эндоскопическое лигирование, является основным методом, если отсутствуют противопоказания. Силиконовыми кольцами лигируют не только ВРВП, но и варикозные вены кардии желудка.
- Эндоскопическое склерозирование. Существует методика введения склерозанта внутрь сосуда, но сейчас чаще пользуются паравазальным введения склерозанта. Основной целью этой методики является создание отека подслизистой, который сдавливая кровоточащую вену, остановил бы кровотечение. В дальнейшем, за счет склеротических процессов в подслизистой образуется рубцовый каркас.
- Эндоскопическое применение клеевых композиций. Применение цианакрилатных клеевых композиций основано на том, что попадая в кровь, они быстро полимеризуются, облитерируя (закупоривая) сосуд, кровотечение из ВРВП останавливается.
TIPS (малотравматичное внутрипеченочное шунтирование)
Через яремную вену вводится зонд, формируется внутрипеченочный шунт между ветвями печеночной вены и портальной вены. В результате достигается высокая декомпрессия портальной системы. Однако метод требует дорогого оборудования и высокой квалификации хирурга. Из ранних осложнений операции чаще всего возникает тромбоз стента, требующий повторной операции. Из поздних осложнений авторы отмечают тяжелую энцефалопатию.
По мнению большинства авторов TIPS должна выполняться только в случаях профузных кровотечений, когда все другие способы восстановления гемостаза не дали результатов и больному планируется операция пересадки печени.
Расширенные хирургические операции
С внедрением в практику эндоскопического лечения и TIPS, расширенные хирургические вмешательства сейчас выполняются редко. Показанием к ним является неэффективность эндоскопических методик и невозможность выполнить TIPS. Это связано с травматичностью этих операций, высокой смертностью и тяжелой энцефалопатией в постоперационный период.
Восстановительный период
После остановки кровотечения все усилия врачей направлены на профилактику:
- повторного кровотечения;
- перитонита;
- печеночной энцефалопатии.
Больным назначается строгий постельный режим и парентеральное питание.
Для профилактики повторного кровотечения:
- назначаются неселективные бета блокаторы (надолол, пропранолол), либо карведилол;
- плановую склеротерапию ВРВ проводят с недельным интервалом, пока не затромбируются все вены (склеротерапию часто заменяют лигированием).
В последнее время появились публикации, утверждающие, что наименьшее количество повторных кровотечений наблюдается при применении комплекса – неселективные бета блокаторы + нитраты+ лигирование.
Для профилактики перитонита в течение недели назначают хинолоны (норфлоксацин, ципрофлоксацин, цефтриаксон)
Профилактика печеночной энцефалопатии подразумевает проведение мероприятий, обеспечивающих уменьшение аммиака в кишечнике (диета с пониженным содержанием белка, слабительные, антибиотики), а так же стимуляция процессов обезвреживания аммиака (гепа-мерц).
После прекращения кровотечения, больному разрешают принимать пищу только через несколько суток. Блюда должны быть полужидкой консистенции, желательно охлажденными (холодные сливки, сливочное масло, желе, кисель, йогурты). По мере того как состояние больного нормализуется, рацион расширяется. Прием пищи должен быть очень маленькими порциями, но часто. Животные жиры повышают свертываемость, поэтому должны присутствовать в рационе больного.
Составление восстановительной диеты при циррозе печени после кровотечения из ВРВП очень сложная задача, она под силу только опытному диетологу, так как должны быть учтены многие факторы: возможность повторного кровотечения, состояние печени, нарастающая после кровотечения печеночная энцефалопатия, возможные осложнения со стороны сердца. Именно поэтому здесь недопустима никакая самодеятельность. Коррекцией, разработанной диетологом диеты, может заниматься только лечащий гастроэнтеролог.
После перенесенного кровотечения, больному необходимо строго соблюдать распорядок дня, никоим образом не употреблять алкоголь в любом виде, избегать стрессовых ситуаций.
После выписки больной переводится под амбулаторное наблюдение гепатолога, кардиолога, невропатолога. Курирует таких больных гастроэнтеролог. Ежегодно больной должен проходить общее обследование, включая ФГЭС.
Цирроз печени – это тяжелая, в настоящее время неизлечимая, болезнь. По среднестатистическим данным, сроки жизни больных в стадии декомпенсации не более 5-7 лет. Поэтому усилия врачей направлены на профилактику этого заболевания.
Чтобы предотвратить развитие болезни необходимо:
- строго ограничить прием алкоголя в любом виде (у алкоголиков цирроз печени развивается у каждого третьего),
- предупреждение заражения вирусными гепатитами, внимательно относиться и к другим заболеваниями печени, способствующими возникновению цирроза (жировая дистрофия печени), а в случае их возникновения, необходимо своевременное лечение;
- не допускать самовольного и неконтролируемого приема гепатотоксических препаратов (амиодарон, метилдопа);
Для профилактики кровотечения из варикозно расширенных вен пищевода важно и соблюдение правил питания.
Рекомендуемые материалы:
Варикозное расширение вен пищевода 1, 2 и 3 степени
Симптомы полипа пищевода
Кандидозный эзофагит: симптомы и лечение препаратами
Микоз пищевода: симптомы, причины, лечение
Грыжа пищевода: причины возникновения и методы лечения
Болезни пищевода: симптомы и признаки
Ощущение кома в пищеводе
Где находится пищевод у человека (фото)
Пищевод Барретта: симптомы и лечение, прогноз для жизни
Источник


