Тактика при гастродуоденальных кровотечении
Все
больные с желудочно-кишечными
кровотечениями подлежат госпитализации
в хирургический стационар независимо
от степени тяжести кровотечения,
общего состояния, причины, обусловившей
возникновение кровотечения.
При
поступлении необходимо выполнять ФГС
как можно раньше от момента поступления.
Перед ФГС при необходимости следует
тщательно отмыть желудок ледяной
водой зондом максимального диаметра,
ибо сгустки крови в желудке мешают
осмотру слизистой оболочки и могут быть
ошибочно приняты за опухоль. Запрещается
возврат больного для отмывания желудка
из эндоскопического кабинета назад
в приемный покой или в отделение. При
выявлении эндоскопистом продолжающегося
кровотечения об этом необходимо лично
поставить в известность дежурного
хирурга для избежания лишних транспортировок
больного и потерь драгоценного
времени.
Противопоказания
к ФГС: острый
инфаркт миокарда, острое нарушение
мозгового кровообращения, агональное
состояние.
При
наличии технических возможностей,
необходима хотя бы временная остановка
кровотечения при выполнении ФГС:
1)
электростимуляция кровоточащего сосуда,
участка слизистой;
клепирование
или лигирование кровоточащего сосуда;обкалывание
адреналином или 70° спиртом на растворе
новокаина вокруг зоны кровотечения;распыление
пленкообразующих веществ — ферракрил,
трансалеча и др.;местная
гипотермия — хлорэтил, углекислый газ;аргоноплазменная
коагуляция.
Консервативная терапия
Полный
физический и психический покой (то есть
строгий постельный режим) — 5 суток после
полной остановки кровотечения. Все
лечебные и диагностические процедуры,
транспортировки должны проводиться
больному в положении лежа.Локальная
гипотермия желудка с помощью пузырей
со льдом.Диета
Мейленграхта с первых суток поступления
в стационар при избрании консервативной
тактики ведения больного.Очищение
кишечника от крови — сифонные клизмы
до «чистой воды» с первых суток после
поступления больного в стационар до
появления стула коричневого цвета.Местное
воздействие на кровоточащий участок
— прием антацидов (альмагель по 1 столовой
ложке 6 раз в сутки или его аналоги).
6.
Парентеральное введение препаратов:
а) раствор
кваматела 20 мг внутривенно 2 раза в сутки
в течение 3-х суток, затем перейти на
прием per
os
кваматела 40 мг в сутки (или его аналоги
— Н-блокаторы или Н2-блокаторы).
б) этамзилат
натрий 12,5% — 2,0 внутримышечно 4 раза в
сутки (или дицинон 2% — 2,0);
в) платифиллин
0,2%-1,0 подкожно 2 раза в сутки;
7.
Восполнение ОЦК — инфузионная терапия
в зависимости от объема кровопотери
(полиглюкин, реополиглюкин, желатиноль,
растворы глюкозы, солевые растворы).
Переливание эритромассы, плазмы,
перфторана показано только при кровопотере
тяжелой степени (дефицит ОЦК более 30%,
Нв крови ниже 50 г/л).
Показания к операции и метод оперативного вмешательства
Язвенная
болезнь желудка и двенадцатиперстной
кишки, осложненная кровотечением.
Признана
активно-индивидуализированная тактика,
которая определяется с учетом данных
ФГС и оценки тяжести состояния больного.
Экстренные
операции производятся у больных с
профузным, продолжающемся кровотечением
сразу же при поступлении больного в
стационар., то есть больной с продолжающимся
кровотечением должен быть подан из
эндоскопического кабинета (или
приемного отделения) сразу в операционную.
Экстренная
операция также показана при любом
рецидиве кровотечения, в том числе
легкой степени, возникшем несмотря на
проводимое консервативное лечение,
во время пребывания больного в стационаре.
Срочные
операции выполняются в течение первых
4-6 часов пребывания больного в стационаре
после короткого периода интенсивной
предоперационной подготовки по
следующим клинико-эндоскопическим
критериям:
Эндоскопические
критерии:
Гемостаз
считать неустойчивым,когда:
в дне язвы четко определяется тромбированный
сосуд с тромбом красного, коричневого
или вишневого цвета; наличие рыхлого
или пульсирующего сгустка крови; наличие
свежей крови, содержимого цвета
«кофейной гущи» в желудке или
двенадцатиперстной кишке; тромб или
сгусток смывается струйкой воды.
Гемостаз
считать устойчивым,когда:
отсутствует свежая кровь, содержимое
цвета «кофейной гущи» в желудке или
двенадцатиперстной кишке; дно язвы
покрыто фибрином белого или грязно-серого
цвета; наличие плотно фиксированного
тромба белого цвета; в дне язвы гемосидерин;
тромб не смывается струйкой воды и не
удаляется при механическом воздействии.
Клинические
критерии: возраст
пациента, язвенные кровотечения в
анамнезе, тяжесть кровопотери,
давность от начала кровотечения, характер
сопутствующих заболеваний, характер
проводимой консервативной терапии.
Анатомо-морфологические
критерии:
локализация язвы, размеры, состояние
краев язвы.
Высокий
риск рецидива кровотечения:
кровотечение тяжелой и средней степени
тяжести; эндоскопически — признаки
неустойчивого гемостаза; возраст
пациентов от 30 до 60 лет и старше;
перенесенные ранее обострения язвенной
болезни, осложненные кровотечением;
хронические пенетрирующие язвы; особенно
задней стенки двенадцатиперстной кишки
и малой кривизны; размеры язвы 1 см и
более; кровотечение с давностью до 2-х
суток.
Низкий
риск развития рецидива кровотечения
в больнице: кровотечение легкой и средней
степени тяжести с давностью свыше 2-х
суток, признаки эндоскопически устойчивого
гемостаза; локализация язвы на передней
стенке двенадцатиперстной кишки; возраст
больных до 30 лет; отсутствие язвенного
анамнеза.
Таким
образом, срочная операция показана
больным с тяжелой и со средней степенью
кровопотери при давности кровотечения
до 2-х суток и признаками неустойчивого
гемостаза, а также больным, которые по
разным причинам отказались от
экстренной операции. Всем остальным
больным показана консервативная терапия
по вышеописанным принципам.
Для
исключения рецидива кровотечения нужно
установить постоянный зонд в желудок
или выполнить повторную ФГС.
Операция
в плановом порядке после полной остановки
кровотечения показана при незажившей
язве и при наличии других осложнений
(пенетрация, стеноз) через 18-21 день.
Наиболее
оптимальной операцией при кровотечении
из язвы желудка признана резекция
желудка с сохранением пилорического
жома. При невозможности ее выполнения,
показана резекция по Бильрот-I.
Операция иссечения язвы должна быть
признана порочной (так как по времени
ее выполнения она нисколько не короче,
зато приводит к частым осложнениям в
послеоперационном периоде и именно
из-за этого и гибели больного, а не из-за
тяжести его состояния при поступлении).
Операция
— гастротомия — прошивание язвы должна
выполняться в исключительно редких
случаях при наличии тяжелой сопутствующей
патологии.
При
кровотечении из язвы двенадцатиперстной
кишки наиболее оптимальной операцией
признана стволовая ваготомия в сочетании
с пилоропластикой по Гейнеке-Микуличу
с иссечением язвы или выведением ее за
контур двенадцатиперстной кишки
(экстерриторизацией).
При
невозможности ее выполнения (огромные,
каллезные язвы, пенетрация в соседние
органы) показана резекция желудка по
Гофмейстер-Финстереру или при низких
язвах на «У»-образно выключенной петле
с ушиванием культи двенадцатиперстной
кишки по Е.М.Благитко. Резекция желудка
«на выключение» не обеспечивает
гемостаза и поэтому запрещена.
При
выполнении любых операций показана
установка назоеюнального зонда (на 30
см ниже связки Трейтца) для последующего
раннего кормления (со 2-х суток). В
послеоперационном периоде показана
антибактериальная терапия, анальгетики,
инфузионная терапия, прозерин, витамин
В12,сифонные
клизмы до «чистой воды» с первых суток
после операции, электростимуляция
кишечника. Вставать можно со 2-3 суток
после операции. На 12-14 сутки после
операции обязательна контрольная
рентгеноскопия желудка.
Кровотечение
при раке желудка
Ведущее
место в диагностике рака имеет ФГС, ибо
при ней кроме детального осмотра
опухоли, установления ее размеров,
возможна гистологическая верификация.
Следует помнить, что за опухоль может
быть принят сгусток крови в желудке.
Не
всегда кровотечения свидетельствуют
о запущенности рака. Вопрос о радикальности
операции и ее объеме может решиться
только во время операции.
Всем
больным, поступающим в стационар с
кровотечением при раке желудка,
назначается консервативная гемостатическая
терапия в полном объеме (см. — язвенная
болезнь). Если кровотечение удалось
остановить, то проводится обследование,
позволяющее уточнить диагноз,
распространенность процесса, наличие
метастазов (УЗИ, рентгенография легких,
рентгеноскопия желудка, лапароскопия).
При
продолжающемся кровотечении больного
следует оперировать. Только при прямых
противопоказаниях (резко выраженная
легочно-сердечная недостаточность,
наличие отдаленных метастазов и при
наличии гистологического подтверждения
рака!) от операции следует отказаться
и продолжить консервативную терапию.
Если
во время операции опухоль признана
нерезектабельной, имеются отдаленные
метастазы, то операцию следует закончить
прошиванием кровоточащего участка,
по возможности — прошиванием тканей
вокруг опухоли, перевязкой левой
желудочной артерии. В ряде случаев
(небольшая опухоль при наличии
отдаленных метастазов) допустима
паллиативная резекция желудка.
При
резектабельной опухоли — выполняется
радикальная операция по онкологическим
принципам.
Синдром
Маллори-Вейсса
Кровотечение,
как правило, артериальное. Тяжесть
кровотечения зависит от количества,
протяженности и глубины разрывов стенки
желудка, характера и калибра поврежденного
сосуда.
Основной
метод диагностики — ФГС. При выполнении
ФГС при продолжающемся кровотечении
показана эндоскопическая остановка
кровотечения, гемостатическая и
дезинтоксикационная терапия.
Операция
показана при продолжающемся кровотечении
при кровопотере средней и тяжелой
степени при безуспешности эндоскопической
его остановки.
Объем
операции — гастротомия, прошивание
разрывов слизистой отдельными
узловыми или П-образными, или Z-образными
швами нерассасывающими
нитями. Целесообразно предварительно
захватить кровоточащие сосуды зажимами
и перевязать их. Ушивать разрывы следует
с нижнего их угла. Если прошивание
оказывается неэффективным, прибегают
к перевязке левой желудочной артерии
(операция Стойка).
В
послеоперационном периоде основное
внимание уделяют ликвидации анемии,
борьбе с парезом кишечника, профилактике
и лечению алкогольного делирия и
печеночной недостаточности, так как
высока угроза развития делирия.
Эрозивный
гастрит
Гастрит
является причиной кровотечений у 5-30%
больных со всеми кровотечениями.
Наиболее частая причина его возникновения
— употребление алкоголя. Чаще всего
диагноз геморрагического гастрита
ставится путем исключения других
заболеваний. Патогномоничных симптомов
нет. Основной метод диагностики — ФГС.
Кровотечение при геморрагическом
гастрите капиллярное (слизистая оболочка
«плачет» кровью).
Лечение
при геморрагическом гастрите консервативное
(см. — язвенная болезнь). Показана
эндоскопическая остановка кровотечения,
в том числе повторная.
Пептическая
язва анастомоза желудка, приводящей и
отводящей петель тонкой кишки.
Большое
значение имеет тщательный сбор анамнеза
о сроках и объеме выполненных операций,
характере и продолжительности болевого
синдрома.
Диагноз
уточняется при ФГС — необходимо
осматривать не только анастомоз, но
и отводящую, и приводящую петлю тощей
кишки.
Начинают
лечение с консервативных мероприятий
(см. — язвенная болезнь), делая упор
на максимальные дозы Н-блокаторов.
При
остановленном кровотечении после
купировании анемии показано дообследование
— рентгеноскопия желудка (размеры культи
желудка, ширина анастомоза, начало
эвакуации, ее окончание, ширина отводящей
петли и пассаж по ней, наличие заброса
бариевой взвеси в приводящую петлю
и время задержки в ней, наличие грыжи
пищеводного отверстия диафрагмы),
анализ желудочного сока (через 2 суток
после отмены всех Н2 Н-блокаторов,
антацидов и спазмалитиков), дуоденальное
зондирование.
После
купирования анемии больного целесообразно
перевести для дообследования в
специализированный хирургический
стационар.
Оперативное
лечение
при поступлении показано только при
продолжающемся кровотечении. Минимальный
объем — гастротомия, прошивание
кровоточащего сосуда в дне язвы, при
наличии технических возможностей —
стволовая ваготомия.
Соседние файлы в папке attachments
- #
- #
- #
- #
- #
22.05.20153.41 Mб24Стандарты хир.помощи Екатеринбург 2009.rtf
- #
Источник
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Черкасов М.Ф.
1
Лагеза А.Б.
1
1 ГБОУ ВПО «Ростовский государственный медицинский университет Минздрава России»
С целью совершенствования и упрощения дифференцированного подхода к тактике лечения язвенных гастродуоденальных кровотечений авторами разработан алгоритм лечебно-диагностических мероприятий. Выделены клинико-лабораторные и эндоскопические критерии высокого риска кровотечения, сочетание двух из которых является показанием к выполнению срочному оперативному лечению. Представлен опыт лечения 493 больных с язвенными гастродуоденальными кровотечениями в Городской больнице скорой медицинской помощи г. Ростова-на-Дону. Оперированы 79 (16%) больных. Окончательный гемостаз достигнут эндоскопически у 414 пациентов, в том числе у 84 (17%) после рецидива кровотечения. Полученные данные послеоперационной и общей летальности позволяют говорить об эффективности метода, возможности его применения как одного из способов определения тактики лечения больных с язвенными гастродуоденальными кровотечениями в хирургических стационарах с целью улучшения результатов лечения данной патологии.
оперативное лечение
тактика лечения
язвенное кровотечение
1. Бабкин О.В., Мовчун В.А., Бабкин Д.О. Выбор метода операции в лечении желудочно-кишечных кровотечений // Материалы ХI съезда хирургов Российской Федерации. – Волгоград, 2011. – С. 647.
2. Василенко Ю.В., Филимонов М.И., Прокушев В.С. Оптимизация лечения язвенных гастродуоденальных кровотечений // Материалы V Конгресса московских хирургов «Неотложная и специализированная хирургическая помощь». – Москва, 2013. – С. 84-85.
3. Лагеза А.Б. Видеоэндохирургическое лигирование язвенных гастродуоденальных кровотечений // Современные проблемы науки и образования. – 2013. — № 2. – URL: https://www.science-education.ru/108-8803.
4. Лебедев Н.В., Климов А.Е. Лечение больных с язвенными гастродуоденальными кровотечениями // Хирургия. – 2009. — № 11. – С. 10-13.
5. Лобанков В.М., Лызиков А.Н., Призенков А.А. Язвенные кровотечения в Беларуси: тенденции двух десятилетий // Материалы ХI съезда хирургов Российской Федерации. – Волгоград, 2011. – С. 674.
6. Луцевич Э.В., Белов И.Н. Лечение гастродуоденальных кровотечений. От хирургии к терапии? // Хирургия. – 2008. — № 1. – С. 4-7.
7. Савельев В.М., Сажин В.П., Юрищев В.А., Юрищев В.А., Грыженко С.В., Климов Д.Е., Сажин И.В., Нуждихин А.В. Эндоскопические подходы к лечению эзофагогастродуоденальных кровотечений // Материалы Второго съезда хирургов ЮФО. – Пятигорск, 2009. – С. 95.
8. Селезнев Ю.А., Баширов Р.С., Баширов С.Р., Гайдаш А.А., Гольчик А.В. Место лечебной эндоскопии в комплексном лечении больных с язвенными желудочно-кишечными кровотечениями // Эндоскопическая хирургия. – 2010. — № 1. – C. 48-51.
9. Таранов И.И., Мамедов М.А. Особенности хирургического лечения больных с кровоточащими язвами двенадцатиперстной кишки, пенетрирующими в гепатобиллиарную систему // В сб.VI Всероссийская конференция общих хирургов, объединенная с VI Успенскими чтениями. – Тверь, 2010. – С. 109.
10. Филонов Л.Г., Черкасов М.Ф., Мельнов А.В., Филонов И.Л. Хирургическая помощь больным желудочно-кишечными кровотечениями в Ростовской области за последнее 20-летие в зеркале статистики // Материалы Второго съезда хирургов ЮФО. – Пятигорск, 2009. – С. 98-99.
Введение
Число больных с язвенными гастродуоденальными кровотечениями (ЯГДК) из года в год растет и составляет 46-103 на 100 000 взрослого населения в год. Общая летальность при данной патологии остается высокой, хотя в последние годы имеет тенденцию к снижению с 8-9 % до 1,5-3% [2, 5, 10].
В лечении язвенных гастродуоденальных кровотечений на протяжении последних 15 – 20 лет основной приоритет принадлежит эндоскопическим методам, позволяющим добиться окончательного гемостаза в 80-97% случаев [7, 8]. Способствует данному факту комбинированное применение нескольких способов эндоскопического лечения при наличии современного оборудования и обученного персонала на фоне адекватной противоязвенной медикаментозной терапии. Однако до настоящего времени остаются спорными вопросы хирургической тактики, определения показаний к операций, сроков ее выполнения и объема оперативного вмешательства. Так, например, в резолюции Всероссийской конференции хирургов «Современные проблемы экстренного и планового хирургического лечения больных язвенной болезнью желудка и двенадцатиперстной кишки» (Саратов, 2003 г.) было сказано, что «экстренная операция показана больным с профузным кровотечением, у которых консервативные мероприятия, включая эндоскопические, были неэффективными, а также больным с рецидивом кровотечения». Вместе с тем за последнее десятилетие появилось много публикаций о возможности достижения окончательной остановки кровотечения и после его рецидива с использованием комбинации эндоскопических методов гемостаза [2, 4, 6], что нашло отражение в резолюции Пленума Проблемной комиссии «Неотложная хирургия» межведомственного научного Совета по хирургии РАМН и Министерства здравоохранения и социального развития РФ от 06.04.2012г., где рекомендуют использовать комбинированный метод эндоскопического гемостаза, а «оперативное лечение производить при невозможности достичь надежного гемостаза с помощью использования нехирургических методов». Доля оперированных больных по поводу острых гастродуоденальных кровотечений остается довольно высокой. По данным министерств здравоохранения разных регионов оперируются от 10 до 20% больных с ЯГДК [5, 10].
В структуре оперативных вмешательств, по данным разных авторов, преобладают резекционные методы – до 50 – 75 % [1, 2, 9]. Отказ от гастродуоденотомии с прошиванием кровоточащего сосуда в язве связан с большим количеством рецидивов кровотечений, связанных с прорезыванием лигирующих швовмия,ое методы (иссечение язвы,осохраняющие методы (иссечение язвы, гастротомия, . При этом хирургические вмешательства сопровождаются высокой летальностью (до 15%) и большим количеством послеоперационных осложнений (от 30 до 45%), среди которых необходимо выделить: рецидивные кровотечения из прошитых язв, несостоятельность гастродуоденотомической раны, кровотечения из зоны данной раны, стенозирование пилородуоденального канала в раннем и позднем послеоперационном периоде, развитие гнойно-воспалительных интраперитонеальных осложнений, осложнений со стороны лапаротомной раны (нагноение, эвентрация, формирование послеоперационных грыж).
Цель исследования
Исследование выполнено с целью улучшения результатов лечения ЯГДК путем применения разработанного алгоритма лечебной тактики.
Материалы и методы
Нами проведен анализ результатов лечения 493 больных с ЯГДК, находившихся на лечении в хирургическом отделении МБУЗ «Городская больница скорой медицинской помощи» г. Ростова-на-Дону. Мужчины составили 79,1%, женщины – 20,9%. Язвенный анамнез выявлен у 73% пациентов, у 17% – кровотечение явилось первой манифестацией язвенной болезни. Все пациенты получили адекватное обследование в объеме осмотра, клинического и биохимического анализов крови и мочи, ультразвуковых, рентгенологических и эндоскопических методов диагностики. По степени кровопотери, согласно классификации А.И. Горбашко (1974), больные распределились следующим образом: легкая степень – 28%, средняя – 39,1%, тяжелая – 32,9%. Источник кровотечения локализовался в двенадцатиперстной кишке в 59%, в желудке – в 41% случаев. Продолжающееся кровотечение из язвы (Forrest 1a,b) при поступлении выявлено у 20,7% больных, в 45% случаев активность кровотечения была оценена как Forrest 2a,b,c и в 34,3% случаев признаков кровотечения на момент исследования в выявленном язвенном дефекте не обнаружено (Forrest 3).
Эндоскопически окончательный гемостаз достигнут у 414 больных (84%). Из средств эндоскопической остановки кровотечения использовали введение в область язвенного дефекта спирт-адреналиновой смеси, а также монополярную и аргоноплазменную коагуляции.
Оперировано 79 больных (16%). Показания к оперативному лечению определяли согласно разработанному нами алгоритму лечебной тактики при ЯГДК. В структуре оперативных вмешательств преобладают органосохраняющие операции:
1. Лапаротомия, иссечение язвы желудка, двенадцатиперстной кишки с пилоропластикой – 38 больных (73,0%).
2. Дистальные резекции желудка – 5 больных (9,6%). Выполнены у больных с сочетанием нескольких осложнений язвенной болезни.
3. Лапаротомия, гастро-, дуоденотомия, прошивание источника кровотечения – 9 больных (17,3%). Произведены при крайне тяжелом состоянии больных и высоким риском выполнения радикальных операций.
4. Оригинальная методика видеоэндохирургического прошивания язвенного дефекта со стороны серозного слоя под эндоскопическим контролем – 27 пациентов (34,2%).
Для снижения инвазивности хирургического лечения нами разработан способ лечения кровоточащих язв желудка и двенадцатиперстной кишки, находящихся на передней стенке (патент на изобретение №2301639 от 27.06.2007г.), который заключается в прошивании кровоточащей язвы одним-тремя сквозными интракорпоральными швами со стороны серозного слоя без вскрытия просвета органа во время эндохирургической операции. Локализация язвенного дефекта и контроль гемостаза осуществляются путем выполнения интраоперационной эзофагогастродуоденоскопии [3]. Применение данного метода оперативного лечения возможно при локализации язвы на передней стенке желудка или луковицы 12-ПК, а также при достаточной эндоскопической визуализации язвенного дефекта (отсутствие больших сгустков, «слепков желудка»).
Результаты и обсуждение
С 2007 г. в лечении больных с ЯГДК использовали разработанный алгоритм лечебной тактики, учитывающий как эндоскопические, так и клинико-лабораторные показатели высокого риска рецидива кровотечения. Самым сложным и дискутабельным в предложенном алгоритме является оценка риска рецидива кровотечения в случае нестабильного гемостаза и выставление показаний к срочному оперативному лечению. Данному вопросу посвящено множество публикаций за последнее десятилетие. Общепринятым на данный момент является прогнозирование риска повторной геморрагии на основании эндоскопических данных с использованием классификации J. Forrest, на что есть непосредственное указание в резолюции Пленума Проблемной комиссии «Неотложная хирургия» (Пятигорск, 2011 г.). Данное положение, на наш взгляд, не совсем полно отвечает на поставленную задачу. Несомненно, необходимо учитывать клинико-лабораторные показатели общего состояния больного. По этому поводу предложены оригинальные методики, шкалы оценки риска рецидива кровотечения. Большинство из них содержит сложные формулы, таблицы, что не упрощает задачу и не экономит время принятия решения хирургом и определения тактики лечения конкретного больного [4].
Нами выделены следующие дополнительные критерии высокого риска рецидива кровотечения:
– Клинико-лабораторные:
1. Клинические признаки геморрагического шока, обильная рвота кровью, обильная многократная мелена, уровень гемоглобина ниже 50гл при поступлении в стационар.
2. Возраст пациента более 60 лет, наличие тяжелой сопутствующей патологии
– Эндоскопические:
3. Локализация язвы в проекции крупных сосудов (задняя стенка луковицы 12 перстной кишки, высокие желудочные язвы по малой кривизне).
4. Язвенный дефект более 1,3 см в желудке и 0,8 см в ДПК, наличие других осложнений язвенной болезни (пенетрация, стеноз).
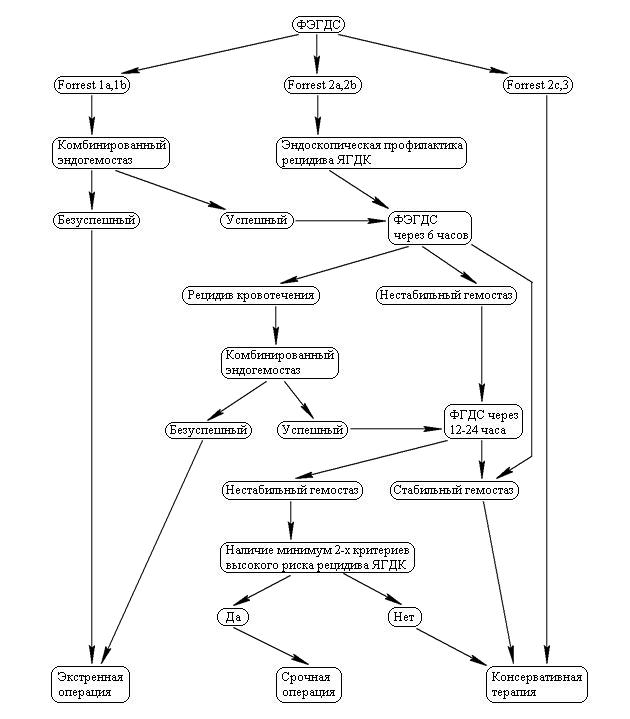
Алгоритм лечебной тактики при ЯГДК
Наличие у больного сочетания любых двух из четырех критериев после контрольной ФЭГДС через 12-24 часа является показанием к срочному оперативному лечению. Показаниями к экстренной операции является безуспешность эндоскопического гемостаза при активном кровотечении Forrest 1a,1b, а также рецидиве кровотечения после первичного или повторного комбинированного эндоскопического гемостаза. Рецидив кровотечения не является абсолютным показанием к экстренному оперативному лечению. При наличии опытного эндоскописта, необходимого оборудования при комбинированном применении методов эндоскопического гемостаза повторная эндоскопическая остановка кровотечения позволила завершить лечение 84 (17%) больных с рецидивом кровотечения консервативно. Особо важная роль при этом принадлежит круглосуточной парентеральной антисекреторной терапии с использованием ингибиторов протонной помпы. Наличие у больного сочетания любых двух из четырех критериев высокого риска рецидива кровотечения после контрольной ФЭГДС через 12-24 часа является показанием к срочному оперативному лечению.
Послеоперационная летальность составила 8,9%, общая – 1,4%. Осложнения развились в 24% случаев: рецидивные кровотечения из ушитой язвы – 5 % (у 3 пациентов кровотечение остановлено эндоскопически, а у 1 больного – путем повторного оперативного лечения); нагноения лапаротомной раны – 10,1 % (8 пациентов, у 2 из которых развилась эвентерация и потребовалась релапаротомия); несостоятельность гастродуоденотомной раны – 2,5 % (у одного больного свищ закрылся консервативно на 16 сутки, а во втором случае понадобилась повторная операция); острая сердечно-сосудистая недостаточность – 10,1% (8 пациентов); пневмония в раннем послеоперационном периоде – 5 % (3 пациента); тромбофлебиты вен нижних конечностей – у 2 пациентов (2,5 %).
Заключение
Таким образом, разработанный алгоритм и выделенные критерии высокого риска рецидива кровотечения позволяют оптимально выбрать дифференцированный подход к тактике лечения ЯГДК и добиться удовлетворительных результатов лечения данной патологии, согласующихся с большинством современных публикаций.
Рецензенты:
Таранов И.И., д.м.н., профессор, заведующий кафедрой военно-полевой и военно-морской хирургии с курсом военно-полевой терапии ГБОУ ВПО «Ростовский государственный медицинский университет» Министерства здравоохранения Российской федерации, г. Ростов-на-Дону.
Дегтярев О.Л., д.м.н., доцент кафедры хирургических болезней ФПК и ППС ГБОУ ВПО «Ростовский государственный медицинский университет» Министерства Здравоохранения Российской Федерации, г. Ростов-на-Дону.
Библиографическая ссылка
Черкасов М.Ф., Лагеза А.Б. ХИРУРГИЧЕСКАЯ ТАКТИКА ПРИ ЛЕЧЕНИИ ЯЗВЕННЫХ ГАСТРОДУОДЕНАЛЬНЫХ КРОВОТЕЧЕНИЙ // Современные проблемы науки и образования. – 2013. – № 6.;
URL: https://science-education.ru/ru/article/view?id=11165 (дата обращения: 08.03.2020).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник