Субдуральное и субарахноидальное кровотечение
Твердая мозговая и паутинная оболочки являются двумя из трех мозговых оболочек, которые есть у человека. Менинги — это структуры, которые выстилают центральную нервную систему. Субдуральное или субарахноидальное кровоизлияние означает кровотечение, которое происходит под каждой из этих двух мозговых оболочек.
Менинги
Головной и спинной мозг защищены черепом и позвоночником, но они имеют также и другую систему защиты: мозговые оболочки, которые участвуют в развитии и функционировании нервной системы.
Как поясняет NIH Cancer Dictionary: «Менинги — это три слоя ткани, которые покрывают и защищают головной и спинной мозг». У нас есть все три из этих слоев, где первый — внешний, а последний — внутренний:
- Твердая мозговая оболочка
- Паутинная мозговая оболочка
- Мягкая мозговая оболочка
Наружная и самая толстая, твердая мозговая оболочка, отделена от кости эпидуральным пространством. В черепе это пространство виртуально, то есть его не существует, потому что твердая мозговая оболочка прикреплена непосредственно к кости. Но оно есть в спинном мозге и заполнено венами и жиром.
Под твердой мозговой оболочкой находится арахноидальная (паутинная мозговая оболочка), отделенная субдуральным пространством. Это пространство также является виртуальным и становится реальным только тогда, когда происходит кровоизлияние и кровь «разделяет» две мозговые оболочки.
Арахноидальная оболочка посылает в мозговой аппарат серию расширений, проходящих через субарахноидальное пространство. Субарахноидальное пространство занято спинномозговой жидкостью, которая, помимо всего прочего, отвечает за смягчение изменений давления (амортизацию) вследствие ударов или резких движений (встрясок).
Наконец, мягкая мозговая оболочка плотно прилегает к нервной ткани, повторяет ход извилин и проникает во все борозды. На сегодняшний день исследуется возможность ее «сопровождения» тканей во внутренних структурах.
Читайте также: Что такое гемисферэктомия и каков ее послеоперационный период?

Субдуральное или субарахноидальное кровоизлияние
При субдуральном или субарахноидальном кровоизлиянии первым обстоятельством является выход крови из кровеносных сосудов и ее скопление в промежутках между мозговыми оболочками. Это вызывает повреждение тканей головного мозга, создавая различные клинические картины.
В зависимости от того, является ли кровотечение субдуральным или субарахноидальным, триггеры, течение патологии и ее клиника будут различными.
Субдуральное кровоизлияние
Субдуральное кровоизлияние подразумевает скопление крови в виртуальном пространстве между твердой и паутинной мозговыми оболочками. Эта кровь обычно имеет венозное происхождение и, как правило, является следствием травмы. Тем не менее выделяют три типа субдуральной гематомы в зависимости от количества времени, которое требуется, чтобы она стала очевидной:
- Острая субдуральная гематома
- Подострая субдуральная гематома
- Хроническая субдуральная гематома
Острая субдуральная гематома
Это та, что становится заметной быстрее всех. Обычно это происходит из-за серьезной травмы, в результате разрыва вен, которые идут от коры головного мозга к мозговым оболочкам.
При таком кровоизлиянии человек сразу впадает в кому. Кроме того, появляются признаки фокальных изменений. То есть какая-то конкретная часть мозга перестает работать. Некоторые примеры:
- Гемипарез: частичная неспособность к движению из-за травмы области, которая управляет моторными навыками.
- Мидриаз: ненормальное увеличение диаметра зрачка из-за повреждения области, которая контролирует мышцу радужки.
Подострая субдуральная гематома
Она имеет несколько более медленную эволюцию и обычно менее серьезна. Все потому, что количество экстравазированной крови меньше, и механизмы свертывания могут остановить кровотечение. Причиной такого кровоизлияния также обычно является травма.
Человек сначала теряет сознание, но потом приходит в себя. В течение нескольких последующих дней пациент будет испытывать определенные проблемы: помутнение рассудка, признаки фокальных изменений.
Хроническая субдуральная гематома
Она является следствием многочисленных мелких травм, полученных с течением времени. Они вызывают небольшие выделения крови, которые, если их не реабсорбировать, в конечном счете приводят к субдуральной гематоме значительных размеров. Это чаще случается с пожилыми людьми.
Ранним симптомом обычно является головная боль, а также аффективные и поведенческие расстройства. Ухудшение прогрессирует постепенно, человека клонит в сон, у него замедляется мышление и пр.
Субарахноидальное кровоизлияние
Субарахноидальное кровоизлияние определяется как скопление крови между паутинной и мягкой мозговыми оболочками. Кровь обычно имеет артериальное происхождение и ее появление обусловлено различными причинами. Наиболее частым является разрыв аневризмы, но это также может быть связано и с пороками развития сосудов.
Аневризмы могут проявлять себя головными болями или эпилептическими припадками прежде, чем случится разрыв. В трети случаев причиной разрыва аневризмы является физическое перенапряжение с эмоциональным компонентом или длительное пребывание на солнце.
Это интересно: Ранние признаки и сигналы инсульта: 5 фактов, которые нужно знать

Как только происходит разрыв аневризмы, начинается субарахноидальное кровоизлияние. Чаще всего это случается с людьми в возрасте от 40 до 60 лет. Начало клиники бывает резким, появляются такие признаки, как:
- Рвота
- Помутнение сознания
- Сильная головная боль
- Светобоязнь (непереносимость света из-за боли или дискомфорта)
Примерно через 48 часов обычно возникает менингеальный синдром из-за раздражения мозговых оболочек. Таким образом, к вышеуказанным симптомам присоединяется ригидность затылочных мышц. Также могут появиться очаговые нарушения, такие как паралич движений глаз.
Субарахноидальные кровоизлияния вызывают осложнения у 60% пациентов. А у 40% выживших развивается какая-либо форма зависимости.

Источник
Субарахноидальное кровоизлияние — состояние, обусловленное мозговым кровотечением, при котором кровь скапливается в подпаутинном пространстве церебральных оболочек. Характеризуется интенсивной и резкой головной болью, кратковременной потерей сознания и его спутанностью в сочетании с гипертермией и менингеальным симптомокомплексом. Диагностируется по данным КТ и ангиографии головного мозга; при их недоступности — по наличию крови в цереброспинальной жидкости. Основу лечения составляет базисная терапия, купирование ангиоспазма и хирургическое выключение церебральной аневризмы из кровотока.
Общие сведения
Субарахноидальное кровоизлияние (САК) представляет собой отдельный вид геморрагического инсульта, при котором излитие крови происходит в субарахноидальное (подпаутинное) пространство. Последнее располагается между арахноидальной (паутинной) и мягкой церебральными оболочками, содержит цереброспинальную жидкость. Кровь, излившаяся в подпаутинное пространство, увеличивает объем находящейся в нем жидкости, что приводит к повышению внутричерепного давления. Происходит раздражение мягкой церебральной оболочки с развитием асептического менингита.
Спазм сосудов, возникающий в ответ на кровотечение, может стать причиной ишемии отдельных участков головного мозга с возникновением ишемического инсульта или ТИА. Субарахноидальное кровоизлияние составляет около 10% всех ОНМК. Частота его встречаемости за год варьирует от 6 до 20 случаев на 100 тыс. населения. Как правило, САК диагностируется у лиц старше 20 лет, наиболее часто (до 80% случаев) в возрастном промежутке от 40 до 65 лет.
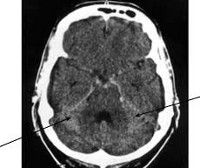
Субарахноидальное кровоизлияние
Причины
Наиболее часто субарахноидальное кровотечение выступает осложнением цереброваскулярных заболеваний и травм головы.
- Разрыв сосудистой аневризмы. Является причиной субарахноидального кровоизлияния в 70-85% случаев. При наличии аневризмы сосудов головного мозга вероятность ее разрыва составляет от 1% до 5% в год и от 10% до 30% в течение всей жизни. К заболеваниям, часто сопровождающимся наличием церебральной аневризмы, относятся: синдром Элерса — Данлоса, факоматозы, синдром Марфана, аномалии виллизиева круга, коарктация аорты, врожденная геморрагическая телеангиэктазия, поликистоз почек и др. врожденные заболевания. Церебральные АВМ обычно приводят к кровоизлиянию в желудочки мозга или паренхиматозно-субарахноидальному кровотечению и редко бывают этиофактором изолированного САК.
- Травмы головы. Субарахноидальное кровоизлияние травматического генеза происходит при ЧМТ и обусловлено ранением сосудов при переломе черепа, ушибе головного мозга или его сдавлении. Примером подобного САК может служить субарахноидальное кровоизлияние, обусловленное родовой травмой новорожденного. Факторами риска САК новорожденного являются узкий таз у роженицы, стремительные роды, переношенная беременность, внутриутробные инфекции, крупный плод, аномалии развития плода, недоношенность.
- Патология эктракраниальных артерий. Субарахноидальное кровоизлияние может возникать вследствие расслоения позвоночной или сонной артерии. В подавляющем большинстве случаев речь идет о расслоении экстракраниальных отделов позвоночной артерий, распространяющемся в ее интрадуральный участок.
- Редкие факторы. В отдельных случаях причиной САК выступают миксома сердца, церебральная опухоль, васкулит, ангиопатия при амилоидозе, серповидно-клеточная анемия, различные коагулопатии, антикоагулянтное лечение.
Факторы риска
Наряду с непосредственными причинами возникновения САК выделяют способствующие факторы: артериальную гипертензию, алкоголизм, атеросклероз и гиперхолестеринемию, курение. В 15-20% САК установить причину кровоизлияния не удается. В таких случаях говорят о криптогенном характере САК. К таким вариантам относится неаневризматическое перимезэнцефалическое доброкачественное субарахноидальное кровоизлияние, при котором кровотечение происходит в цистерны, окружающие средний мозг.
Классификация
В соответствии с этиофактором субарахноидальное кровоизлияние классифицируется на посттравматическое и спонтанное. С первым вариантом зачастую сталкиваются травматологи, со вторым — специалисты в области неврологии. В зависимости от зоны кровоизлияния различают изолированное и сочетанное САК. Последнее, в свою очередь, подразделяется на субарахноидально-вентрикулярное, субарахноидально-паренхиматозное и субарахноидально-паренхиматозно-вентрикулярное.
В мировой медицине широко применяется классификация Фишера, основанная на распространенности САК по результатам КТ головного мозга. В соответствии с ней выделяют:
- класс 1 — кровь отсутствует
- класс 2 — САК толщиной менее 1мм без сгустков
- класс 3 — САК толщиной более 1 мм или с наличием сгустков
- класс 4 — преимущественно паренхиматозное или желудочковое кровоизлияние.

КТ головного мозга. Кровь в субарахноидальных ликворных пространствах справа. (фото Вишняков В.Н.)
Симптомы субарахноидального кровоизлияния
Догеморрагический период
Предвестники САК наблюдаются у 10-15% больных. Они обусловлены наличием аневризмы с истонченными стенками, через которые просачивается жидкая часть крови. Время возникновения предвестников варьирует от суток до 2 недель перед САК. Некоторые авторы выделяют его как догеморрагический период. В это время пациенты отмечают преходящие цефалгии, головокружения, тошноту, транзиторную очаговую симптоматику (поражение тройничного нерва, глазодвигательные расстройства, парезы, нарушения зрения, афазию и пр.). При наличии гигантской аневризмы клиника догеморрагического периода имеет опухолеподобный характер в виде прогрессирующей общемозговой и очаговой симптоматики.
Острый период
Субарахноидальное кровоизлияние манифестирует остро возникающей интенсивной головной болью и расстройствами сознания. При аневризматическом САК наблюдается необычайно сильная, молниеносно нарастающая цефалгия. При расслоении артерий головная боль носит двухфазный характер. Типична краткосрочная потеря сознания и сохраняющаяся до 5-10 суток спутанность сознания. Возможно психомоторное возбуждение. Продолжительная потеря сознания и развитие его тяжелых нарушений (комы) свидетельствуют в пользу тяжелого кровотечения с излитием крови в церебральные желудочки.
Патогномоничным признаком САК выступает менингеальный симптомокомплекс: рвота, ригидность мышц затылка, гиперестезия, светобоязнь, оболочечные симптомы Кернига и Брудзинского. Он появляется и прогрессирует в первые сутки кровоизлияния, может иметь различную выраженность и сохраняться от нескольких дней до месяца. Присоединение очаговой неврологической симптоматики в первые сутки говорит в пользу сочетанного паренхиматозно-субарахноидального кровоизлияния. Более позднее появление очаговых симптомов может являться следствием вторичного ишемического поражения мозговых тканей, что наблюдается в 25% САК.
Обычно субарахноидальное кровоизлияние протекает с подъемом температуры до фебрилитета и висцеро-вегетативными расстройствами: брадикардией, артериальной гипертензией, в тяжелых случаях — расстройством дыхания и сердечной деятельности. Гипертермия может иметь отсроченный характер и возникает как следствие химического действия продуктов распада крови на церебральные оболочки и терморегуляторный центр. В 10% случаев возникают эпиприступы.
Атипичные формы САК
У трети пациентов субарахноидальное кровоизлияние имеет атипичное течение, маскирующееся под пароксизм мигрени, острый психоз, менингит, гипертонический криз, шейный радикулит.
- Мигренозная форма. Протекает с внезапным появлением цефалгии без потери сознания. Менингеальный симптомокомплекс проявляется спустя 3-7 дней на фоне ухудшения состояния больного.
- Ложногипертоническая форма. Зачастую расценивается как гипертонический криз. Поскольку проявляется цефалгией на фоне высоких цифр АД. Субарахноидальное кровоизлияние диагностируется на дообследовании пациента при ухудшении состояния или повторном кровотечении.
- Ложновоспалительная форма имитирует менингит. Отмечается цефалгия, фебрилитет, выраженные менингеальные симптомы.
- Ложнопсихотическая форма характеризуется преобладанием психосимптоматики: дезориентации, делирия, выраженного психомоторного возбуждения. Наблюдается при разрыве аневризмы передней мозговой артерии, кровоснабжающей лобные доли.
Осложнения САК
Анализ результатов транскраниальной допплерографии показал, что субарахноидальное кровоизлияние практически всегда осложняется спазмом церебральных сосудов. Однако клинически значимый спазм отмечается, по различным данным, у 30-60% пациентов. Церебральный ангиоспазм обычно развивается на 3-5 сут. САК и достигает максимума на 7-14 сутки. Его степень прямо коррелирует с объемом излившейся крови. В 20% случаев первичное субарахноидальное кровоизлияние осложняется ишемическим инсультом. При повторном САК частота церебрального инфаркта в 2 раза выше. К осложнениям САК также относят сопутствующее кровоизлияние в паренхиму головного мозга, прорыв крови в желудочки.
Примерно в 18 % случаев субарахноидальное кровоизлияние осложняется острой гидроцефалией, возникающей при блокаде оттока цереброспинальной жидкости образовавшимися кровяными сгустками. В свою очередь, гидроцефалия может привести к отеку мозга и дислокации его структур. Среди соматических осложнений возможны обезвоживание, гипонатриемия, нейрогенный отек легких, аспирационная или застойная пневмония, аритмия, инфаркт миокарда, декомпенсация имеющейся сердечной недостаточности, ТЭЛА, цистит, пиелонефрит, стрессовая язва, ЖК-кровотечение.
Диагностика
Заподозрить субарахноидальное кровоизлияние неврологу позволяет типичная клиническая картина. В случае атипичных форм ранняя диагностика САК представляется весьма затруднительной. Всем пациентам с подозрением на субарахноидальное кровоизлияние показана КТ головного мозга. Метод позволяет достоверно установить диагноз в 95% САК; выявить гидроцефалию, кровотечение в желудочки, очаги церебральной ишемии, отек мозга.
- Визуализирующие методики. Обнаружение крови под паутинной оболочкой является показанием к церебральной ангиографии с целью установления источника кровотечения. Проводится современная неинвазивная КТ или МРТ-ангиография. У пациентов с наиболее тяжелой степенью САК ангиография осуществляется после стабилизации их состояния. Если источник кровотечения не удается определить, то рекомендуется повторная ангиография через 3-4 нед.

КТ головного мозга. Гиперденсная кровь в субарахноидальных ликворных пространствах
- Люмбальная пункция. При подозрении на субарахноидальное кровоизлияние производится при отсутствии КТ и в случаях, когда при наличии классической клиники САК оно не диагностируется в ходе КТ. Выявление в цереброспинальной жидкости крови или ксантохромии служит показанием к ангиографии. При отсутствии подобных изменений ликвора следует искать иную причину состояния пациента.
- УЗ-методы. Транскраниальная УЗДГ и УЗДС церебральных сосудов позволяют выявить ангиоспазм в ранние сроки САК и вести наблюдение за состоянием мозгового кровообращения в динамике.
В ходе диагностики субарахноидальное кровоизлияние следует дифференцировать с прочими формами ОНМК (геморрагическим инсультом, ТИА), менингитом, менингоэнцефалитом, окклюзионной гидроцефалией, черепно-мозговой травмой, мигренозным пароксизмом, феохромоцитомой.
Лечение субарахноидального кровоизлияния
Базисная и специфическая терапия
Базисная терапия САК представляет собой мероприятия по нормализации сердечно-сосудистой и дыхательной функций, коррекции основных биохимических констант. С целью уменьшения гидроцефалии при ее нарастании и купирования церебрального отека назначается мочегонная терапия (глицерол или маннитол). При неэффективности консервативной терапии и прогрессировании отека мозга с угрозой дислокационного синдрома показана декомпрессивная трепанация черепа, наружное вентрикулярное дренирование.
В базовую терапию также входит симптоматическое лечение. Если субарахноидальное кровоизлияние сопровождается судорогами, включают антиконвульсанты (лоразепам, диазепам, вальпроевую к-ту); при психомоторном возбуждении — седативные средства (диазепам, дроперидол, тиопентал натрия); при многократной рвоте — метоклопрамид, домперидон, перфеназин. Параллельно осуществляют терапию и профилактику соматических осложнений.
Пока субарахноидальное кровоизлияние не имеет эффективных консервативных способов специфического лечения, позволяющих добиться остановки кровотечения или ограничения количества излившейся крови. В соответствии с патогенезом специфическая терапия САК направлена на минимизацию ангиоспазма, предупреждение и терапию церебральной ишемии. Стандартом терапии является применение нимодипина и ЗН-терапия. Последняя позволяет поддерживать гиперволемию, управляемую гипертензию и гемодилюцию, в результате чего оптимизируются реологические свойства крови и микроциркуляция.
Хирургическое лечение
Оперативное лечение САК оптимально в первые 72 ч. Оно проводится нейрохирургом и направлено на исключение разорвавшейся аневризмы из кровотока. Операция может состоять в клипировании шейки аневризмы или эндоваскулярном введении заполняющего ее полость баллон-катетера. Эндоваскулярная окклюзия предпочтительней при нестабильном состоянии пациента, высоком риске осложнений открытой операции, раннем ангиоспазме. При декомпенсации церебрального ангиоспазма возможно стентирование или ангиопластика спазмированного сосуда.
Прогноз и профилактика
В 15% субарахноидальное кровоизлияние заканчивается смертельным исходом еще до оказания медпомощи. Летальность в первый месяц у больных САК достигает 30%. При коме смертность составляет около 80%, при повторных САК — 70%. У выживших пациентов зачастую сохраняется остаточный неврологический дефицит. Наиболее благоприятен прогноз в случаях, когда при ангиографии не удается установить источник кровотечения. По всей видимости, в подобных случаях происходит самостоятельное закрытие сосудистого дефекта вследствие его малой величины.
Вероятность повторного кровоизлияния каждый день первого месяца держится на уровне 1-2%. Субарахноидальное кровоизлияние аневризматического генеза повторяется в 17-26% случаев, при АВМ — в 5% случаев, при САК другой этиологии — намного реже. Профилактика САК подразумевает терапию цереброваскулярных патологий, ЧМТ и устранение факторов риска.
Источник


