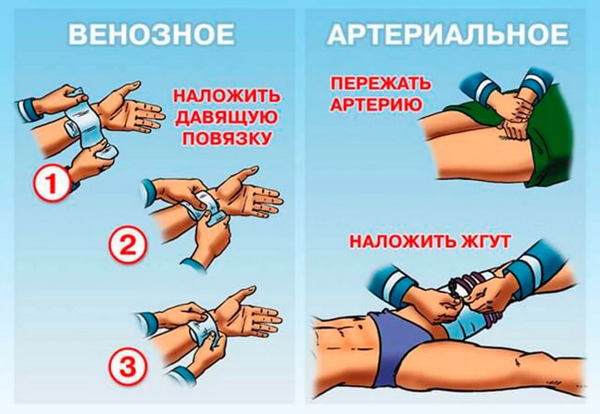
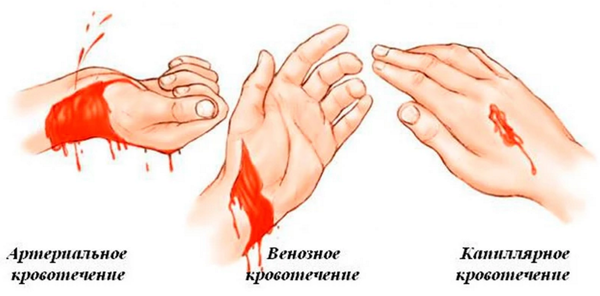
Риск кровотечений при чкв
Категория:
Обзор мировой медицинской периодики 2019
Обзор

22 мая 2019 г. международная группа Academic Research Consortium for High Bleeding Risk опубликовала документ по определению пациентов с высоким риском кровотечений при чрескожном коронарном вмешательстве (ЧКВ).
Определены большие и малые критерии высокого риска кровотечений.
Большие критерии:
— Длительное применение пероральной антикоагуляции.
— Тяжелая или терминальная стадия хронической болезни почек (рассчитанная скорость клубочковой фильтрации менее 30 мл/мин).
— Гемоглобин менее 11 г/дЛ.
— Спонтанное кровотечение, которое потребовало госпитализации или переливания крови в течение последних 6 месяцев, либо в любое время в анамнезе если кровотечение было рецидивным.
— Умеренная или тяжелая исходная тромбоцитопения (до проведения ЧКВ) с уровнем тромбоцитов менее 100 х 10(9)/Л.
— Хронические геморрагические гемостазиопатии.
— Цирроз печени с портальной гипертензией.
— Активное онкологическое заболевание (диагноз установлен в течение 12 месяцев и/или необходимость в продолжающемся лечении, включая операции, химиотерапию или лучевую терапию), за исключением немеланомного рака кожи, в течение последних 12 месяцев.
— Наличие в анамнезе спонтанного интракраниального кровотечения (в любое время), травматическое интракраниальное кровотечение в течение последних 12 месяцев, наличие артериовенозной мальформации сосудов головного мозга, умеренный или тяжелый ишемический инсульт в течение последних 6 месяцев (по шкале National Institutes of Health Stroke Scale score ≥ 5).
— Пациенты на двойной антитромбоцитарной терапии, которым невозможно отсрочить большую операцию.
— Недавняя большая операция или значительная травма в течение 30 дней до ЧКВ.
Малые критерии:
— Возраст ≥ 75 лет.
— Умеренная хроническая болезнь почек (рассчитанная скорость клубочковой фильтрации 30 — 59 мл/мин).
— Гемоглобин 11 — 12,9 г/дЛ у мужчин и 11 — 11,9 г/дЛ у женщин.
— Первое спонтанное кровотечение, которое потребовало госпитализации или переливаний крови за более 6 месяцев но менее 12 месяцев до ЧКВ.
— Длительное применение нестероидных противовоспалительных средств или стероидов.
— Любой ишемический инсульт, не подходящий под большие критерии.
Подробнее смотрите в прикрепленном файле.
Посмотреть другие обзоры
Автор обзора
Автор обзоров мировой медицинской периодики на портале MedElement — врач общей практики, хирург Талант Иманалиевич Кадыров.
Закончил Киргизский Государственный медицинский институт (красный диплом), в совершенстве владеет английским языком. Имеет опыт работы хирургом в Чуйской областной больнице; в настоящий момент ведет частную практику.
Регулярное повышение квалификации: курсы Advanced Cardiac Life Support, International Trauma Life Support, Family Practice Review and Update Course (Англия, США, Канада).
Прикреплённые файлы
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
Успешное лечение острого коронарного синдрома (ОКС) подразумевает назначение мощных режимов антитромботической терапии одновременно с выполнением ЧKB. К сожалению, наиболее частым некардиальным осложнением интракоронарного вмешательства является кровотечение. Применение антитромботических средств увеличивает риск кровотечения как из места сосудистого доступа, так и из других источников (например, желудочно-кишечное, церебральное и ретроперитонеальное кровотечение).
Существует четкая взаимосвязь между кровотечением и вероятностью нежелательных событий: к 30-му дню наблюдения риск инфаркта миокарда (ИМ) возрастает в 5 раз, летального исхода — в 4 раза, инсульта — в 3 раза. Это обусловлено различными причинами, в частности влиянием на гемодинамику, необходимостью отмены антитромботических средств и, возможно, неблагоприятными эффектами гемотрансфузии.
Кроме того, кровотечение чаще развивается у лиц более старшего возраста с выраженной сопутствующей патологией, у которых риск ишемических событий также повышен. В связи с этим ожидаемую пользу от лечения всегда следует сопоставлять с риском кровотечения, а подход к терапии должен быть индивидуальным.
Для предсказания риска кровотечения с целью оказания помощи при принятии решения о тактике ведения было разработано несколько шкал риска. Для предсказания риска внутрибольничного кровотечения при ОКС бпST на основании результатов анализа данных регистра, в который включены сведения о 89 000 пациентов, была разработана шкала CRUSADE. Относительно недавно с учетом сведений более чем о 302 000 пациентов, которым проводилось ЧKB, была создана другая балльная система оценки, согласно которой каждой из нижеперечисленных переменных присвоено определенное число баллов:

Риск осложнений, связанных с сосудистым доступом, можно минимизировать при использовании лучевого, а не бедренного доступа. Было показано, что вероятность желудочно-кишечного кровотечения можно уменьшить путем назначения гастропротективных средств у пациентов из группы высокого риска. У лиц с нарушенной функцией почек требуется тщательное дозирование низкомолекулярного гепарина (НМГ) и нефракционированного гепарина (НФГ).
Кроме того, у пациентов с высоким риском кровотечения можно рассмотреть возможность назначения альтернативных лекарственных средств. Для предотвращения ишемических событий эти препараты столь же эффективны, как гепарин и ингибиторы гликопротеиновых IIb/IIIa рецепторов, однако вероятность кровотечения при их использовании ниже.
К таким препаратам относятся бивалирудин (который может изолированно назначаться пациентам, подвергаемым инвазивному вмешательству) и фондапаринукс (который можно изолированно назначать больным, получающим только медикаментозную терапию, или совместно с гепарином лицам, подвергаемым вмешательству).
— Читать далее «Тромбоцитопения на фоне лечения острого коронарного синдрома (ОКС)»
Оглавление темы «Лечение острого коронарного синдрома (ОКС)»:
- Инфаркт миокарда с подъемом сегмента ST при неизмененных коронарных артериях
- Лечение острого коронарного синдрома без подъема сегмента ST
- Сортировка пациентов с острым коронарным синдромом без подъема сегмента ST
- Оценка риска острого коронарного синдрома без подъема сегмента ST
- Чрескожное вмешательство (ЧКВ) при остром коронарном синдроме без подъема сегмента ST
- Риск кровотечения при остром коронарном синдроме (ОКС)
- Тромбоцитопения на фоне лечения острого коронарного синдрома (ОКС)
- Аспирин в лечении острого коронарного синдрома (ОКС)
- Клопидогрел в лечении острого коронарного синдрома (ОКС)
- Длительность приема аспирина и клопидогреля при остром коронарном синдроме (ОКС)
- Антикоагулянты в лечении острого коронарного синдрома (ОКС)
Источник
Статья посвящена практическим аспектам ведения пациентов с ИБС и высоким риском кровотечений. Освещены подходы к снижению частоты желудочно-кишечных кровотечений, гастропротекции и обследованию таких пациентов.

Ишемическая болезнь сердца (ИБС) стала одной из ведущих причин смертности в РФ. Так, по данным Росстата, в 2018 г. по причине ИБС умерло 461 786 человек, из них 58 712 пациентов имели острый или повторный инфаркт миокарда [1]. В 2010 г. в США главной причиной смерти среди всех сердечно-сосудистых заболеваний (ССЗ) стала ИБС (каждая шестая смерть) [2].
Лечение ИБС только в США ежегодно оценивается в 204,4 млрд долларов [2]. По данным исследования А.В. Концевой с соавт., прямые затраты на ИБС в РФ составляют 96,6 млрд рублей каждый год, а потери от заболеваемости, смертности и инвалидности (непрямые потери) — 991,0 млрд рублей [3]. При этом вклад инфаркта миокарда в экономические потери составил всего 19,6% (213,2 млрд рублей) [3].
Несмотря на устойчивое снижение уровня смертности от ИБС во всем мире в старших возрастных группах, это заболевание остается одной из основных причин летальности. Благодаря прилагаемым усилиям в ближайшие несколько десятилетий бремя ИБС будет снижаться, а показатель смертности — расти. По оценкам Всемирной организации здравоохранения, к 2020 г. число смертей от ИБС в мире должно достичь 11 млн [4].
Исследование Framingham Heart Study показало, что после 40 лет риск развития ИБС увеличивается на 49% у мужчин и на 39% у женщин [2]. Основными факторами, влияющими на развитие данной патологии, являются не только ожирение или сахарный диабет, но и артериальная гипертензия [5]. Частота этих факторов риска в популяции растет, что требует изменения традиционных подходов к профилактике ССЗ [6, 7].
Терапия ИБС
В последних Европейских рекомендациях по лечению стабильной ИБС (2013) предложен алгоритм, разделяющий терапию на 2 составляющие части [8]:
использование лекарственных препаратов с целью устранения симптомов;
использование лекарственных препаратов с целью снижения риска осложнений.
С целью устранения симптомов в качестве препаратов первой линии рекомендованы бета-блокаторы (ББ) и блокаторы кальциевых каналов (БКК). Возможно совместное использование ББ и дигидропиридиновых БКК при стенокардии выше 2 функционального класса (ФК). При их недостаточной эффективности терапия модифицируется с использованием препаратов второй линии (ивабрадин, пролонгированные нитраты, никорандил, ранолазин, триметазидин). В ряде случаев эти препараты могут назначаться в качестве терапии первой линии [8].
К препаратам, которые следует принимать большинству пациентов с ИБС, поскольку они снижают риск смерти и осложнений, относятся: ацетилсалициловая кислота (АСК) (при ее непереносимости клопидогрел) и статины. Врачу следует рассмотреть возможность назначения с этой целью ингибиторов ангиотензинпревращающего фермента (ИАПФ) или блокаторов ренин-ангиотензиновой системы (БРА) [8]. Пациенты должны принимать препараты всех трех групп
постоянно, без перерывов и под контролем лечащего врача.
Важными составляющими терапии пациентов с ИБС являются модификация образа жизни, контроль факторов риска и обучение пациентов в Коронарных клубах или Школах ИБС. Так, The North Karelia Project показал, что активное внедрение профилактических мероприятий в популяции позволило снизить кардиоваскулярную смертность на 68%, а смертность от ИБС — на 73% (за 25 лет — с 1970 по 1995 г.) [9]. Изменение профиля факторов риска у мужчин и женщин позволяет уменьшить количество ишемических событий и инсультов на 79–82% [10].
Например, по данным исследования в Массачусетсе (2010), влияние на ряд факторов риска (снижение уровня общего холестерина крови, систолического АД, распространенности курения, увеличение физической активности) позволило с 1980 по 2000 г. снизить смертность от ИБС на 67% [11]. Более чем в 40 исследованиях доказано влияние повышения физической активности на снижение смертности во всех возрастных группах пациентов (особенно старших). Показано, что на каждый доллар, вложенный в формирование здорового образа жизни, в течение 5 лет сохраняется 5,6 доллара [12]. Таким образом, рекомендации по формированию здорового образа жизни не должны оттесняться возможностями медикаментозной коррекции факторов риска; такие рекомендации необходимо давать всем пациентам. С точки зрения практикующего врача, в профилактике ССЗ внимание необходимо уделять пациентам всех возрастов, но особенно пациентам старших возрастных групп, поскольку у них, как правило, есть целый ряд заболеваний, которые могут повысить риск смерти и снизить качество жизни.
Работа школ для пациентов с ИБС также доказала свою эффективность [8]. Однако количество пациентов, прошедших в них обучение, все еще остается небольшим. Так, в 2018 г. в Рязанской области обучение в таких школах прошли 32,6% пациентов, состоящих на диспансерном наблюдении в медицинских организациях региона.
ИБС и риск кровотечений
С учетом того, что клинический профиль пациента с ИБС меняется, требуются новые подходы к оценке риска кровотечений у пациентов. Так, с 1995 по 2014 г. количество пациентов с полиморбидностью значительно возросло, прежде всего за счет хронической болезни почек, хронических заболеваний легких и злокачественных новообразований [13]. Кроме того, меняется и «набор» факторов риска у пациентов.
В настоящее время известно, что модифицируемые факторы риска также повышают шансы развития кровотечений, в т. ч. у пациентов с ИБС. Таким образом, модификация образа жизни должна снижать риск не только ишемических осложнений, но и кровотечений. Одним из основных условий снижения риска кровотечений является контроль артериального давления и отсутствие неконтролируемой артериальной гипертензии [14].
Исследования DAPT и PRECISE-DAPT продемонстрировали, что на риск кровотечения у пациентов с острым коронарным синдромом (ОКС), подвергшихся чрескожному коронарному вмешательству (ЧКВ), при назначении двойной антитромбоцитарной терапии (ДАТТ) влияют такие факторы, как: кровотечение в анамнезе, курение в настоящее время, сахарный диабет, инфаркт миокарда в анамнезе или инфаркт миокарда в настоящее время, возраст старше 65 лет, скорость клубочковой фильтрации и т. д. (табл. 1). Все эти факторы вошли в соответствующие шкалы (DAPT Score и PRECISE-DAPT Score), которые были валидизированы для определения длительности ДАТТ в зависимости от риска кровотечения (рис. 1 и 2) [14].
![Таблица 1. Шкалы оценки риска, валидированные для определения длительности ДАТТ, с изменениями (адаптировано из [14]) Таблица 1. Шкалы оценки риска, валидированные для определения длительности ДАТТ, с изменениями (адаптировано из [14])](https://www.rmj.ru/upload/medialibrary/de4/5-1.png)
![Рис. 1. Рекомендации по ведению пациентов с кровотечениями, получающих ДАТТ (незначительное, легкое и умеренное кровотечение) (адаптировано из [14]) Рис. 1. Рекомендации по ведению пациентов с кровотечениями, получающих ДАТТ (незначительное, легкое и умеренное кровотечение) (адаптировано из [14])](https://www.rmj.ru/upload/medialibrary/9eb/5-2.png)
![Рис. 2. Рекомендации по ведению пациентов с кровотечениями, получающих ДАТТ (тяжелое и жизнеугрожающее кровотечение) (адаптировано из [14]) Рис. 2. Рекомендации по ведению пациентов с кровотечениями, получающих ДАТТ (тяжелое и жизнеугрожающее кровотечение) (адаптировано из [14])](https://www.rmj.ru/upload/medialibrary/87d/5-3.png)
Как правило, риск кровотечения при назначении антитромбоцитарных препаратов в любом случае увеличивается, однако контроль факторов риска позволяет их минимизировать. Как показало исследование F. Costa et al., при низком риске кровотечений по шкале PRECISE-DAPT Score у пациентов, перенесших ЧКВ различной сложности, увеличивается риск кровотечений на 0,12–0,28%, но, кроме того, наблюдается и уменьшение частоты ишемических событий на 1,14–3,86% [15].
Следует отметить, что даже использование АСК в низких дозах увеличивает риск значимых желудочно-кишечных кровотечений (ЖКК) в течение 60 мес. использования на 6% [16]. С учетом повышения частоты кровотечений при использовании ДАТТ необходима регулярная оценка риска их развития (в идеале на каждом визите к врачу в рамках диспансерного наблюдения).
Снижение риска кровотечений у пациентов
с ИБС
Кроме контроля факторов риска ССЗ практикующему врачу следует уделять особое внимание таким факторам, как наличие диспепсии, язвенной болезни желудка (как осложненной, так и нет) и желудочно-кишечные кровотечения (ЖКК) в анамнезе. Исследования показывают, что перенесенное ЖКК значительно ухудшает прогноз пациентов в течение 12 мес. Так, в течение этого периода смертность от всех причин у лиц с ЖКК по сравнению с когортой без ЖКК составила 21,9% против 3,9% соответственно. Частота комбинированных ишемических исходов также увеличилась и составила 34,7% против 16,3% во второй группе [17].
Рекомендации по ведению пациентов с данной патологией определены, и в случае высокого риска ЖКК им рекомендован прием ингибиторов протонной помпы (ИПП). Применение этой группы препаратов значимо снижает риск кровотечений. Так, в одном из последних метаанализов с клопидогрелом было показано, что прием ИПП ассоциировался с уменьшением ЖКК (отношение шансов — 0,24, при 95% доверительном интервале (ДИ) 0,09–0,62, р=0,003) [18].
Однако пациентам с высоким риском кровотечений необходимо еще и рутинное проведение эзофагогастроскопии с целью выявления гастроэзофагеальной рефлюксной болезни, обострения язвенной болезни и выявления впервые язвы желудка. Целесообразным представляется обследование пациента на наличие Helicobacter pylori [14].
При необходимости приема пациентом нестероидных противовоспалительных средств (НПВС) или глюкокортикостероидов также следует рассмотреть необходимость
гастропротекции. Кроме того, следует исключить бесконтрольный прием НПВС пациентами.
При использовании ДАТТ у пациентов с ОКС также следует уделять внимание наличию симптомов высокого риска кровотечений. Для определения лиц, имеющих высокий риск, в настоящее время следует использовать шкалу DAPT и PRECISE-DAPT (табл. 1) [14].
При сумме баллов по шкале DAPT менее 2 (по шкале PRECISE-DAPT более 25 баллов) рекомендована стандартная длительность ДАТТ из-за высокого риска кровотечений. В случае развития кровотечения у пациента, перенесшего ОКС и принимающего ДАТТ, необходимо срочно определить статус пациента, наметить пути лечения и профилактики будущих кровотечений. Алгоритм ведения пациентов в зависимости от тяжести кровотечения представлен на рисунках 1 и 2 [14].
При необходимости использования оральных антикоагулянтов (ОАК) у пациентов, принимающих антиагреганты, необходимо также предварительно оценивать риск кровотечений. Факторами риска развития ЖКК у этих пациентов являются: возраст, кровотечение в анамнезе, злокачественные новообразования, хроническая почечная/печеночная недостаточность, перенесенный инсульт, тромбоцитопения, сахарный диабет, анемия, необходимость приема антиагрегантов, НПВС, полиморбидность, неконтролируемые падения, хирургическое вмешательство, плохой контроль приема и эффективности ОАК, злоупотребление алкоголем [19]. У пациентов, имеющих 2 и более факторов риска, частота кровотечений составила 12,8% в течение 30 дней, а после 3 мес. использования — более 6,5% [19].
Рекомендации по ведению пациентов при развившемся кровотечении также представлены на рисунках 1 и 2. Следует отметить, что для ряда ОАК уже имеются антидоты, которые очень быстро инактивируют препарат в крови. Назначение ИПП пациентам с диспепсией, язвенной болезнью желудка (как осложненной, так и нет) и ЖКК в анамнезе, так же как и при приеме ДАТТ, представляется необходимым [19].
В настоящее время большое количество пациентов принимают АСК. Так, по данным исследования МЕРИДИАН-РО, частота приема АСК у пациентов с ИБС / инфарктом миокарда / инсультом составила 33,8% при 95% ДИ (28,6; 48,9%) [20]. Этот препарат до сих пор остается «краеугольным камнем» профилактики артериального тромбоза. Его способность необратимо подавлять циклооксигеназу-1 тромбоцитов и, соответственно, тромбоксаны позволяет значительно снизить риск ишемических осложнений уже в дозе 75 мг/сут. Следует отметить, что при использовании этой дозы АСК риск кровотечения возрастает незначительно. Оптимальная доза с точки зрения соотношения эффективность/безопасность находится в пределах 75–150 мг/сут. Использование препарата именно в этой дозе в качестве вторичной профилактики ССЗ уменьшает относительный риск смерти от всех причин на 16%, серьезных сосудистых осложнений и инсультов — на 25%, инфаркта миокарда — на 34% [21]. Безопасность ряда препаратов АСК обеспечивается наличием в их формуле антацида гидроксида магния. Однако исследование L.A. Garcia Rodriguez et al. не продемонстрировало их преимуществ перед обычными формами препарата [22]. При длительном использовании препаратов АСК ключевым моментом является наличие кишечнорастворимой оболочки. Такие формы в 1,5 раза реже вызывают эрозии желудка, чем другие формы препаратов АСК [23].
Одним из препаратов АСК является Сановаск® (ОАО «Авексима»). Он покрыт кишечнорастворимой пленочной оболочкой, что способствует снижению риска ЖКК и других осложнений со стороны ЖКТ. Препарат имеет дозировку 50, 75 и 100 мг. Данный препарат не содержит гидроксида магния и производится из российской субстанции высокого качества.
Всем пациентам с ИБС, принимающим АСК или другие антиагреганты, необходима регулярная оценка риска кровотечения. У пациентов с диспепсией, язвенной болезнью желудка (как с осложнениями, так и без) и ЖКК в анамнезе необходимо рассмотреть назначение ИПП.
Источник