Прием прингла остановка кровотечения
Оглавление темы «Повреждения живота.»:
1. Лечение повреждений печени. Лечение повреждений селезенки.
2. Лечение повреждений почек и мочеточников. Лечение повреждений поджелудочной железы.
3. Лечение повреждений желудка и двенадцатиперстной кишки. Лечение повреждений тонкой и толстой кишки.
4. Лечение повреждений мочевого пузыря. Интраабдоминальные сосудистые повреждения.
5. Забрюшинная гематома. Сокращенная лапаротомия по поводу травмы.
6. Абдоминальный компартмент-синдром. А существует ли абдоминальный компартмент-синдром?
7. Вредные последствия возрастающего внутрибрюшного давления.
8. Клиника абдоминального компартмент-синдрома. Когда ставить вопрос об абдоминальной декомпрессии?
9. Профилактика абдоминального компартмент-синдрома. Может ли декомпрессия улучшить состояние пациента с внутрибрюшной гипертензией?
10. Закрытие живота. Шовный материал при закрытии живота.
Лечение повреждений печени. Лечение повреждений селезенки.
Кровотечение из небольших поверхностных надрывов капсулы печени может быть остановлено электрокоагуляцией или простым лигированием сосуда. Более тяжелые кровотечения требуют взвешенного хирургического подхода.
Первым шагом является оптимизация оперативного доступа к печени путем разделения полулунной связки и иногда продления начального срединного разреза на подреберье, вплоть до правосторонней торакотомии или даже срединной стернотомии.
После начальной ревизии используют бимануальное сдавление паренхимы печени для временной остановки кровотечения, что позволяет анестезиологу реально контролировать кровопотерю.
Существенным пособием является прием Прингла (пережатие печеночно-дуоденальной триады — воротной вены, печеночной артерии и общего желчного протока), с его помощью можно перекрыть печеночный кровоток на срок до 60 мин. Это позволяет мобилизовать печень путем разделения ее связок.
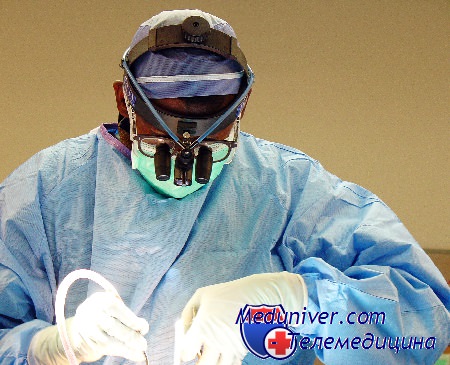
Глубокие паренхиматозные кровотечения из печени удается контролировать наложением бандажных швов, лигированием или клиппированием отдельных сосудов после удаления некротических масс. Остаточную полость целесообразно тампонировать жизнеспособным сальником.
В редких случаях кровотечение не поддается контролю вследствие сопутствующей коагулопатии; именно в этих ситуациях показан «контроль повреждения» путем тампонады. В случае повреждения позадипеченочного Сегмента полой вены кровотечение продолжается, несмотря на использование приема Прингла. Возможно, есть и более эффективные способы для немедленной остановки кровотечения, но лучше всего ограничить «контроль повреждения» тампонадой и вернуться к остановке кровотечения на следующий день.
Повреждения ворот печени требуют обнажения широким приемом Кохера. Поврежденная воротная вена в идеальном варианте должна быть восстановлена или в крайнем случае перевязана. Перевязка печеночной артерии более благоприятно переносится больным, чем перевязка воротной вены. При повреждении общего желчного протока производят его прямое сшивание либо пластику с использованием тощей кишки по Ру. Эта процедура может быть произведена как в ходе первичного вмешательства, Так и при последующей пластике как этапе избранной стратегии контроля повреждений. Одностороннее повреждение долевого протока купируют его перевязкой.
Лечение повреждений селезенки
Лечение серьезных повреждений селезенки, выявленных при лапаротомии у взрослых, заключается в спленэктомии. Риск постспленэктомического сепсиса существует, но он невелик и в дальнейшем может быть уменьшен путем адекватной профилактики; тем не менее такой риск часто излишне подчеркивается, чтобы оправдать все эти акробатические оперативные приемы по спасению селезенки.
— Также рекомендуем «Лечение повреждений почек и мочеточников. Лечение повреждений поджелудочной железы.»
Источник
Анатомия
Печень (hepar) -наиболее крупная железа организма человека, имеющая массу около 1200-1500 г., служит важным метаболическим центром. По данным различных авторов печень выполняет более 500 различных функций. Печень имеет однородную структуру и состоит из печёночных долек. Вся венозная кровь от желудочно-кишечного тракта, содержащая продукты всасывания, попадает в синусоиды, смешивается с артериальной кровью и, проходя возле гепатоцитов, попадает в центральную и далее в нижнюю полую вену.
Анатомически в печени выделяют 4 доли: правую (lobus dexter), левую (lobus sinister) , квадратную (lobus quadratus) и хвостатую (lobus caudatus), однако, такое деление не отвечает требованиям практической хирургии, так как оно основывается на внешних признаках и не отражает строения внутрипеченочных сосудов и желчных протоков. Более удачная схема деления, основанная на том, что ветвление печеночных протоков, воротной вены и собственной печеночной артерии в значительной мере совпадает, была предложена Куино. Эта схема позволяет выделить участки печени, имеющие независимое от соседних участков кровоснабжение, желче- и лимфоотток, и каждому из которых, в зависимости от размеров участка (сегмент, сектор, доля) подходит сосудисто-секреторная ножка, состоящая из ветвей воротной вены, печеночной артерии лимфатического сосуда и желчного протока.
По схеме Кино печень делится на две доли-правую и левую (lobus dexter et lobus sinister). Пограничная линия между ними проходит через ямку желчного пузыря (fossae vesicae biliarae), по левому краю борозды полой вены (sulcus v. cavae) правее серповидной связки (lig. falciforme).
В данной статье я не буду останавливаться на подробной топографии и описании сегментного строения печени, однако, хочу напомнить, что ряд хирургов-гепатологов называют часть первого сегмента, располагающегося в пределах хвостатой доли левого дорсального сектора левой доли печени, девятым сегментом печени, так как первый сегмент печени получает кровоснабжение как от правой, как и от левой печеночных артерий. Напомню, что по схеме Куино сегментов в печени восемь.
Кровоснабжение печени
В печень поступает артериальная кровь из собственной печеночной артерии и венозная кровь, содержащая продукты всасывания из ЖКТ, по воротной вене. Печень имеет обильное кровоснабжение, и ее повреждение сопровождается опасным для жизни кровотечением.
Собственная печеночная артерия (a.gepatica propria), длиной от 0,5 до 3 см, является продолжением общей печеночной артерии (a.gepatica communis), которая, в свою очередь, отходит от чревного ствола (truncus coeliacus). У ворот печени собственная печеночная артерия делится на ветви: правую и левую (ramus dexter et sinister). В некоторых случаях отходит и третья ветвь, промежуточная (ramus intermedius), направляющаяся к квадратной доле. Правая ветвь крупнее левой. Длина правой ветви-2-4 см, диаметр-2-4 мм. Она снабжает правую долю печени и частично хвостатую, а до этого отдает артерию к желчному пузырю (a.cystica). Левая ветвь снабжает кровью левую, квадратную и частично хвостатую доли печени. Длина левой ветви-2-3 см, диаметр-2-3 мм.
Воротная вена (v.portae) также приносит кровь в печень. Она собирает кровь ото всех непарных органов брюшной полости. Воротная вена образуется путем слияния верхней брыжеечной (v.mesenterica sup.) и селезеночной (v. splenica) вен позади головки поджелудочной железы. В воротную вену впадают верхняя поджелудочно-двенадцатиперстная вена (v.pancreaticoduodenalis sup.), препилорическая вена (v.prepylorica) или вена Мейо и правая и левая желудочные вены (vv. gastricae dextra et sinistra). Последние нередко впадают в селезеночную вену. Нижняя брыжеечная вена (v.mesenterica inf.), как правило, впадает в селезеночную, реже-в верхнюю брыжеечную вену.
Из-под головки поджелудочной железы воротная вена идет кверху позади двенадцатиперстной кишки и входит в промежуток между листками печёночно-двенадцатиперстной связки. Там она располагается позади печеночной артерии и общего желчного протока. Длина воротной вены колеблется от 2 до 8 см. На расстоянии 1,0-1,5 см от ворот печени или в воротах она разделяется на правую и левую ветви.
Указанные выше сосудистые образования, а именно, собственная печеночная артерия со своими ветвями и воротная вена проходят между листками печёночно-двенадцатиперстной связки. Последняя является правым краем малого сальника. Ее свободный край образует переднюю стенку сальникового отверстия (foramen omentale, Winslowi). Также в составе печёночно-дуоденальной связки проходит общий желчный проток и формирующие его пузырный и общий печеночный протоки.
Таким образом, хотелось бы еще раз уделить внимание топографии содержимого печёночно-дуоденальной связки:
Справа-общий желчный проток с формирующими его общим печеночным и пузырным протоками.
Левее (и глубже) лежит воротная вена.
Слева-собственная печеночная артерия и ее ветви.
Для запоминания справа налево-Дуктус, Вена, Артерия (ДВА).
В самом нижнем отделе связки проходят правые желудочные артерия и вена и гастродуоденальные артерии и вена. Вдоль артерий идут цепочки лимфатических узлов.
Зачастую во время хирургических вмешательствах на печени, такие как типичная и атипичная резекции и др., а также при травмах возможно повреждение паренхимы печени с развитием кровотечения. Кровотечение из небольших поверхностных надрывов капсулы печени может быть остановлено электрокоагуляцией или простым лигированием сосуда. Более тяжелые кровотечения требуют взвешенного хирургического подхода.
Первым шагом является оптимизация оперативного доступа к печени путем разделения полулунной связки и иногда продления начального срединного разреза на подреберье, вплоть до правосторонней торакотомии или даже срединной стернотомии. После начальной ревизии используют бимануальное сдавление паренхимы печени для временной остановки кровотечения, что позволяет анестезиологу реально контролировать кровопотерю.
Существенным пособием является прием Прингла (пережатие печеночно-дуоденальной связки со структурами, входящими в ее состав-воротной вены, собственной печеночной артерии и общего желчного протока), с его помощью можно перекрыть печеночный кровоток на срок до 60 минут (однако, большинство авторов рекомендует перекрывать кровоснабжение печени не более чем на 20 минут). Это позволяет мобилизовать печень путем разделения ее связок. Применяется данное пособие либо мануально (путем введения указательного пальца в сальниковое отверстие, а большим пальцем сверху накрывается печёночно-двенадцатиперстная связка), либо же турникетом.
В редких случаях кровотечение не поддается контролю вследствие сопутствующей коагулопатии; именно в этих ситуациях показан «контроль повреждения» путем тампонады. В случае повреждения позадипеченочного сегмента нижней полой вены кровотечение продолжается, несмотря на использование приема Прингла. Возможно, есть и более эффективные способы для немедленной остановки кровотечения, но лучше всего ограничить «контроль повреждения» тампонадой и вернуться к остановке кровотечения на следующий день.
Автор статьи: Щербаченя Никита Александрови
Источник
УДК 616.36-089
Авторами проанализирован результат 188 резекций печени. Размеры очагов печени варьировали от 4 до 30 см в диаметре. Основной целью совершенствования техники исполнения резекции печени являлось снижение интраоперационной кровопотери. Были изучены результаты выполнения анатомических резекций печени с пережатием гепатодуоденальной связки турникетом (прием Прингла) и без такового. Отработка техники выполнения обширных резекций печени с накоплением опыта резекционных вмешательств на печени позволяет осуществлять объемные операции на печени без пережатия сосудистых элементов ворот печени с гарантией снижения интраоперационной кровопотери.
Pringle’s maneuver usage in surgical treatment of patients with focal lesions of the liver
Researchers analyzed the results of 188 liver resections. The size of focal lesions of the liver was varied from 4 to 30 centimeters in its diameters. The main technical target during operation was to reduce the intra-operative blood loss. It was analyzed results of anatomical liver resections with encircling the hepatoduodenal ligament with a tourniquet (Pringle’s maneuver) or without it. Improvement of technical implementation of liver resections allows make large liver operations without vascular clamping of elements of porta hepatis, with a guarantee to reduce intraoperative blood loss.
Многочисленные дискуссии по различным вопросам тактики хирургического лечения очаговых заболеваний печени свидетельствуют об устойчивой актуальности этой проблемы. Начало этого тысячелетия характеризуется объективным прогрессом в лечении доброкачественных и злокачественных заболеваний печени. Накопление большого хирургического опыта в специализированных гепатологических центрах позволило сократить послеоперационную летальность у пациентов, перенесших большие анатомические резекции печени, и уменьшить частоту послеоперационных осложнений у этой категории больных [1-3].
Совершенствование технологии этого оперативного вмешательства базировалось на разработке нескольких фундаментальных вопросов. Это прежде всего глубокое изучение топографической анатомии печени, позволившее определить строение и соотношение артериальной, венозной и билиарной систем печени [4-6]. В течение последних десятилетий у хирургов-гепатологов утвердилась твердая позиция, что единственным радикальным методом лечения больных с очаговыми заболеваниями печени (ОЗП), позволяющим добиться значительного продления и улучшения качества жизни, является резекция печени (РП) вместе с патологическим очагом в пределах здоровых тканей. При этом позиция анатомических резекций подхвачена практически во всех ведущих гепатологических клиниках мира и стала «золотым стандартом» в выборе метода резекции. Частота послеоперационных осложнений, по данным различных авторов из ведущих клиник, достигает 15-50%, а летальность после РП по поводу различных ОЗП составляет 4-30% [7, 8].
До настояшего времени в хирургии ОЗП во многих гепатологических клиниках широко применяется пережатие гепатодуоденальной связки, внедренное еще в 1908 году ирландским хирургом Принглом (рис. 1).
Рисунок 1. Прием Прингла: наложение турникета на гепатодуоденальную связку
Эффект данного подхода в кровосбережении несомненный, особенно при непредвиденных, неконтролируемых кровотечениях. Однако общеизвестно, что ишемическое состояние печени не отражается бесследно на функциональном состоянии паренхимы органа.
Накопление опыта хирургических вмешательств на печени в настоящее время предполагает наличие серьезной материально-технической базы, которая включает эффективный диагностический блок, высокую хирургическую оснащенность и возможности мониторирования пациентов как в раннем послеоперационном периоде, так и в отдаленные сроки лечения.
Материал и методы
В период с 2004 по 2012 г. в ННЦХ им. А.Н. Сызганова выполнено 188 (100%) резекционных вмешательств на печени по поводу различных ОЗП. Возраст пациентов — от 2 до 75 лет. Размеры очагов печени варьировали от 4 до 30 см в диаметре.
Выполнены следующие виды анатомических резекционных вмешательств: расширенная правосторонняя гемигепатэктомия (РПГГЭ) — 113 (60,1%) пациентам, правосторонняя гемигепатэктомия (ПГГЭ) — 49 (26,1%) больным, расширенная левосторонняя гемигепатэктомия (РЛГГЭ) — в 2 (1,1%) случаях, левосторонняя гемигепатэктомия (ЛГГЭ) — еще 11 (5,9%) больным. Комбинированные обширные резекции выполнены 13 (6,9%) пациентам: РПГГЭ + атипичная сегментэктомия (II Sg) + гепатикоеюностомия на Ру петле 1 (0,5%) больному, кавальная лобэктомия + атипичная бисегментэктомия — 4 (2,1%) пациентам, ПГГЭ + эхинококкэктомия из левой доли печени — 3 (1,6%) больным, бисегментэктомия (IV-V Sg) + стандартная гастропанкреатодуоденальная резекция — 1 (0,5%) пациенту, атипичные комбинированные резекции — еще в 4 (2,1%) случаях.
Таким образом, среди всех резекционных вмешательств на печени основную массу составили анатомические резекции — 175 (93,1%) операций. Объем и способ РП зависел от нозологических форм, распространенности очагового поражения и вовлечения магистральных сосудисто-протоковых структур.
Результаты и их обсуждение
Основной целью совершенствования техники исполнения резекции печени являлось снижение интраоперационной кровопотери. Массивные, трудноконтролируемые интраоперационные кровотечения, нередко возникающие при выполнении обширных РП, ведут в послеоперационном периоде к полиорганной недостаточности, коагулопатии, являясь причиной, впоследствии уже прогнозируемого, неблагоприятного исхода.
Для сравнительной оценки интраоперационной кровопотери из числа оперированных в объеме обширных РП нами выделены 2 группы больных — с применением приема Прингла — 58 (30,9%) случаев, и без применения такового — 117 (69,1%) случаев. Соотношение нозологических единиц, по поводу которых выполнены различные варианты анатомических РП в обеих исследуемых группах было практически равнозначным (табл. 1).
Таблица 1.
Распределение больных, перенесших анатомическую резекцию печени, по характеру очагового заболевания
| Очаговые заболевания печени (ОЗП) | I группа (с пережатием ГДС) | II группа (без пережатия ГДС) |
| Гемангиома | 12 | 29 |
| Аденома | 7 | 22 |
| Альвеококкоз | 6 | 14 |
| Эхинококкоз | 24 | 37 |
| Первичный рак | 6 | 10 |
| Метастатический рак | 3 | 5 |
| Итого: | 58 | 117 |
Необходимо отметить, что процесс разделения паренхимы без применения Прингл-маневра в нашей клинике стали применять в течение последних 9 лет, по мере накопления опыта выполнения операций с прецизионным выделением сосудистых структур в воротах и по линии рассечения паренхимы печени. При этом превентивное наложение турникета на гепатодуоденальную связку проводилось всегда без исключения, на случай возникновения неконтролируемого кровотечения.
С применением современных специфических технологий, благодаря отработанной технике выделения элементов глиссоновых и кавальных структур в группе больных с анатомическими обширными резекциями без применения приема Прингла, удалось достоверно снизить общую операционную кровопотерю до 300 мл. Тогда как в группе больных с приемом Прингла общая интраоперационная кровопотеря составила в среднем 800 мл. По категориям обширности резекций также наблюдалось достоверное снижение интраоперационной кровопотери: при выполнении правосторонних и расширенных гемигепатэктомий p 0,01, при выполнении левосторонних — p<0,05.
Среди всех оперированных больных после обширных резекционных вмешательств послеоперационные специфические осложнения развились у 17 (9,0%) больных: 6 в I группе и 11 — во II группе пациентов. В результате проведенного анализа выявлено, что при выполнении анатомических резекций, специфических осложнений было достоверно ниже: острая печеночная недостаточность в 1 (0,6%) случае (I группа); формирование наружного желчного свища — еще в 1 (0,6%) случае (II группа); внутрибрюшное кровотечение наблюдалось у 3 (1,7%) больных (1 пациент из первой группы, еще 2 — из второй).
Послеоперационная летальность после анатомических резекционных вмешательств составила 8 (4,6%) больных. При этом 3 (1,7%) пациентов принадлежали первой группе, еще 5 (2,9%) — второй. Причинами послеоперационной летальности явились: острая печеночная недостаточность (1 случай), инфекционно-воспалительное осложнение с развитием сепсиса (1 случай), острая печеночная недостаточность (2 больных), аррозивное кровотечение из резецированной культи печени с развитием ДВС-синдрома (4 пациентов).
Несмотря на то, что в группе больных без пережатия гепатодуоденальной связки общая кровопотеря почти в 2 раза снижена, кровопотеря на этапе диссекции паренхимы была почти одинаковой и достоверно не отличалась друг от друга. Однако кровопотеря на этом этапе относительно общей интраоперационной кровопотери среди больных с наложением приема Прингла в среднем составила 1/6 часть, а без приема Прингла — 1/3,5 части. Применение пережатия связки позволило минимизировать кровопотерю в период рассечения паренхимы. После разжатия связки — в периоде реперфузии печени начиналось кровотечение различной интенсивности со всей резекционной поверхности оставшейся печени. И средняя кровопотеря на этом этапе составила у больных 300 мл, достоверно отличаясь от кровопотери в объеме 50 мл после рассечения паренхимы в случаях без применения афферентной блокады кровотока печени (p<0,01).
Пережатие связки позволяло избежать значительных кровотечений в момент рассечения паренхимы, однако далее после разжатия связки в процессе достижения окончательного гемостаза отмечалась дополнительная и относительно значительная кровопотеря с резецированной поверхности печени.
Из вышеописанного считаем необходимым отметить, что пережатие сосудистых структур в периоде реперфузии печени последующем приводит к значительному по времени периоду достижения окончательного гемостаза. В подгруппе больных без пережатия связки продолжительный по времени этап рассечения паренхимы печени значительно облегчает процесс гемостаза после удаления макропрепарата. Из этого следует, что время, выигранное при наложении приема Прингла на этапе рассечения паренхимы, тратится на достижение окончательного гемостаза после снятия турникета.
В подгруппе, где этап диссекции паренхимы протекал несколько дольше, этап достижения окончательного гемостаза по резецированной поверхности органа ввиду отсутствия факта пережатия ГДС был достигнут почти в 4 раза быстрее.
Заключение
Таким образом, отработка техники выполнения обширных резекций печени с накоплением опыта резекционных вмешательств на печени позволяет осуществлять объемные операции на печени в анатомическом варианте без пережатия сосудистых элементов ворот печени. Типичное выполнение обширных резекций воротным способом и без пережатия связки при условии имеющегося опыта резекции печени может гарантировать снижение интраоперационной кровопотери. Данные операции должны протекать в операционной с наличием современного технического оснащения и гемостатических средств.
М.А. Сейсембаев, Б.Б. Баймаханов, Д.С. Токсанбаев, М.М. Сахипов,
Н.К. Садыков, Е.Т. Молдабеков, М.О. Досханов, Ш.А. Каниев
Национальный научный центр хирургии им. А.Н. Сызганова, Республика Казахстан, Алматы
Сейсембаев Манас Ахметжарович — председатель совета директоров акционерного общества «Национальный научный центр хирургии имени А.Н. Сызганова»
Литература:
1. Готье С.В., Цирюльникова О.М., Филлин А.В., Камалов Ю.Р., Семенов Д.Ю. Радикальные резекции при обширных очаговых поражениях печени // Вестник Российской академии медицинских наук. — 1997. — № 9. — С. 8-13.
2. Taniguchi H., Takahashi T. Analysis of 210 Elective Hepatic resection // Hepato-Gastroenterology. — 1997. — Vol. 44. — P. 1624-1631.
3. Альперович Б.И., Журавлев В.А. Дискуссия о методах резекции печени // Анн. хир. геп. — 2005. — Т. 10, № 1. — С. 18-26.
4. Дарвин В.В., Лысак М.М., Краснов Е.А. Новые технологии в хирургии очаговых заболеваний печени // Матер. науч. конф. «Новые технологии в диагностике, интервенционной радиологии и хирургии печени и поджелудочной железы». — Санкт-Петербург, 2005. — С. 82.
5. Вишневский В.А., Кубышкин В.А., Назаренко Н.А., Икрамов Р.З., Коков Л.С. Пути улучшения ближайших результатов обширных резекций печени // Матер. науч. конф. «Новые технологии в диагностике, интервенционной радиологии и хирургии печени и поджелудочной железы». — Санкт-Петербург, 2005. — С. 74.
6. Clavien P.A., Selzner M., Rudiger H.A., Graf R., Kadry Z., Rousson V., Jochum W. A prospective randomized study in 100 consecutive patients undergoing major liver resection with versus without ischemic preconditioning // Ann Surg. — 2003. — Vol. 238. — Р. 843-850; discussion 851-852.
7. Скипенко О.Г., Завенян З.С., Багмет Н.Н. и др. Резекция печени: ближайшие результаты 132 операций // Анн. хир. геп. — 2006. — Т. 11, № 4. — С. 28-37.
8. Man K., Fan S.T., Ng I.O., Lo C.M., Liu C.L., Wong J. Prospective evaluation of Pringle maneuver in hepatectomy for liver tumors by a randomized study // Ann Surg. — 1997. — Vol. 226. — Р. 704-711; discussion 711-713.
Источник