Последовое кровотечение неотложная помощь
Основными причинами кровотечения в последовом периоде являются:
— аномалии прикрепления плаценты (плотное прикрепление и приращения):
— неполное предлежание плаценты;
— задержка в полости матки последа вследствие спазма внутреннего зева;
— гипотония матки;
— разрывы мягких родовых путей;
— коагулопатии.
Независимо от причины кровотечения в последовом периоде основной операцией по остановке маточного кровотечения является операция ручного отделения плаценты и выделения последа, которую проводят на фоне введения роженице утеротоников. Приступать к операции необходимо при объеме кровопотери 250 мл и продолжающемся кровотечении, если отсутствуют признаки отделения плаценты (при наличии этих признаков послед выделяют наружными приемами). Операция показана также и при отсутствии кровотечения и признаков отделения плаценты в течение 30 мин после рождения плода.
Последовательность действий акушера при кровотечении в последовом периоде:
— оценить общее состояние роженицы и объем кровопотери перед началом операции;
— начать внутривенное введение утеротоников и анестетиков;
— обработать руки врача-акушера и наружные половые органы роженицы;
— провести операцию ручного отделения плаценты и выделения последа;
— при выведении руки из полости матки внутривенно одномоментно ввести окситоцин или метилэргометрин (1 мл в 20 мл изотонического раствора);
— осмотреть мягкие родовые пути и ушить повреждения;
— оценить общее состояние роженицы и объем кровопотери;
— возместить кровопотерю путем введения кристаллоидов, желатиноля, препаратов крови (в зависимости от объема кровопотери, показателей гемоглобина и гематокрита);
— продолжать внутривенно капельно вводить утеротоники в течение не менее 1 ч после операции;
— осуществлять постоянный контроль за высотой стояния дна матки, ее тонусом и объемом наружной кровопотери;
— перевести родильницу в послеродовое отделение после нормализации показателей гемодинамики и восполнения кровопотери.
— Операцию ручного отделения плаценты и выделения последа выполняют следующим образом:
— после подготовки операционного поля под внутривенным наркозом вводят правую руку во влагалище и полость матки;
— пилящими движениями правой руки отделяют плаценту от стенки матки и левой рукой извлекают послед наружу, потягивая за пуповину, не выводя правую руку из полости матки;
— проводят обследование полости матки, удаляют сгустки крови, обрывки оболочек и плацентарной ткани;
— оценивают целость стенок матки и ее тонус (при хорошем тонусе стенки матки обхватывают руку);
— выводят правую руку из полости матки;
— осматривают мягкие родовые пути, ушивают повреждения. Причины кровотечения в раннем послеродовом периоде:
— осложнения последового периода;
— нарушение сократительной активности матки (самая частая причина);
— разрывы мягких родовых путей (матки, стенок влагалища, промежности);
— врожденные и приобретенные коагулопатии.
Для остановки кровотечения в раннем послеродовом периоде применяют ручное обследование полости матки, которое обязательно проводят на фоне введения утеротоников.
Последовательность действий врача-акушера при кровотечении:
— оценка общего состояния родильницы и объема кровопотери;
— наружный бережный массаж матки с последующей местной гипотермией (лед на низ живота);
— внутривенное капельное введение окситоцина (1 мл в 400 мл изотонического раствора, скорость введения 30—40 капель в минуту);
— одномоментное внутривенное введение метилэргометрина (1 мл в 20 мл изотонического раствора);
— ручное обследование полости матки под внутривенным наркозом анестетиками короткого действия;
— осмотр мягких родовых путей, ушивание разрывов, введение в шейку матки 1 мл окситоцина (энзапроста или метилэргометрина);
— повторная оценка общего состояния родильницы, показателей гемодинамики и объема кровопотери;
— возмещение кровопотери в зависимости от ее объема, показателей гемоглобина и гематокрита (суммарный объем переливаемых растворов должен превышать объем кровопотери на 60-80%; соотношение объемов крови, альбумина, коллоидов и кристаллоидов должно составлять 1 : 0,2 : 1 : 1).
При продолжающемся кровотечении необходимо использовать рефлекторные и механические способы остановки кровотечения (тампон с эфиром в задний свод влагалища; наложение клемм по Бакшееву или Квантилиани, наложение — шва по Лосицкой). Отсутствие эффекта от проведенной терапии и кровопотеря, превышающая 2 % от массы тела родильницы, требуют чревосечения с целью удаления матки (без придатков) как источника кровотечения.
Ручное обследование полости матки проводят в малой операционной под внутривенным наркозом после соответствующей подготовки, на фоне внутривенного капельного введения утеротоников.
Показаниями к операции ручного обследования полости матки являются:
— сомнение в целости последа;
— задержка доли плаценты и 2/3 плодных оболочек;
— наличие рубца на матке;
— проведенные в родах акушерские операции (наложение щипцов, наружно-внутренний поворот плода на ножку, плодоразрушающие операции);
— гипотоническое кровотечение в раннем послеродовом периоде;
— разрыв шейки матки III степени;
— преждевременная отслойка нормально расположенной плаценты в периоде изгнания.
Алгоритм выполнения этой операции следующий.
1. Левой рукой раздвигают половые губы, сложенную в виде конуса кисть правой руки вводят во влагалище, а затем в полость матки. Левой рукой фиксируют матку через стерильную подкладную на передней брюшной стенке.
2. Рука в полости матки обследует стенки матки на всем их протяжении и удаляет обнаруженные сгустки крови, обрывки плацентарной ткани и оболочек.
3. Перед выведением руки из полости матки оценивают целость стенок матки и ее тонус. При нормальном тонусе стенки матки плотно охватывают руку акушера. Перед выведением руки одномоментно следует внутривенно ввести метилэргометрин или окситоцин (1 мл в 20 мл изотонического раствора).
4. Проводят осмотр мягких родовых путей с помощью! зеркал и ушивание разрывов.
5. Оценивают общее состояние родильницы и объем кровопотери; возмещают кровопотерю.
6. При обнаружении разрыва матки срочно выполняет чревосечение, во время которого решают вопрос об объеме операции на матке (ушивание разрыва, удаление матки).
Источник
 Если после завершения родов из половых путей родильницы начинает интенсивно выделяться кровь в количестве, превышающем 0,5% веса женщины, говорят о послеродовом кровотечении. Подобные кровотечения систематизируют как ранние и поздние. В случае возникшего кровотечения либо сразу после родов, либо во время двухчасового промежутка после их завершения (ранний послеродовый период), говорят о раннем. Кровотечение, которое возникло в период с момента окончания раннего послеродового периода к истечению 42-х суток, называется поздним.
Если после завершения родов из половых путей родильницы начинает интенсивно выделяться кровь в количестве, превышающем 0,5% веса женщины, говорят о послеродовом кровотечении. Подобные кровотечения систематизируют как ранние и поздние. В случае возникшего кровотечения либо сразу после родов, либо во время двухчасового промежутка после их завершения (ранний послеродовый период), говорят о раннем. Кровотечение, которое возникло в период с момента окончания раннего послеродового периода к истечению 42-х суток, называется поздним.
Оглавление:
1. Характеристика послеродовых выделений
2. Причины послеродовых кровотечений
3. Клинические проявления
— Симптоматика раннего кровотечения
— Симптоматика позднего кровотечения
4. Неотложная помощь при послеродовом кровотечении
— раннее кровотечение: меры борьбы
— позднее кровотечение: лечебные мероприятия
5. Осложнения и последствия
Обратите внимание
Физиологическая кровопотеря после родового акта составляет 0,5% в пересчете на массу тела женщины или примерно 400 мл. При наличии сопутствующей акушерской или общей патологии (гестоз, низкий гемоглобин, коагулопатия) допустимой кровопотерей после завершения родов считается 0,3% от веса родильницы.
Характеристика послеродовых выделений
После изгнания плода начинается 3 период родов, который называется последовым и характеризуется отделением последа (детское место). Продолжительность третьего периода составляет около 30 минут, чаще 10 – 12. На месте отделения последа в маточной полости образуется большая раневая поверхность. Для затягивания раны требуется время, а процессу регенерации сопутствуют выделения – лохии. Послеродовые выделения – это раневой секрет, состоящий в первые 2 суток из крови и частиц децидуальной оболочки.
Важно
Интенсивные кровяные выделения после родоразрешения наблюдаются двое, максимум трое суток. При появлении обильных, с кровяными сгустками либо длительных кровянистых выделений по истечении 3 дней необходимо срочно обратиться за медицинской помощью.
В дальнейшем лохии становятся кровянисто-серозными, бурыми, затем желтовато-серозными, а их объем ежедневно уменьшается. К 10 – 12-м суткам после родов лохи светлеют и становятся белыми. Выделения прекращаются полностью к 6 послеродовой неделе. По мере инволюции матки изменяется и состав послеродовых выделений. Основными компонентами лохий выступают лейкоциты, слизистый секрет, кровяная сыворотка, отмершие клетки слизистой матки, тканевая жидкость. Количество выделений за весь послеродовый период колеблется в пределах 500 – 1500 мл.
Причины послеродовых кровотечений
Появлению кровотечения после родов способствует множество факторов:
- Нарушенная сократимость матки. Гипотоническое кровотечение обусловлено сниженным тонусом и сократимостью матки. При полной утрате тонуса матки и ее способности сокращаться матка становится «парализованной», а кровотечение из органа называется атоническим. Нарушение тонуса и сократимости матки происходит в двухчасовой промежуток после родов, чему содействует следующие факторы:
- чрезмерное растяжение миометрия (многоплодная беременность, избыток околоплодных вод, крупный плод);
- усталость миометрия (затяжные роды, некорректное использование утеротоников, стремительные роды);
- перенесенные или приобретенные воспалительные и дегенеративные процессы миометрия.
- Нарушение отделения и/или выделения плаценты:
- неверное ведение последового периода (попытка рождения последа путем тракции за пуповину, наружный массаж матки без признаков отделения последа и прочие);
- локальное приращение плаценты (часть последа отделилась, а остальная нет вследствие истинного приращения, что препятствует маточным сокращениям и провоцирует кровотечение);
- задержка плацентарной дольки, частиц децидуальной оболочки, обрывков плодных оболочек, кровяных сгустков в маточной полости;
- дискоординация родовых сил.
- Повреждение родовых путей:
- влагалищные разрывы;
- шеечные разрывы;
- разрыв матки (самопроизвольный, в результате медицинских манипуляций или по рубцу).
- Нарушенная свертываемость крови:
- прием антикоагулянтов;
- развитие ДВС-синдрома;
- врожденные коагулопатии (гемофилия и другие).
К предрасполагающим факторам кровотечения после родов относятся:
- фибромиома матки;
- возраст (моложе 18 и старше 35);
- аномалии развития матки;
- хронический эндометрит;
- паритет (большое количество родов);
- множество абортов в прошлом;
- слабость схваток, потуг;
- аномалии плаценты (ее отслойка, предлежание);
- хронические соматические болезни (почек, сердца, печени);
- гестоз.
Клинические проявления
Симптоматика кровотечения определяется временем его возникновения (раннее, позднее). В свою очередь, ранние послеродовые кровотечения подразделяется на гипо- и атонические, которые различаются по клиническим признакам.
Симптоматика раннего кровотечения
Данный вид кровотечения возникает в двухчасовой промежуток после родов. Именно поэтому ранний послеродовый период женщина проводит в род. зале под контролем мед. персонала.
Важно
После родов женщина находится на родовом столе первые 2 часа. Спать в это время родильнице нельзя (кровотечение начинается внезапно и бывает настолько массивным, что вызывает потерю сознания).
Нарушение сократимости матки вызывает 2 типа кровотечений:
-
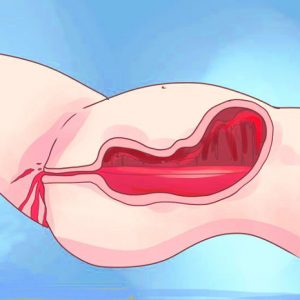 Атоническое. Выделения из родовых путей интенсивные с самого начала кровотечения и похожи на струю воды из-под крана. При пальпации матки выявляется ее дряблость без четких границ органа (матка после родов не сократилась и находится выше пупка). Визуально отмечается бледность кожи и слизистых, низкое артериальное давление, учащение пульса. Лечебные мероприятия (наружный и внутриматочный массаж матки) остаются без эффекта. Атоническое кровотечение чревато развитием грозных осложнений (ДВС-синдром, геморрагический шок, смерть пациентки) и требует скорейшей гистерктомии.
Атоническое. Выделения из родовых путей интенсивные с самого начала кровотечения и похожи на струю воды из-под крана. При пальпации матки выявляется ее дряблость без четких границ органа (матка после родов не сократилась и находится выше пупка). Визуально отмечается бледность кожи и слизистых, низкое артериальное давление, учащение пульса. Лечебные мероприятия (наружный и внутриматочный массаж матки) остаются без эффекта. Атоническое кровотечение чревато развитием грозных осложнений (ДВС-синдром, геморрагический шок, смерть пациентки) и требует скорейшей гистерктомии. - Гипотоническое. Характер кровяных выделений волнообразный. Отмечается периодическое сокращением матки, которое сменяется ее расслаблением и толчкообразным излитием крови (порции по 100 – 300 мл). В определенный момент интенсивность кровяных выделений усиливается, матка перестает сокращаться, кровотечение продолжается, состояние родильницы ухудшается, то есть гипотоническое кровотечение переходит в атоническое. Перечисленные факторы требуют перевода женщины в операционную.
Классификация кровотечения по величине кровопотери:
- умеренное – объем крови равен 0,5 – 1% веса родильницы (больше 400 и меньше 600 мл);
- массивное – объем крови равен 1 – 1,8% (больше 600 и меньше 1000 мл);
- критическое – объем потерянной крови превышает 2% веса (1001 – 1500 мл).
Симптоматика позднего кровотечения
 Обильное выделение крови в позднем послеродовом периоде, как правило, обусловлено задержкой в матке плацентарной дольки, частиц децидуальной или плодных оболочек либо старых кровяных сгустков. Выше перечисленное способствует инфицированию раны в матке и началу воспалительного процесса. Реже позднее кровотечение провоцируется соматическими заболеваниями, которые ослабляют иммунитет и нарушают репаративные процессы в слизистой матки.
Обильное выделение крови в позднем послеродовом периоде, как правило, обусловлено задержкой в матке плацентарной дольки, частиц децидуальной или плодных оболочек либо старых кровяных сгустков. Выше перечисленное способствует инфицированию раны в матке и началу воспалительного процесса. Реже позднее кровотечение провоцируется соматическими заболеваниями, которые ослабляют иммунитет и нарушают репаративные процессы в слизистой матки.
Задержка долей плаценты либо кровяных сгустков препятствуют послеродовой инволюции матки, а сами «остатки» служат питательным субстратом для инфекционных агентов. Распад омертвевших тканей вызывает их отторжение от маточной стенки и последующее кровотечение.
Обратите внимание
Чем продолжительней период между родами и началом кровотечения, тем выше риск возникновения послеродовых септических осложнений.
Начинается позднее послеродовое кровотечение неожиданно. Выделения, как правило, обильные, но могут быть умеренными, периодически появляясь и исчезая. Гинекологический осмотр позволяет пропальпировать увеличенную матку, размеры которой не соответствуют дню послеродового периода. Степень плотности органа может быть различной: от мягкой, расслабленной до неравномерной (частично плотная, частично мягкая). Выявление болезненности матки свидетельствует о развитии эндомиометрита. Шейка матки сформирована, но шеечный канал пропускает палец за внутренний зев. В случае сомкнутого внутреннего зева, пальпируемой увеличенной, плотной и болезненной матки, наличии признаков интоксикации говорят о возникновении лохиометры.
Неотложная помощь при послеродовом кровотечении
Послеродовое кровотечение легче предупредить, чем лечить. С целью профилактики кровотечений после родоразрешения выполняется ряд следующих мероприятий:
- Двухчасовое наблюдение. Родильница после родоразрешения на 2 часа остается в род. зале на родовом столе. В указанный промежуток времени ведется мониторинг состояния родильницы: оценивается цвет кожных покровов, величина кровяного давления, сердцебиение, частота дыхания, характер и объем выделений из половых путей.
- Опорожнение мочевого пузыря. Является обязательным условием после завершения родов. Урина выводится металлическим катетером, оценивается ее объем, цвет. Полный мочевой пузырь прижимает матку, и мешает ей сокращаться.
- Осмотр последа. После отхождения последа проводят его внимательный осмотр: оценивается целостность плаценты, наличие добавочной дольки, которая оторвалась в процессе отделения и задержалась в матке, плодные оболочки. При сомнении в полном отхождении последа показан ручной контроль матки.
- Местная гипотермия. После отхождения последа на нижнюю половину живота помещают пузырь со льдом, что усиливает маточные сокращения.
- Введение утеротоников. Выполняется в виде внутривенного капельного вливания немедленно после рождения плаценты (окситоцин, эрготал, эрготамин).
- Осмотр половых путей. Входит в обязательную программу ведения раннего периода. Осматриваются шейка матки, влагалищные стенки и промежность, устанавливается их целостность или повреждение, при диагностике разрывов — ушивание.
Раннее кровотечение: меры борьбы
Поэтапная терапия гипотонического кровотечения:
- Выполнение мероприятий по ведению двухчасового периода после родоразрешения. Выведение мочи катетером, гипотермия живота, осмотр половых путей, при необходимости наложение швов на разрывы, введение сокращающих.
- Наружный массаж матки. Акушер массирует матку через переднюю стенку живота. Массаж проводится аккуратно и дозировано для предупреждения заброса тромбопластических компонентов в кровь женщины и возникновения ДВС-синдрома.
- Наложение зажимов на шейку, введение тампона, пропитанного эфиром, в задний влагалищный свод
- Ручной контроль матки. Выполняется для исключения повреждения матки, ликвидации кровяных сгустков и возможных не выделившихся долей плаценты. В заключение обследования полости матки проводится ее массаж на кулаке.
-
 Механические методы. Если после принятых мер кровотечение продолжается, проводят прижатие брюшной аорты кулаком к позвоночнику и клеммирование параметрия в боковых сводах влагалища.
Механические методы. Если после принятых мер кровотечение продолжается, проводят прижатие брюшной аорты кулаком к позвоночнику и клеммирование параметрия в боковых сводах влагалища. - Инфузионная терапия. Внутривенно струйно вводится двойная доза утеротоников с последующим переходом на их капельное введение. Также переливаются декстраны (плазма, альбумин), коллоидные и кристаллоидные растворы, препараты крови.
- Оперативное вмешательство. Выполняется лапаротомия под ЭТН. Объем операции определяется причиной и типом кровотечения. При гипотоническом кровотечении выполняется ампутация матки с сохранением придатков. Пангистерэктомия (экстирпация матки) осуществляется при отслойке плаценты, матке Кувелера (полностью пропитанный кровью орган), предлежании плаценты и в случае массивной кровопотери, которая осложнилась ДВС-синдромом.
Позднее кровотечение: лечебные мероприятия
При появлении интенсивных и/или продолжительных кровяных выделений в позднем периоде придерживаются следующей схемы оказания мед. помощи:
- госпитализация в экстренном порядке;
- гипотермия живота;
- внутривенные инфузии;
- введение утеротоников;
- выскабливание (крайне осторожное) полости матки;
- продолжение внутривенных вливаний и введения сокращающих;
- антибиотикотерапия;
- витамины и железосодержащие препараты.
Осложнения и последствия
Массивная кровопотеря после родов чревата возникновением ДВС-синдрома, почечной недостаточности и летальным исходом. Перенесенная массивная кровопотеря может привести к послеродовому некрозу гипофиза и развитию синдрома Шихана.
Созинова Анна Владимировна, акушер-гинеколог
6,658 просмотров всего, 1 просмотров сегодня
Загрузка…
Источник

