После ларингита может быть пневмония бронхит
Ларингит, пневмония – это 2 воспалительных заболевания органов дыхательной системы, которые очень часто возникают у человека. Их неправильное лечение чревато осложнениями, поэтому каждый должен понимать особенности течения заболеваний, их симптоматические проявления, возможные варианты лечения.
Ларингит
Причины и симптомы
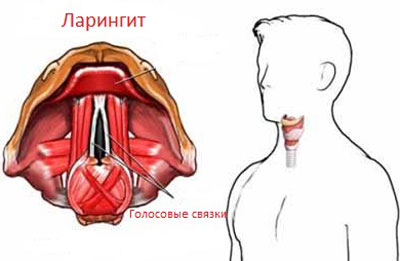
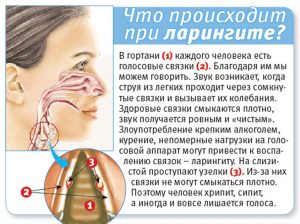
Ларингит – это воспалительное заболевание, при котором поражаются голосовые связки и слизистая оболочка гортани.
Причинами развития болезни в большинстве случаев становятся перенесенные вирусные или инфекционные заболевания, во время которых и происходит поражение дыхательных путей.
Читайте также:
Насколько опасно воспаление легких для взрослых и детей.
Особенности развития и терапии застойной пневмонии.
Самыми частыми причинами развития ларингита становятся:
- бронхиты;
- пневмония;
- ангина;
- ринит;
- тонзиллит;
- курение, алкоголь;
- производственный фактор (использование сильнодействующих химических реактивов).
Самыми распространенными симптомами заболевания являются:
- постоянное ощущение сухости в гортани, першение;
- раздражающий сухой кашель, которой со временем может переходить во влажный с отделением небольшого количества мокроты;
- сильная боль в горле, которая усиливается при глотании;
- голос больного становится сиплым и хриплым;
- если заболевание носит острую форму, то температура тела достигает 38-39°C;
- если заболевание приобрело хроническую форму, то может наблюдаться одышка или возникать отечность гортани.
В медицине принято различать 2 формы заболевания: хроническую и острую.
- Острый ларингит чаще всего возникает как самостоятельное заболевание и при правильном и своевременном лечении проходит за 7-10 дней. Воспаление при острой форме может распространяться по всей гортани или захватывать некоторые ее участки.
- При хроническом ларингите воспалительные процессы возникают с определенной периодичностью. Лечить такое заболевание сложно, так как полного выздоровления не наступает. В основном хроническая форма диагностируется у педагогов, как профессиональная болезнь, или у людей, которые злоупотребляют спиртным и табаком.
Диагностическа и лечение
В случае развития острой формы заболевания диагностировать заболевание может ЛОР при помощи физического обследования. Для этого может быть выполнена пальпация шеи, где во время заболевания будут воспалены лимфатические узлы. Также осматриваются горло, нос на предмет наличия сопутствующих заболеваний. Именно такой осмотр даст возможность выбрать правильную тактику лечения.
В случае, когда обычная пальпация не дает возможность точно установить диагноз или голосовые проблемы настолько серьезные, что не вписываются в общую картину заболевания, врач может назначить следующие обследования:
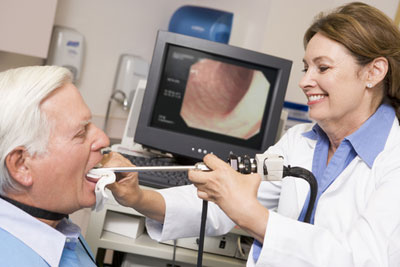
- Ларингоскопия. Здесь используется эндоскоп, который дает возможность основательно осмотреть гортань. Это исследование позволит взять анализ на биопсию в случае подозрения на рак.
- Видеоларингостробоскопия. При этом анализе врач может внимательно изучить вибрацию голосовых связок, чтобы подтвердить или опровергнуть природу повреждения гортани.
Лечение назначается врачом в зависимости от формы заболевания и причин, которые его вызвали. Обязательным условием является в течение недели не разговаривать, чтобы дать раздраженным голосовым связкам полностью успокоиться. Также врач рекомендует на время лечения полностью изменить свой рацион: необходимо исключить соленую, острую пищу, приправы, пряности.
В качестве медикаментозного лечения рекомендуются ингаляции, смазывания, обильное питье. Особого внимания требуют дети, у которых поставлен диагноз ларингит. Особенности строения гортани и дыхательных путей в детском возрасте могут приводить к сильным приступам кашля или временной асфиксии во сне. Родители не должны паниковать во время такого приступа, а поднять малыша и вынести его на свежий воздух.
Пневмония
Причины и симптомы
Пневмония – это сложное и серьезное заболевание, которое по числу смертельных исходов лидирует в медицинской статистике.
Во время этого заболевания происходит воспаление нижних дыхательных путей, при котором обязательно поражаются легочные ткани.
Самыми частыми причинами развития болезни становятся: бактерия пневмококк, стафилококк, гемофильная палочка. Кроме этого, пневмонию может вызывать любой воспалительный процесс в дыхательных путях, в том числе и ларингит. Воспалительные процессы в верхних дыхательных путях становятся пусковыми механизмами, которые создают благоприятные условия для прохождения возбудителя прямо в легкие.
Частыми симптомами пневмонии являются:
- температура тела до 40°C;
- сильный кашель с отхождением обильной мокроты;
- при незначительных физических нагрузках появляется одышка;
- некоторые больные ощущают дискомфорт или боль в грудной клетке.
Диагностика и лечение
При подозрении на пневмонию врач проводит визуальный осмотр. При прослушивании четко слышны хрипы различного типа. Далее проводятся рентгенологическое исследование и клинический анализ крови. Эти 2 диагностики дают возможность определить масштабы поражения легочной ткани и тип возбудителя.
Существует ряд случаев, когда 2 эти процедуры не дают общей картины заболевания, тогда назначается компьютерная томография.
Лечение выполняют только в условиях стационара, так как требуется регулярное наблюдение врача. В качестве медикаментозного лечения используются антибактериальные препараты, количество которых зависит от тяжести заболевания и возраста пациента.
Также используются антибиотики. Чтобы избежать пагубного воздействия антибиотиков на ЖКТ, используются препараты для восстановления микрофлоры.
Чтобы разрежать мокроту при кашле, назначаются отхаркивающие и разжижающие препараты. В случае возникновения одышки могут назначаться бронхорасширяющие лекарства. Самыми распространенными являются ингаляции с небулайзером.
В случае тяжелого течения заболевания могут рекомендоваться иммуностимуляторы, которые помогают организму активировать естественные силы на борьбу с заболеванием.

Пневмония как осложнение ларингита
Хроническая форма ларингита при неправильном лечении или игнорировании его может стать причиной развития абсцедирующей пневмонии. Это достаточно сложный вид, который может привести к смерти.
Для развития этого вида пневмонии достаточно небольшого количества возбудителей инфекции в ротовой полости или хронической формы ларингита.
До того, как в медицине был получен антибиотик, от этого вида умирал практически каждый второй пациент. На сегодняшний день заболевание поддается лечению, но стоит отметить, что и развивается оно у людей, имеющих алкогольную или наркотическую зависимость, страдающих эпилепсией или другими формами нарушения сознания.
Для лечения могут быть предложены не только терапевтические методы, но и хирургическое вмешательство, которое дает возможность устранить гнойные пораженные участки органа.
Медикаментозное лечение способствует уменьшению интоксикации организма, приведению в норму витаминного, солевого, минерального и белкового баланса, устранению кислородного голодания.
Курс приема антибиотиков будет не менее 1,5 месяцев, что поможет полностью избавиться от бактерий или вирусов, которые поразили легкое и все дыхательные пути.
Особое внимание в лечении уделяется щадящему режиму больного:
- спать и лежать в кровати можно только с легко приподнятой головой;
- обязательно используются препараты для нормализации кишечной флоры, так как длительный курс антибиотиков обязательно скажется на работе этого органа;
- назначается регулярное промывание носа, чтобы слизь выходила наружу и не становилась дополнительным источником бактерий;
- рекомендуется использовать дробное питание;
- если организм больного настолько поражен инфекцией, что вся пища не воспринимается желудком, то могут устанавливать катетер для введения препаратов внутривенно, которые помогут поддерживать организм в норме.
В случае когда у взрослого или пожилого человека есть сопутствующие диагнозы, могут возникать серьезные осложнения, которые будут нести угрозу жизни.
Ларингит и пневмония – 2 заболевания, которые, на первый взгляд, не связаны между собой. Но в случае осложнений первого заболевания может развиться более серьезное второе. Поэтому своевременное лечение, обращение к врачу предупредят как развитие пневмонии, так и осложнения ларингита.
Источник
Острые респираторные заболевания все чаще появляются в прохладное время года. Чтобы не ощутить негативных последствий данных патологий, важно проводить своевременное лечение и правильно ставить диагноз. Хороший специалист сумеет отличить ларингит от бронхита и назначить пациенту эффективную терапию. Существуют определенные сходства и отличия у этих болезней, и грамотные методы лечения.
Причины развития ларингита и бронхита
Ларингит и бронхит имеют такие общие причины возникновения:
- проникновение вирусов;
- присоединение бактериальной инфекции.
Как попадают вирусы в организм человека
Ларингит способен развиться на фоне длительного перенапряжения голосовых связок, а бронхит — в результате переохлаждения. Воспалительные процессы в бронхах может спровоцировать вдыхание слишком запыленного или перенасыщенного токсическими веществами воздуха. Но воздействие инфекции извне наиболее чаще становится причиной возникновения данных заболеваний, чем другие факторы.
Лечение ларингитов дает успешные результаты быстрее, чем при бронхитах.
Общая симптоматика ларингитов и бронхитов
Симптоматика – это то, что больше всего объединяет ларингит и бронхит. Из-за схожести проявлений даже хорошие специалисты не сразу могут дифференцировать два этих заболевания, из-за чего проводится некорректное лечение, а болезнь переходит в запущенную стадию.
К основным симптомам можно отнести следующие:
- кашель;
- сопутствующие аллергические реакции;
- общая слабость и недомогание;
- повышение температуры тела.
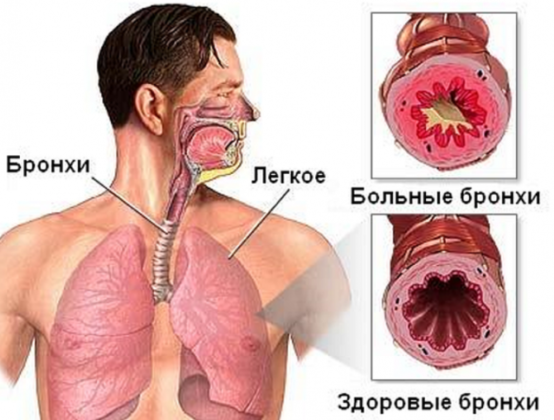
При этих двух заболеваниях поражаются разные отделы дыхательного тракта. При ларингите патологический процесс протекает в области гортани и подсвязочном пространстве. При бронхитах отмечается поражение бронхов. Воспалению могут подвергаться как крупные фрагменты бронхиального дерева, так и мельчайшие бронхиолы.
Отличия между заболеваниями
Хотя оба заболевания выражаются нарушением дыхания, есть значительное отличие ларингита от бронхита, на которое должен обратить внимание хороший врач, назначая пациенту лечение. Чтобы яснее увидеть разницу между данными болезнями, стоит рассмотреть симптомы каждой патологии в отдельности.

Лечение может назначить только специалист
Отличительные особенности ларингита
Уникальный признак ларингита, который практически никогда не присутствует при других заболеваниях органов дыхательной системы – осиплость или полная потеря голоса. Пациент может жаловаться на першение в горле, хрипоту, чувство пересыхания в глотке и боль.
При лечении детей врачи должны как можно скорее обнаружить патологию, так как ларингит способен привести к хроническому стенозу гортани и длительному нарушению дыхания.
Хотя кашель – это симптом и ларингита, и бронхита, при этих заболеваниях, он имеет свои особенности. При ларингитах кашель имеет такие характеристики:
- сухой;
- приступообразный;
- лающий;
- грубый.
Что происходит в организме при ларингите
Во время ларингита при кашле не происходит выделения мокроты. Приступы доставляют мучительный дискомфорт и не приносят облегчения. Голос становится только более хриплым.
Пациенты с ларингитом страдают от развития одышки. В начале заболевания она возникает только при выполнении каких-либо физических упражнений. По мере прогрессирования патологии нехватку воздуха человек ощущает в состоянии полного покоя.
Больше всего трудностей ощущается на вдохе. Детям при ларингите трудно полностью наполнить орган кислородом. Из-за этого можно заметить, как во время вдоха западают межреберные впадины, яремная ямка и участки тела в области ключицы.
Отличительные особенности бронхита
Один из методов, чтобы определить, что у пациента, ларингит или обструктивный бронхит: необходимо предложить ему сделать глубокий вдох и выдох. Если дискомфорт возник в момент вдоха – диагноз «ларингит», а если при выдохе – «бронхит».
При развитии воспалительного процесса в слизистой оболочке бронхиального дерева, запускается активная выработка секрета. В итоге в бронхах скапливает густая вязкая мокрота. Это мешает свободному прохождению потока воздуха, что и чувствует пациент в момент полного выдоха.
Особенные признаки кашля, характерные для бронхитов:
- приступы исходят из груди;
- сопровождаются громким звуком;
- при аускультации можно услышать влажные хрипы;
- приступы усиливаются в часы ночного отдыха;
- развивается жесткое дыхание.
В самом начале течения бронхита еще до начала терапии кашель бывает сухим, как и при ларингите. Буквально за несколько дней в бронхах вырабатывается достаточно слизи и начинает выделяться мокрота.
Если при бронхите изменяется цвет мокроты или она становится зеленоватого или желтоватого оттенка, врач может предположить бактериальное происхождение заболевания. При выделении прозрачной слизи можно судить о вирусной инфекции, если же выделяется белая мокрота, необходимо провести анализ для выявления микотического (грибкового) поражения.
Для бронхита характерны такие симптомы:
- затрудненность дыхания;
- наличие хрипов;
- повышение температуры до некритических отметок.
При развитии обстуктивной формы бронхита самочувствие пациента ухудшается. Это происходит на фоне полной или частичной непроходимости отдельных дыхательных путей. Дыхание становится шумным, свистящим. При лечении детей можно увидеть, что в области грудной клетки есть области западения мышц.
Основные методы и принципы лечения
Чтобы подобрать эффективную терапию, важно не только правильно поставить диагноз, но и определить причину, вызвавшую патологию. И ларингит, и бронхит чаще всего имеют инфекционное происхождение. Но так как в патологический процесс вовлекаются разные участки дыхательного тракта, подход при лечении каждого заболевания должен быть разным.
Нюансы терапии ларингита
В большинстве случаев ларингит провоцируют вирусные возбудители. Болезнь развивается как осложнение после перенесенного гриппа или парагриппа. Значит, в основу терапии должны лечь противовирусные препараты. Так как полностью уничтожить вирус, как правило, невозможно, важно укреплять естественную защиту организма, принимая иммуномодуляторы и общеукрепляющие комплексы.

Спазмолитики
Для уменьшения отечности и болевых ощущений в гортани следует принимать спазмолитики. При лечении детей врач включит в комплекс медикаментов антигистаминные препараты.
Нельзя отказываться от местного лечения. Применение спреев для орошения глотки быстро снимает раздражение и облегчает дыхание. Если у пациента повышается температура, можно принять жаропонижающие средства. Но не стоит этого делать, если температура ниже 38,3.
Если лабораторным путем доказано присутствие бактериального возбудителя, терапия будет включать антибиотики. Но такие препараты ни в коем случае нельзя назначать себе самостоятельно.
Пациент должен соблюдать такие рекомендации:
- говорить как можно меньше;
- пить много воды;
- находиться в чистом помещении с влажным воздухом.
При лечении ларингитов противопоказано применение горячих ингаляций или компрессов.
Нюансы терапии бронхита
При лечении бронхита пациенты должны строго соблюдать постельный режим и обеспечить себя обильным теплым питьем.
Лабораторные анализы позволят определить:
- наличие бактерий в мокроте;
- присутствие иммуноглобулинов Е в крови.
Если доказано бактериальное происхождение бронхита, врач подберет подходящий антибиотик. Лечение будет включать антигистаминные препараты, если в крови обнаружится иммуноглобулин Е. Это будет подтверждением кашля аллергического происхождения. Важно исключить и предотвратить развитие бронхиальной астмы.
При лечении кашля применяются муколитики и отхаркивающие препараты. В качестве вспомогательной терапии можно использовать народные рецепты. При значительном повышении температуры применяют жаропонижающие медикаменты.
Особенности лечения у детей
Важно понимать, что бронхит может осложняться ларингитом, и наоборот. При появлении у детей симптомов, напоминающих одно из этих заболеваний, необходимо как можно скорее обратиться к врачу за консультацией.
При ларингитах и появлении риска развития стеноза гортани, необходимо проводить холодные ингаляции с помощью небулайзера препаратом Пульмикорт от 500 до 1000 мг на 2 мл физраствора. Это скорая помощь, которая поможет сохранить нормальное дыхание до обращения к врачу.
При бронхитах детям рекомендуется в качестве вспомогательной терапии давать теплое молоко с медом и маслом, сок черной редьки. Но не стоит пренебрегать медикаментозным лечением, назначенным лечащим врачом.
Грамотное лечение болезней дыхательных путей защитит организм от возможных осложнений и поможет быстро вернуться к полноценной активной жизни.
Видео по теме: Ларингит
Источник
Бронхит – это инфекционное заболевание, сопровождающееся диффузным воспалением бронхов. Главный симптом заболевания – кашель Если симптомы бронхита проявляются не менее трех месяцев в течение года на протяжении 2х лет и более можно смело ставить диагноз хронического бронхита. Причины развития бронхита.Причиной бронхита может быть бактериальная, вирусная или атипичная флора.бактериальные возбудители:стафило-кокки,пневмо-кокки,трепто-кокки.Возбудители вирусной природы: вирус гриппа,аденовирус,парагрипп и т.д. Симптомы бронхита.Главный симптом –кашель. Кашель может быть сухим или влажным.Отхождение мокроты, особенно с зеленым оттенком – надежный критерий бактериального воспаления. Сухой кашель может наблюдаться при вирусной или атипичной инфекции. Бронхит у детей. У детей бронхит имеет те же симптомы, что и у взрослых.При лечение бронхита у детей предпочтение следует отдавать ингаляционной терапии. Детям проводят ингаляции с минеральной водой, отхаркивающими (лазолван, флуимуцил).Профилактика бронхита.1) Приём иммуно-укрепляющих препаратов в сезон возможного обострения (осень-зима).2) Вакцинация пациентов.3) Соблюдение основных правил личной гигиены, например, частое мытьё рук, использование одноразовых носовых платков – достаточно простой способ профилактики инфекционных заболеваний.
Пневмония – острое инфекционное воспаление нижних дыхательных путей с обязательным вовлечением легочной ткани (альвеол, бронхов, бронхиол). Симптомы пневмонии.Основные симптомы пневмонии – лихорадка с подъемом температуры до 38-39.5, кашель чаще с отхождением обильной мокроты,одышка при физической нагрузке и в покое.Иногда больные могут ощущать неприятные ощущения или боль в груди.Все больные пневмонией отмечают общую слабость, снижение работоспособности, быструю утомляемость, потливость, нарушение сна, снижение аппетита.Лечение пневмонии:Лечением неосложненных форм пневмонии могут заниматься:терапевты,педиатры.Для лечения пневмонии используют фарма-кологические группы антибиотиков:макролиды (например макропен, фромилид, азитромицин), пенициллин и его производные. При наличии кашля с мокротой назначают:АЦЦ,лазолван, бромгексин.При развитии одышки назначают бронхорасширяющие препараты:беродуал, беротек. При повышении температуры свыше 38-38,5 назначают жаропонижающие. Пневмония у детей. Симптомы схожи со взрослыми.внимание уделяют частоте дыхательных движений.угроза жизни,считается частота дыхательных движений более 40 в минуту у детей старше 1 года.предпочтительнее стационарное лечение таких больных. Профилактика-рекомендуется проводить вакцинацию препаратом ПНЕВМО-23 один раз в пять лет.
Ринит— rhinitis происходит от греческого слова rhinos— нос и суффикса it, обозначающего воспаление, которое может возникать под воздействием различных факторов (вирусов, бактерий, аллергенов, триггеров). Детский организм отличается от взрослого, поэтому течение ринита у детей характеризуется наличием особенностей: сильнейший отек слизистых оболочек носа, приводящий к полной закупорке носовых ходов; ввиду несовершенства иммунной системы детей, инфекция, присутствующая в полости носа, может поразить весь организм, в редких случаях это приводит даже к развитию пневмонии; постоянные слизистые выделения из носа могут привести к появлению язвочек в районе верней губы и на крыльях носа. Они возникают по той причине, что ребенок еще не в состоянии в полной мере обслужить себя.
В подавляющем большинстве случаев требуется только симптоматическое лечение, включающее:
- промывание полости носа изотоническими растворами;
- орошение антисептическими растворами;
- закапывание или пульверизация топическими антибактериальными препаратами;
- сосудосуживающие средства. Особенно это важно у детей грудного возраста, у которых затруднение носового дыхания нарушает процесс кормления грудью и повышает вероятность развития осложнений. Поэтому им рекомендуется перед кормлением закапывать сосудосуживающие капли;
- отвлекающую терапию (горчичные обертывания, банки, горчичные ножные ванны и др.);
- ингаляции;
- жаропонижающие и болеутоляющие средства;
- антигистаминные препараты при наличии аллергии;
- по показаниям назначение топических иммунокоррегирующих препаратов;
- препараты противовирусного действия.
Ларингит — это воспалительное заболевание слизистой оболочки гортани. Он может быть самостоятельным заболеванием, а может сопутствовать ОРВИ. В части случаев при простуде голос становится сиплым, грубым, а иногда еле слышимым. Это связано с тем, что воспалительный процесс распространился на гортань. Некоторые вирусы (парагриппа, гриппа, аденовирусы) обладают повышенной склонностью поражать именно эту область, вызывая воспаление голосовых связок и околосвязочных тканей. Наряду с изменением голоса при этом появляется характерный «лающий» кашель, возможно затруднение дыхания — ложный круп. Терапия ларингита у детей предполагает организацию лечебно-охранительных мероприятий: постельного режима, голосового покоя, температурного комфорта, достаточной влажности. Диета ребенка должна быть щадящей, исключающей холодную, горячую, раздражающую пищу, газированные напитки. Хорошим лечебным эффектом при ларингите обладает теплое щелочное питье, сухое тепло на область шеи (повязки, согревающие компрессы), небулайзерная терапия, лекарственные ингаляции, банки, горчичники. При ларингите детям назначаются физиотерапевтические процедуры (УВЧ, электрофорез на область гортани, микроволновая терапия,фонофорез, УФО передней поверхности шеи). При стойко сохраняющихся нарушениях голоса показаны логопедические занятия покоррекции дисфонии. Медикаментозная терапия ларингита у детей включает прием противовирусных или антимикробных препаратов, НПВС, антигистаминных, противокашлевых или отхаркивающих средств. При ларингите у детей широко используются местные препараты антисептического действия – аэрозоли, таблетки для рассасывания; при необходимости проводится эндоларингеальное введение лекарственных препаратов. В случае развития ложного крупа необходимо немедленное начало терапии, направленной на уменьшение или ликвидацию отека и спазма гортани, восстановление нормального дыхания. До приезда «скорой помощи» следует придать ребенку вертикальное положение; обеспечить доступ свежего, увлажненного воздуха; провести щелочную ингаляцию, отвлекающие процедуры (горячие общие или ножные ванны). В стационаре ребенку проводится кислородотерапия и ингаляции; вводятся спазмолитические, гормональные, антигистаминные препараты. При крайней степени стеноза гортани выполняется интубация или трахеостомия, ИВЛ.
14. Бронхит – это инфекционное заболевание, сопровождающееся диффузным воспалением бронхов. Главный симптом заболевания – кашель.Если заболевание длится менее трех недель, говорят об остром бронхите. Если симптомы бронхита проявляются не менее трех месяцев в течение года на протяжении 2х лет и более можно смело ставить диагноз хронического бронхита.Причины развития бронхита.Причиной бронхита может быть бактериальная, вирусная или атипичная флора.бактериальные возбудители:стафило-кокки,пневмо-кокки,трепто-кокки.Возбудители вирусной природы: вирус гриппа,аденовирус,парагрипп и т.д.Атипичные возбудители: хламидии,микоплазмы.Очень редко причиной бронхита бывает грибковая инфекция.Симптомы бронхита.Главный симптом –кашель. Кашель может быть сухим или влажным.Отхождение мокроты, особенно с зеленым оттенком – надежный критерий бактериального воспаления. Сухой кашель может наблюдаться при вирусной или атипичной инфекции. Симптомы острого бронхита. Сопровождается подъемом температуры до 38-39 градусов, ознобом, повышенной потливостью. Отмечается общая слабость, быстрая утомляемость и значительное снижение работоспособности. При обследовании пациента обращают на себя рассеянные хрипы, жесткое дыхание. Симптомы хронического бронхита.При хроническом бронхите кашель с отхождением скудной мокроты, одышка при физической нагрузке могут быть постоянными симптомами, сопровождающими пациента на протяжении жизни.Лечение бронхита:На первом месте стоят антибактериальные препараты. К препаратам первого ряда относят производные пенициллина(флемоксин,аугментин и т.д.) и макролиды (макропен, фромилид и т.д). К препаратам второго ряда можно отнести цефалоспорины (супракс,цефазолин,роцефин и т.д), респираторные фтор-хинолоны (спар-флоксацин, лево-флоксацин, мокси-фло-ксацин). При легкой и средней степени тяжести заболевания предпочтительнее использовать лекарственные формы для приёма внутрь (таблетки, суспензию, сиропы и т.д.), при тяжелой форме – единственно возможный способ введения препарата – инъекционный. Иногда сочетают оба способа введения лекарств. Отдельно хочется выделить препарат эреспал. Он обладает и отхаркивающим и противовоспалительным действием. Выпускается в форме табл. и сиропа. Лечение не менее 10 дней. Может быть назначен даже детям до 1 года. Бронхит у детей.У детей бронхит имеет те же симптомы, что и у взрослых.При лечение бронхита у детей предпочтение следует отдавать ингаляционной терапии. Детям проводят ингаляции с минеральной водой, отхаркивающими (лазолван, флуимуцил).Профилактика бронхита.1) Приём иммуно-укрепляющих препаратов в сезон возможного обострения (осень-зима).2) Вакцинация пациентов.3) Соблюдение основных правил личной гигиены, например, частое мытьё рук, использование одноразовых носовых платков – достаточно простой способ профилактики инфекционных заболеваний.
15. Пневмония – острое инфекционное воспаление нижних дыхательных путей с обязательным вовлечением легочной ткани (альвеол, бронхов, бронхиол).выделяют несколько разновидностей пневмоний:1) Внебольничная пневмония – самый распространенный вид заболевания.2)Нозокомиальная или госпитальная пневмония. К данной форме относят заболевание, развившееся при нахождении больного в стационаре более 72 часов. При этом при поступлении пациент не имел клинических проявлений пневмонии.3) Аспирационная пневмония – возникает в результате попадания в дыхательные пути пищи, воды, инородных предметов.4) Атипичная пневмония. Разновидность заболевания, вызываемая атипичной микрофлорой (хламидиями, микоплазмами, легионеллами и т.д.).Причины развития.Пневмония это, прежде всего, бактериальное заболевание. Основные возбудители пневмонии: пневмокок, тафилокок,гемофильная палочка,а также «атипичные» инфекции.причиной.Симптомы пневмонии.Основные симптомы пневмонии – лихорадка с подъемом температуры до 38-39.5, кашель чаще с отхождением обильной мокроты,одышка при физической нагрузке и в покое.Иногда больные могут ощущать неприятные ощущения или боль в груди.Все больные пневмонией отмечают общую слабость, снижение работоспособности, быструю утомляемость, потливость, нарушение сна, снижение аппетита.Лечение пневмонии:Лечением неосложненных форм пневмонии могут заниматься:терапевты,педиатры.Для лечения пневмониииспользуют фарма-кологические группы антибиотиков:макролиды (например макропен, фромилид, азитромицин), пенициллин и его производные (например,амоксиклав,флемоксин),цефалоспорины(цефазолин,супракс),респираторные фторхи-нолоны (лево-флоксацин, спар-флоксацин).лечение не менее 7-10 дней.При наличии кашля с мокротой назначают:АЦЦ,лазолван, бромгексин.При развитии одышки назначают бронхорасширяющие препараты:беродуал, беротек. При повышении температуры свыше 38-38,5 назначают жаропонижающие. Пневмония у детей.Симптомы схожи со взрослыми.внимание уделяют частоте дыхательных движений.угроза жизни,считается частота дыхательных движений более 40 в минуту у детей старше 1 года.предпочтительнее стационарное лечение таких больных. Профилактика-рекомендуется проводить вакцинацию препаратом ПНЕВМО-23 один раз в пять лет.
16. Корь– острая инфекционная болезнь, сопровождающаяся интоксикацией, катаральным воспалением слизистых оболочек верхних дыхательных путей и глаз.
Возбудитель кори относится к парамик-совирусам.Вирус не устой-в: при комнатной температуре он погибает через 3-4 часа,быстро гибнет под действием солнечного света и Улт-ф-лучей.
Источником возбудителя инфекции является только больной человек. Наибольшая заразительность отмечается в начальном периоде и в первый день появления сыпи. С 5-го дня от начала высыпания больной не заразен. Распространение инфекции происходит воздушно-капельным путем. В закрытых помещениях вирус кори с током воздуха может распространяться в соседние комнаты и даже через коридоры. При контакте с больным корью заболевают практически все лица, не болевшие корью и не привитые против нее. Иммунитет после перенесенной естественной коревой инфекции стойкий. Повторные заболевания корью встречаются редко. Отдельные проявления болезни отмечаются со второй половины инкубационного периода (снижение массы тела, отечность нижнего века, по вечерам (температура тела 37-38°), кашель, небольшой насморк. Коревая экзантема характеризуется этапностью высыпания: в 1-й день элементы сыпи появляются на лице, шее ; на 2-й день – на туловище, руках и бедрах; на 3-й день сыпь захватывает голени и стопы, а на лице начинает бледнеть. Через 3-4 дня элементы сыпи бледнеют, на их месте остаются буроватые пятна – пигментация. На месте сыпи в дальнейшем наблюдается отрубевидное шелушение. Осложнения кори: ларингит (воспаление гортани), круп (стеноз гортани), трахеобронхит, отит (воспаления уха)и т.д. Диагноз выставляется врачом на основании осмотра и сведений о контакте с больным корью. В нетяжелых случаях лечение кори проводится на дому. При развитии осложнений – госпитализация. Скарлатина— острое инфекционное заболевание, возбудителем которого является гемолитический стрептококк. Скарлатиной могут заболеть и взрослые и дети, однако чаще болезнь встречается у детей. Скарлатина редко встречается у новорожденных и грудничков. Чаще это заболевание встречается у детей старше двух лет, а пик заболеваемости скарлатиной наблюдается между 6 и 12 годами.симптомы скарлатины. Инкубационный период скарлатины длится 1-7 дней. Обычно болезнь начинается резким повышением температуры, появлением рвоты и сильной боли в горле. Также у ребенка появляются головная боль, озноб и слабость. В период между 12 и 24 часами после повышения температуры появляется характерная ярко-красная сыпь.Характерными для скарлатины являются изменения внешнего вида языка ребенка. Вначале болезни кончик и края языка красные, а остальные части белые. На третий или четвертый день болезни белый налет исчезает, и весь язык приобретает яркий малиновый цвет.Лечение скарлатины.Главной целью в лечении скарлатина является поддержание соответственной концентрации пенициллина в крови на протяжении как минимум 10 дней. В случаеаллергии на пенициллин, лечение проводиться антибиотиками других групп – например, эритро-мицином. Профилактика скарлатины заключается в выявлении и изоляции детей больных скарлатиной . Лицам находящимся в контакте с больным скарлатиной рекомендуется носить стерильные марлевые маски и в строгости соблюдать личную гигиену.Коклюш-передается воздушно-капельным путем (при кашле, чихании, разговоре) при тесном общении с больным человеком. Заболевание очень заразное. Однако контактный (например, через игрушки) путь передачи инфекции невозможен. Иммунитет после болезни вырабатывается очень стойкий и обычно сохраняется на всю жизнь. Повторные заболевания могут возникать в пожилом возрасте. Инкубационный период-длится от 1 до 2х недель. Заболевание начинается постепенно. Незначительно поднимается температура тела, начинается насморк и сухой кашель.лечение- как правило, проводят в домашних условиях. Госпитализируют при коклюше редко, в основном маленьких детей и бо?

