Помощь при кровотечении в раннем послеродовом периоде
 Если после завершения родов из половых путей родильницы начинает интенсивно выделяться кровь в количестве, превышающем 0,5% веса женщины, говорят о послеродовом кровотечении. Подобные кровотечения систематизируют как ранние и поздние. В случае возникшего кровотечения либо сразу после родов, либо во время двухчасового промежутка после их завершения (ранний послеродовый период), говорят о раннем. Кровотечение, которое возникло в период с момента окончания раннего послеродового периода к истечению 42-х суток, называется поздним.
Если после завершения родов из половых путей родильницы начинает интенсивно выделяться кровь в количестве, превышающем 0,5% веса женщины, говорят о послеродовом кровотечении. Подобные кровотечения систематизируют как ранние и поздние. В случае возникшего кровотечения либо сразу после родов, либо во время двухчасового промежутка после их завершения (ранний послеродовый период), говорят о раннем. Кровотечение, которое возникло в период с момента окончания раннего послеродового периода к истечению 42-х суток, называется поздним.
Оглавление:
1. Характеристика послеродовых выделений
2. Причины послеродовых кровотечений
3. Клинические проявления
— Симптоматика раннего кровотечения
— Симптоматика позднего кровотечения
4. Неотложная помощь при послеродовом кровотечении
— раннее кровотечение: меры борьбы
— позднее кровотечение: лечебные мероприятия
5. Осложнения и последствия
Обратите внимание
Физиологическая кровопотеря после родового акта составляет 0,5% в пересчете на массу тела женщины или примерно 400 мл. При наличии сопутствующей акушерской или общей патологии (гестоз, низкий гемоглобин, коагулопатия) допустимой кровопотерей после завершения родов считается 0,3% от веса родильницы.
Характеристика послеродовых выделений
После изгнания плода начинается 3 период родов, который называется последовым и характеризуется отделением последа (детское место). Продолжительность третьего периода составляет около 30 минут, чаще 10 – 12. На месте отделения последа в маточной полости образуется большая раневая поверхность. Для затягивания раны требуется время, а процессу регенерации сопутствуют выделения – лохии. Послеродовые выделения – это раневой секрет, состоящий в первые 2 суток из крови и частиц децидуальной оболочки.
Важно
Интенсивные кровяные выделения после родоразрешения наблюдаются двое, максимум трое суток. При появлении обильных, с кровяными сгустками либо длительных кровянистых выделений по истечении 3 дней необходимо срочно обратиться за медицинской помощью.
В дальнейшем лохии становятся кровянисто-серозными, бурыми, затем желтовато-серозными, а их объем ежедневно уменьшается. К 10 – 12-м суткам после родов лохи светлеют и становятся белыми. Выделения прекращаются полностью к 6 послеродовой неделе. По мере инволюции матки изменяется и состав послеродовых выделений. Основными компонентами лохий выступают лейкоциты, слизистый секрет, кровяная сыворотка, отмершие клетки слизистой матки, тканевая жидкость. Количество выделений за весь послеродовый период колеблется в пределах 500 – 1500 мл.
Причины послеродовых кровотечений
Появлению кровотечения после родов способствует множество факторов:
- Нарушенная сократимость матки. Гипотоническое кровотечение обусловлено сниженным тонусом и сократимостью матки. При полной утрате тонуса матки и ее способности сокращаться матка становится «парализованной», а кровотечение из органа называется атоническим. Нарушение тонуса и сократимости матки происходит в двухчасовой промежуток после родов, чему содействует следующие факторы:
- чрезмерное растяжение миометрия (многоплодная беременность, избыток околоплодных вод, крупный плод);
- усталость миометрия (затяжные роды, некорректное использование утеротоников, стремительные роды);
- перенесенные или приобретенные воспалительные и дегенеративные процессы миометрия.
- Нарушение отделения и/или выделения плаценты:
- неверное ведение последового периода (попытка рождения последа путем тракции за пуповину, наружный массаж матки без признаков отделения последа и прочие);
- локальное приращение плаценты (часть последа отделилась, а остальная нет вследствие истинного приращения, что препятствует маточным сокращениям и провоцирует кровотечение);
- задержка плацентарной дольки, частиц децидуальной оболочки, обрывков плодных оболочек, кровяных сгустков в маточной полости;
- дискоординация родовых сил.
- Повреждение родовых путей:
- влагалищные разрывы;
- шеечные разрывы;
- разрыв матки (самопроизвольный, в результате медицинских манипуляций или по рубцу).
- Нарушенная свертываемость крови:
- прием антикоагулянтов;
- развитие ДВС-синдрома;
- врожденные коагулопатии (гемофилия и другие).
К предрасполагающим факторам кровотечения после родов относятся:
- фибромиома матки;
- возраст (моложе 18 и старше 35);
- аномалии развития матки;
- хронический эндометрит;
- паритет (большое количество родов);
- множество абортов в прошлом;
- слабость схваток, потуг;
- аномалии плаценты (ее отслойка, предлежание);
- хронические соматические болезни (почек, сердца, печени);
- гестоз.
Клинические проявления
Симптоматика кровотечения определяется временем его возникновения (раннее, позднее). В свою очередь, ранние послеродовые кровотечения подразделяется на гипо- и атонические, которые различаются по клиническим признакам.
Симптоматика раннего кровотечения
Данный вид кровотечения возникает в двухчасовой промежуток после родов. Именно поэтому ранний послеродовый период женщина проводит в род. зале под контролем мед. персонала.
Важно
После родов женщина находится на родовом столе первые 2 часа. Спать в это время родильнице нельзя (кровотечение начинается внезапно и бывает настолько массивным, что вызывает потерю сознания).
Нарушение сократимости матки вызывает 2 типа кровотечений:
-
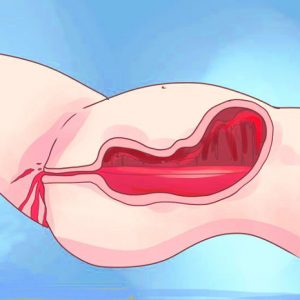 Атоническое. Выделения из родовых путей интенсивные с самого начала кровотечения и похожи на струю воды из-под крана. При пальпации матки выявляется ее дряблость без четких границ органа (матка после родов не сократилась и находится выше пупка). Визуально отмечается бледность кожи и слизистых, низкое артериальное давление, учащение пульса. Лечебные мероприятия (наружный и внутриматочный массаж матки) остаются без эффекта. Атоническое кровотечение чревато развитием грозных осложнений (ДВС-синдром, геморрагический шок, смерть пациентки) и требует скорейшей гистерктомии.
Атоническое. Выделения из родовых путей интенсивные с самого начала кровотечения и похожи на струю воды из-под крана. При пальпации матки выявляется ее дряблость без четких границ органа (матка после родов не сократилась и находится выше пупка). Визуально отмечается бледность кожи и слизистых, низкое артериальное давление, учащение пульса. Лечебные мероприятия (наружный и внутриматочный массаж матки) остаются без эффекта. Атоническое кровотечение чревато развитием грозных осложнений (ДВС-синдром, геморрагический шок, смерть пациентки) и требует скорейшей гистерктомии. - Гипотоническое. Характер кровяных выделений волнообразный. Отмечается периодическое сокращением матки, которое сменяется ее расслаблением и толчкообразным излитием крови (порции по 100 – 300 мл). В определенный момент интенсивность кровяных выделений усиливается, матка перестает сокращаться, кровотечение продолжается, состояние родильницы ухудшается, то есть гипотоническое кровотечение переходит в атоническое. Перечисленные факторы требуют перевода женщины в операционную.
Классификация кровотечения по величине кровопотери:
- умеренное – объем крови равен 0,5 – 1% веса родильницы (больше 400 и меньше 600 мл);
- массивное – объем крови равен 1 – 1,8% (больше 600 и меньше 1000 мл);
- критическое – объем потерянной крови превышает 2% веса (1001 – 1500 мл).
Симптоматика позднего кровотечения
 Обильное выделение крови в позднем послеродовом периоде, как правило, обусловлено задержкой в матке плацентарной дольки, частиц децидуальной или плодных оболочек либо старых кровяных сгустков. Выше перечисленное способствует инфицированию раны в матке и началу воспалительного процесса. Реже позднее кровотечение провоцируется соматическими заболеваниями, которые ослабляют иммунитет и нарушают репаративные процессы в слизистой матки.
Обильное выделение крови в позднем послеродовом периоде, как правило, обусловлено задержкой в матке плацентарной дольки, частиц децидуальной или плодных оболочек либо старых кровяных сгустков. Выше перечисленное способствует инфицированию раны в матке и началу воспалительного процесса. Реже позднее кровотечение провоцируется соматическими заболеваниями, которые ослабляют иммунитет и нарушают репаративные процессы в слизистой матки.
Задержка долей плаценты либо кровяных сгустков препятствуют послеродовой инволюции матки, а сами «остатки» служат питательным субстратом для инфекционных агентов. Распад омертвевших тканей вызывает их отторжение от маточной стенки и последующее кровотечение.
Обратите внимание
Чем продолжительней период между родами и началом кровотечения, тем выше риск возникновения послеродовых септических осложнений.
Начинается позднее послеродовое кровотечение неожиданно. Выделения, как правило, обильные, но могут быть умеренными, периодически появляясь и исчезая. Гинекологический осмотр позволяет пропальпировать увеличенную матку, размеры которой не соответствуют дню послеродового периода. Степень плотности органа может быть различной: от мягкой, расслабленной до неравномерной (частично плотная, частично мягкая). Выявление болезненности матки свидетельствует о развитии эндомиометрита. Шейка матки сформирована, но шеечный канал пропускает палец за внутренний зев. В случае сомкнутого внутреннего зева, пальпируемой увеличенной, плотной и болезненной матки, наличии признаков интоксикации говорят о возникновении лохиометры.
Неотложная помощь при послеродовом кровотечении
Послеродовое кровотечение легче предупредить, чем лечить. С целью профилактики кровотечений после родоразрешения выполняется ряд следующих мероприятий:
- Двухчасовое наблюдение. Родильница после родоразрешения на 2 часа остается в род. зале на родовом столе. В указанный промежуток времени ведется мониторинг состояния родильницы: оценивается цвет кожных покровов, величина кровяного давления, сердцебиение, частота дыхания, характер и объем выделений из половых путей.
- Опорожнение мочевого пузыря. Является обязательным условием после завершения родов. Урина выводится металлическим катетером, оценивается ее объем, цвет. Полный мочевой пузырь прижимает матку, и мешает ей сокращаться.
- Осмотр последа. После отхождения последа проводят его внимательный осмотр: оценивается целостность плаценты, наличие добавочной дольки, которая оторвалась в процессе отделения и задержалась в матке, плодные оболочки. При сомнении в полном отхождении последа показан ручной контроль матки.
- Местная гипотермия. После отхождения последа на нижнюю половину живота помещают пузырь со льдом, что усиливает маточные сокращения.
- Введение утеротоников. Выполняется в виде внутривенного капельного вливания немедленно после рождения плаценты (окситоцин, эрготал, эрготамин).
- Осмотр половых путей. Входит в обязательную программу ведения раннего периода. Осматриваются шейка матки, влагалищные стенки и промежность, устанавливается их целостность или повреждение, при диагностике разрывов — ушивание.
Раннее кровотечение: меры борьбы
Поэтапная терапия гипотонического кровотечения:
- Выполнение мероприятий по ведению двухчасового периода после родоразрешения. Выведение мочи катетером, гипотермия живота, осмотр половых путей, при необходимости наложение швов на разрывы, введение сокращающих.
- Наружный массаж матки. Акушер массирует матку через переднюю стенку живота. Массаж проводится аккуратно и дозировано для предупреждения заброса тромбопластических компонентов в кровь женщины и возникновения ДВС-синдрома.
- Наложение зажимов на шейку, введение тампона, пропитанного эфиром, в задний влагалищный свод
- Ручной контроль матки. Выполняется для исключения повреждения матки, ликвидации кровяных сгустков и возможных не выделившихся долей плаценты. В заключение обследования полости матки проводится ее массаж на кулаке.
-
 Механические методы. Если после принятых мер кровотечение продолжается, проводят прижатие брюшной аорты кулаком к позвоночнику и клеммирование параметрия в боковых сводах влагалища.
Механические методы. Если после принятых мер кровотечение продолжается, проводят прижатие брюшной аорты кулаком к позвоночнику и клеммирование параметрия в боковых сводах влагалища. - Инфузионная терапия. Внутривенно струйно вводится двойная доза утеротоников с последующим переходом на их капельное введение. Также переливаются декстраны (плазма, альбумин), коллоидные и кристаллоидные растворы, препараты крови.
- Оперативное вмешательство. Выполняется лапаротомия под ЭТН. Объем операции определяется причиной и типом кровотечения. При гипотоническом кровотечении выполняется ампутация матки с сохранением придатков. Пангистерэктомия (экстирпация матки) осуществляется при отслойке плаценты, матке Кувелера (полностью пропитанный кровью орган), предлежании плаценты и в случае массивной кровопотери, которая осложнилась ДВС-синдромом.
Позднее кровотечение: лечебные мероприятия
При появлении интенсивных и/или продолжительных кровяных выделений в позднем периоде придерживаются следующей схемы оказания мед. помощи:
- госпитализация в экстренном порядке;
- гипотермия живота;
- внутривенные инфузии;
- введение утеротоников;
- выскабливание (крайне осторожное) полости матки;
- продолжение внутривенных вливаний и введения сокращающих;
- антибиотикотерапия;
- витамины и железосодержащие препараты.
Осложнения и последствия
Массивная кровопотеря после родов чревата возникновением ДВС-синдрома, почечной недостаточности и летальным исходом. Перенесенная массивная кровопотеря может привести к послеродовому некрозу гипофиза и развитию синдрома Шихана.
Созинова Анна Владимировна, акушер-гинеколог
6,337 просмотров всего, 4 просмотров сегодня
Загрузка…
Источник
Кровотечение
в последовом периоде — это
кровотечение до рождения последа.
Кровотечение
в раннем послеродовом периоде — это
кровотечение, возникшее в первые 2 ч
после родов.
Эпидемиология:
Частота
кровотечений в последовом и раннем
послеродовом периодах составляет от
2,5 до 8%.
Материнская
смертность при кровотечениях в последовом
и раннем послеродовом периодах колеблется
от 20 до 45%.
Величина
кровопотери:
физиологическая
кровопотеря — менее
0,5 — 0,7% от массы тела (для женщины с массой
тела 70 кг — это 350-500 мл);патологическая
кровопотеря
1,1 — 1,5% (800-1000 мл);массивная
кровопотеря
более 1,5% (более 1000 мл).
Классификация
кровопотери в последовом и раннем
послеродовом периодах (в зависимости
от ОЦК)
Физиологическая
–
до 10% ОЦК (< 0,5% массы тела), т.е. < 500 мл;Патологическая
—
> 10% ОЦК (> 0,5% массы тела, т.е. 500 мл и
>;Массивная
—
> 25-30% ОЦК (> 1% массы тела), т.е. 1000 мл и
>.
Причины
кровотечений в раннем послеродовом
периоде:
Задержка
частей плаценты в полости матки;Гипотония
матки;Атония
матки;Нарушение
свертывающей системы крови;Разрыв
матки.
Клинические
признаки и симптомы кровотечений в
раннем послеродовом периоде
При
гипотонии
матки кровотечение характеризуется
волнообразностью. Кровь выделяется
порциями в виде сгустков. Матка дряблая,
сокращения ее редкие, короткие.
При
атонии
матка полностью теряет тонус и
сократительную способность. Матка
дряблая, плохо контурируется через
брюшную стенку. Кровь вытекает широкой
струей или выделяется большими сгустками.
При нарушении
системы гемостаза
развивается коагулопатическое
кровотечение. Сгустки крови разрушаются,
кровь жидкая.
Диагноз
и рекомендуемые клинические исследования
Диагноз
гипотонического
и атонического кровотечения ставят
на основании результатов физикального
обследования и клинической картины.
Диагноз коагулопатических кровотечений
основывается на показателях гемостаза
(отсутствие тромбоцитов, наличие
высокомолекулярных фракций продуктов
деградации фибрина/фибриногена).
Тактика оказания помощи при гипотонии и атонии матки
Мобилизация
всей дежурной бригады.Осмотр
пациентки акушером гинекологом и
анестезиологом реаниматологом.Оценка
состояния и контроль жизненно важных
функций организма (АД, пульс, шоковый
индекс, температура, частота дыхания).Оценка
состояния плода (аускультация плода,
УЗИ, допплер).Транспортировка
пациентки: в родзал, в малую или большую
операционную в зависимости от тяжести
состояния.Катетеризация
одной или двух периферических вен, или
центральной вены для ИТТ и введения
утеротоников.Катетеризация
мочевого пузыря.Лабораторные
исследования: общий анализ крови, общий
анализ мочи, биохимические показатели
крови, определение группы крови и резус
принадлежности, определение показателей
гемостаза – МНО, АЧТВ, Д-димера,
определение временя свертываемости и
время кровотечения.Оценка
величины кровопотери
—
визуальный метод (ошибка 30%)
—
гравиметрический метод (ошибка 20%)
—
измерение мерной емкостью (кружка, латок
с нанесенной градуировкой)
10.
Инфузионно -трансфузионная терапия и
хирургический гемостаз (проводятся
одновременно)
Родовый
травматизм. При
разрывах шейки матки, промежности –
проводится их ушивание под общим
обезболиванием.
Кровотечения
в раннем послеродовом периоде
Ручное
обследование стенок полости матки и
наружный массаж матки.Утеротоники:
окситоцин 5 ЕД в/в медленноВ/в
капельно 500,0 – 0,9% NaCl
с 10 ЕД окситоцина (+ 2,5 ЕД энзапроста)
Инфузия продолжается в течение 1 – 3
часов
При
продолжающемся кровотечении
Подготовка
к лапаротомии: прижатие брюшной аорты
возможно введение внутриматочного
гемостатического баллона (методическое
письмо от 13.03.2008 г.Москва)Лапаратомия:
При
отсутствии нарушений гемостаза и
кровопотере 1000,0 – 1500,0 надвлагалищная
ампутация матки без придатков, перевязка
внутренних подвздошных артерий;При
нарушении свертывающей системы крови
и кровопотери более 1500,0 – экстирпация
матки без придатков с дренированием
брюшной полости, перевязка внутренних
подвздошных артерий.
Инфузионно-трансфузионная
терапия
ИТТ
должна составлять до 300% от предполагаемого
объема кровопотери. Синтетические
коллоиды (ГЭК, модифицированный желатин,
тетраспан) и кристаллоиды в соотношении
1:2;СЗП
струйно в объеме 20 мл/кг массы тела, эр.
масса в соотношении 3:1, как дополнительное
средство к трансфузии СЗП может
использоваться криопреципитат из
расчета 1 доза на 10 кг массы тела;инфузионная
терапия кристаллойдами при почасовом
диурезе менее 30-40 мл/час и ЦВД менее
8-12 см водного столба (2 л.) осуществляется
со скоростью 100 мл/мин, коллоиды (ГЭК
130/04 – 6%- не более 1,5 л);
при
нарушении гемостаза:
введение
ингибиторов фибринолиза (препараты
транексамовой кислоты 1г, во 2 и 3
триместрах также применим апротинин
– от 300000 Ед, после родоразрешения при
гиперфибриолизе и шоке – до 1000000 –
2000000 Ед болюсно с последующей инфузией
500000 Ед до остановки кровотечения);введение
рекомбинантного фактора VII Новосевен
(из расчета 90 мкг на 1 кг массы тела). В
зависимости от типа и тяжести кровотечения
или оперативного вмешательства после
начальной дозы вводить препарат 60-120
мкг на 1 кг массы тела каждые 2-3 ч; для
достижения гемостаза и до улучшения
клинического
состояния;Иммунат
— международное непатентованное
название. Фактор
свертывания крови VIII.
Лекарственная
форма. Лиофилизат
для приготовления раствора для инфузий.
Способ
применения и дозы: внутривенно
медленно 20-40 МЕ/дл, каждые 12-24 часа, не
менее 1 дня, до остановки кровотечения.
При жизнеугрожающем кровотечении –
60-100 МЕ/дл, каждые 8-24 часа до прекращения
угрозы жизни.
При
достижении нормальных показателей
диуреза и ЦВД- скорость инфузии 20-40
мл/мин. Поддержание АД систолического
осуществляется на уровне 90 мм рт.ст.
(гелофузин используется без ограничений,
возможно введение перфторана).
Критерием
стабильности гемостаза являются уровень
протромбина, АЧТВ, уровень тромбоцитов
с отчетливой тенденцией к повышению.
При
отсутствии повышения АД сист. или его
продолжающемся снижении на фоне инфузии
первых 20 мл/кг (до 1500 мл коллоиды и
кристаллоиды), начать инфузию дофамина
до 20 мкг/кг/час для поддержания АД сист.
80-90 мм.рт.ст.;
при
снижении тромбоцитов до 50-100 х 109
/л трансфузия концентрата ТВ 4-6 доз (в
присутствии гемотологической бригады)При
выраженной гипофибриногенемии (менее
1 г/л) переливание СЗП не менее 20 мл/кг.
Контроль
коагуляции, гемодинамики. Допамин 20
мкг/кг/мин по показаниям.
В
послеоперационном периоде профилактика
тромбоэмболических осложнений (НМГ)
осуществляется через 8 часов после
окончательной остановки кровотечения
и вводится каждые 12 часов подкожно в
первые 24-48 часов.
Соседние файлы в предмете Акушерство и гинекология
- #
- #
- #
- #
- #
- #
- #
Источник

