Патогенез легочного кровотечения при туберкулезе
Ëåãî÷íîå êðîâîòå÷åíèå
Ïîä ëåãî÷íûì êðîâîòå÷åíèåì ïîíèìàþò èçëèÿíèå çíà÷èòåëüíîãî êîëè÷åñòâà êðîâè â ïðîñâåò áðîíõîâ. Æèäêóþ èëè ñìåøàííóþ ñ ìîêðîòîé êðîâü áîëüíîé, êàê ïðàâèëî, îòêàøëèâàåò.
 êëèíè÷åñêîé ïðàêòèêå ðàçëè÷àþò ëåãî÷íîå êðîâîòå÷åíèå è êðîâîõàðêàíüå. Îòëè÷èå ëåãî÷íîãî êðîâîòå÷åíèÿ îò êðîâîõàðêàíüÿ â îñíîâíîì êîëè÷åñòâåííîå.
Êðîâîõàðêàíüå ýòî íàëè÷èå ïðîæèëîê êðîâè â ìîêðîòå èëè ñëþíå, âûäåëåíèå îòäåëüíûõ ïëåâêîâ æèäêîé èëè ÷àñòè÷íî ñâåðíóâøåéñÿ êðîâè.
Ïðè ëåãî÷íîì êðîâîòå÷åíèè êðîâü îòêàøëèâàåòñÿ â çíà÷èòåëüíîì êîëè÷åñòâå, îäíîìîìåíòíî, íåïðåðûâíî èëè ñ ïåðåðûâàìè.  çàâèñèìîñòè îò êîëè÷åñòâà âûäåëåííîé êðîâè ðàçëè÷àþò êðîâîòå÷åíèÿ ìàëûå (äî 100 ìë), ñðåäíèå (äî 500 ìë) è áîëüøèå, èëè ïðîôóçíûå (ñâûøå 500 ìë). Ïðè ýòîì ñëåäóåò èìåòü â âèäó, ÷òî áîëüíûå è èõ îêðóæàþùèå ñêëîííû ïðåóâåëè÷èâàòü êîëè÷åñòâî âûäåëåííîé êðîâè. ×àñòü êðîâè èç äûõàòåëüíûõ ïóòåé ìîæåò àñïèðèðîâàòüñÿ èëè çàãëàòûâàòüñÿ, ïîýòîìó êîëè÷åñòâåííàÿ îöåíêà ïîòåðè êðîâè ïðè ëåãî÷íîì êðîâîòå÷åíèè âñåãäà ïðèáëèçèòåëüíàÿ.
Ïàòîãåíåç è ïàòîëîãè÷åñêàÿ àíàòîìèÿ.
Ïðè÷èíû è èñòî÷íèêè ëåãî÷íîãî êðîâîòå÷åíèÿ çàâèñÿò îò ñòðóêòóðû ëåãî÷íûõ çàáîëåâàíèé è ñîâåðøåíñòâîâàíèÿ ìåòîäîâ ëå÷åíèÿ. Åùå îòíîñèòåëüíî íåäàâíî, 4050 ëåò íàçàä, áîëüøèíñòâî ëåãî÷íûõ êðîâîòå÷åíèé íàáëþäàëîñü ó áîëüíûõ ñ äåñòðóêòèâíûìè ôîðìàìè òóáåðêóëåçà, àáñöåññîì, ãàíãðåíîé è ðàñïàäàþùèìñÿ ðàêîì ëåãêîãî. Èñòî÷íèêàìè êðîâîòå÷åíèÿ áûëè â îñíîâíîì ñîñóäû ìàëîãî êðóãà êðîâîîáðàùåíèÿ àððîçèðîâàííûå âåòâè ëåãî÷íîé àðòåðèè.  íàñòîÿùåå âðåìÿ ëåãî÷íûå êðîâîòå÷åíèÿ ÷àùå ïðîèñõîäÿò èç ñîñóäîâ áîëüøîãî êðóãà êðîâîîáðàùåíèÿ ïðè õðîíè÷åñêèõ íåñïåöèôè÷åñêèõ çàáîëåâàíèÿõ ëåãêèõ, â ïåðâóþ î÷åðåäü ïðè õðîíè÷åñêîì áðîíõèòå.
Ìîðôîëîãè÷åñêîé îñíîâîé äëÿ êðîâîòå÷åíèÿ ÿâëÿþòñÿ àíåâðèçìàòè÷åñêè ðàñøèðåííûå è èñòîí÷åííûå áðîíõèàëüíûå àðòåðèè, èçâèòûå è õðóïêèå àíàñòîìîçû ìåæäó áðîíõèàëüíûìè è ëåãî÷íûìè àðòåðèÿìè íà ðàçíûõ óðîâíÿõ, íî â îñíîâíîì íà óðîâíå àðòåðèîë è êàïèëëÿðîâ. Ñîñóäû îáðàçóþò çîíû ãèïåðâàñêóëÿðèçàöèè ñ âûñîêèì äàâëåíèåì êðîâè. Àððîçèÿ èëè ðàçðûâ òàêèõ õðóïêèõ ñîñóäîâ â ñëèçèñòîé îáîëî÷êå èëè ïîäñëèçèñòîì ñëîå áðîíõà âûçûâàþò ëåãî÷íîå êðîâîòå÷åíèå ðàçëè÷íîé ñòåïåíè òÿæåñòè.
Ó áîëüíûõ òóáåðêóëåçîì ëåãî÷íîå êðîâîòå÷åíèå ÷àùå îñëîæíÿåò ôèáðîçíî-êàâåðíîçíûé òóáåðêóëåç è èíôèëüòðàòèâíûé òóáåðêóëåç ñ äåñòðóêöèåé. Èíîãäà êðîâîòå÷åíèå âîçíèêàåò ïðè öèððîòè÷åñêîì òóáåðêóëåçå èëè ïîñòòóáåðêóëåçíîì ïíåâìîôèáðîçå.
Êëèíè÷åñêàÿ êàðòèíà è äèàãíîñòèêà.
Ëåãî÷íîå êðîâîòå÷åíèå ïðè òóáåðêóëåçå ñëåäóåò îòëè÷àòü îò êðîâîòå÷åíèÿ ïðè ìíîãèõ äðóãèõ áðîíõîëåãî÷íûõ çàáîëåâàíèÿõ: àáñöåññå, ãàíãðåíå è èíôàðêòå ëåãêîãî, äåñòðóêòèâíîé ïíåâìîíèè, áðîíõîýêòàçàõ, äîáðîêà÷åñòâåííûõ è çëîêà÷åñòâåííûõ îïóõîëÿõ, êèñòàõ, ýíäîìåòðèîçå, ãðèáêîâûõ è ïàðàçèòàðíûõ áîëåçíÿõ ëåãêèõ, èíîðîäíûõ òåëàõ, îñëîæíåíèÿõ ïîñëå îïåðàöèé íà ëåãêèõ. Êðîâîòå÷åíèå ìîæåò áûòü òàêæå ïðè çàêðûòîé òðàâìå ëåãêèõ è äûõàòåëüíûõ ïóòåé, ñòåíîçå ìèòðàëüíîãî êëàïàíà, ðåâìàòè÷åñêîì âàñêóëèòå, ãåìîððàãè÷åñêîì äèàòåçå, ïðîðûâå â áðîíõ àíåâðèçìû àîðòû.
Ëåãî÷íîå êðîâîòå÷åíèå íàáëþäàåòñÿ ÷àùå ó ìóæ÷èí ñðåäíåãî è ïîæèëîãî âîçðàñòà. Îíî íà÷èíàåòñÿ ñ êðîâîõàðêàíüÿ, íî ìîæåò âîçíèêíóòü âíåçàïíî, íà ôîíå õîðîøåãî ñîñòîÿíèÿ.
Ïðåäóñìîòðåòü âîçìîæíîñòü è âðåìÿ êðîâîòå÷åíèÿ, êàê ïðàâèëî, íåëüçÿ. Àëàÿ èëè òåìíàÿ êðîâü îòêàøëèâàåòñÿ ÷åðåç ðîò â ÷èñòîì âèäå èëè âìåñòå ñ ìîêðîòîé. Êðîâü ìîæåò âûäåëÿòüñÿ è ÷åðåç íîñ. Îáû÷íî êðîâü áûâàåò ïåíèñòîé è íå ñâåðòûâàåòñÿ.
Ïðîôóçíîå ëåãî÷íîå êðîâîòå÷åíèå ïðåäñòàâëÿåò áîëüøóþ îïàñíîñòü äëÿ æèçíè è ìîæåò ïðèâåñòè ïðè òóáåðêóëåçå ê ñìåðòè. Ïðè÷èíàìè ñìåðòè ÿâëÿþòñÿ àñôèêñèÿ èëè òàêèå äàëüíåéøèå îñëîæíåíèÿ êðîâîòå÷åíèÿ, êàê àñïèðàöèîííàÿ ïíåâìîíèÿ, ïðîãðåññèðîâàíèå òóáåðêóëåçà è ëåãî÷íî-ñåðäå÷íàÿ íåäîñòàòî÷íîñòü.
Êàæäûé áîëüíîé ñ ëåãî÷íûì êðîâîòå÷åíèåì äîëæåí áûòü ýêñòðåííî ãîñïèòàëèçèðîâàí, ïî âîçìîæíîñòè â ñïåöèàëèçèðîâàííûé ñòàöèîíàð ñ íàëè÷èåì óñëîâèé äëÿ áðîíõîñêîïèè, êîíòðàñòíîãî ðåíòãåíîëîãè÷åñêîãî èññëåäîâàíèÿ áðîíõèàëüíûõ àðòåðèé è õèðóðãè÷åñêîãî ëå÷åíèÿ çàáîëåâàíèé ëåãêèõ.
Òðàíñïîðòèðîâàòü áîëüíîãî ñëåäóåò â ñèäÿ÷åì èëè ïîëóñèäÿ÷åì ïîëîæåíèè. Ïîñòóïàþùóþ â äûõàòåëüíûå ïóòè êðîâü áîëüíîé äîëæåí îòêàøëèâàòü. Îïàñíîñòü êðîâîïîòåðè â òàêèõ ñëó÷àÿõ, êàê ïðàâèëî, çíà÷èòåëüíî ìåíüøå îïàñíîñòè àñôèêñèè.
Âñåãäà âàæíî óñòàíîâèòü õàðàêòåð îñíîâíîãî ïàòîëîãè÷åñêîãî ïðîöåññà è îïðåäåëèòü èñòî÷íèê êðîâîòå÷åíèÿ. Òàêàÿ äèàãíîñòèêà íåðåäêî áûâàåò âåñüìà ñëîæíîé äàæå ïðè èñïîëüçîâàíèè ñîâðåìåííûõ ðåíòãåíîëîãè÷åñêèõ è ýíäîñêîïè÷åñêèõ ìåòîäîâ.
Ïðè âûÿñíåíèè àíàìíåçà îáðàùàþò âíèìàíèå íà áîëåçíè ëåãêèõ, ñåðäöà, êðîâè. Ïîëó÷àåìàÿ îò áîëüíîãî, åãî ðîäñòâåííèêîâ èëè íàáëþäàâøèõ åãî âðà÷åé èíôîðìàöèÿ ìîæåò èìåòü âàæíîå äèàãíîñòè÷åñêîå çíà÷åíèå. Òàê, ïðè ëåãî÷íîì êðîâîòå÷åíèè â îòëè÷èå îò êðîâîòå÷åíèÿ èç ïèùåâîäà èëè æåëóäêà êðîâü âñåãäà âûäåëÿåòñÿ ñ êàøëåì. Àëûé öâåò êðîâè ñâèäåòåëüñòâóåò î åå ïîñòóïëåíèè èç áðîíõèàëüíûõ àðòåðèé, à òåìíûé èç ñèñòåìû ëåãî÷íîé àðòåðèè. Êðîâü èç ñîñóäîâ ëåãêîãî èìååò íåéòðàëüíóþ èëè ùåëî÷íóþ ðåàêöèþ, à êðîâü èç ñîñóäîâ ïèùåâàðèòåëüíîãî òðàêòà îáû÷íî êèñëóþ. Èíîãäà â ìîêðîòå, âûäåëÿåìîé áîëüíûì ñ ëåãî÷íûì êðîâîòå÷åíèåì, ìîãóò áûòü îáíàðóæåíû êèñëîòîóñòîé÷èâûå áàêòåðèè, ÷òî ñðàçó æå âûçûâàåò îáîñíîâàííîå ïîäîçðåíèå íà òóáåðêóëåç.
Ñàìè áîëüíûå ðåäêî ÷óâñòâóþò, èç êàêîãî ëåãêîãî èëè èç êàêîé åãî îáëàñòè âûäåëÿåòñÿ êðîâü. Ñóáúåêòèâíûå îùóùåíèÿ áîëüíîãî î÷åíü ÷àñòî íå ñîîòâåòñòâóþò äåéñòâèòåëüíîñòè è îöåíèâàòü èõ ñëåäóåò ñ îñòîðîæíîñòüþ.
Áðîíõîñêîïèþ ïðè ëåãî÷íîì êðîâîòå÷åíèè åùå 2025 ëåò íàçàä ñ÷èòàëè ïðîòèâîïîêàçàííîé.  íàñòîÿùåå âðåìÿ áëàãîäàðÿ ñîâåðøåíñòâîâàíèþ àíåñòåçèîëîãè÷åñêîãî îáåñïå÷åíèÿ è òåõíèêè èññëåäîâàíèÿ áðîíõîñêîïèÿ ñòàëà âàæíåéøèì ìåòîäîì äèàãíîñòèêè è ëå÷åíèÿ ëåãî÷íûõ êðîâîòå÷åíèé. Ïîêà ýòî åäèíñòâåííûé ñïîñîá, êîòîðûé ïîçâîëÿåò îñìîòðåòü äûõàòåëüíûå ïóòè è íåïîñðåäñòâåííî óâèäåòü èñòî÷íèê êðîâîòå÷åíèÿ ëèáî òî÷íî îïðåäåëèòü áðîíõ, èç êîòîðîãî âûäåëÿåòñÿ êðîâü.
Âàæíûì ìåòîäîì äèàãíîñòèêè ëåãî÷íîãî êðîâîòå÷åíèÿ ÿâëÿåòñÿ ðåíòãåíîëîãè÷åñêîå èññëåäîâàíèå. Ðåíòãåíîãðàôèÿ â äâóõ ïðîåêöèÿõ íåîáõîäèìà âî âñåõ ñëó÷àÿõ. Äàëüíåéøàÿ äèàãíîñòè÷åñêàÿ òàêòèêà èíäèâèäóàëüíà. Îíà çàâèñèò îò ñîñòîÿíèÿ áîëüíîãî, õàðàêòåðà îñíîâíîãî çàáîëåâàíèÿ, ïðîäîëæåíèÿ èëè ïðåêðàùåíèÿ êðîâîòå÷åíèÿ è äîëæíà áûòü òåñíî ñâÿçàíà ñ ëå÷åíèåì.
Íàèáîëåå èíôîðìàòèâíûìè ìåòîäàìè ðåíòãåíîëîãè÷åñêîãî èññëåäîâàíèÿ ÿâëÿþòñÿ ÊÒ è áðîíõèàëüíàÿ àðòåðèîãðàôèÿ. Ó áîëüíûõ ñ ëåãî÷íûì êðîâîòå÷åíèåì íåÿñíîé ýòèîëîãèè îáà ýòèõ ìåòîäà è îñîáåííî áðîíõèàëüíàÿ àòðåðèîãðàôèÿ ÷àñòî ïîçâîëÿþò âûÿâèòü èñòî÷íèê êðîâîòå÷åíèÿ. Íà ñíèìêàõ îáíàðóæèâàþò åãî ïðÿìûå èëè êîñâåííûå ïðèçíàêè. Ïðÿìûì ïðèçíàêîì ÿâëÿåòñÿ âûõîä êîíòðàñòíîãî âåùåñòâà çà ïðåäåëû ñîñóäèñòîé ñòåíêè ïðè áðîíõèàëüíîé àðòåðèîãðàôèè (ðèñ. 24.1, 24.2). Êîñâåííûå ïðèçíàêè ëåãî÷íîãî êðîâîòå÷åíèÿ: ðàñøèðåíèå ñåòè áðîíõèàëüíûõ àðòåðèé (ãèïåðâàñêóëÿðèçàöèÿ) â îòäåëüíûõ ó÷àñòêàõ ëåãêîãî, àíåâðèçìàòè÷åñêèå ðàñøèðåíèÿ ñîñóäîâ, òðîìáîç ïåðèôåðè÷åñêèõ âåòâåé áðîíõèàëüíûõ àðòåðèé, ïîÿâëåíèå ñåòè àíàñòîìîçîâ ìåæäó áðîíõèàëüíûìè è ëåãî÷íûìè àðòåðèÿìè (ðèñ. 24.3).
Ëå÷åíèå.
Êîíñåðâàòèâíûå, òåðàïåâòè÷åñêèå ìåðîïðèÿòèÿ íàõîäÿò øèðîêîå ïðèìåíåíèå ïðè ìàëûõ è ñðåäíèõ ëåãî÷íûõ êðîâîòå÷åíèÿõ. Ëå÷åíèå ñîñòîèò â íàçíà÷åíèè ïîêîÿ, ïîëóñèäÿ÷åì ïîëîæåíèè áîëüíîãî, ñíèæåíèè êðîâÿíîãî äàâëåíèÿ â ñèñòåìå áðîíõèàëüíûõ àðòåðèé èëè ëåãî÷íîé àðòåðèè, ïîâûøåíèè ñâåðòûâàåìîñòè êðîâè. Ñíèæåíèå êðîâÿíîãî äàâëåíèÿ â áðîíõèàëüíûõ àðòåðèÿõ äîñòèãàåòñÿ êàïåëüíûì âíóòðèâåííûì ââåäåíèåì 0,050,1 % ðàñòâîðà àðôîíàäà â 5 % ðàñòâîðå ãëþêîçû èëè â èçîòîíè÷åñêîì ðàñòâîðå íàòðèÿ õëîðèäà (3050 êàïåëü â 1 ìèí). Ìàêñèìàëüíîå àðòåðèàëüíîå äàâëåíèå ïðè ýòîì íå äîëæíî áûòü íèæå 90 ìì ðò. ñò. Äàâëåíèå â ñèñòåìå ëåãî÷íîé àðòåðèè ñíèæàþò íàëîæåíèåì âåíîçíûõ æãóòîâ íà êîíå÷íîñòè, âíóòðèâåííûì ââåäåíèåì ýóôèëëèíà (510 ìë 2,4 % ðàñòâîðà ýóôèëëèíà ðàçâîäÿò â 1020 ìë 40 % ðàñòâîðà ãëþêîçû è ââîäÿò â âåíó â òå÷åíèå 46 ìèí). Äëÿ óñèëåíèÿ ñâåðòûâàåìîñòè êðîâè âíóòðèâåííî ââîäÿò 10 % ðàñòâîð õëîðèäà èëè ãëþêîíàòà êàëüöèÿ (1015 ìë), èíãèáèòîð ôèáðèíîëèçà 5 % ðàñòâîð àìèíîêàïðîíîâîé êèñëîòû â èçîòîíè÷åñêîì ðàñòâîðå íàòðèÿ õëîðèäà êàïåëüíî äî 100 ìë.
Ó áîëüíûõ èíôèëüòðàòèâíûì è êàâåðíîçíûì òóáåðêóëåçîì ëåãêèõ äëÿ áûñòðîé îñòàíîâêè ìàëîãî èëè ñðåäíåãî êðîâîòå÷åíèÿ ìîæåò áûòü èñïîëüçîâàíà êîëëàïñîòåðàïèÿ â âèäå íàëîæåíèÿ èñêóññòâåííîãî ïíåâìîòîðàêñà è, ðåæå, ïíåâìîïåðèòîíåóìà.
Ïðè áðîíõîñêîïèè èíîãäà óäàåòñÿ îñòàíîâèòü êðîâîòå÷åíèå ìåòîäîì âðåìåííîé îêêëþçèè áðîíõà ïîðîëîíîâîé èëè êîëëàãåíîâîé ãóáêîé. Òàêàÿ îêêëþçèÿ áðîíõà ïîçâîëÿåò ïðåäîòâðàòèòü àñïèðàöèþ êðîâè â äðóãèå îòäåëû áðîíõèàëüíîé ñèñòåìû è èíîãäà îêîí÷àòåëüíî îñòàíîâèòü êðîâîòå÷åíèå.
Ïðè íåîáõîäèìîñòè ïîñëåäóþùåé îïåðàöèè îêêëþçèÿ áðîíõà äàåò âîçìîæíîñòü óâåëè÷èòü âðåìÿ äëÿ ïîäãîòîâêè ê îïåðàòèâíîìó âìåøàòåëüñòâó è óëó÷øèòü óñëîâèÿ åãî âûïîëíåíèÿ.
Êðîâîòå÷åíèå èç îïóõîëè áðîíõà ìîæåò áûòü îñòàíîâëåíî ÷åðåç áðîíõîñêîï ïîñðåäñòâîì äèàòåðìîêîàãóëÿöèè èëè ëàçåðíîé ôîòî êîàãóëÿöèè. Ïðè ìàññèâíûõ ëåãî÷íûõ êðîâîòå÷åíèÿõ áðîíõîñêîïèþ íåîáõîäèìî âûïîëíÿòü ïðè ïîëíîé ãîòîâíîñòè ê áîëüøîé îïåðàöèè íà ëåãêîì.
Ó áîëüíûõ ñ îñòàíîâèâøèìñÿ êðîâîòå÷åíèåì äèàãíîñòè÷åñêóþ áðîíõîñêîïèþ ñëåäóåò ïðîèçâîäèòü âîçìîæíî ðàíüøå, ëó÷øå â ïåðâûå 23 äíÿ. Ïðè ýòîì ÷àñòî ìîæíî îïðåäåëèòü ñåãìåíòàðíûé áðîíõ èñòî÷íèê êðîâîòå÷åíèÿ ïî íàëè÷èþ â íåì îñòàòêîâ ñâåðíóâøåéñÿ êðîâè. Âîçîáíîâëåíèå êðîâîòå÷åíèÿ áðîíõîñêîïèÿ, êàê ïðàâèëî, íå ïðîâîöèðóåò.
Ýôôåêòèâíûì ìåòîäîì îñòàíîâêè ëåãî÷íîãî êðîâîòå÷åíèÿ ÿâëÿåòñÿ îêêëþçèÿ êðîâîòî÷àùåãî ñîñóäà. Ëå÷åáíóþ îêêëþçèþ (çàêóïîðêó) áðîíõèàëüíîé àðòåðèè ìîæíî ïðîèçâåñòè ÷åðåç êàòåòåð ñðàçó æå ïîñëå áðîíõèàëüíîé àðòåðèîãðàôèè è óòî÷íåííîé òîïè÷åñêîé äèàãíîñòèêè êðîâîèçëèÿíèÿ. Äëÿ îêêëþçèè àðòåðèè ÷åðåç êàòåòåð ââîäÿò êóñî÷êè òåôëîíîâîãî âåëþðà, ñèëèêîíîâûå øàðèêè, ôèáðèííóþ ãóáêó, ñãóñòêè àóòîêðîâè, à ïðè íàëè÷èè øèðîêîãî ñîñóäà ñïåöèàëüíóþ ìåòàëëè÷åñêóþ ñïèðàëü ñî øëåéôîì èç òåôëîíîâûõ íèòåé.
Ìîæíî èñïîëüçîâàòü è äðóãèå ìàòåðèàëû, êîòîðûå ñïîñîáñòâóþò òðîìáîçó è îñòàíîâêå êðîâîòå÷åíèÿ èç áðîíõèàëüíîé àðòåðèè.
 ñëó÷àå êðîâîòå÷åíèÿ èç ñèñòåìû ëåãî÷íîé àðòåðèè äëÿ âðåìåííîãî ãåìîñòàçà ìîæíî îñóùåñòâèòü êàòåòåðèçàöèþ è âðåìåííóþ áàëëîííóþ îêêëþçèþ àðòåðèè.
Ïðè ïðîôóçíîì êðîâîòå÷åíèè ìîæåò âîçíèêíóòü íåîáõîäèìîñòü â ÷àñòè÷íîì çàìåùåíèè ïîòåðÿííîé êðîâè. Ñ ýòîé öåëüþ ëó÷øå èñïîëüçîâàòü ýðèòðîöèòíóþ ìàññó è ñâåæåçàìîðîæåííóþ ïëàçìó. Äëÿ ïðîôèëàêòèêè àñïèðàöèîííîé ïíåâìîíèè è îáîñòðåíèÿ òóáåðêóëåçà íåîáõîäèìî íàçíà÷èòü àíòèáèîòèêè øèðîêîãî ñïåêòðà äåéñòâèÿ è ïðîòèâîòóáåðêóëåçíûå ïðåïàðàòû.
Äèôôåðåíöèðîâàííîå ïðèìåíåíèå ïåðå÷èñëåííûõ ñïîñîáîâ ïîçâîëÿåò îñòàíîâèòü ëåãî÷íîå êðîâîòå÷åíèå ó 8090 % áîëüíûõ. Ïðè èõ íåýôôåêòèâíîñòè, à òàêæå ïðè ñîñòîÿíèÿõ, íåïîñðåäñòâåííî óãðîæàþùèõ æèçíè áîëüíîãî, íåîáõîäèìî îáñóäèòü ïîêàçàíèÿ ê îïåðàòèâíîìó âìåøàòåëüñòâó.
Îïåðàöèè ïðè ëåãî÷íûõ êðîâîòå÷åíèÿõ ìîãóò áûòü ýêñòðåííûìè âî âðåìÿ êðîâîòå÷åíèÿ, ñðî÷íûìè ïîñëå îñòàíîâêè êðîâîòå÷åíèÿ, è îòñðî÷åííûìè èëè ïëàíîâûìè ïîñëå îñòàíîâêè êðîâîòå÷åíèÿ, ñïåöèàëüíîãî îáñëåäîâàíèÿ è ïîëíîöåííîé ïðåäîïåðàöèîííîé ïîäãîòîâêè. Áûâàþò ñëó÷àè, êîãäà ýêñòðåííîå îïåðàòèâíîå âìåøàòåëüñòâî àáñîëþòíî íåîáõîäèìî. Ïðèìåðàìè ìîãóò áûòü àððîçèÿ ëåãî÷íîé àðòåðèè êàçåîçíî*íåêðîòè÷åñêèì ëèìôàòè÷åñêèì óçëîì èëè âîçíèêíîâåíèå àîðòîáðîíõèàëüíîãî ñâèùà. Ñëåäóåò òàêæå îáðàùàòü âíèìàíèå íà ñâîåâðåìåííîñòü îïåðàöèè, åñëè óñòàíîâëåíû ïîêàçàíèÿ ê íåé. Âûæèäàòåëüíàÿ òàêòèêà íåðåäêî ïðèâîäèò ê ïîâòîðíûì êðîâîòå÷åíèÿì, àñïèðàöèîííîé ïíåâìîíèè, ïðîãðåññèðîâàíèþ çàáîëåâàíèÿ.
Îñíîâíîé îïåðàöèåé ïðè ëåãî÷íîì êðîâîòå÷åíèè ÿâëÿåòñÿ ðåçåêöèÿ ëåãêîãî ñ óäàëåíèåì åãî ïîðàæåííîé ÷àñòè è èñòî÷íèêà êðîâîòå÷åíèÿ. Çíà÷èòåëüíî ðåæå, â îñîáûõ ñëó÷àÿõ, ìîãóò áûòü ïîêàçàíû êîëëàïñîõèðóðãè÷åñêèå âìåøàòåëüñòâà (òîðàêîïëàñòèêà, ýêñòðàïëåâðàëüíàÿ ïëîìáèðîâêà), îêêëþçèÿ áðîíõà, ïåðåâÿçêà áðîíõèàëüíûõ àðòåðèé.
Âî âðåìÿ è ïîñëå îïåðàöèè ïî ïîâîäó ëåãî÷íîãî êðîâîòå÷åíèÿ íåîáõîäèìà áðîíõîñêîïèÿ äëÿ ñàíàöèè áðîíõîâ, òàê êàê îñòàâøàÿñÿ â íèõ æèäêàÿ è ñâåðíóâøàÿñÿ êðîâü ñïîñîáñòâóåò ðàçâèòèþ àñïèðàöèîííîé ïíåâìîíèè.
Ïðîôèëàêòèêà ëåãî÷íûõ êðîâîòå÷åíèé çàêëþ÷àåòñÿ â ñâîåâðåìåííîì, âîçìîæíî ðàííåì è ýôôåêòèâíîì ëå÷åíèè òóáåðêóëåçà è äðóãèõ áðîíõîëåãî÷íûõ çàáîëåâàíèé.
Источник
Туберкулез – очень серьёзное заболевание, возникновение которого может привести к развитию целого ряда осложнений.
- Кровохарканье и легочное кровотечение
- Лечение
- Спонтанный пневмоторакс
- Виды
- Лечение
Кровохарканье и легочное кровотечение
Кровохарканье и легочное кровотечение наблюдаются в основном при деструктивных формах туберкулеза, бронхоэктазах, прикорневых очагах склероза. Особенно часто это осложнение отмечается у больных с циррозом легких.
Все кровохарканье и кровотечения делят на истинные и ложные (псевдокровохарканья). При истинных кровь выделяется непосредственно из легких, а при ложных — из носоглотки, десен, пищевода, желудка. Ложное кровохарканье возникают не во время кашля.
Источником кровохарканья (кровотечения) могут быть легочные и бронхиальные сосуды. Примерно 95% крови в легкие поступает системой легочной артерии, а 5% — бронхиальными артериями. Легочное кровотечение, как правило, возникает именно из бронхиальных сосудов.
По интенсивности выделения крови различают:
- кровохарканье,
- кровотечение,
- профузное кровотечение (кровоизлияние).
Кровохарканье — это откашливание крови отдельными плевками, сгустками или прожилок крови с мокротой. За сутки выделяется около 50 мл крови. Во время кровотечения больной откашливает одновременно 50-100 мл крови. Легочное профузное кровотечение возникает вследствие разрыва крупных сосудов и очень часто заканчивается смертью от удушья (асфиксии) вследствие заполнения бронхов и трахеи сгустками крови.
По количеству одновременно выделенной крови легочные кровотечения делятся на малые (до 100 мл), средние (от 100 до 300 мл), крупные (более 300 мл).
Патогенез. Кровохарканье и легочное кровотечение могут возникать двумя путями:
- нарушение проницаемости мелких сосудов и капилляров легких, обусловленное специфическими воспалительными изменениями в легких, воздействием токсических веществ на стенку сосудов;
- нарушение целостности сосудов, то есть происходит разрыв сосудов. Причиной этого является язва или механический разрыв стенки крупного сосуда, которая часто изменена по типу аневризматических или варикозных узлов.
Факторы, способствующие возникновению кровохарканье и легочного кровотечения:
— Повышение давления в сосудах малого круга кровообращения;
— Нарушение свертывания крови;
— Повышение фибринолитической активности крови;
— Повышение проницаемости стенок сосудов.
Основными признаками кровохарканья, легочного кровотечения являются:
- Кровь из легких выделяется при кашле;
- Кровь имеет ярко-красный цвет;
- Кровь пенистая.
Следует помнить, что кровь, прежде чем выделиться из легких наружу, должна пройти путь через бронхи, трахею, гортань и попасть в ротовой полости. Этот путь кровь может преодолеть только при наличии кашлевых толчков. Вот почему не существует легочного кровохарканья и кровотечения без кашля.
Локализацию источника кровохарканье или кровотечения устанавливают на основании анамнестических данных, аускультации, перкуссии и рентгенологического исследования. Как правило, кровотечение происходит из легкого, в котором обнаруживают деструктивные изменения. Больные часто сами определяют источник кровотечения. При пальпации кожа половины грудной клетки на стороне кровотечения теплее, может ощущаться перемещения кровяных сгустков. Важнейшее значение для определения источника кровотечения, кроме рентгенологического исследования, имеет бронхоскопия. Источником кровохарканье и легочного кровотечения является полости распада, каверны, очаги фиброза, цирротические изменения.
Дифференцировать кровохарканье и легочное кровотечение нужно от кровохарканья и кровотечения из пищевода, желудка, носоглотки. Кровотечение из носа характеризуется выделением темной крови без кашля, которая стекает по задней поверхности глотки. Кровотечение из расширенных вен пищевода начинается внезапно, имеет профузный характер. Кашель отсутствует. При этом у больных диагностируется цирроз печени. Кровь из желудка выделяется при рвоте, темного цвета, имеет вид «кофейной гущи» (за счет примесей содержимого желудка). Иногда, при свертывании крови в желудке, рвотные массы имеют темные сгустки. При кровотечении из язвы желудка наблюдается большое кровотечение с выделением неизмененной крови с рвотными массами. Кроме того, легочное кровотечение обычно меньше по сравнению с желудочным.
Лечение. Гемостатическое лечение должно быть направлено, прежде всего, на болезнь, которая вызвала кровохарканье и легочное кровотечение, то есть туберкулезом легких и на основные факторы возникновения легочного кровохарканья или кровотечения. Больному создают условия максимального физического и психического покоя. В постели больной должен находиться в положении полусидя, что улучшает откашливание мокроты и сгустков крови, накопленных в дыхательных путях. Возможны незначительные активные и пассивные движения во время медицинского обследования (аускультация, рентгенография с помощью передвижного аппарата). Если кровохарканье умеренное, то полный физический покой не обязателен.
У больных туберкулезом значительную роль имеет гипотензивная терапия, которая может способствовать даже большему гемостатическому эффекту, чем лечебное действие препаратов, регулирующих свертывающей системе крови. Гипотензивные средства можно разделить на препараты быстрого и замедленного действия. Назначение препаратов для снижения давления в сосудах легких зависит от объема кровопотери. Так, при кровохарканье и малой легочном кровотечении целесообразно использовать лекарственные средства замедленного действия, а при большой легочном кровотечении — быстрого действия до прекращения выделения крови.
1. Для ускоренного уменьшения давления в сосудах назначают:
• ганглиоблокаторы — пирилен (0,01 г 3 раза в день), темехин (0,001 г 2-3 раза ни день), бензогексоний (0,1 г 3-4 раза в сутки), пептамип (1-2 мл 5% раствора ) подкожно или внутривенно. Введение ганглиоблокаторов контролируют измерением артериального давления. На плечевой артерии оно не должно быть ниже 80 мм рт.ст. Также для гипотензивного эффекта применяют:
• спазмолитические средства — эуфиллин вводят внутримышечно (1 мл 24% раствора) или внутривенно (10 мл 2,4% раствора). В случае непереносимости эуфиллина вводят папаверина гидрохлорид (1-2 мл 2% раствора) внутривенно или подкожно (вызывает длительное расширение сосудов большого круга кровообращения) или гидрированный папаверин — но-шпу (2-4 мл 2% раствора) внутривенно или подкожно. При незначительном кровохарканьи назначают внутрь эуфиллин (0,1-0,2 г) и гидрированный папаверин — но-шпу (0,02-0,06 г) 2-3 раза в сутки;
• противокашлевые средства — кашель может провоцировать кровохарканье вследствие повышения давления в легочной артерии. Для прекращения или уменьшения кашля назначают бромгексин, атровента и т. д. С этой же целью назначают и атропина сульфат (1 мл 0,1% раствора) подкожно, потому что он подавляет кашлевой рефлекс, устраняет бронхоспазм и расширяет сосуды брюшной полости.
2. Для повышения свертываемости крови используют препараты в зависимости от показателей тромбоэластограммы и коагулограммы. При отсутствии этих исследований препаратами выбора являются дицинон, гемофобин, фибриноген или тромбин. Часто сочетают назначения гемофобин с фибриногеном или тромбоплазмином.
• дицинон (этамзилат натрия) — вводят 2-4 мл 12,5% раствора внутримышечно или внутривенно. Препарат участвует в формировании тромбопластина. Действие начинается через 5-15 минут при внутривенном введении и через 1-2 часа — при внутримышечном;
• фибриноген — вводят 250-500 мл внутривенно капельно. Ускоряет переход фибриногена в фибрин; начинает действовать через 30 минут. В стандартных флаконах содержится 2 г сухого фибриногена. Его растворяют в 500 мл изотонического раствора натрия хлорида или 1 г в 250 мл.
• гемофобин — назначают внутрь по 1 ст. ложке 3% раствора 3-4 раза в сутки. Также ускоряет переход фибриногена в фибрин; начинает действовать через 3-6 часов.
• тромбин — по 1-2 мг в 2 мл дистиллированной воды ингаляционным методом. Викасол целесообразно применять при нарушении протромбинообразовательной функции печени. Для остановки кровохарканья и легочного кровотечения внутримышечно вводят сульфокамфокаин (2 мл 10% раствора), который улучшает функцию дыхания и кровообращения.
3. Снижение фибринолитической активности крови. С этой целью проводят корекцию повышенной активности фибринолитических, протеазных ферментов крови, мокроты и и области воспалительного процесса в легких.
Для этого используется:
• е-аминокапроновая кислота (ингибитор фибринолиза) — вводят 5% 100 мл внутривенно капельно (действие начинается через 15-30 мин.), 5% -3-5 мл спрей (действует через 5-10 мин.);
• контрикал (трасилол), ингитрил (гордокс) (ингибитор протеолиза) — по 10 000 — 20 000 ЕД внутривенно капельно (начало дии через 30-45 мин.);
• амбен, гидрокортизон (ингибиторы гиалуронидазы) — 1% — 5 мл Амбене, 12,5-25 мы гидрокортизона вводят внутривенно струйно (препараты действуют через 10- 15 минут).
4. Уменьшение проницаемости стенки легочных сосудов достигают назначением наступление них средств:
• кальция глюконат — 10мл 10% раствора внутривенно или внутримышечно или внутрь. Кальция хлорид вводят только внутривенно (10 мл 10% раствора);
• аскорбиновая кислота — 1,0 г 3-5 раз в день.
Препараты для заместительной терапии: эритроцитарная масса 150-200 мл 2-3 раза в курс, альбумин 20% — 50 мл, 10% — 100 мл, полиглюкин (реополиглюкин, рондекс) — 400- 1200 мл, раствор бикарбоната натрия — 500- 1500 мл.
При рецидивах легочного кровотечения у больных деструктивными формами туберкулеза легких гемостатический эффект достигается внутривенным (капельно) введением лечебной смеси физиологического раствора (300-500 мл), хлорида кальция (10% -5 мл) и гидрокортизона 12,5-25 мг 1-2 раза в сутки.
Современные методы гемостатического лечения достаточно эффективны и позволяют добиться остановки кровохарканья или легочного кровотечения у 95% больных. Если гемостатическое лечение неэффективно, показано хирургическое лечение. Риск операции уменьшается в 10-15 раз, если ее проводить в период временного прекращения легочного кровотечения.
Особое внимание обращают на профилактику и лечение осложнений, возникающих во время легочного кровотечения. Первоочередной становится профилактика асфиксии вследствие закупорки дыхательных путей кровью. Положение больного должно быть полусидя, что способствует улучшению кровообращения и откашливанию крови. В тяжелых случаях отсасывают кровь из трахеи через катетер. Эффективным является проведение лечебно-диагностической бронхоскопии или интубации, дренирование бронхов и отсасывание сгустков крови. В случаях возникновения ателектаза назначают протеолитические ферменты в сочетании с противотуберкулезными препаратами.
Спонтанный пневмоторакс
Спонтанный пневмоторакс (греч. воздух + панцирь, грудь) — патологическое состояние, характеризующееся поступлением воздуха в плевральной полости при отсутствии поражения грудной клетки.
Патогенез. По механизму возникновения выделяют спонтанный и травматический пневмоторакс. Спонтанный пневмоторакс возникает при нарушении целостности висцеральной плевры, а травматический — париетальной.
Спонтанный пневмоторакс, как правило, является осложнением различных заболеваний легких. Но он может развиваться и без наличия патологического процесса в легких. Такой спонтанный пневмоторакс называется идиопатическим. В этом случае причинами спонтанного пневмоторакса может быть закупорка мелкого бронха мокротой или местный бронхоспазм. Возникает клапанный механизм в бронхах, что сопровождается повышением давления в дистальных отделах дыхательных путей. Вследствие этого альвеолы на ограниченном участке перерастягиваются, стенки их и перегородки атрофируются, и образуется буллезная эмфизема, которая затем разрывается. Травматический пневмоторакс развивается вследствие проникающего повреждения грудной клетки.
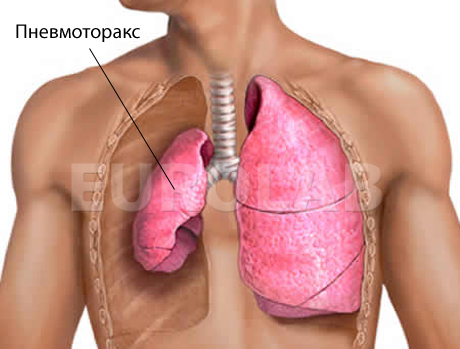
Спонтанный пневмоторакс при туберкулезе легких чаще всего возникает:
а) в результате разрыва буллезной эмфиземы легкого (при фиброзно-очаговом, хроническом диссеминированном туберкулезе легких, пневмосклерозе) или кисты легкого;
б) редко — вследствие прорыва каверны в плевральную щель.
Выделяют следующие виды спонтанного пневмоторакса:
- Открытый — воздух поступает в полость плевры на вдохе и выходит при выдохе через отверстие в висцеральной плевре;
- Закрытый — воздух попадает в плевральную полость при вдохе, но назад не получается, потому что отверстие в висцеральной плевре закрывается;
- Клапанный на вдохе воздух постоянно входит в плевральную пустоту, а на выдохе дефект в висцеральной плевре закрывается, образуя клапан. Клиника спонтанного пневмоторакса в большинстве случаев зависит от размера свободной плевральной полости, вида пневмоторакса и скорости поступления воздуха. Если плевральная полость не облитерированна, ее заполняет воздуха (распространенный пневмоторакс), резко сжимает легкое и органы средостения. Если плевральная полость ограничена (ограниченный пневмоторакс), клинические признаки этого осложнения незначительны.
Больные жалуются на острую боль в пораженной половине грудной клетки, одышку, покашливание. Объективно — тахикардия, тимпанит и ослабленное дыхание на стороне спонтанного пневмоторакса. В случаях ограниченного спонтанного пневмоторакса клинические проявления незначительные, а в тяжелых случаях они настолько характерны, что диагноз можно поставить без рентгенологического исследования. Общее состояние при спонтанном пневмотораксе тяжелое, иногда даже потерей сознания. Больной занимает вынужденное положение — полусидя, становится беспокойным. Появляются симптомы острой недостаточности дыхания, дыхание учащается, становится поверхностным, возникает цианоз, потливость, тахикардия, а в дальнейшем — брадикардия. Смерть больного может наступить от болевого шока или коллапса.
Лечение. Больному придают полусидячее. Вводят омнопон или морфина гидрохлорид для уменьшения боли и угнетения кашлевого центра. Назначают также 2 мл 10% раствора сульфокамфокаина подкожно, оксигенотерапию. Если состояние больного остается тяжелым, проводят пункцию плевральной полости с последующей аспирацией газа к установке отрицательного давления. При аспирации общее состояние больного быстро улучшается, однако затем вновь может ухудшиться, если спонтанный пневмоторакс становится клапанным или открытым.
Если после неоднократной аспирации газа из плевральной полости общее состояние больного ухудшается, рекомендуется проколоть грудную клетку толстой иглой и зафиксировать ее липким пластырем к коже. При этом воздух, который попадает в плевральную полость через поврежденное легкое, будет выходить наружу. Давление в плевральной полости сравнится с атмосферным, вследствие чего легкое и органы средостения не подвергаются сжатию. К игле следует присоединить резиновую трубку, ее конец опустить в дезинфицирующий раствор. Это мероприятие является неотложным в случаях спонтанного пневмоторакса у больных с крайне тяжелым состоянием.
Адекватным методом является дренирование плевральной полости (наложение дренажа по Бюлау) и постоянное отсасывание воздуха. При спонтанном пневмотораксе общее состояние больного удается улучшить консервативными мерами. При неэффективности консервативного лечения ставят вопрос о торакотомии и ушивании поврежденного легкого или резекции легкого.
Источник