Осложнения кровотечений воздушная эмболия
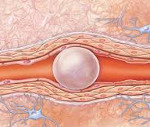
Воздушная эмболия – это закупорка кровеносного русла пузырьками воздуха, попавшими в кровоток из внешней среды. Клинические проявления зависят от типа и величины пораженного сосуда. Наиболее опасна обтурация коронарных и легочных артерий, системы кровоснабжения головного мозга. При поражении ЛА возникают признаки острой дыхательной и сердечной недостаточности. Церебральная форма болезни протекает с развитием симптоматики ишемического инсульта. Диагноз устанавливается на основании клинической картины, данных доплерографии, капнограммы, измерения ЦВД. Специфическое лечение – аспирация газа через катетер, восстановление целостности сосудистого русла.
Общие сведения
Воздушная эмболия (ВЭ) – острое патологическое состояние, возникающее при попадании в кровеносный сосуд воздуха извне. Количество одномоментно введенного газа должно составлять не менее 10-20 мл, в противном случае он растворится в крови, не нанося вреда. Патология считается достаточно редкой, на ее долю приходится не более 2% от всех возможных видов сосудистой окклюзии. С одинаковой частотой определяется у мужчин и женщин, не имеет привязки к возрасту. Смертность при своевременной диагностике и оказании квалифицированной помощи колеблется от 10 до 40%. Отсутствие медицинского пособия при эмболизации легочных и церебральных сосудов приводит к гибели больного в 90% случаев.
Воздушная эмболия
Причины
Самопроизвольное попадание воздуха в кровеносную систему здорового человека практически исключено. Давление в большинстве сосудов избыточно по отношению к атмосфере, поэтому засасывания газов при повреждении сосудистой стенки не наблюдается. Исключение – внутренняя яремная вена, давление в которой при вдохе ниже атмосферного. Иначе выглядит ситуация с обезвоженными пациентами. За счет уменьшения ОЦК давление в центральных сосудах становится отрицательным, нарушение целостности стенки сосуда может привести к попаданию внутрь газов из окружающей среды. К распространенным причинам воздушной окклюзии относятся:
- Травматизация. Атмосферные газы проникают в кровь при баротравме легких (резкое всплытие с глубины, неправильно подобранный режим аппарата ИВЛ), повреждениях грудной клетки, сопровождающихся разрывом кровеносных сосудов. ВЭ также выявляется на фоне травм других анатомических зон при отсутствии своевременной остановки профузного кровотечения.
- Роды. Проникновение газов становится возможным при разрыве плацентарных венозных синусов. Воздух в поврежденные сосуды нагнетается под давлением во время маточных сокращений. Заболевание развивается независимо от величины центрального венозного давления. Симптоматика может возникать не только непосредственно в родах, но и спустя 1-2 суток.
- Медицинские процедуры. К манипуляциям с высоким риском формирования ВЭ относят операции на сосудах, органах грудной клетки, головном мозге, если в ходе вмешательства производится вскрытие венозного синуса. Кроме того, воздух систему кровоснабжения может попадать при неплотном соединении инфузионной системы с центральным венозным катетером или в процессе инфузионной терапии. Подобное происходит при отрицательном ЦВД.
Патогенез
Крупные пузыри воздуха в кровеносном русле могут приводить к окклюзии любых сосудов. Чаще всего блокируются легочные вены, сосуды сердца, артериальные стволы, питающие мозг. При поражении легочной артерии отмечается региональная внутрисосудистая гипертензия, перегрузка ПЖ и острая правожелудочковая недостаточность. Далее в процесс вовлекается левый желудочек, снижается сердечный выброс, нарушается периферическое кровообращение, развивается шок. Воздушная эмболия ЛА сопровождается возникновением бронхоспазма, вентиляционно-перфузионного дисбаланса, инфаркта легкого и дыхательной недостаточности.
При нарушении кровотока в мозговых сосудах формирование патологии происходит по типу ишемического инсульта. На определенном участке мозга нарушается кровоснабжение, нейроткань испытывает кислородное голодание и отмирает. Образуется участок некроза, происходят множественные мелкие кровоизлияния в мозговую ткань. Дальнейшее течение болезни зависит от локализации пораженного участка. Могут обнаруживаться парезы, параличи, нарушение когнитивных функций, сбои в деятельности внутренних органов.
Классификация
Существует несколько критериев систематизации ВЭ. Воздушная эмболия классифицируется по характеру течения (молниеносная, острая и подострая), пути проникновения воздуха в кровоток (ятрогенная, травматическая), направлению движения эмбола (ортоградная, ретроградная, парадоксальная). В клинической практике используют разделение форм болезни по виду пораженного сосуда, включающее следующие варианты патологии:
- Артериальная. Наблюдается закупорка крупных артериальных стволов (коронарных, легочных, церебральных). Встречается в 30-35% случаев, развивается молниеносно, протекает тяжело, с выраженной клинической симптоматикой. Пациент погибает в течение нескольких часов, иногда – минут. Для формирования АВЭ необходимо более 40-50 см3 газа, одномоментно попавшего в кровоток.
- Венозная. Обнаруживается в 65-70% случаев. Приводит к нарушению венозного оттока. Симптоматика прогрессирует сравнительно медленно, жизнеугрожающие состояния выявляются редко. Склонна к подострому течению. При закупорке мелких вен и венул может протекать бессимптомно, кровоток при этом обеспечивается за счет системы коллатералей. Исключение – воздушная окклюзия легочных вен, по которым насыщенная кислородом кровь поступает от легких к сердцу.
Симптомы воздушной эмболии
Клиническая картина различается в зависимости от вида и размера пораженного сосуда. При нарушении оттока крови по крупным периферическим венам возникают типичные признаки тромбоза. Пораженный участок отекает, увеличивается в размерах. При сдавливании определяется сильная болезненность. Кожа в зоне патологии цианотична, имеет место локальная гипертермия. Системной реакцией является умеренная тахикардия, вызванная депонированием определенного объема жидкости и уменьшением ОЦК.
Воздушная эмболия мелких ветвей легочной артерии вызывает кашель, кровохарканье, эпизоды синкопэ, одышку более 20 вдохов, тахикардию в пределах 100-120 ударов в минуту. Нарушения гемодинамики отсутствуют. При закупорке крупных стволов развивается картина острого легочного сердца. У больного выявляется резкая гипотония, набухание шейных вен, увеличение размеров печени, рост ЦВД, психомоторное возбуждение, усиление сердечного толчка. Кожа бледная, холодная, покрыта липким потом.
Поражение коронарных артерий приводит к возникновению острого инфаркта миокарда. Отмечаются типичные боли за грудиной сжимающего характера. Применение нитратов не дает ожидаемого эффекта. АД снижается вплоть до шоковых цифр. Возможен отек легких сердечного происхождения. Типичная картина ОИМ наблюдается не всегда. В 40% случаев болезнь протекает в атипичном варианте, проявляется болями в животе, горле, левой руке и т. д.
Эмболизация структур кровоснабжения мозга становится причиной инсульта. В тканях мозга образуется очаг некроза, от локализации которого зависит клиническая симптоматика. К наиболее распространенным признакам ишемического инсульта относят парезы и параличи, локальное снижение мышечного тонуса, парестезии, расстройства речи, нечеткость зрения, головокружение, головную боль, нарушения устойчивости, дроп-атаки, ослабление кожной чувствительности.
Осложнения
При эмболизации периферических артерий образуются трофические язвы, возникают зоны некроза. Нарушение венозного оттока в конечностях приводит к отекам. Изменения со стороны системы кровоснабжения внутренних органов становятся причиной ослабления или полного прекращения их деятельности. Может развиваться острая почечная или печеночная недостаточность, парез кишечника, недостаточность функции сердца и легких. Поражение церебральных кровеносных структур провоцирует необратимые нарушения в работе организма. Наблюдаются параличи, нарушения в психоэмоциональной сфере, изменения в работе внутренних органов, иннервируемых поврежденным участком мозга.
Диагностика
Диагностику ВЭ осуществляет анестезиолог-реаниматолог в тандеме с непосредственным лечащим врачом пациента. Данные клинического обследования в сочетании с информацией, полученной при использовании аппаратных диагностических методик, обычно не оставляют сомнений в диагнозе. Сложности возникают при определении вида эмболии. Следует дифференцировать окклюзию сосудов, вызванную воздухом, пузырьками газа, образующимися эндогенно при резком изменении давления окружающей среды (кессонная болезнь, газовая эмболия), тромбом, опухолью, инородным телом, конгломератом бактериальных клеток. К числу диагностических мероприятий относятся:
- Физикальные. Проводятся в отделении реанимации или по месту нахождения пациента. В ходе осмотра выявляют косвенные признаки тромбоза и ставят предварительный диагноз. Нужно учитывать, что болезнь далеко не всегда протекает с полным набором симптомов, частота встречаемости некоторых из них не превышает 50-60%.
- Лабораторные. На начальных этапах развития ВЭ лабораторное обследование не слишком информативно. Отмечаются изменения состава газов крови, кислотно-щелочного равновесия, баланса электролитов. При поражении внутренних органов и развитии полиорганной недостаточности происходит увеличение активности печеночных ферментов, рост концентрации креатинина и мочевины в крови. Деструктивные процессы в мышечной ткани становятся причиной повышения уровня миоглобина.
- Инструментальные. При проведении прекардиальной, трансэзофагальной или транскраниальной допплерографии удается установить факт наличия воздуха в сосудах. Исследование является качественным, определить объем газа с его помощью невозможно. Капнограмма свидетельствует об увеличении концентрации углекислого газа в конце выдоха, при измерении ЦВД выявляется неадекватный рост показателей. На ЭКГ обнаруживаются желудочковые экстрасистолы, изменения зубца P, депрессия сегмента ST.
Лечение воздушной эмболии
Устранение последствий попадания воздуха в сосуды производят с использованием медикаментозных и аппаратных способов лечения. Объем необходимой помощи зависит от состояния пациента, выраженности нарушения жизненно важных функций, наличия в клинике необходимого оборудования. Обычно схема восстановительных мероприятий включает в себя следующие методы воздействия:
- Неспецифические медикаментозные. Лечение направлено на минимизацию клинических признаков болезни и предотвращение осложнений. Пациенту назначают стероидные гормоны, кардиотоники, петлевые диуретики, сосудорасширяющие средства, антиоксиданты. На этапе восстановления используют поливитаминные комплексы, ноотропные препараты. При выраженной дыхательной недостаточности больного переводят на ИВЛ в режиме принудительной вентиляции.
- Аппаратные. Воздушная эмболия лечится с помощью гипербарической оксигенации и управляемой гипотермии. ГБО осуществляется под давлением 2-3 атмосферы, количество сеансов варьируется от 5 до 12. Продолжительность каждого из них – 45 минут. При использовании гипотермии тело больного охлаждают до 34°C. Как баролечение, так и холод способствуют увеличению растворимости газов в крови, что позволяет уничтожить тромб, недоступный для удаления оперативным путем.
- Оперативные. Оптимальным методом извлечения эмбола при внутрисердечной ВЭ является его аспирация через подключичный катетер. При этом происходит удаление нескольких сотен миллилитров крови, что может потребовать проведения массивной инфузионной терапии или гемотрансфузии. При точном определении локализации эмбола возможно вскрытие сосуда или венозного синуса.
Прогноз и профилактика
Исход благоприятный в тех случаях, когда воздух удается удалить с помощью малотравматичного подключичного доступа. При внутричерепной или легочной локализации эмбола прогноз ухудшается, поскольку извлечь его хирургическими методами практически невозможно. Применение ГБО и гипотермии не позволяет быстро нормализовать кровоток, следовательно, повышается вероятность необратимых последствий. При поражении периферических вен и артерий угроза для жизни обычно отсутствует, но восстановление пораженных тканей протекает длительно, полной регенерации удается добиться не всегда.
Воздушная эмболизация наиболее часто возникает в ходе медицинских манипуляций, поэтому мероприятия по ее профилактике полностью ложатся на сотрудников лечебного учреждения. При вмешательствах на верхней полой вене больной должен находиться в положении Транделенбурга, катетеризация подключичной вены в момент, когда игла остается с открытым торцом (отсоединение шприца, извлечение проводника), проводится на глубоком выдохе больного. При низком ЦВД следует своевременно перекрывать окончившиеся инфузионные системы.
Источник
Наиболее частым осложнением является
острая кровопотеря. Обычно кровопотеря
приводит к значительным нарушениям
жизнедеятельности организма. Развивающаяся
при этом клиническая картина проявляется
резким нарушением кровообращения.
Характерны бледность кожных покровов,
снижение АД, учащение и ослабление
пульса, холодный липкий пот, уменьшение
ОЦК и депонирование крови. Внезапное
уменьшение ОЦК вызывает резкое ухудшение
функции сердца, прогрессирующее падение
АД. Отмечаются анемия, снижение гемоглобина
крови, уменьшение гематокритного числа.
Если кровопотеря продолжается, то
больной погибает.
Кровь на 40—45 % состоит из форменных
элементов (эритроцитов, тромбоцитов,
лейкоцитов), на 55—60 % из плазмы.
Гематокритное число определяется как
отношение всех форменных элементов
(эритроциты, лейкоциты, тромбоциты) к
общему объему крови. Гематокрит (Ht)
выражают в процентах к общему объему
крови (тогда он обозначается в %), что
соответствует доле форменных элементов
в 1 литре крови (450 мл клеток в 1 литре
крови = 45 %). Определение гематокрита
проводится с помощью специальной
стеклянной градуированной трубочки —
гематокрита, которую заполняют кровью
и центрифугируют. После чего отмечают,
какую её часть занимают форменные
элементы крови (эритроциты, лейкоциты,
тромбоциты). Всё шире распространяется
также использование автоматических
анализаторов.
Шок(потрясение, удар) – это типовой
патологический процесс, протекающий
по фазам, возникающий как ответ организма
на чрезвычайные, сверхсильные повреждающие
воздействия внешней или внутренней
среды. Шок может развиться при различных
заболеваниях, повреждениях и патологических
состояниях. Различаютгеморрагический,
травматический, ожоговый, кардиогенный,
септический, анафилактический,
гемотрансфузионный, нейрогенный и
другие виды шока; наблюдают и смешанные
формы, вызванные сочетанием нескольких
причин.
Несмотря на различное происхождение
разных шоков, у них есть общие особенности
развития:
— прогрессирующие общие нарушения
центрального кровообращения (сердце,
артерии, вены) – нарушения макроциркуляции
(центрального кровотока);
— прогрессирующее ухудшение периферического
кровообращения (артериолы, прекапилляры,
капиллярная сеть, посткапилляры, венулы)
– нарушения микроциркуляции (тканевого,
органного кровотока);
— остановка кровотока в микрососудах
(капилляростаз) приводит к развитию
диссеминированного внутрисосудистого
свёртывания крови (ДВС-синдрома);
— нарушение перфузии тканей (нарушение
тканевого кровотока) приводит к тяжелому
гипоксическому поражению клеток тканей,
жизнеопасным повреждениям органов,
вплоть до возникновения в них очагов
некроза и некробиоза с необратимым
нарушением деятельности этих органов,
в том числе жизненно важных.
В связи с этим при шоке происходит
поражение всех тканей и органов, т.е.
развивается острая полиорганная
недостаточность (острая полиорганная
патология). Поэтому шок может привести
к смерти людей, даже при отсутствии у
них первичных повреждений, несовместимых
с жизнью.
Таким образом, шок характеризуется
критическим снижением кровотока в
тканях, нарушением оксигенации тканей
и метаболизма в тканях, вплоть до
возникновения в них очагов некроза и
некробиоза с необратимым нарушением
деятельности органов, в том числе
жизненно важных.
Геморрагический шок— это острое
нарушение основных систем жизнеобеспечения
организма, развивающееся в ответ на
острую кровопотерю. Геморрагический
шок — один из видов гиповолемического
шока. При гиповолемическом шоке
наблюдается прогрессирующая гипоксия,
обусловленная тем, что лёгкие не могут
передать кислород в кровь, кровь не
может донести его до тканей, а ткани не
в состоянии его усвоить.
В основе геморрагического шока лежит
острая гиповолемия (внезапное уменьшение
ОЦК) — при этом возникает несоответствие
между ОЦК и ёмкостью кровяного русла
организма. Геморрагический шок может
развиться при острой кровопотере свыше
10% ОЦК. В органах при этом возникают
тяжелые нарушения микроциркуляции:
уменьшение скорости кровотока в
капиллярах, агрегация эритроцитов
(склеивание эритроцитов в виде «монетных
столбиков»), появление микросгустков
и др.
В легких это приводит к нарушению
газообмена. Кровь плохо насыщается
кислородом, что, в сочетании с резко
уменьшенным ОЦК, вызывает кислородное
голодание всех органов и тканей.
Геморрагический шок требует проведения
экстренных реанимационных мер и
интенсивной терапии. Чем позднее начато
лечение острой кровопотери, тем более
вероятно развитие необратимых нарушений
микроциркуляции и обменных процессов
в организме пострадавшего.
Различают три стадиигеморрагического
шока
• I стадия— компенсированный
геморрагический шок(синдром малого
выброса). Компенсированный шок — объём
кровопотери, который хорошо восполняется
компенсаторно-приспособительными
возможностями организма больного(централизация кровообращения).
Централизация кровообращения (сохраняющая
достаточный кровоток в миокарде, лёгких
и мозге) обеспечивается сокращением
прекапиллярных и посткапиллярных
сфинктеров.
Централизация кровообращения сохраняется
в течение нескольких часов, но — наряду
с защитой сердца, лёгких и мозга — таит
в себе смертельную опасность, хотя и
более отдалённую, в виде ухудшения
микроциркуляции, гипоксии и нарушения
метаболизма во всех других органах и
тканях. Пациент в сознании, но несколько
возбужден. Кожные покровы и слизистые
оболочки бледные, конечности холодные.
Учащенное дыхание. Отмечается умеренная
тахикардия, пульс слабого наполнения.
Артериальное давление остается в норме,
хотя сердечный выброс снижен, центральное
венозное давление снижается. Олигурия
(уменьшение диуреза) в эту стадию носит
компенсаторный характер и служит для
поддержания ОЦК.
• II стадия—обратимый
декомпенсированный геморрагический
шок. Возникает в случае продолжения
кровотечения и (или) в случае длительного
невосполнения кровопотери. Обратимый
декомпенсированный шок возникает при
более глубоких расстройствах
кровообращения, когда спазм вен и
артериол уже не может поддерживать
центральное кровообращение, нормальную
величину АД.
В дальнейшем, из-за накопления продуктов
анаэробного обмена в тканях и органах,
происходит парез артериол и прекапилляров
(при этом посткапиллярные венулы остаются
суженными) с развитием децентрализации
кровообращения, что сопровождается
переполнением капилляров кровью и
секвестрацией (патологическим
депонированием) крови в капиллярном
русле, агрегацией форменных элементов
крови (густая грязь, тина, ил), транссудацией
жидкой части крови из капиллярного
русла в ткани; всё это приводит к
вторичному уменьшению ОЦК и дальнейшему
снижению АД с прогрессирующим нарушением
коронарного, лёгочного и мозгового
кровотока. Начинается ДВС.
Нарастает бледность кожных покровов и
слизистых оболочек, одышка, тахикардия
120—140 /мин. Артериальное давление
снижается, так как спазм периферических
сосудов уже не может компенсировать
сниженный сердечный выброс. За счет
уменьшения кровотока в почках усугубляется
олигурия, вплоть до анурии. Ухудшение
кровоснабжения мозга проявляется
спутанностью сознания, одышкой. Возникают
шоковые легкие. Гипоксия тканей и
усиление анаэробного метаболизма
приводят к развитию метаболического
ацидоза. Периферический спазм сосудов
уже не в состоянии компенсировать
гиповолемию, центральное венозное
давление низкое или отрицательное.
• III стадия— необратимый
геморрагический шок. Является
следствием длительной декомпенсации
(неподдающейся коррекции) центрального
и периферического кровообращения.
Происходит расширение прекапиллярных
и посткапиллярных сфинктеров, что
приводит к полной несостоятельности
периферического кровообращения. В норме
функционирующие капилляры содержат
около 5 % ОЦК, а в этой стадии шока – до
25 % ОЦК. На участке капилляр-венула
кровоток полностью прекращается из-за
отсутствия разницы кровяного давления.
Жидкость из капилляров усиленно
пропотевает в межклеточное пространство,
увеличивается вязкость крови, развивается
внутрисосудистое свёртывание крови
(ДВС), происходит усиленное расходование
тромбоцитов и других факторов
свёртываемости. В ответ на это увеличивается
фибринолитическая активность крови,
что может привести к геморрагическим
осложнениям. Прогрессирует полиорганная
недостаточность. В жизненно важных
органах возникают очаги некроза и
некробиоза с необратимым нарушением
деятельности этих органов. Несмотря
на проводимое интенсивное лечение, в
этой стадии, у пациентов более 12 часов
сохраняется стойкая артериальная
гипотензия (ниже критического АД),
отсутствие сознания, олигоанурия. Кожные
покровы бледные, выступает холодный
пот, температура тела снижается. Пульс
на периферических артериях определяется
с трудом или отсутствует, частота
сердечных сокращений становится более
140 ./мин, АД ниже 60 мм рт. ст. или не
определяется.
После острой кровопотери возможно
развитие коагулопатических осложнений
(ДВС), обусловленных нарушениями в
системе свертывания крови. Как известно,
в крови имеется ряд факторов (белки,
ферменты), обеспечивающих и предотвращающих
её свертывание в кровеносном русле (или
выход крови в окружающие ткани через
стенки сосудов). Эти вещества объединяют
в понятие «свёртывающей и противосвёртывающей
системы». В норме они находятся в
динамическом равновесии.
К свертывающей системе, например,
относятся протромбин, фибриноген, ионы
Са2+, кантисвертывающей системе— гепарин, фибринолизин и др. В первые
минуты и часы после кровопотери, в
организме активируется свертывающая
система — увеличивается количество
фибриногена и протромбина, развивается
гиперкоагуляционное состояние крови,
благодаря чему изливающаяся кровь
быстро сворачивается и образовавшийся
сгусток может закрыть дефект в сосуде
и вызвать спонтанную остановку
кровотечения.
Такая активизация свертывающей системы
крови, также может способствовать
образованию множества тромбов в обширной
капиллярной сети организма (1-я,гиперкоагуляционная фаза ДВС),
на что потребляется фибриноген и другие
факторы свёртывания. Большое количество
тромбообразующих веществ вместе с тем
теряется с излившейся кровью. Кроме
того, концентрация свертывающих веществ
в крови уменьшается в связи с разведением
крови (гемодилюцией) жидкостью, поступающей
из межтканевых пространств.
Все эти факторы приводят к развитию
гипокоагуляционного состояния крови
(2-я, гипокоагуляционная фаза ДВС),
что может стать причиной вторичных и
очень опасных кровотечений, в том числе
и диапедезных, т.е. кровотечений через
неповрежденную стенку сосуда. Наиболее
часто такие кровотечения происходят в
просвет желудочно-кишечного тракта,
трахеи и бронхов, почек и мочевого
пузыря.
Синдром диссеминированного
внутрисосудистого свертывания крови
(ДВС)является одним из наиболее
тяжелых нарушений в системе свертывания
крови, вызывающих глубокие сдвиги в
динамике кровотока, особенно в
микроциркуляторном русле.
В настоящее время этот синдром
рассматривается как «промежуточный
механизм патогенеза» многих болезней
человека. Он может возникать при различных
травмах, кровопотерях, после больших и
травматических операций, при злокачественных
опухолях, различных шоках, аллергических
реакциях, гнойно-воспалительных
заболеваниях, сепсисе, массивных
трансфузиях крови, поражениях печени,
лейкозах и других заболеваниях.
ДВС-синдром представляет собой
патологический процесс, в основе которого
лежит образование тромбоцитарно-фибриновых
сгустков в системе микроциркуляции, в
результате чего возникают ишемические,
геморрагические и некротические
изменения в жизненно важных органах.
Пусковым факторам ДВС-синдрома в первую
очередь могут быть поврежденные ткани,
обладающие высокой прокоагулянтной
(тромбопластической) активностью и
способствующие развитию свертывания
крови и активации тромбоцитов при
снижении АД.
Хроническое малокровие. Причины
возникновенияхронического
малокровия:
кровоточащий геморрой;
кровоточащие полипы прямой кишки;
трещины прямой кишки;
геморрагические гастриты;
язвенные колиты;
кровоточащая язва желудка и
двенадцатиперстной кишки;
эрозии шейки матки.
Постоянными симптомами являются
слабость, головокружение, тошнота,
нарастающая бледность кожных покровов,
периодическое выделение крови из
естественных отверстий организма.
Также, развиваются анемия, снижение
гемоглобина крови, уменьшение
гематокритного числа.
Кроме острой кровопотери и хронического
малокровия при кровотечениях могут
быть следующие осложнения:
1.Воздушная эмболия. При
ранении крупных глубоких вен (особенно,
при повреждении вен шеи и верхней
половины туловища), в момент глубокого
вдоха в вене снижается кровяное давление,
и тогда воздух через зияющую рану вены
может попасть в полость сердца и далее
в лёгочные артерии — возникает воздушная
эмболия лёгочной артерии, которая может
создать угрозу для жизни больного.
2. Жировая эмболия. Развивается
при переломах трубчатых костей,
богатых костным мозгом и жировой тканью.
Жир, попадая в сосуды, также закупоривает
их.
3. Эмболия околоплодными водами при
кровотечениях и осложнениях в родах.
4.Сдавление органов и тканей
излившейся кровью. Наибольшую
опасность представляют сдавление
гематомами головного мозга, тампонада
(сдавление) сердца при кровоизлиянии в
перикард, сдавление легкого при
кровоизлиянии в плевральную полость.
При ранении крупных артерий, расположенных
в больших мышечных массивах, могут
образоваться большие гематомы, способные
сдавить магистральные артерии и вены
и стать причиной гангрены конечностей.
Эти осложнения требуют экстренной
операции.
5. Пульсирующие гематомы. Они
возникают вследствие повреждения стенки
сосуда и выхода крови в окружающие
ткани, которые пульсируют синхронно
пульсу (рис. 8).

Рис. 8. Схема пульсирующей гематомы
(стрелками показано направление тока
крови)
6. Образование ложных аневризм.
Гематомы часто становятся источником
образования так называемой ложной
артериальной, или артериовенозной,аневризмы— мешковидного образования,
в котором циркулирует кровь.
Операционные кровотечения
Операционные кровотечения возникают
при рассечении тканей во время операции.
Кровопотеря (во время операции) бывает:
предполагаемая(нормальный,
неосложненный ход операции), т. е. хирург
и анестезиолог могут предположить
кровопотерю при той или иной операции;непредполагаемая, которая
возникает при осложнениях в ходе
операции. Чаще всего это отмечается
при повреждении сосудов, технических
трудностях.
Существует понятие о так называемом
сбережении крови в хирургии,
т. е.переливании собственной
крови больному. Это обусловлено
опасностью заражения через кровь донора
ВИЧ, вирусными гепатитами и другими
неизлечимыми болезнями, которые могут
передаваться через кровь.
Пути решения проблемы:
дооперационное резервирование крови
больного;
■ интраоперационное резервирование
крови больного с помощью управляемой
гемодилюции — способ трансфузионной
терапии, предусматривающий дозированное
разбавление крови плазмозамещающими
жидкостями с сохранением нормального
объема крови;
■ интраоперационное сбережение теряемой
крови:
— применение препаратов, уменьшающих
потерю крови;
— использование оптимальных кровезаменителей;
— применение хирургической техники,
обеспечивающей уменьшение операционной
кровопотери.
Самопроизвольная остановка кровотечения.Если бы кровотечения не останавливались
самопроизвольно, то самое незначительное
кровотечение даже из небольших раненых
сосудов могло бы вызвать гибель больного.
На самом деле это не так, и большое
количество кровотечений останавливается
самопроизвольно вследствие свойства
крови свертываться и закупоривать
кровоточащий сосуд свертком крови
(тромбом), сокращения сосуда, вворачивания
интимы внутрь (рис. 2).

Рис. 2. Самопроизвольная остановка
кровотечения (спазм концов артерии при
её повреждении)
Современные способы остановки
кровотеченияделятся на две
группы:
— методы временной остановки;
— методы окончательной подготовки.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник


