Оперативное лечение при профузном кровотечении из острой язвы желудка
Кровотечение из гастродуоденальных язв — показание к неотложной операции:
- экстренной, если с помощью нехирургических методов его не удаётся остановить;
- срочной, когда слишком велика угроза его рецидива.
Таким образом, в экстренном порядке оперируют следующих пациентов:
- больных с профузным продолжающимся кровотечением, геморрагическим шоком и клинико-анамнестическими данными, свидетельствующими о кровотечении язвенной природы;
- больных с массивным кровотечением, если консервативные мероприятия, включая эндоскопические методы, оказались неэффективными;
- больных с рецидивом кровотечения в стационаре.
Срочная операция показана больным с язвенным кровотечением, остановка которого консервативными способами представляется недостаточно надёжной, или есть указания на высокий риск рецидива кровотечения. Больным этой группы хирургическое вмешательство, как правило, проводят в течение 12—24 ч с момента поступления (время, необходимое для подготовки больного к операции). Следует лишь подчеркнуть, что доля таких больных по мере внедрения надёжных средств неоперативного гемостаза постепенно сокращается, о чём уже было сказано выше. Особые надежды возлагают на комбинированный способ ведения таких больных, включающий адекватный эндоскопический гемостаз и современную противоязвенную терапию, включающую дозированное внутривенное введение блокатора протонной помпы под контролем 24-часовой рН-метрии.
Прогноз рецидива кровотечения, остановленного эндоскопически, основывают на учёте клинико-лабораторных данных, отражающих в основном интенсивность кровотечения, и результатах эндоскопического исследования. Клинико-лабораторные критерии высокой угрозы рецидива кровотечения:
- клинические признаки геморрагического шока;
- обильная рвота кровью и/или массивная мелена;
- дефицит глобулярного объёма, соответствующий тяжёлой степени кровопотери.
Эндоскопические критерии высокой угрозы возврата кровотечения:
- крупные тромбированные сосуды в язвенном кратере;
- язвенный дефект большого диаметра и глубины;
- локализация язвы в проекции крупных сосудов.
Наличие двух любых неблагоприятных факторов расценивают как свидетельство существующей угрозы повторного кровотечения.
Если кровотечение остановлено консервативными методами и риск его возобновления невелик, неотложное оперативное вмешательство не показано, таких больных ведут консервативно.
В практической хирургии выделяют ещё одну группу больных, для которых неотложная операция любого объёма неприемлема. Это больные преклонного возраста с предельной степенью операционно-анестезиологического риска, как правило, обусловленного декомпенсацией сопутствующих заболеваний на фоне перенесённой кровопотери. Таких больных, даже при указаниях на высокий риск рецидива кровотечения, вынужденно ведут консервативно, как указано выше, с динамическим эндоскопическим контролем. Контрольные эндоскопические исследования носят в таких случаях лечебный характер, их проводят ежедневно до исчезновения риска рецидива кровотечения. Хирургическую операцию таким больным проводят как сугубо вынужденную меру («операция отчаяния»).
Выбор метода хирургического вмешательства, прежде всего, зависит от тяжести состояния больного, степени операционно-анестезиологического риска, а также локализации и характера кровоточащей язвы. До сравнительно недавнего времени вопрос о выборе метода операции при этом осложнении язвенной болезни решали фактически однозначно — резекция желудка. Сейчас у хирурга в арсенале существуют следующие средства хирургического лечения язвенных желудочных кровотечений.
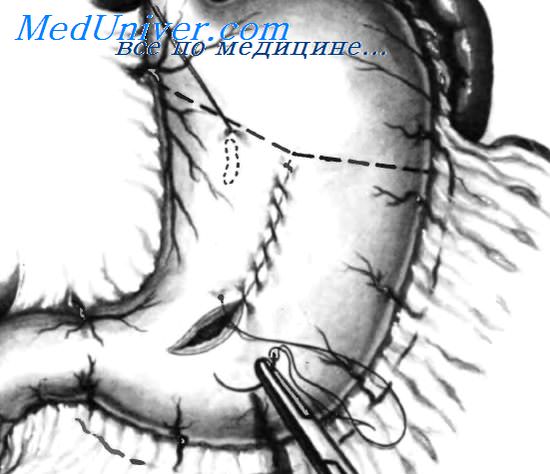
Органосохраняющие операции с ваготомией (как правило, стволовой) применительно к запросам неотложной хирургии имеют особое значение, так как отличаются технической простотой. Остановка кровотечения из дуоденальной язвы заключается в пилородуоденотомии, иссечении и/или прошивании источника кровотечения отдельными швами (рис. 1), а при пенетрации — с выведением язвенного кратера из просвета кишки (экстрадуоденизацией) и последующей стволовой ваготомией с пилоропластикой. Летальность после этой операции составляет 3—5%.

Рис. 1. Прошивание кровоточащей язвы. Выполнена продольная гастродуоденотомия. Края разреза разведены в поперечном направлении. На задней стенке двенадцатиперстной кишки видна язва с сосудом, которую прошивают 8-образным швом.
Антрумэктомия с ваготомией при дуоденальной локализации кровоточащей язвы показана больным со сравнительно невысокой степенью операционного риска (молодой возраст, небольшая или средняя степень кровопотери). Негативная сторона этой операции — техническая сложность, вместе с тем она обеспечивает более надёжную остановку кровотечения и большую радикальность лечения язвенной болезни. Последнее обстоятельство немаловажно, когда массивному кровотечению предшествует длительный анамнез с упорным течением заболевания. Кроме того, такой вариант операции показан пациентам с сочетанными осложнениями — кровотечением и поздней стадией стеноза, а также при сочетанной форме язвенной болезни. При проведении вмешательства хирург .должен быть готов к закрытию «трудной» дуоденальной культи, когда речь идёт о язве, пенетрирующей в поджелудочную железу. Летальность после этой операции составляет 5—10%.
Пилоропластику с иссечением или прошиванием язвы без ваготомии выполняют вынужденно в связи с продолжающимся кровотечением, которое невозможно остановить эндоскопическим способом, как правило, у пациентов пожилого и старческого возрастов с крайне высоким операционно-анестезиологическим риском. Послеоперационная летальность у таких больных превышает 50%.
Резекция желудка (рис. 2) показана при кровоточащей желудочной язве, если степень операционного риска сравнительно невысока. Послеоперационная летальность после резекции составляет 2—7%.
Иссечение язвы (клиновидная резекция) или прошивание желудочной язвы через гастротомический доступ можно предпринять у больных с предельно высокой степенью операционного риска. Этим технически несложным оперативным вмешательством можно остановить кровотечение из язвы желудка. Такие операции носят характер «вынужденных», когда другие средства гемостаза исчерпаны. Послеоперационная летальность превышает 50%.

Рис. 2. Резекция желудка по Гофмейстеру—Финстереру (схема операции): 1 — культя двенадцатиперстной кишки; 2— гастроэнтероанастомоз.
Послеоперационный период
Особенности ведения ближайшего послеоперационного периода зависят от тяжести состояния больных (степень кровопотери, пожилой возраст и сопутствующие заболевания), а также от характера проведённого оперативного вмешательства. Послеоперационный период у больных, перенёсших прошивание кровоточащей язвы и органосбеегающие операции с ваготомией, имеет особенности. В ближайшем послеоперационном периоде больному проводят курс противоязвенной терапии, включающий ингибиторы протонной помпы либо последнее поколение Н2-блокаторов, а также комплекс антихеликобактерной терапии. Особенность послеоперационного периода у этих больных — необходимость профилактики моторно-эвакуаторных расстройств оперированного желудка.
Прогноз
Арсенал современных консервативных и оперативных методов позволяет с удовлетворительными результатами решить сложный вопрос об угрозе жизни больного с профузным язвенным кровотечением. Многое зависит от своевременности и адекватности оказания неотложной помощи.
После оценки ближайших результатов операций (резецирующих, органосохраняющих с ваготомией) больные, находящиеся на диспансерном наблюдении, должны быть через 2—3 мес переданы врачу-гастроэнтерологу. Прогноз рецидива язвы зависит не только от проведённого оперативного вмешательства (оно должно быть патофизиологически обоснованным), но и от хорошо организованной консервативной терапии (поддерживающая и противорецидивная антисекреторная терапия, антихеликобактерное лечение с достижением эрадикации). Особое место занимают больные, перенёсшие язвенные кровотечения из желудочной язвы. Им необходимо пристальное внимание из-за возможности ракового перерождения (малигнизации) хронической язвы желудка.
Савельев В.С.
Хирургические болезни
Опубликовал Константин Моканов
Источник
Кровотечение из язвы двенадцатиперстной кишки. Операции при кровотечениях из язв.
Наилучшим способом лечения кровотечения из дуоденальной язвы является резекция желудка, будь то гемигастрэктомия в сочетании со стволовой ваготомией или резекция 70% желудка. К местному гемостазу можно прибегать у пациентов в угрожающем состоянии, чтобы избежать выполнения резекции. Однако местный гемостаз не исключает возможности рецидива кровотечения, что случается достаточно часто. Для проведения местного гемостаза при кровотечении из дуоденальной язвы можно выполнить разрез длиной 3 см на передней стенке двенадцатиперстной кишки, который должен начинаться на 15 мм ниже привратника. Можно также произвести дуоденопилороантральный разрез (длиной 5 см), 2 см которого захватывают двенадцатиперстную кишку и приблизительно 3 см — антральный отдел желудка. Это тот же разрез, который используется при выполнении пилоропластики по Heineke—Mikulicz.
При массивных язвенных кровотечениях из даенадцатиперстной кишки, которые обычно случаются при локализациях язв на задней дуоденальной стенке с пенетрацией в поджелудочную железу, гемостаз представляет собой нелегкую задачу. В большинстве случаев массивное кровотечение из дуоденальной язвы является следствием эрозии дуоденального артериального комплекса, описанного Berne и Rosoff в 1969 году. Реже кровотечение из дуоденальной язвы не имеет отношения к этому комплексу. Если кровотечение связано с артериальным комплексом, то необходимо лигировать желудочно-даенадцатиперстную артерию выше, ниже и латеральнее места эрозии. Если эта артерия перевязана только выше кровоточащего участка, кровотечение будет продолжаться, так как кровь будет поступать через правую желудочно-сальниковую и верхнюю и переднюю поджелудочно-двенадцатиперстные ветви желудочно-даенадцатиперстной артерии.
Прошивание желудочно-двенадцатиперстной артерии выше и ниже эрозированного участка может оказаться недостаточным в случаях, когда поперечная артерия поджелудочной железы отходит медиально от желудочно-даенадцатиперстной артерии. Для проведения гемостаза с минимальным риском рецидива кровотечения необходимо выполнить тройное прошивание по Бете и Rosoff. Если источником кровотечения не являются артерии из гастродуоденального артериального комплекса, швы следует накладывать так же. как при язвах желудка.
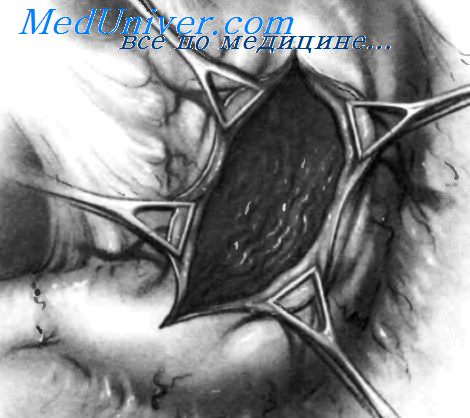
У пациентов с кровотечением из дуоденальных язв, расположенных в постбульбарной области или в нисходящей части двенадцатиперстной кишки, огромное значение приобретает местный гемостаз, позволяющий избежать выполнения резекции, которая очень опасна из-за близости язвы к большому дуоденальному сосочку и общему желчному протоку.
Осуществив местный гемостаз, некоторые хирурги заканчивают операцию проксимальной желудочной ваготомией или стволовой ваготомией с пилоропластикой. Если из-за наличия диагностического дуоденального разреза невозможно выполнить надежную пилоропластику, можно произвести гастроеюностомию, пилоропластику по Finney или гастродуоденостомию по Jaboulay.
У пациентов с кровотечением из язвы анастомоза операцией выбора, если позволяет состояние пациента, является резекция желудка. Если пациенту ранее уже выполнялась резекция желудка, необходимо выполнить повторную резекцию. Если пациенту ранее выполнялась ваготомия, следует выполнить контрольную повторную ваготомию, предпочтительно наддиафрагмальным доступом. У пациентов в очень тяжелом состоянии следует прибегнуть к местному гемостазу. Однако осуществить местный гемостаз бывает нелегко, если язва анастомоза возникает у пациента с выполненной ранее обширной резекцией желудка и позадиободочным анастомозом. У некоторых из этих пациентов местный гемостаз можно осуществить только с использованием торакоабдоминального доступа. Этот разрез следует использовать для выполнения наддиафрагмальной ваготомии.
На передней стенке желудка выполнен срединный разрез для ревизии его внутренней поверхности чтобы найти источник кровотечения и, при необходимости, осуществить местный гемостаз.
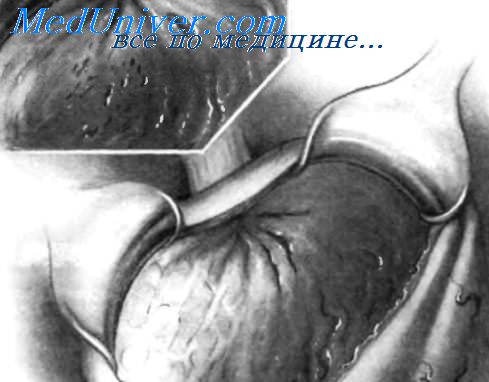
Передняя стенка желудка рассечена, и его края захвачены большими зажимами Duval. Это обеспечивает временную остановку кровотечения из многочисленных сосудов, расположенных в стенке желудка. Тракции, выполняемые с помощью этих зажимов, позволяют широко открыть желудок для его ревизии. Все сгустки крови из желудка необходимо удалить вручную.
Использование крючков для ревизии верхней части желудка позволяет улучшить качество исследования. На фрагменте А представлен тяжелый эрозивный гастрит с несколькими массивно кровоточащими острыми язвами. На фрагменте В изображено кровотечение из разрыва слизистой оболочки желудка вблизи пищеводно-желудочного соединения (синдром Mallory-Weiss). На фрагменте С изображена леиомиома желудка вблизи кардии, явившаяся причиной кровотечения.
Здесь показана массивно кровоточащая язва желудка, расположенная на задней стенке по малой кривизне. Местный гемостаз осуществляют прошиванием язвы нерассасывающимися нитями. Необходимое количество швов определяется размерами язвы и их эффективностью для остановки кровотечения.
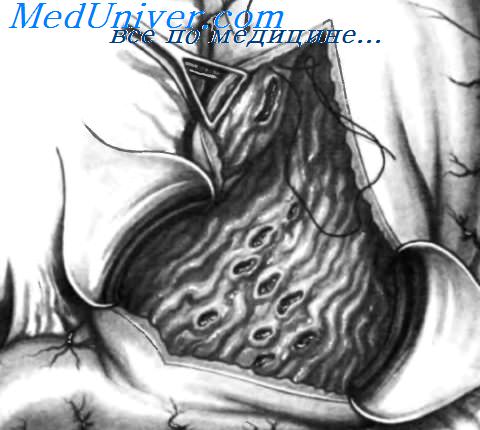
Массивное кровотечение из язвы желудка, локализованной в верхней его части на задней стенке около большой кривизны. Местоположение язвы показано пунктирной линией в форме овала. Передняя стенка желудка вскрыта и ее края удерживаются атравматическими зажимами Duval. Локализация язвы препятствует проведению адекватного местного гемостаза. Чтобы облегчить наложение гемостатических швов, желудочно-ободочная связка пересечена и перевязана на достаточном протяжении, что позволило инвагинировать большую кривизну и вывести язву в положение, более удобное для проведения местного гемостаза.
У некоторых пациентов невозможно предотвратить возникновение массивного кровотечения из острых язв желудка, несмотря применение очень эффективных профилактических средств, доступных в настоящее время. К операции следует прибегать в случаях, когда массивное кровотечение из острой язвы желудка не удается остановить с помощью медикаментозной терапии и эндоскопических методов. При тяжелом кровотечении некоторым пациентам может быть показана резекция желудка. Острые язвы желудка обычно невозможно обнаружить пальпаторно, поэтому их локализацию нельзя установить при осмотре желудка снаружи. Для того чтобы быть уверенным, что самая высокая кровоточащая язва резецирована, полезно обозначить ее месторасположение скобкой или швом, который затем иссекают при резекции, как показано на рисунке.
Самая высокая кровоточащая острая язва отмечена швом. Гастротомическое отверстие ушито непрерывным швом, после чего немедленно выполнена резекция желудка. Верхняя граница резекции показана пунктирной линией. Самая высокая язва обозначена пунктирной линией в форме овала.
Обычно синдром Mallory-Weiss, возникающий при разрывах слизистой оболочки желудка вблизи пищеводно-желудочного соединения, успешно лечится медикаментозными и эндоскопическими методами. В некоторых случаях бывает необходимо произвести оперативное вмешательство и осуществить гемостаз посредством ушивания разорванной слизистой оболочки, как показано на фрагменте рисунка.
У некоторых пациентов, имеющих показания к оперативному лечению по поводу кровоточащей язвы желудка, гемостаз может быть достигнут клиновидной резекцией содержащего язву участка. Однако показания выполнению клиновидной резекции очень ограничены. Клиновидная резекция выполнима, если кровоточащая язва расположена на малой кривизне несколько выше вырезки. Если язва расположена проксимальнее, выполнение клиновидной резекции затруднительно или невозможно. Если язва локализована ниже вырезки, клиновидная резекция противопоказана, так как при этом будут рассечены нервы Latarjet. Сразу после выполнения резекции дефект ушивают, как показано на рисунке.
— Также рекомендуем «Перфоративные язвы желудка и двенадцатиперстной кишки. Тактика при перфорации.»
Оглавление темы «Осложнения язв желудка. Осложнения после резекции желудка.»:
1. Техника резекции желудка при высоко расположенных язвах. Методика операции при высоких язвах желудка.
2. Язвы желудка пенетрирующие в поджелудочную железу. Операции при пенетрирующих язвах.
3. Хирургическое лечение кровотечений из язвы желудка. Тактика хирурга при кровотечениях из язв желудка.
4. Кровотечение из язвы двенадцатиперстной кишки. Операции при кровотечениях из язв.
5. Перфоративные язвы желудка и двенадцатиперстной кишки. Тактика при перфорации.
6. Операции при перфорации язвы двенадцатиперстной кишки и желудка.
7. Осложнения при операциях на желудке. Язвы анастомоза и рецидивирующие язвы.
8. Операции при язвах анастомоза и рецидивирующих язвах. Методика операций при рецидивирующих язвах.
9. Техника операции по поводу пептической язвы анастомоза. Устранение осложнений задней чрезбрыжеечной гастроеюностомии.
10. Желудочно-тощекишечно-толстокишечный свищ. Устранение желудочно-кишечных свищей.
Источник
Острые эрозивно–язвенные поражения слизистой желудка и 12–перстной кишки встречаются у 3–4% при диагностической эзофагогастродуоденоскопии (ЭГДС). Однако истинная частота этих поражений слизистой не установлена. Обнаружение острых эрозий и язв обычно бывает, когда пациенты обследуются по поводу выраженных симптомов диспепсии, но чаще – при появлении таких осложнений, как кровотечения, в 60–70% случаев, или перфорации в 0,5–3% случаев острых язв [5,6,10]. Нередко острые эрозии и язвы, осложненные кровотечением, возникают у пациентов после травм, ожогов и оперативных вмешательств [1,2,4]. Описаны случаи выявления эрозий и язв верхних отделов желудочно–кишечного тракта после незначительных по объему операций у пациентов, ранее не страдавших заболеваниями ЖКТ. По секционным данным острые изъязвления обнаруживаются в 24% наблюдений, а при невыборочной эзофагогастродуоденоскопии у 50–100% пациентов в отделениях интенсивной терапии. Летальность при ЖКК из острых язв у больных в отделениях интенсивной терапии (ОРИТ) достигает 80% [1,2,11]. Существуют различные морфологические критерии, позволяющие разделить эрозии слизистой и острые язвы. При острых язвах имеются более глубокие поражения, захватывающие иногда все слои стенки органа [6]. Поэтому частота развития кровотечений различной степени из острых язв достигает 75%. В большинстве публикуемых работ к кровотечению из острых язв часто относятся, как к язвенной болезни и применяют к ним те же лечебно–тактические установки. Клиническое течение острых язв значительно отличается от проявления язвенной болезни. Неосложненные острые язвы протекают у большинства больных бессимптомно. Появление болей в эпигастральной области, тошноты, рвоты и болезненности при пальпации брюшной стенки может указывать на образование острых язв и эрозий желудка или кишечника. Диагностика неосложненных язв представляет определенные трудности. Из всех известных методов диагностики только ЭГДС позволяет правильно установить диагноз.
Острые язвы органов пищеварения наблюдаются в любом возрасте, как у новорожденных, так и у лиц старческого возраста. Частота острых язвенных поражений в пожилом возрасте достигает 74,6%. В клинике госпитальной хирургии №1 РГМУ на базе московской городской клинической больницы № 15 им. О.М. Филатова за период 2000–2005 гг. пролечено 745 пациентов с желудочно–кишечным кровотечением из острых язв. Средний возраст пациентов составил 59±18 лет. Из них старше 60 лет было 53,7%. По локализации острых язвенных поражений у 155 (21%) пациентов они были в двенадцатиперстной кишке, у 590 (79%) в желудке. Примечательно, что в желудке острые язвы носили множественный характер в 48% случаев.
При анализе основных причин появления острых язв выявлено, что 356 (47,8%) пациентов поступали с кровотечением в хирургические отделения с амбулаторного приема, остальные лечились в различных отделениях стационара. В таблице 1 представлены подразделения стационара, где случилось кровотечение из острых язв.
Как правило, у стационарных пациентов причиной ЖКК из острых язв были осложненное течение основного заболевания либо его декомпенсация. При этом в большинстве случаев не проводилась профилактика острых эрозивно–язвенных поражений ЖКТ по какой–либо схеме.
Согласно данным литературы и полученному собственному материалу, исходя из причин развития острых язв, были выделены 3 группы пациентов:
1 – связанные с приемом лекарственных препаратов обладающих ульцерогенным действием (стероиды, НПВП, антикоагулянты, дезагреганты и др.);
2 – развивающиеся в состоянии стресса, в послеоперационном периоде, в условиях органной дисфункции, у пациентов ОРИТ;
3 – появляющиеся при некоторых острых и хронических заболеваниях, соматической патологии, у больных пожилого и старческого возраста преимущественно сосудистыми заболеваниями, ИБС, системным атеросклерозом, сахарным диабетом.
У большинства пациентов с кровотечением из острых язв нередко имеются все три фактора, неблагоприятных по формированию осложнений. На рисунке 1 представлено распределение пациентов по причинам формирования осложнений острых язв.
Наиболее часто в стационаре наблюдались острые язвы, появляющиеся на фоне декомпенсации некоторых острых и хронических заболеваний, часто сопутствующих синдрому полиорганной недостаточности (ПОН). К ним можно отнести язвы T. Curling, описавшего в 1842 г. острые язвы 12–перстной кишки у 10 пациентов с обширными ожогами, и H. Cushing, в 1932 году установившего связь между поражением гипоталамуса и острыми язвами.
Т. Бильротом в 1867 г. описаны наблюдения острых язв у больных с сепсисом. Наиболее часто острые язвы в этой группе встречаются при сочетании заболеваний сердечно–сосудистой системы, ЦВБ и сахарного диабета. У более чем половины наблюдаемых нами пациентов острые язвы возникали при декомпенсации терапевтической или неврологической патологии и ПОН 2–3 степени, которым соответствовали показатели APACHE >15 (Acute Physiological and Chronic Health Estimation) и, MODS>8 баллов (Multiple organ dysfunction score).
При анализе характера сопутствующей патологии была обнаружена существенная зависимость появления ЖКК из острых язв с числом системных поражений органов. У 392 (92%) пациентов с сопутствующей патологией наблюдалось сочетание двух и более заболеваний, наиболее частыми были проявления ишемической болезни сердца, хронических неспецифических заболеваний легких и цереброваскулярной болезни. Кроме того, в этой группе были 23 пациента с декомпенсированным циррозом печени и печеночной недостаточностью и 10 пациентов с хронической почечной недостаточностью.
Таким образом, к факторам риска развития осложнений из острых язв в этой группе относятся:
• пожилой возраст
• снижение физической активности
• 2–3 степень органной дисфункции по оценке тяжести APACHE, MODS
Поэтому при обнаружении этих неблагоприятных факторов у пациентов должна проводиться профилактика эрозивно–язвенных поражений ЖКТ.
Острые язвы, связанные с приемом лекарственных препаратов, наблюдаются у 45–68% больных пожилого возраста и в последнее время составляют треть причин гастродуоденальных кровотечений. Согласно нашему материалу, это вторая по частоте причина появления осложнений острых язв у стационарных пациентов. В большей части эти язвы появляются после приема ингибиторов циклооксигеназы. В этой группе 168 пациентов были старше 65 лет, с сердечно–сосудистой патологией и принимали более 3 лекарственных препаратов в сутки, как правило, дезагреганты (ацетилсалициловая кислота), антикоагулянты (фениндион, варфарин), НПВП (диклофенак, метамизол). Сочетание симптомов диспепсии с постоянным приемом дезагрегантов повышает риск развития острых язв в 1,5–2 раза. Кроме того, к факторам риска развития таких гастропатий относят:
– пожилой возраст;
– наличие язвенного анамнеза;
– сочетанные или декомпенсированные формы сопутствующих заболеваний: сердечно–сосудистых, цереброваскулярных, сахарного диабета;
– снижение физической активности;
– одновременный прием антикоагулянтов, глюкокортикостероидов и НПВП;
– короткие, менее 1 месяца курсы НПВП и стероидов.
При сочетании 2 и более перечисленных факторов риск развития эрозивно–язвенных поражений ЖКТ увеличивается в 2 раза. В 75–90% случаев они осложняются ЖКК.
Острые язвы в раннем послеоперационном периоде развиваются у 2,5–24% больных. Частота наших наблюдений острых язв в послеоперационном периоде составила 126 (17%) пациентов. Сравнительно небольшое число наблюдений этих язв связано с применением антисекреторных препаратов для профилактики осложнений в группах риска у оперируемых больных. Все острые язвы в этой группе манифестировали ЖКК на 4–9–е сутки после операции и наблюдались при осложненном течении послеоперационного периода и прогрессировании органной дисфункции. Факторами риска развития являлись:
– длительная искусственная вентиляция легких (более 48 часов);
– коагулопатии, ДВС–синдром;
– развитие выраженной органной дисфункции (ПОН);
– артериальная гипотензия и шок более 2 часов;
– алкоголизм;
– лечение глюкокортикоидами;
– длительная назогастральная интубация, более 48 часов.
Все эти факторы имеют I–II уровни доказательности и являются абсолютными для проведения профилактики стрессовых язв у больных в ОРИТ [2,9,11,12]. Установлено, что профилактика острых язв снижает риск развития ЖКК, не увеличивая частоту развития нозокомиальной пневмонии в послеоперационном периоде [2,8,12]. Проблема профилактики стресс–повреждений желудка и 12–перстной кишки обсуждалась на 31 Конгрессе Общества критической медицины в Сан–Диего (2002 г.), на пленуме Российской ассоциации специалистов по хирургической инфекции (РАСХИ), Иматра, 2003.
Выделяют 2 варианта острых язв в раннем послеоперационном периоде:
I – поверхностные диффузные эрозии с низким риском развития кровотечения;
II – глубокие локализованные язвы с высоким риском геморрагических осложнений, частота которых у больных, находящихся в ОРИТ, достигает 14%, а летальность при них – 64% [2]. Трудности диагностики острых язв и эрозий желудка заключаются в том, что у 60% пациентов отсутствуют клинически значимые симптомы ЖКК, кровотечение носит скрытый характер и диагностируется лишь при появлении гемодинамических нарушений.
Диагностика кровотечения
из острых язв
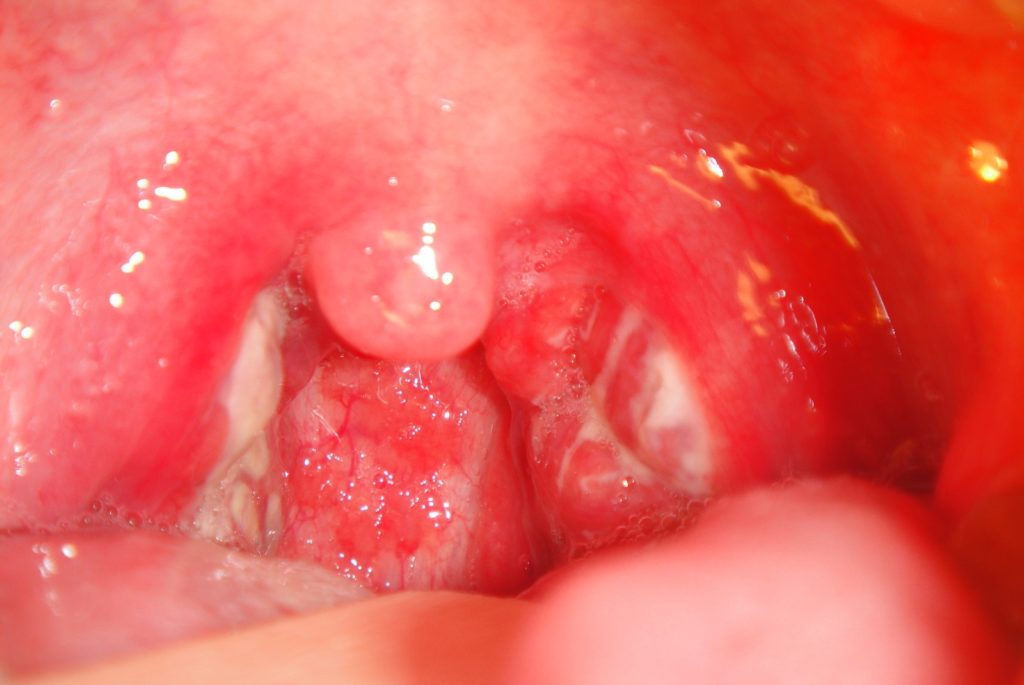
Стандартом в диагностике эррозивно–язвенных поражений верхних отделов ЖКТ является эндоскопия. При явных клинических симптомах ЖКК имеют диагностическое значение общеклинические и лабораторные методы исследования, которые, однако, не дают точной информации об источнике кровотечения. При эндоскопическом исследовании острой эрозией называют поверхностный дефект слизистой оболочки, не выходящий за пределы эпителия слизистой. Острой язвой – поверхностный дефект слизистой оболочки без вовлечения в воспалительный процесс подслизитого слоя. Обычно острые язвы небольших размеров 5–10 мм в диаметре, форма язв округлая, края ровные гладкие, дно неглубокое, часто с геморрагическим налетом. Характерна для острых язв их множественность, нередко наблюдается сочетание их локализации в желудке и в 12–перстной кишке. На рисунках 2 и 3 представлены острые язвы желудка разной этиологии.
Диагностика острых язв основывается на данных анамнеза, клинических проявлениях, результатах эндоскопии, а также морфологического изучения слизистой. Помимо детального осмотра гастродуоденальной зоны во время ЭГДС, определенное значение имеет первичная оценка причин и характера острых язв. При отсутствии признаков активного кровотечения, если позволяют условия, делают биопсию слизистой из зон язв для исключения опухолевого поражения желудка. Кроме того, выполняют эндоскопическую топографическую рН–метрию, позволяющую дифференцировать кислотно–пептические поражения от некислотных. При выполнении эндоскопической рН–метрии пациентам с состоявшимся кровотечением у большей части обследуемых всех трех групп обнаружена гиперсекреция в зонах кислотообразования с рН менее 2 ед.
После выполнения эндоскопического гемостаза при активном кровотечении, а также при самопроизвольно остановившемся у всех пациентов с острыми язвами необходимо провести эндоскопическую оценку риска рецидива кровотечения по Forrest, сформировав с учетом причин образования язв группы высокого и низкого риска рецидива. К группам высокого эндоскопического риска рецидива ЖКК из острых язв мы относили пациентов:
• с активным кровотечением из одной или нескольких острых язв на момент первичной эндоскопии F IА, F IВ с любой степенью тяжести кровопотери или анемии, их в нашем наблюдении было 105 (14,1%);
• с состоявшимся кровотечением F IIA, F IIB со средней или тяжелой кровопотерей или анемией, таких пациентов выявлено 240 (32,2%).
В этих группах пациентов требовался либо эндоскопический гемостаз, либо эндоскопическая профилактика рецидива ЖКК, как и у пациентов с хронической язвой. У остальных 53,7% пациентов с F IIC, F III при клинической манифестации кровотечения независимо от степени выраженности анемии констатирован низкий риск рецидива ЖКК.
По результатам первичной гастроскопии в группах высокого риска рецидива ЖКК необходимы динамические исследования у пациентов для осуществления эндоскопической профилактики повторной геморрагии. Срок выполнения повторной ЭГДС зависит от надежности выполненного первичного гемостаза в среднем составляет 1–3 дня от первого исследования. Во время динамической ЭГДС повторно оценивается риск рецидива ЖКК и осуществляется его профилактика при сохраняющейся угрозе. В поздние сроки после гемостаза повторная ЭГДС используется для оценки результатов заживления язв или их хронизации. Обычно 7–10 дней достаточно, чтобы на фоне устранения основных факторов эррозивно–язвенного поражения наблюдалась картина рубцевания язв. Если этого не происходит, у 10–12% пациентов возможна хронизация острых язв с появлением признаков формирования воспалительного вала, углубления их и повторных осложнений. Пример прогрессирования острой язвы на фоне лечения представлен на рисунках 4 и 5.
При хронизации язвы на повторных ЭГДС тактика лечения должна быть такой же, как и при язвенной болезни, т.е. повторные рецидивы кровотечения являются показаниями к оперативному лечению. Поэтому таким пациентам в исследовании должны применяться такие методы, как рентгенография желудка, внутрижелудочная традиционная и суточная рН–метрии, а также в дальнейшем диспансерное наблюдение как при язвенной болезни.
Профилактика и лечение
кровотечений из острых язв
Основным методом лечения кровотечения из острых язв ЖКТ в настоящее время является эндоскопический гемостаз. От успешности этого этапа во многом зависит исход лечения пациентов с острыми язвами. У 640 (86%) пациентов кровотечение было состоявшимся на момент осмотра, у 105 (14%) активным, что потребовало эндоскопической остановки при первичном обследовании. Использовали инъекционные способы в виде периульцерозного введения спирт–новокаиновой смеси, термические электрокоагуляцию, аргоно–плазменную коагуляцию, лазерокоагуляцию, микроволновую коагуляцию. При активном кровотечении преимущественно использовали комбинированные способы гемостаза, сочетая инъекционные способы и термические.
При состоявшемся кровотечении у пациентов высокого риска рецидива осуществляли эндоскопическую профилактику рецидива ЖКК одним или несколькими перечисленными методами. У пациентов с F IIB условием эффективного эндоскопического гемостаза является удаление с язвы сгустка крови с помощью отмывания или петли с последующей профилактикой рецидива или остановкой активного кровотечения. При низком риске рецидива среди 400 пациентов только у 120 (30%) была осуществлена профилактика рецидива, что может послужить в дальнейшем одной из причин повторного кровотечения в этой группе.
Первичный эндоскопический гемостаз был успешен у всех 105 пациентов с активным кровотечением, у всех применен комбинированный способ гемостаза.
В группе высокого риска рецидива проводился эндоскопический контроль гемостаза, контрольную ЭГДС выполняли от 1–5 суток после первичного обследования. При каждой ЭГДС оценивали качество гемостаза, риск рецидива кровотечения и проводили профилактику всеми перечисленными способами.
При успешном эндоскопическом гемостазе дальнейшими методами профилактики и лечения являются: антисекреторная и гастропротекторная терапия, направленные на поддержание рН в желудке выше 6 ед. большую часть времени суток, нормализация моторно–эвакуаторной функции желудка, повышение резистентности слизистого барьера. Для профилактики и лечения острых язв в настоящее время используют: антацидные средства, антагонисты Н2–рецепторов и ингибиторы протонной помпы (ИПП), гастропротекторы. Из всех групп препаратов для профилактики и лечения ЖКК на сегодняшний день ингибиторы протонной помпы (ИПП) наиболее отвечают всем требованиям современной антисекреторной терапии и рекомендованы Международной ассоциацией гастроэнтерологов для лечения целого ряда кислотозависимых заболеваний. ИПП оказывают гораздо более сильное и продолжительное антисекреторное действие по сравнению с блокаторами Н2–рецепторов [3,7,13]. Весьма важным для лечения язвенных кровотечений является наличие не только таблетированных, но и парентеральных форм этих препаратов. Поэтому они являются оптимальными для профилактики образования острых язв ЖКТ и лечения их осложнений.
Для оценки эффективности и необходимости антисекреторной терапии при острых язвах с ЖКК на 3–5–е сутки после первичного гемостаза при стабильном состоянии пациентов мы использовали внутрижелудочную рН–метрию. Исходили из положения, что соляная кислота и пепсин при развившемся кровотечении ингибируют тромбообразова