Неотложная помощь при акушерских и гинекологических кровотечениях
Акушерские кровотечения представляют собой одно из наиболее опасных осложнений как беременности, так родов и послеродового периода. Около 6% беременностей во всем мире сопровождаются кровопотерей, требующей неотложной медицинской помощи.
Причины
Согласно последним исследованиям до 71% встречающихся кровотечений в акушерстве и гинекологии можно отнести к послеродовым гипотоническим. 19% обусловливаются последствием процесса отслойки плаценты, разрывом родовых путей и матки, около 10% приходится на нарушения отделения плаценты, 1% — на нарушение системы гемостаза у матери (коагулопатии).
Причины:
- Гипотония матки. Понятие включает в себя состояния, при которых резко снижаются сократительная активность и тонус матки. К причинам гипотонии относят патологию матки (пороки развития, миома, рубцы после оперативных вмешательств), слабость родовой деятельности, предлежание плаценты, ДВС-синдром.
- Преждевременное отслаивание нормально расположенной плаценты (ПОНРП) — процесс до рождения плода. Выделяют частичную (если от стенки матки отслаивается часть плаценты) и полную (полностью утрачивается связь плаценты со стенкой матки) отслойку. К предрасполагающим факторам относят наличие у беременной сосудистой патологии (артериальная гипертония), сахарного диабета, системных заболеваний (антифосфолипидный синдром), гестозов, а также гиперстимуляцию матки окситоцином, короткую пуповину, запоздалый разрыв плодного пузыря.
- Нарушения отделения плаценты. В последовый (третий) период родов в норме происходит отделение плаценты от маточной стенки и рождение последа. При изначальных дистрофических изменениях эндометрия (эндометриоз) плацента прорастает в не функциональный слой, а в мышечный, где залегают артериальные сосуды. Во время рождения последа в такой ситуации плацента не отделяется, а проводимое ручное пособие может привести к массивному кровотечению.
- Нарушения свертывания крови — коагулопатии. Относятся к экстрагенитальной патологии и связаны с врожденным или приобретенным дефицитом факторов свертывания крови у матери. Ярким примером коагулопатии является гемофилия.
Классификация и симптомы
Единой утвержденной классификации акушерских кровотечений не существует. Чаще всего кровотечения подразделяют по периодам беременности и родов:
Как часто Вы сдаете анализ крови?
- первой и второй половины беременности;
- первого и второго периода родов;
- послеродового периода;
- раннего и позднего послеродового периода.
Принцип данной классификации основан на тех или иных причинах, наиболее распространенных в заданный период беременности, времени родов и после них:
- Кровопотери в первой половине беременности. Протекают при сроке до 20 недель. Связываются с патологиями плодных яиц (начинающийся самопроизвольный аборт, трофобластическая болезнь). Реже с нарушениями в сфере половых органов (множественные псевдоэрозии и полипы, рак шейки матки, варикозное расширение сосудов и вен).
- Второй половины беременности. Развиваются после 21 недели. Среди причин встречаются аномалии положения плаценты, несостоятельность рубца на матке, начинающиеся несвоевременные роды.
- Кровотечения в первом и втором периодах родов. Развиваются вследствие преждевременной отслойки неправильно расположенной плаценты.
- Кровотечения в последовом периоде. Происходят вследствие задержки плаценты, ее элементов в матке, частичного полного прикрепления плаценты, частичного ее приращения, вследствие травмирования тканей в родовом пути (разрывы шейки матки, влагалища, наружных половых губ).
- Кровотечения раннего послеродового периода. Возникают в течение 24 часов после рождения последа. Развиваются вследствие гипотонии или атонии органов, нарушения системы гемостаза.
Диагностика
В первую очередь учитываются характерные жалобы: кровянистые выделения из половых путей, тянущие боли внизу живота. Беременных с такими жалобами необходимо направить на лабораторные исследования, позволяющие выявить:
- уровень гемоглобина, гематокрита, эритроцитов;
- количество тромбоцитов, концентрацию фибриногена, протромбиновое время, международное нормализованное отношение (МНО), активированное частичное тромбопластиновое время (АЧТВ), время свертывания цельной крови по Ли-Уайт;
- кислотно-основное состояние (оценка тяжести тканевого кислородного голодания);
- общий белок, глюкозу в крови, холестерин, мочевину, креатинин, билирубин (оценка функции печени);
- электролиты плазмы (установление кровотечения вторичного типа).
Следующим этапом проводится инструментальное обследование — трансвагинальное УЗИ для определения положения плода, плаценты, оценки прикрепления плаценты. Для определения кровотока проводится цветовое дуплексное картирование.
Если кровотечение развилось во время родов и послеродового периода, обследование нужно начинать с диагностики и исследования влагалища пациентки (определения уровня раскрытия маточного зева, наличия препятствия), а также ручного обследования матки (оценка нарушений отделения плаценты). Если невозможно проведение мануального исследования, прибегают к инструментальным методам — УЗИ.
Часто требуется проведение кардиотокографии, метода, направленного на полное и достоверное обследование состояния еще не рожденного ребенка по ряду основных показателей.
Неотложная помощь и лечение
При малейшем подозрении на кровотечение необходимо вызвать профессиональную бригаду скорой медицинской помощи. Потребуется успокоить беременную или роженицу, по возможности уложить ее на спину. Этап неотложной помощи не предполагает использование каких-либо лекарственных средств.
Главной целью всей терапии является сохранение здоровья беременной или рожающей женщины, забота о благополучии новорожденного ребенка. Во всех лечебных учреждениях проводится ряд следующих мероприятий:
- Осмотр пациентки, измерение артериального давления и частоты сердечных сокращений для определения наличия и степени тяжести шокового состояния. К критериям артериальной гипотонии относят снижение систолического артериального давления ниже 90 мм рт. ст и учащение ЧСС выше 100 ударов в минуту.
- Обеспечение необходимого венозного доступа, взятие анализа крови для лабораторной диагностики.
- Проведение катетеризации мочевого пузыря.
- Организация общего согрева пациента.
- Установка ингаляции увлажненного кислорода.
- Проба Бакстера.
- Определение/подтверждение резус-фактора и группы крови.
- Организация внутривенной инфузии кристаллоидов и коллоидов.
- При необходимости заказ отдельных элементов крови.
Профилактика
К профилактическим мероприятиям акушерских кровотечений относятся следующие действия:
- полное опорожнение мочевого пузыря;
- бимануальный массаж матки;
- активное использование утеротоников;
- последующая инфузия Окситоцина;
- введение в матку Энзапроста и Динопростона;
- в случае родоразрешения естественным путем требуется внутривенное введение антифибринолитиков;
- после того как послед был отделен, возможно введение Транексамовой кислоты.
Важную роль играют заблаговременное планирование беременности парой, подготовительные мероприятия, регулярное посещение лечащего врача, развитие высокой приверженности лечению. Самостоятельными мерами являются: строгое соблюдение прописанного режима питания, нормализация физической активности, контроль за уровнем глюкозы.
Последствия
Такая патология, как акушерское кровотечение, в большинстве случаев лечится эффективно. Однако в некоторых ситуациях акушеры-гинекологи вынуждены прибегнуть к удалению матки, чтобы остановить кровоизлияние и спасти жизнь женщине. К другим осложнениям острой массивной кровопотери относится развитие полиорганной недостаточности, связанной с длительным кислородным голоданием жизненно важных органов: сердца, легких, печени, почек, головного мозга. В такой ситуации лечение требуется продолжать в условиях отделения реанимации или интенсивной терапии.
К возможным осложнениям относится также ухудшение состояния плода, которое носит название «гипоксия». Реже встречается гибель ребенка или матери. Не исключено возникновение геморрагического шока, развивающегося из-за массового количества потерянной крови.
Процесс оказания неотложной помощи при выраженной кровопотере — одна из первоочередных задач, направленных на снижение смертности и заболеваемости. Грамотно организованная помощь и своевременная остановка крови в совокупности с адекватно проведенной интенсивной терапией позволят предотвратить развитие критического состояния.
Источник
ГОУ ВПО «УРАЛЬСКАЯ ГОСУДАРСТВЕННАЯ
МЕДИЦИНСКАЯ АКАДЕМИЯ РОСЗДРАВА»
УПРАВЛЕНИЕ ЗДРАВООХРАНЕНИЯ АДМИНИСТРАЦИИ
Г. ЕКАТЕРИНБУРГА
ПРОТОКОЛ НЕОТЛОЖНОЙ ПОМОЩИ ПРИ КРОВОТЕЧЕНИИ В АКУШЕРСТВЕ
, ,
Екатеринбург 2010 г.
, , Обоскалова неотложной помощи при кровотечении в акушерстве. Методические рекомендации. Екатеринбург 2010-38 с.
Предлагаемый протокол неотложной помощи при кровотечении в акушерстве описывает не только современные методы хирургического и консервативного гемостаза, инфузионно-трансфузионную терапию, но определяет время, темп для проведения каждого мероприятия. Это позволяет реализовать органосохраняющую тактику при кровопотере в акушерстве, оптимизировать тактику интенсивной терапии и применения гемостатических средств. Протокол включает в себя оказание неотложной помощи при послеродовых кровотечениях, отслойке плаценты, эмболии амниотической жидкостью, приведена схема анестезиологического пособия и ведения раннего послеоперационного периода, показания к ИВЛ.
Авторский коллектив: – дмн., профессор кафедры анестезиологии и реаниматологии ФПК и ПП, главный анестезиолог по вопросам акушерства Управления здравоохранения Администрации г. Екатеринбурга. – к. м.н., главный акушер-гинеколог Управления здравоохранения Администрации Екатеринбурга
– д. м.н., зав. кафедрой акушерства и гинекологии педиатрического факультета
«Мероприятия в борьбе с послеродовыми кровотечениями
должны применяться в определенной последовательности,
начиная с наиболее простых и кончая более
сложными, подчас героическими»
г. г.
Введение
Массивная кровопотеря и геморрагический шок в мире являются основной причиной материнской смертности в акушерстве и занимают до 25% в её структуре. Распространенность послеродовых кровотечений ( более 500 мл) в мире составляет примерно 6% от всех беременностей, а тяжелых послеродовых кровотечений (более 1000 мл) 1,96%. Примерно 70% всех кровотечений в акушерстве относится к послеродовым гипотоническим кровотечениям, 20% обусловлены отслойкой плаценты, разрывом матки, повреждением родовых путей, 10% приходится на долю вращения плаценты и нарушениями её отделения и только 1% — на коагулопатию. При этом среди кровотечений, определяющих материнскую и перинатальную заболеваемость и смертность преобладают: отслойка плаценты, предлежание плаценты и нарушения в системе гемостаза. Среди приоритетов в разработке протоколов по оказанию неотложной помощи в акушерстве оказание помощи при кровотечении занимает ведущее место.
При разработке протокола использовались материалы ведущих мировых организаций: World Health Organization, American Academy of Family Physicians, Royal College of Obstetricians and Gynaecologists (RCOG), International Federation of Obstet rics and Gynecology (FIGO), Collège National des Gynécologues et Obstétriciens Français, American College of Obstetricians and Gynecologists (ACOG), Cochrane Reviews, материалы форумов «Мать и дитя».
Принципы организации медицинской помощи при акушерских кровотечениях
1. Догоспитальный этап
1.Транспортировка на всех этапах в положении «лежа на спине» или «лежа на боку» (особенно для беременных)
2. Обеспечение венозного доступа в периферическую вену
3. Введение раствора кристаллоидов в вену
4. Контроль АД, ЧСС, ЧД каждые 30 минут
5. Сообщение в: 1) Акушерский реанимационно-консультативный центр (АРКЦ), 2) ближайшее родовспомогательное учреждение или Перинатальный центр, куда осуществляется транспортировка пациентки
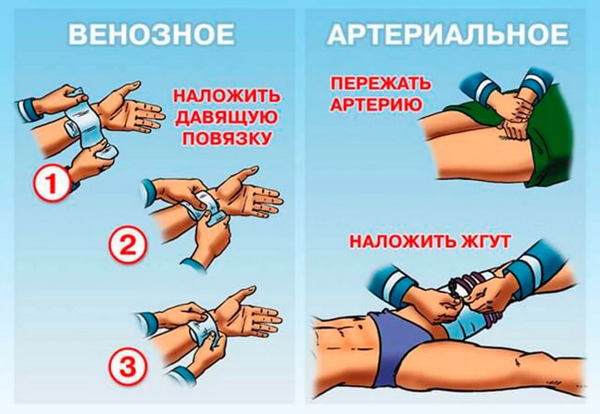
6. При послеродовом кровотечении для временной остановки кровотечения:
— Внутривенное капельное введение окситоцина 10 мг в растворе Рингера
— Прижатие аорты кулаком
— Холод на матку на 30-40 минут
— При отслойке плаценты — введение антифибринолитиков (транексамовая кислота — транексам 15 мг/кг м. т.) внутривенно медленно
2. Госпитальный этап
Для всех видов кровотечений:
1. После получения информации от «Скорой помощи» — обеспечение:
— готовности персонала (2 врача акушера-гинеколога, 2 акушерки, 1 врач анестезиолог-реаниматолог, 1 медсестра анестезистка)
— развернутой операционной
— набора лекарственных средств
2. Руководство оказанием помощи осуществляет заведующий родовым отделением, по дежурству – ответственный дежурный врач, при необходимости вызываются заместитель главного врача, заведующий родовым отделением
3. Организационные мероприятия:
— Осмотр пациентки, начиная с приемного покоя, проводит бригада дежурных врачей совместно с анестезиологом
— Дополнительно привлекаются: трансфузиолог, гемостазиолог, врач лабораторной диагностики, хирург и др.).
— Диагностические и лечебные мероприятия осуществляются параллельно с момента обнаружения кровотечения.
Послеродовые кровотечения
1. Общие положения
Классификация, кодировка диагноза по МКБ 10
071.2Послеродовый выворот матки
071.3Акушерский разрыв шейки матки
071.4Акушерский разрыв только верхнего отдела влагалища
О.72 Послеродовое кровотечение (после рождения плода, связанное с задержкой или приращением плаценты, задержка частей плодного яйца)
О.72.0 Кровотечение в третьем периоде родов
О.72.1 Другие кровотечения в раннем послеродовом периоде
О.72.2 Позднее или вторичное послеродовое кровотечение
О.72.3 Послеродовой коагуляционный дефект, афибриногенемия, фибринолиз
Факторы риска послеродового кровотечения
Дородовое определение групп риска развития массивной кровопотери в акушерстве. Это чрезвычайно важно, поскольку именно у этой категории пациенток требуется комплексная профилактика кровопотери. Для решения этой задачи предлагаем несколько вариантов для выявления группы риска по развитию послеродового кровотечения.
Мнемотическое обозначение причин послеродовых кровотечений – « 4 Т »
«Тонус» — снижение тонуса матки;
«Ткань» — наличие остатков плаценты в матке;
«Травма» — разрывы мягких родовых путей и матки;
«Тромбы» — нарушение гемостаза.
Факторы риска послеродового кровотечения (SOGC, 2000)
Факторы риска послеродового кровотечения | ||
Этиологический фактор | Клинические проявления | |
Перерастяжение матки | Многоводие Многоплодие | |
Тонус – | Крупный плод | |
нарушение | Истощение миометрия | Быстрые роды |
сократительной | Длительные роды | |
способности матки | Многорожавшие | |
Функциональная или анатомическая | Миома матки | |
деформация матки | Предлежание плаценты Аномалии матки | |
Сохранение частей плаценты | Нарушение целостности плаценты | |
Ткань – сохранение продуктов плацентации в матке | Аномалии плаценты | после родов |
Сохранение добавочной доли | Последствия операций на матке Многорожавшие Аномалии плаценты по данным УЗИ | |
Оставшийся сгусток крови | Гипотония/атония матки | |
Разрывы шейки матки, влагалища и | Стремительные роды | |
Травма – травма | промежности | Оперативные роды |
Растяжение, размозжение | Неправильное положение | |
родовых путей | при кесаревом сечении | Глубокое вставление |
Разрыв матки | Предыдущие операции на матке | |
Выворот матки | Многорожавшие | |
Существовавшие ранее заболевания: | Врожденные коагулопатии | |
Гемофилия ингибиторная Болезнь Виллебранда | Патология печени | |
Приобретенные коагулопатии: | Подкожные гематомы | |
Идиопатическая тромбоцитопеническая | Подъем АД | |
Тромбин – | пурпура | Задержка развития плода |
нарушения | Гестационная тромбоцитопения | Лихорадка, лейкоцитоз |
коагуляции | Тромбоцитопения при преэклампсии | Дородовое кровотечение |
ДВС-синдром: преэклампсия, мертвый плод, тяжелые инфекции, отслойка плаценты, эмболия амниотической жидкостью, HELLP-синдром | Шок | |
Применение антикоагулянтов | Отсутствие образования сгустка |
Факторы риска послеродового кровотечения (RCOG, 2009)
Высокий риск:
— Отслойка плаценты (OR — 13,0 (7,61-12,9)
— Предлежание плаценты (OR — 12,0 (7,17-23,0)
— Многоплодная беременность (OR- 5,0 (3,0-6,6)
— Преэклампсия/артериальная гипертензия во время беременности (OR- 4,0)
Умеренный риск:
— Послеродовое кровотечение в анамнезе (OR — 3,0)
— Принадлежность к азиатской расе (OR- 2,0 (1,48-2,12)
— Ожирение (ИМТ более 35) – (OR- 2,0 (1,24-2,17)
— Анемия (гемоглобин менее 90 г/л) – (OR- 2,0 (1,63-3,15)
Факторы риска, возникающие во время родоразрешения:
— Экстренная операция кесарева сечения (OR- 4,0 (3,28-3,95)
— Плановая операция кесарева сечения (OR- 2,0 (2,18-2,80)
— Индуцированные роды (OR — 2,0 (1,67-2,95)
— Оставшиеся части плаценты (OR- 5,0 (3,35-7,87)
— Эпизиотомия (OR — 5,0)
— Длительные роды более 12 ч (OR — 2,0)
— Оперативное влагалищное родоразрешение (OR — 2,0 (1,56-2,07)
— Крупный плод более 4 кг (OR — 2,0 (1,38-2,60)
— Гипертермия в родах (OR — 2,0)
— Возраст первородящей более 40 лет (OR — 1,4 (1,16-1,74)
Оценка объема кровопотери
При оценке величины кровопотери чрезвычайно важно ориентироваться на клинико-лабораторные признаки, а не только на визуальную оценку, которая, как правило, весьма субъективна.
К патологической кровопотере следует относить:
— При родах – более 500 мл.
— При операции кесарева сечения – более 1000 мл.
Некоторые критерии массивной, критической кровопотери:
— Более 150 мл/мин
— Более 50% ОЦК в течение 3 ч
— Более мл
— Потребность более чем в 10 дозах эритроцитарной массы в течение 24 ч.
— Уменьшение гематокрита на 10% в сочетании с гемодинамическими
нарушениями (артериальная гипотония).
Прогноз кровотечения
Ни один из рутинных коагуляционных тестов не дает надежного прогноза в отношении интраоперационной кровопотери. Имеет значение анамнез и клинические проявления геморрагического синдрома. Повышенную кровоточивость следует ожидать при следующих условиях:
— При врожденном дефиците факторов свертывания и тромбоцитопатиях
— Количество тромбоцитов менее 50000 в мкл
— Концентрация фибриногена менее 1,0 г/л
— Увеличение протромбинового времени (МНО) и АПТВ более чем в 1,5 раза выше нормы.
Необходимые лабораторные исследования у пациенток с кровопотерей
1. Уровень гемоглобина, гематокрита, эритроциты.
2. Количество тромбоцитов, концентрация фибриногена, протромбиновое время (ПТИ, МНО), активированное парциальное тромбопластиновое время (АПТВ), продукты деградации фибрина/фибриногена (ПДФ), тромбоэластограмма (электрокоагулограмма), время свертывания цельной крови по Ли-Уайт.
3. Для оценки тяжести шока и тканевой гипоксии – кислотно-основное состояние, газы крови и уровень лактата в плазме.
4. Биохимические параметры крови: общий белок и альбумин, мочевина, креатинин, билирубин, АСТ, АЛТ.
5. Электролиты плазмы: натрий, калий, хлор, кальций
6. Анализ мочи.
7. При известной врожденной патологии системы гемостаза – определить уровень дефицита соответствующего фактора свертывания (например, фактора Виллебранда).
Профилактика послеродового кровотечения включает:
— Активное ведение третьего периода родов.
— Опорожнение мочевого пузыря
— После выделения последа – бимануальный массаж матки
— Применение утеротоников:
— Окситоцин 5-10 ЕД в/в медленно (+ 10 ЕД в/м). Последующая инфузия окситоцина 20-30 ЕД на 500 мл натрия хлорида 0,9% со скоростью 150-200 мл/ч.
— Метилэргометрин по 0,25 мг в/м, 0,125 мг в/в. К побочным эффектам относятся периферический сосудистый спазм, артериальная гипертензия, тошнота и рвота, в связи с чем препарат противопоказан при преэклампсии и эклампсии, артериальной гипертензии. Может вводиться до 5 доз.
— Динопростон, энзапрост (15-methyl PGF2 alpha) в матку и /или в/м 0,25 мг. Повторяется через 15 мин до 8 доз. Побочные эффекты, гиперемия, диарея, тошнота и рвота, бронхоспазм, снижение сатурации кислорода. Противопоказан при бронхиальной астме, артериальной гипертензии, суб — и декомпенсированных заболеваниях сердца, легких, печени и почек.
— Мизопростол мг per rectum. Побочные эффекты и противопоказания аналогичны PGF2 alpha.
При наличии факторов риска послеродового кровотечения в комплекс профилактических мероприятий необходимо включить:
— При родоразрешении через естественные родовые пути произвести введение антифибринолитиков (транексамовая кислота — транексам 15 мг/ кг м. т.) внутривенно со скоростью 1,0 мл/мин в первом периоде родов. При абдоминальном родоразрешении произвести введение антифибринолитиков (транексамовая кислота — транексам 15 мг/кг) м. т. внутривенно со скоростью 1,0 мл/мин сразу после поступления беременной в операционную или до транспортировки.
— После отделения последа повторное введение транексамовой кислоты в дозе 15 мг/кг массы внутривенно со скоростью 1,0 мл/мин
Кровотечения в родах, превышающие физиологическую кровопотерю, но не более 1500 мл
Первые 30 мин
Общие мероприятия
Определить источник и оценить объем кровопотери. Оценка степени тяжести кровопотери проводится в соответствии с шкалой American College of Surgeons Advanced Trauma Life Support (табл.1).
— Измерить АД и ЧСС:
Критерии артериальной гипотонии — АД систолическое менее 90 мм рт. ст. или на 40 мм рт. ст. ниже рабочего у пациенток с артериальной гипотонией. Критическая гипотония — систолическое АД — менее 70 мм рт. ст. (нарушается кровообращение во всех органах).
— Обеспечить венозный доступ (периферическая и/или центральная вена): взять пробы крови для лабораторного исследования.
— Провести катетеризацию мочевого пузыря.
— Обеспечить почасовую оценку темпа диуреза.
— Организовать согревание пациентки.
— Установить ингаляцию увлажненного кислорода.
— Произвести лабораторное исследование: гемоглобин, тромбоциты, фибриноген, АПТВ, МНО, уровень лактата.
— Проведение пробы Бакстера.
— Определить (подтвердить) группу крови и резус-фактор.
— Начать внутривенную инфузию (кристаллойды: Рингер, Стерофундин и синтетические коллойды: ГЭК, желатин, тетраспан) в максимальном темпе – струйно (Табл.2, рис. 1).
— Заказать при необходимости компоненты крови (СЗП, эритроцитарная масса).
Таблица №1. Оценка степени тяжести кровопотери
Показатель | Степень I | Cтепень II | Степень III | Степень IV |
Потеря крови, мл | <750 | 750–1500 | 1500–2000 | >2000 |
Пульс, уд в мин | <100 | >100 | >120 | >140 |
Артериальное давление | норма | норма | снижено | Снижено |
Пульсовое давление, мм Hg | норма | снижено | снижено | Снижено |
Частота дыханий, в мин | 14–20 | 20–30 | 30–40 | >40 |
Диурез, мл/ч | >30 | 20–30 | 5–15 | Анурия |
Сознание | Легкое беспокойство | Умеренное беспокойство | Беспокойство спутанность | Сонливость |
Таблица №2. Характеристика синтетических коллойдов для коррекции гиповолемии при кровопотере
| Из за большого объема этот материал размещен на нескольких страницах: 1 2 3 |
Источник