Может ли флюорография показать мастопатию
- антибиотик при бронхите у взрослых
- норма тромбоцитов в крови у женщин
- гранулоциты повышены
Что такое флюорография и как часто можно делать
Флюорография (ФЛГ) — это метод диагностики заболеваний, который в России и странах СНГ ежегодно проводится в качестве профилактического обследования органов грудной клетки.
Прохождение процедуры позволяет выявить наличие патологий на стадии, когда отсутствует клиническая симптоматика. Поэтому проведение флюорографии — один из самых важных регулярных анализов, дающих возможность проверить состояние дыхательной и сердечнососудистой системы.
Понимание того, когда назначают ФЛГ, что это такое в медицине и как проводится, позволит оценить важность исследования и правильно к нему подготовиться.
Флюорография показывает изменения в области грудной клетки, свидетельствующие о наличии заболеваний легких, сосудов или сердца. Рентгенологический метод обследования достаточно информативен.
По статистике информация, которую позволяет получить флюорограф, каждый год на начальных стадиях помогает назначить своевременное лечение при раковых опухолях у 3% пациентов, туберкулезе у 13%, обструкциях при бронхите у 50% людей.
Результатом флюорографии является получение снимка, на котором видны легочные ткани, кости, сердце, сосуды. Из-за того, что они имеют разную плотность, рентгеновский луч, проходящий сквозь органы, дает изображение, позволяющее увидеть патологические структурные патологии, скопления жидкостей, уплотнения.
Во время мелкокадрового обследования специалист получает картинку в размере 35 на 35 или 25 на 25 миллиметров. Для более полного осмотра и обнаружения заболеваний органов грудной клетки используется крупнокадровый снимок – квадрат со стороной семь или 10 сантиметров.
Данные флюорограммы служат основанием для постановки различных диагнозов. Большое значение имеет прохождение флюорографии у больных туберкулезом, начало которого протекает бессимптомно.
Ранняя диагностика этой болезни помогает получить медицинскую помощь своевременно и минимизировать риск развития осложнений, летального исхода. Флюорография дает возможность выявить и другие заболевания:
- Воспалительные заболевания (воспаление легких – пневмония, бронхит, плеврит) и их очаги;
- Фиброз (уплотнение ткани соединительного типа);
- Обструкции в бронхах;
- Наличие инородных предметов в дыхательных путях;
- Патологические полости – абсцессы, кисты;
- Газ в полостных участках;
- Наслоение плевры ее сращение;
- Грыжа, купола диафрагмы;
- Скелетно-мышечные отклонения;
- Сердечнососудистое заболевание.
Кроме того, на флюорографии видно, если человек подвержен курению. От здорового легкого органы дыхания курильщика отличаются увеличением ширины легочных стенок, тяжистыми корнями.
Виды флюорографии
Видов рентгенологического обследования с помощью флюорографа существует 3 – пленочная, цифровая флюорография, сканирование в цифровом виде. Разделение методик напрямую связано с оборудованием, которое применяется в медицинской практике для проведения процедуры.
- Пленочная. Отличается низким качеством изображения. Пленочный аппарат работает по принципу записи фото на пленку, на специальном экране располагающуюся за спиной человека, через которого происходит излучение. Главное достоинство такого оборудования – его дешевизна, что позволяет использовать такие флюорографические станции почти во всех клиниках.
- Цифровая. Представляет собой аппарат, оснащенный специальной матричной системой, которая используется в современном оборудовании для съемки фото и видео. Обладает малым количеством излучения, изображение после процедуры получается значительно более качественным по сравнению с пленочной флюорографией легких. В случае регистрации данных о состоянии легких на цифровой аппарат, картинка остается в компьютере и может быть распечатана или отправлена по почте. Этот метод обеспечивает более длительное хранение результатов.
- Сканирование. Этот способ позволяет минимизировать облучение, однако малодозовое применение рентгеновских лучей имеет существенный недостаток – не очень точное изображение.
Делать флюорографию рекомендуется каждому человеку раз в год. Ежегодное массовое обследование проводится с профилактической целью, ведь его применение помогает выявлению болезней, угрожающих жизни человека.
При желании человек подписывает письменный отказ от флюорографии легких, даже в том случае, когда исследование назначается врачом, однако это может нести серьезные риски для здоровья. Показания, при которых следует пройти процедуру:
- Появление одышки, кашля и других признаков проблем с дыхательной системой неспецифического характера;
- Подозрение на туберкулез, рак легких и другие заболевания органов средостения;
- Лучевая, цитостатическая терапия;
- Заболевания легких в прошлом;
- Сахарный диабет;
- Язва желудка;
- Патологии мочеполовой системы;
- Диагностированный ВИЧ.
В группе риска для респираторных болезней находятся люди, которым требуется работать с лицами без постоянного места жительства, в социальных учреждениях помощи детям и подросткам, санаториях.
Поэтому флюорография — обязательное ежегодные обследование органов дыхания. Также необходимым является применять процедуру тем, кто трудится в обычных школах, детских садах, спортивных учреждениях.
Обследование легких производится в специальных флюорографических кабинетах, которые располагаются в поликлиниках, диагностических центрах, санаториях и частных медучреждениях.
По времени флюорография длится несколько минут, снимок делается в одной или в 2-х проекциях (редко – в 3). Диагностика не требует специальной подготовки, поэтому все, что нужно пациенту – зайти в кабинет и выполнять указания врача.
Методика выполнения процедуры:
- Пациент раздевается по пояс, снимает с себя все металлические предметы, так как они помешают сделать четкий снимок.
- Грудь прислоняется к экрану флюорографа.
- Подбородок располагается на подставке.
- В таком положении нужно вдохнуть и задержать дыхание на несколько секунд.
- За это время врач, находящийся в другой комнате, делает снимок.
При расшифровке результатов флюорографии легких используются специальные коды, когда снимок готов. Каждая цифра соответствует определенной патологии. Если флюорография в пределах нормы, для описания этого также используется цифровое значение.
Врач указывает месторасположение выявленного очага заболевания легких. Чтобы узнать диагноз, необходимо получить расшифровку с трактовкой кодовых данных, справку и заключение врача.
Смотрите таблицу с описанием некоторых заболеваний, на которые может указать процедура.
Анализы, которые необходимо сдавать при мастопатии: на гормоны, биопсия и другие виды диагностики
Специалисты заявляют, что для развития мастопатии нужен своеобразный толчок.
Она никак не может появиться на пустом месте. Большое влияние на появление болезни оказывают образ жизни, функционирование нервной системы, особенности интимной жизни и многое другое.
Особенно мощной воздействие на развитие мастопатии оказывают гормональные нарушения в организме женщины.
В статье мы поговорим о том, какие нужно сдать анализы при мастопатии.
Необходимые анализы
Чтобы установить точный диагноз и начать своевременное лечение, врач назначает комплекс диагностических процедур, которые должна пройти женщина.
Так как болезнь связана с нарушениями эндокринной системы, врач направляет пациентку к эндокринологу, который проводит пальпацию щитовидной железы.
Если есть какие-либо отклонения, необходимо пройти УЗИ.
Появление мастопатии может быть связано с гинекологическими проблемами. Поэтому необходимо посетить гинеколога и сделать УЗИ малого таза и придатков. В обязательном порядке сдают общий анализ крови и анализ на гормоны.
Рассмотрим подробнее, какие анализы сдавать при мастопатии.
Нужно сдавать при мастопатии анализы на гормоны. Анализ на гормоны выдается после того, как женщина провела все необходимые исследования у эндокринолога.
Данный анализ поможет выяснить уровень гормонов в женском организме, которые играют важную роль при развитии мастопатии. Нарушение гормонального равновесия — одна из главных причин развития заболевания.
Эстрогены относятся к стероидным женским гормонам, которые вырабатывают женские яичники.
Благодаря им происходит усиленная секреция слизи влагалища, качественный рост и развитие клеток эпителия.
Эти гормоны также оказывают благотворное влияние на развитие влагалища, матки и протоков в женских железах.
Прогестерон — гормон желтого оттенка, который во время беременности формирует плаценту, подготавливает молочные железы к беременности, оказывает сильное влияние на торможение роста эпителия, уменьшает отеки в груди.
За счет соединительной ткани формирует альвеолы и дольки в груди. Вырабатывается гормон гипофизом. При мастопатии прогестерон понижен.
Пролактин
Его главная функция — подготовка желез к беременности и качественная выработка молозива и молока в этот период. Его увеличенное количество ведет к сбою гормональной системы и способствует развитию мастопатии.
Также на молочные железы оказывают влияние следующие гормоны:
- ТТГ (тиреотропный гормон);
- Т4 (трийодтиронин) и Т3 (тироксин), которые необходимы для созревания эпителиальных клеток;
- HER важен для правильной работы яичников;
- андрогены подавляют в грудной железе процессы, способствующие развитию заболеваний;
- кортикостероиды помогают пролактину правильно воздействовать на молочные железы;
- инсулин занимается стимуляцией протоков желез;
- простагландины, регулируют необходимые микроэлементы в груди и оказывают благотворное влияние на проницаемость сосудов.
Биопсия
При биопсии в ткань вводится специальный инструмент в место, которое имеет патологию.
С помощью шприца берется забор ткани, которую в дальнейшем отправляют на исследование.
При мастопатии биопсия показана при любом виде узловой формы и при подозрении на образование раковой опухоли.
После гистологического исследования ткани под специальным микроскопом можно с точностью утверждать есть ли раковые образования в груди или они отсутствуют.
Также биопсия позволяет установить тип рака и составить прогноз его развития. При данном виде исследования изучение взятой ткани проводится на клеточном уровне.
Какие анализы сдать при мастопатии мы рассмотрели. Есть и другие виды диагностики.
При мастопатии женщине назначают комплексную диагностику для точного определения диагноза и в дальнейшем эффективного лечения.
Поэтому больная мастопатией проходит следующие процедуры:
- Пальпация. Первое, что необходимо сделать при обнаружении любого из симптомов, посетить гинеколога или маммолога. Врач проведет пальпацию, т.е. ощупывание груди кончиками пальцев. Ее проводят в положении стоя и лежа, так как при изменении положения тела уплотнения могут смещаться.
Также врач осматривает область сосков, проверяя нет ли выделения жидкости, нужную ли форму имеют соски. Проводится ощупывание лимфоузлов в области подмышек. - Маммография. С помощью рентгена исследуют молочные железы в прямой и косой проекциях. Эта процедура поможет выявить изменения в груди, определить наличие патологии. Также при мастопатии маммография поможет выявить какой вид болезни у пациентки. Процедуру рекомендуется проводить на 7-10 день цикла.
- УЗИ. Исследование данным методом позволит получить информацию есть ли образования в груди, каковы их форма и размеры, где они расположены.
Делать процедуру рекомендуется на 5-10 день цикла. Если возникли подозрения в наличии раковых опухолей, пациентку отправляют на биопсию. - Онколог. Если была установлена раковая стадия заболевания, пациентка в обязательном порядке должна посетить онколога.
Многие женщины не придают должного значения состоянию груди, списывая появившиеся симптомы на предменструальный синдром. Поэтому чаще всего мастопатия приобретает осложнения.
При любых даже незначительных признаках женщина должна посетить гинеколога или маммолога. Эти врачи не только проведут комплексное обследование молочных желез, но и назначат при необходимости эффективное лечение.
Не рекомендуется заниматься самолечением, так как при некоторых формах болезни узлы и кисты могут перейти в раковую стадию. Все методы народной медицины и гомеопатические препараты необходимо использовать только по согласованию с врачом. При запущенных формах они не принесут положительного результата.
Теперь Вы знаете, какие анализы сдают при мастопатии. Эта болезнь имеет положительный прогноз излечения при правильном и комплексном подходе. Поэтому каждая женщина после 30 лет должна регулярно посещать врача для обследования молочных желез.
Вы сможете найти дополнительную информацию по данной теме в разделе Диагностика и симптоматика.
Лечение
На
сегодняшний день рак груди успешно лечится, а женщина после всего комплекса
процедур вновь возвращается к своей прежней жизни. Основой интенсивной терапии,
безусловно, становится операция, которая, кстати, может иметь несколько
разновидностей:
- удаление пораженной молочной железы;
- удаление участка молочной железы со всеми
присутствующими метастазами; - удаление груди, то есть больной железы, грудных
мышц и сосудов.
Как правило, такое хирургическое
вмешательство дает ощутимый терапевтический эффект, однако для закрепления
хорошего результата также показан курс химиотерапии, представленный приемом
сильнодействующих противоопухолевых средств. Такое консервативное лечение
длится, как правило, не один год, а курс «химии» повторяется на протяжении пяти
последующих лет.
Цель химиотерапии – остановить
прогрессирование раковых клеток и разрастание метастазов, однако добиться
такого эффекта весьма затруднительно. И, тем не менее, грамотный подход специалиста
в сочетании с прилежным поведением пациентки заметно продлевает жизнь
последней, причем период ремиссии затягивается порой на несколько лет.
Однако важно понимать, что это
заболевание – хроническое, мало того, чревато наступлением летального исхода.
Поэтому пациентке приходится жить под вечным наблюдением врачей, регулярно
проходить комплекс обследований, а при очередных рецидивах вновь и вновь
прибегать к химиотерапии с ее сильнейшими побочными явлениями.
Применение физиотерапии
Кистозная мастопатия, противопоказания при которой нужно знать всем, кто страдает данным недугом, является длительным по течению заболеванием.
Некоторые представительницы прекрасного пола даже боятся делать флюорографию, считая, что негативное влияние рентгеновских лучей может спровоцировать перерождение доброкачественной формы в злокачественную.
Это совершенно напрасно. Флюорография, которая проводится только по показаниям и в профилактических целях, не принесет вреда, так как имеет минимальную дозу излучения. Конечно, если делать ее слишком часто, то риск повышается.
Физиотерапию при мастопатии назначают только по определенным показаниям. Некоторые виды воздействия, особенно при узловой форме, могут спровоцировать рост патологически измененной ткани.
В некоторых случаях неплохой эффект дает магнитотерапия. Физиопроцедуры подобного плана не оказывают теплового воздействия.
На ткани влияет исключительно магнитное поле. При этом уменьшается выраженность болевой симптоматики. Конечно, прежде чем идти на такие процедуры, следует проконсультироваться с маммологом.
Радоновые ванны при мастопатии применяют в сочетании с медикаментозной терапией. Данные процедуры используются по строгим показаниям, так как передозировка может привести к осложнениям.
До сих пор по этому поводу мнения специалистов разнятся. В некоторых случаях использование радоновых ванн дает положительный результат.
Но не стоит исключать и последствия. Газ радон — один из провоцирующих факторов, который может вызвать рак легких.
Однако, несмотря на потенциальные риски, данный способ все-таки применяют. При воздействии на молочные железы такой физиопроцедуры улучшается их общее состояние.
Электрофорез применяют реже других методов. Он противопоказан в острый период, когда наблюдается прогресс патологии.
Однако при вялотекущей мастопатии электрофорез с минимальной частотностью токового воздействия на ткани дает неплохие результаты.
https://www.youtube.com/watch?v=R0s_cGpWXCo
Импульсы создают депо, по которому лекарственные вещества проникают вглубь. Это способствует усилению лечебного эффекта.
- дневник давления
- рак кожи симптомы
- кагоцел антибиотик или нет
- средство от зуда кожи
- сколько лет илье авербуху
- подмышки болят
- боль при инфаркте миокарда
Источник
Маммография или рентгенографическое исследование молочных желез — диагностическое исследование, которое помогает вывить патологические изменения железистой ткани, опухоль. После сорокалетнего возраста диагностику часто проводят в качестве экспресс-теста рака груди, так как информативность диагностики более 90%.
Когда необходимо делать рентгенограмму
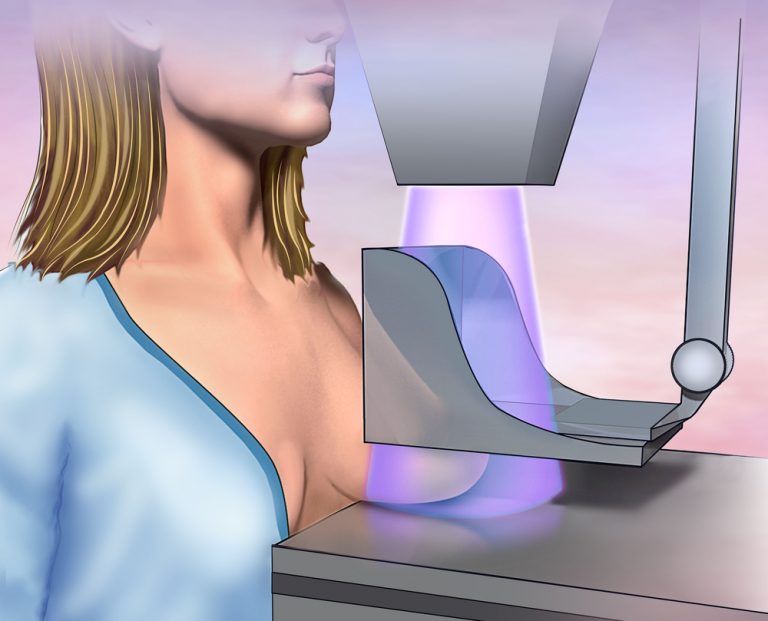 Маммография проводится при различных изменениях молочных желез. Показания к проведению исследования:
Маммография проводится при различных изменениях молочных желез. Показания к проведению исследования:
- жалобы женщины на немотивированное внезапное увеличение одной или обоих молочных желез, не связанное с беременностью и кормлением детей;
- болезненность в области груди;
- изменение цвета кожи;
- выделения из соска;
- расширение ареолы, размытость и неровность контуров;
- местное уплотнение кожных покровов в области груди;
- усиление сосудистого рисунка;
- прощупывание узлового образования при пальпации;
- возраст после 40 лет.
Что видит рентгенолог на снимках
Современные цифровые аппараты позволяют получить высококонтрастные снимки при минимальном облучении пациентки. Для полноты картины меняют проекции и рассматривают грудь с разных ракурсов, выявляя точную локализацию патологических изменений. На снимке маммографии можно увидеть:
- очертания соска;
- прослойку кожи;
- подкожно-жировую клетчатку;
- железистые дольки;
- протоки железы, подходящие к соску;
- сосудистый рисунок.
Виды маммографии
 Традиционная маммография — грудь женщины укладывают на специальную подставку, внутри которой расположен экспонометр рентген-аппарата, сверху придавливают. Проекция подбирается в зависимости от того в какой плоскости прижали грудь (такой подход помогает расширить зону исследования). Выделяют:
Традиционная маммография — грудь женщины укладывают на специальную подставку, внутри которой расположен экспонометр рентген-аппарата, сверху придавливают. Проекция подбирается в зависимости от того в какой плоскости прижали грудь (такой подход помогает расширить зону исследования). Выделяют:
- прямую проекцию (тубус рентген-аппарата направляется сверху);
- латеральную проекцию (тубус подводится с наружного края);
- медиальную проекцию (рентген-лучи проходят с внутреннего края);
- тангенциальную и аксиальную проекции;
- контрастное исследование — вводится внутривенный контраст.
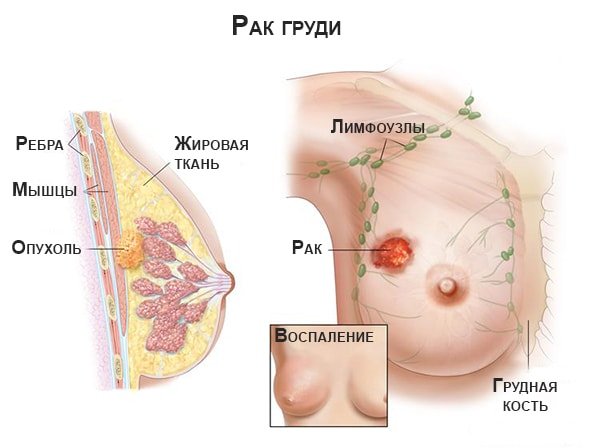
Рентгенографические признаки рака груди
Основное назначение диагностики — подтверждение или опровержение рака. Клинически признаками рака могут стать местные изменения груди: уплотнение кожи, изменение цвета, уплощение соска, его втяжение, выделения из него. При первых подозрениях врач назначает диагностику.
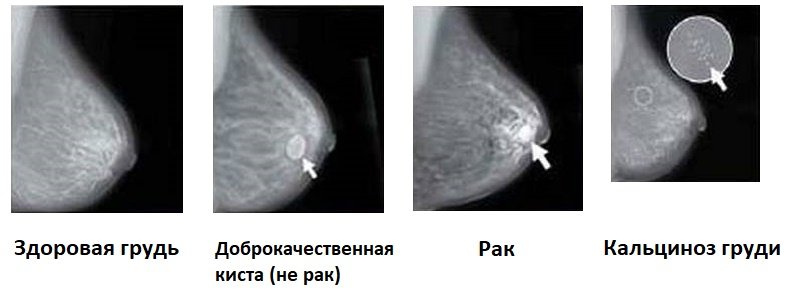
На снимках при раке выявляется:
- неровность и размытость внутреннего контура полосы кожи в месте над патологическими изменениями;
- узел неправильной формы, с размытыми нечёткими контурами;
- дорожка затемнения от патологического очага до лимфатического узла — лимфангит;
- гиперваскуляризация — усиление сосудистого рисунка.

Рак может быть как узловым, так и диффузным процессом. При диффузных изменениях чувствительность методики ниже, основными рентген-симптомами являются гиперваскуляризация, нарушения формы соединительнотканных прослоек между дольками железистой ткани.
Рентгенологические признаки увеличения
Мастопатия или увеличение груди в объёме — термин, который обозначает доброкачественные процессы, которые встречаются как при патологии, так и в результате физиологических изменений.
Причинами изменения структуры молочной железы при мастопатиях становятся гормональные перестройки в организме женщины. В норме она встречается при беременности и во время лактационного периода — гипертрофия железистой ткани, необходимая для кормления малыша.
Патологическая мастопатия встречается у 30% женщин в разных возрастных категориях. Основными патологиями, которые могут вызвать увеличение молочной железы, являются: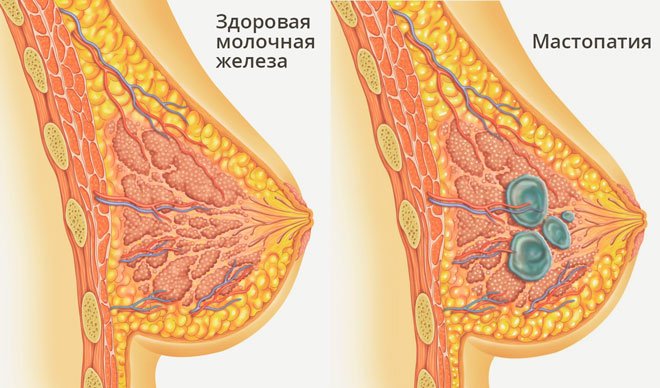
- Диффузная мастопатия с преобладанием аденоза — чаще односторонний процесс, который характеризуется чрезмерным разрастанием железистой ткани с формированием множества узелков. Клинически сопровождается дискомфортом и болевыми ощущениями, увеличением регионарных лимфатических узлов в подмышечной области, зудом и жжением в области сосков. Рентгенологически видны множественные округлые тени, приблизительно равные по размерам неправильной формы, размытыми контурами, которые могут сливаться в бесформенные затемнения. Каждая тень соответствует лобулярной дольке.
- Диффузная мастопатия с преобладанием фиброза — чрезмерное разрастание соединительнотканного компонента, характеризуется замещением железистых структур фиброзным компонентом. Клинически женщина жалуется на колющие боли в области молочной железы, её набухание, периодические выделения из области соска. Рентгенограмма может показать интенсивное затемнение на снимке молочной железы с узкой полоской просветления в области подкожно-жировой клетчатки, контуры теней при этом чёткие и контрастные. Иногда выявляются кальцификаты в виде затемнённых участков костной плотности.
- Кистозная мастопатия — изменения, характеризующиеся появлением множества узлов по всей молочной железе с жидкостным содержимым. На снимке наблюдаются округлые тени с чёткими ровными кольцевидными контурами, вокруг которых хаотично расположены фиброзные плотные тяжи.
Когда лучше проводить диагностику
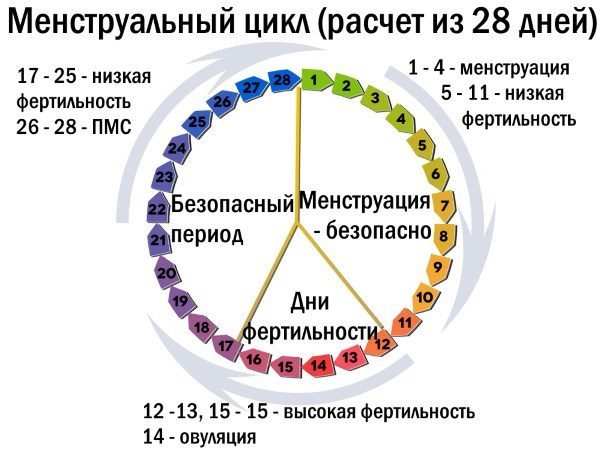 Так как состояние молочной железы напрямую зависит от гормональных перестроек в разные фазы женского цикла, для профилактического скринингового обследования необходимо выбрать правильный день.
Так как состояние молочной железы напрямую зависит от гормональных перестроек в разные фазы женского цикла, для профилактического скринингового обследования необходимо выбрать правильный день.
Для женщин с нормальным циклом, который длится 28 дней, наилучшее время для диагностики — 8-12 день цикла. В это время уровень гормонов не влияет на молочные железы и они находятся в расслабленном состоянии. У женщин, с циклом более 35 дней, маммографию проводят после десятых суток. Женщинам в менопаузе проводят диагностику в любой день, так как уровень гормонов находится в относительном статическом равновесии. Кормящим мамам день исследования подбирается индивидуально по строгим показаниям маммолога.
Как формулируется протокол описания снимка
Часто для понимания результатов исследования требуется медицинский перевод примеров заключений. Протокол описания рентгенологической картины составляется согласно общепринятым правилам:
- указывается возраст женщины и день менструального цикла;
- тип строения (выраженность железистой ткани — в зависимости от детородной функции женщины, например, в постклимактерическом периоде железистая ткань слабо выражена);
- описывают кожные покровы;
- распределение подкожно-жировой клетчатки, фиброзный компонент молочной железы;
- описывают млечные протоки;
- выделяют патологические изменения: кисты, кальцификаты, узлы и так далее;
- при наличии предыдущих снимков их сравнивают.
Маммография необходима в качестве профилактического и диагностического исследования, как первичный скрининг выявления рака груди у женщин. Для профилактики диагностику проводят 1 раз в 2 года после тридцатилетнего возраста и ежегодно после 50-ти. Для точности диагностики необходимо тщательно выбрать день исследования, специальной подготовки не требуется. Рекомендуем к прочтению «Маммография и флюорография в один день: за и против».
Видео
Источник
