Мастопатия от повышенного эстрогена
 В медицинской практике мастопатия стала достаточно распространённой патологией молочной железы. Это заболевание возникает из-за патологических состояний, которые в последующем приводят к нарушению соотношения соединительных и железистых составляющих в тканях молочных желёз. Как правило, при мастопатии разрастается соединительнотканный компонент. Данные изменения приводят к образованию плотных узлов, кистозных образований или опухолей. Если своевременно диагностировать мастопатию, то при качественной терапии можно замедлить развитие патологического процесса или даже полностью вылечить его. Прежде, чем начать лечение, врачи проводят полное обследование пациентки, так как существует ряд противопоказаний. Кроме этого, курс лечения зависит от причины развития патологического очага в женской груди. Основной причиной гинекологи называют гормональный дисбаланс, а именно нарушенную концентрацию эстрогена. Лечение назначается на основании результатов лабораторных исследований и специальных методов обследования.
В медицинской практике мастопатия стала достаточно распространённой патологией молочной железы. Это заболевание возникает из-за патологических состояний, которые в последующем приводят к нарушению соотношения соединительных и железистых составляющих в тканях молочных желёз. Как правило, при мастопатии разрастается соединительнотканный компонент. Данные изменения приводят к образованию плотных узлов, кистозных образований или опухолей. Если своевременно диагностировать мастопатию, то при качественной терапии можно замедлить развитие патологического процесса или даже полностью вылечить его. Прежде, чем начать лечение, врачи проводят полное обследование пациентки, так как существует ряд противопоказаний. Кроме этого, курс лечения зависит от причины развития патологического очага в женской груди. Основной причиной гинекологи называют гормональный дисбаланс, а именно нарушенную концентрацию эстрогена. Лечение назначается на основании результатов лабораторных исследований и специальных методов обследования.
Какая роль принадлежит эстрогену в развитии мастопатии
 В литературных источниках указана следующая классификация мастопатии:
В литературных источниках указана следующая классификация мастопатии:
· Диффузная форма мастопатии.
· Узловая форма.
· Диффузно-узловая мастопатия.
Отличия между ними в основном в гистологической характеристике. При узловой форме чаще всего обнаруживаются единичные патологические очаги. При диффузной форме уплотнений в груди больше, но они небольшого размера. Причинные факторы, стимулирующие развитие мастопатии, независимо от формы не имеют существенных различий.

 В лучших медицинских европейских и американских университетах были не раз проведены клинические исследования, которые доказали, что главная роль в развитии мастопатии отводится высокой концентрации эстрогена в кровотоке. Эстроген и мастопатия тесно взаимосвязаны. Именно указанный женский половой гормон ответственен за развитие патологических очагов в тканях молочной железы.
В лучших медицинских европейских и американских университетах были не раз проведены клинические исследования, которые доказали, что главная роль в развитии мастопатии отводится высокой концентрации эстрогена в кровотоке. Эстроген и мастопатия тесно взаимосвязаны. Именно указанный женский половой гормон ответственен за развитие патологических очагов в тканях молочной железы.
Данный патологический процесс характеризуется определенной последовательностью своего формирования (патогенез). Когда менструальный цикл достигает своей середины, концентрация эстрогена повышается до самых высоких значений. Однако это не является патологией – это нормальный физиологический процесс. В последние дни менструального цикла концентрация данного биологически активного вещества резко снижается. При нормально протекающем менструальном цикле фолликул разрывается. Но если создаются неблагоприятные условия, тогда этого не происходит – он увеличиваются в размере, перевоплощаясь в кистозное образование. Внутри кистозно-разросшихся фолликулов в большом количестве продуцируется эстроген, а понижение уровня гормона, которое должно было быть в конце цикла, не происходит. Биологически активное вещество покидает место своего депонирования в фолликулах и попадает в системный кровоток. Так развивается гиперэстрогенемия и формируются на ее фоне уплотнённые очаги в тканях женской груди. Это и является признаком фиброзно-кистозной формы мастопатии.

Если структурный элемент яичника прекращает своё развитие, то ещё больше усугубляется процесс. Параллельно происходит образование других неполноценных фолликулов. В результате концентрация эстрогена к середине цикла не достигает необходимого высокого уровня, однако и не опускается до нормальных значений (монотонная гиперэстрогенемия). Женский половой гормон беспрерывно вырабатывается, что и приводит к возникновению патологического очага в молочной железе.
Как видно из вышесказанного эстроген и мастопатия – это первопричина болезни и ее следствие. Однако в развитии мастопатии принимает участие не только эстроген. Не менее важная роль отводится прогестерону, а именно пониженной концентрации данного биологически активного вещества. Низкий уровень прогестерона приводит к ускоренному росту альвеол, протоков в молочных железах и их соединительной ткани. В некоторых случаях наблюдается повышение концентрации пролактина. Клинически при мастопатии это проявляется наличием отделяемого из сосков молочной железы. Пролактин оказывает стимулирующее влияние на железистую ткань, приводя к ее секреторной активности.
Какие функции в норме оказывает эстроген на молочные железы
Как было сказано ранее, эстроген и мастопатия взаимосвязаны, но в развитии данного патологического процесса участвует и прогестерон. Оба этих гормона продуцируются женскими половыми железами. Когда женщина беременна, биологически активные вещества синтезируются не только яичниками, некоторая часть вырабатывается в плаценте.

Основное воздействие гормоны оказывают на протоки молочных желёз, приводя к их разрастанию и разветвлению. Это стимулирует выработку и движение молока в протоках во время лактации. Также они нормализуют работу печени и почек, придают кожному покрову, волосам и ногтям свежий, здоровый вид. Нормальная концентрация эстрогена создаёт лучшие условия для зачатия ребёнка. Клинические исследования доказывают, что эстроген часто выступает первичным катализатором при развитии злокачественных новообразований в тканях молочной железы.
Когда женщине устанавливают диагноз менопауза, тогда продукция эстрогена резко снижается. Именно низкая концентрация эстрогена при менопаузе приводит к развитию следующего симптомокомплекса: головные боли, головокружение, частые перепады настроения, высокие цифры артериального давления, «приливы». Но наряду с этим в данный возрастной период практически не регистрируется мастопатия, т.к. уровень эстрогена крайне низкий.
Прогестерону тоже принадлежит не менее важная роль. Во время беременности гормон оказывает стимулирующее действие на рост молочных желёз, осуществляет подготовку тканей железы к лактации, снижает риск прерывания беременности и развития рака эндометриального слоя матки. Из-за такого антагонистичного действия на структурные элементы женского организма гинекологи назначают эстроген и прогестерон в качестве гормональной заместительной терапии для профилактики рака молочной железы и поражения костей остеопорозом.
Диагностика гиперэстрогенемии
Эстроген и мастопатия – одни из важных терминов в практике врачей-гинекологов. Как было отмечено ранее, основным причинным фактором в развитии мастопатии является гиперэстрогенемия. Чтобы вовремя заподозрить и начать своевременное лечение патологического процесса в тканях молочных желёз, нужно уметь диагностировать гиперэстрогенемию.

Диагностика данного состояния не составляет особого труда, но иногда не удаётся точно вывить нарушения в процессе метаболизма женских половых гормонов. Врачи рекомендуют начинать обследование в период фолликулярной, а не лютеиновой фазы менструального цикла. Для диагностики назначают анализ крови, чтобы определиться с концентрацией таких биологически активных веществ как эстрон, эстрадиол, эстриол, тестостерон, прогестерон, лютеинизирующий и фолликулостимулирующий гормон, пролактин. Если лабораторное исследование сыворотки крови покажет, что концентрация эстрона и эстрадиола превышает свою нормативные значения, то это свидетельствует о чрезмерной продукции эстрогенов.

Более точный результат покажет неоднократное исследование (минимум 2 раза, чтобы исключить погрешности лаборатории или неправильной подготовки). Желательно делать это в двух-трех последовательных циклах в одни и те же дни.
Современная медицина не стоит на месте. Сегодня концентрацию биологически активных веществ можно определить, не только исследовав сыворотку крови. Этого можно добиться, исследовав пробы слюны. Такой метод позволяет точно определить уровень свободного прогестерона и эстрадиола на протяжении любого дня менструального цикла.
Ещё одним методом диагностики является измерение концентрации белка, участвующего в связывании половых гормонов. Гормон эстрадиол выступает в роли стимулятора продукции этого протеина в печени. Поэтому если исследование показывает высокий уровень указанных белков, это свидетельствует о высокой концентрации женского полового гормона – эстрогена. Однако в некоторых клинических ситуациях гиперэстрогенемия не определяется биохимическими показателями. Даже если в организме и существует патологический процесс, лабораторный анализ показывает нормальную концентрацию веществ. Чтобы точно определить патологию нужно прибегнуть к самому результативному методу диагностики – исследовать метаболизм эстрогенов.
Исследование метаболизма женских половых гормонов должно проводиться в период с 19-го до 25-й день менструального цикла. Если исследование показывает, что концентрация 16-гидроксиэстрона слишком высока, или что соотношение 2-гидроксиэстрогенов и 16-гидроксиэстрогенов оказывается меньше значения в 0,40 – это главное свидетельство развития гиперэстрогенемии.
Кроме указанных выше исследований, врачи рекомендуют оценивать биохимические процессы в организме, которые участвуют в процессе детоксикации эстрогенов и в процессах их метилирования. Свидетельством последних выступает высокая концентрация вещества гомоцистеина.
В США в лаборатории GSDL для диагностики гиперэстрогенемии разработали и широко используют специальный тест, который выявляет процессы глюкуронизации. По полученным результатам можно судить об уровне эстрогенов.
Коррекция высокого уровня эстрогена

Эстроген, мастопатия – это два термина, которые переплетаются между собой при наличии патологических очагов в тканях молочных желёз. Чтобы предупредить их развитие, нужно корректировать высокие цифры данного гормона. Коррекция – это сугубо индивидуальный процесс, который зависит от возраста пациентки и от клинической ситуации. Как было сказано выше, существует несколько этиологических (причинных) разновидностей мастопатии, что и играет главную роль в выборе препаратов для курсового лечения.
Чтобы снизить высокий уровень женского полового гормона, нужно знать причину патологического процесса. Причину можно устранить, назначив соответствующую гормональную терапию. Лечением занимаются врачи гинекологи-эндокринологи. Чаще всего для этого назначается гормональная заместительная терапия. Препарат и концентрация лекарственного средства подбирается только после получения врачом результатов анализа крови.
Максимально эффективно снизить концентрацию гормона помимо медикаментозной терапии (в дополнении к ней) помогает нормализация образа жизни. Для этого нужно ежедневно подвергать женский организм умеренным физическим нагрузкам. Такие комплексы упражнений разрабатывает и назначает специалист, после изучения степени выносливости организма.

Если гиперэстрогенемия связана с функционально активными кистами яичника, продуцирующими эстрадиол, то для коррекции концентрации гормона часто назначают хирургические манипуляции на женских половых железах. Это может быть:
1. Удаление кисты.
2. Удаление яичника, если он полностью поражен патологическим процессом.
3. Метод овариальной абляции. Этот метод операционного вмешательства более щадящий и практически лишен послеоперационных осложнений. Связано это с тем, что для удаления используют лапароскопический метод. При этом доступ к операционному полю достигается небольшим проколом. Операционное поле во время операции показывается на специальном мониторе под нужным увеличением.
Хирургическое удаление яичников назначается только в крайних случаях, если консервативное лечение не приносит положительного результата.
Ожирением в связи с дисбалансом эстрогенов
Недавно я зашел на сайт Национального Института Здоровья США и просмотрел их статистику по ожирению и лишнему весу у людей и связи эстрогенов с ожирением. В разделе «Коротко о главном» написано, что больше чем двое из троих взрослых людей либо имеют избыточный вес, либо страдают ожирением в связи с дисбалансом эстрогенов. Считается, что если индекс массы тела 25% или выше, то это говорит о лишнем весе. Причиной избыточного веса считается энергетический дисбаланс организма. На сайте также говорится, что, если люди потребляют с пищей больше калорий, чем их организм сжигает, то возникает нарушение энергетического баланса системы в сторону увеличения массы тела.
Эстрогены и каллории
Какие же причины медленной скорости метаболизма? Виновником могут быть гормоны эстрогены. Эта статья посвящена одному ряду гормонов – эстрогенам. Эстрогены считаются женскими гормонами, однако, они важны для обоих полов. В последние несколько десятилетий наш мир стал загрязнен ксеноэстрогеном – сгенерированным синтетическим эстрогеном. Ксеноэстроген связывается с рецепторами гормонов и из-за этого ваше тело поглощает все больше и больше эстрогенов. Три основные группы ксеноэстрогена это: фталаты, парабены и бисфенол А(ДФП). Когда дело касается их, то вокруг нас обнаруживается много химически созданных вещей, которые делают нас толстыми. ДФП – это основанный на углероде химический элемент, который находится в пластмассах, алюминиевых банках, и многих других продуктах. Фталаты есть в парфюмерии и различных спреях. А в лосьонах содержатся парабены.
Железистая и железисто-фиброзная мастопатия молочной железы
Готов поставить на то, что при опросе большинство людей согласится с тем, что если вы потребляете больше, чем сжигаете, то вы набираете вес. Разные люди сжигают одинаковое количество калорий с разной скоростью. Но об этом Национальный Институт Здоровья не сообщает. Мы же должны сосредоточиться на нашем обмене веществ, и выяснить наш объем сжигаемых калорий. В этот момент истины мы, как правило, сосредоточены на том, что кладем в наши рты, но редко концентрируемся на сжигании поступившего топлива. Здорово бы было, если мы могли съесть много пищи и потом не беспокоиться об увеличении веса, потому что наша способность сжигать энергию больше, чем сумма калорий, которые мы съедаем? Конечно, да. И я имею в виду не поедание целый день салата или моркови. Честно говоря, я могу съесть все овощи, которые хранятся в моем холодильнике и после этого все еще остаться голодным. Чтобы насытиться, мне нужно есть серьезную еду. Так как мы можем ускорить наш метаболизм, чтобы стать свободными от подсчета калорий и повседневных голодовок? Мы все знаем, что, если мы будем недовольны вашей повседневной диетой, то в один прекрасный день мы скажем себе, что это того просто не стоит.
Эстрогены губят
Эстрогены, хотя и необходимы, для работоспособности тела, губят нас из-за продуктов, которые мы используем каждый день. Химические вещества, которые связываются с нашими гормональными рецепторами, разрушают наше здоровье и вносят свой вклад в эпидемию лишних киллограмов и ожирения. Ищите больше информации о том, что можно сделать, чтобы изменить тенденцию к увеличению массы тела. Что вы можете сделать, чтобы изменить ситуацию в лучшую сторону? Вы должны использовать двухсторонний подход при борьбе с господством эстрогена. Нужно избегать попадания этих химических элементов в ваш организм, а также бороться с ними, если это уже произошло и они уже находятся в нашем теле. Когда дело доходит до парабенов, то нужно искать продукты, которые их не содержат. Это трудно, потому что большинство лосьонов содержат парабены.

Но лосьоны без парабенов есть, и когда вы найдете такой, то вы сможете использовать только этот продукт, а не другой. Можно пользоваться той же стратегией в борьбе с фталатами. Синтетическим веществом, которое на сегодня труднее всего избегать, является ДФП. В науке выявили связь лишнего веса и ДФП, содержащегося в мочевине пациента. Держитесь подальше от консервов в жестяных банках в случае, когда вы не знаете, что они не содержат ДФП. Храните продукты в стеклянной таре. Никогда не грейте продукты в пластиковых контейнерах. Не весь пластик одинаков. Чем тверже пластмасса, тем меньше там эстрагона. Более мягкий пластик содержит большее количество ДФП, чем твердый.

Если эти элементы уже находятся в вашем организме, то чтобы убрать их, вам требуется есть больше пищи с содержанием Омега-3. Ешьте больше лиственной зелени и брокколи — Индол 3 карбинол. Вы можете также дополнить свою пищу цинком, фолиевой кислотой, и витаминами B-6. И избегайте потребление сои. Соя содержит эстрогены и должна быть ограничена в вашем рационе. Это, конечно, не все, что вы можете сделать. Эта статья предназначена дать вам основную информацию, чтобы вы могли начать принимать правильные решения в вашей жизни. Вы можете начать бороться с всесторонним проникновением химии в нашу жизнь, и быть в курсе того, что происходит во всем нашем теле.

Источник
Женские половые гормоны в организме каждой представительницы прекрасной половины человечества играют важную роль.
Не секрет, что именно благодаря им, девушки и женщины обретают свою красоту, могут беременеть и рожать детей, оставаться долгое время здоровыми, а также проявлять разные черты характера в разных ситуациях.
 Действовать такие биологически активные вещества на организм начинают еще на этапе формирования эмбриона в утробе матери. Именно они задают пол, формируя половые органы ребенка под контролем генов из набора хромосом, который получил плод от родителей при зачатии (речь идет о наборе 46ХХ или 46ХУ, соответственно, девочка или мальчик). В период детства влияние половых гормонов уходит на второй план до момента наступления возраста полового созревания. У девочек такой период начинается с 10-12 лет, когда под влиянием повышения концентрации эстрогена яичников (который в свою очередь активируется тропными веществами гипофиза мозга) начинают развиваться вторичные половые признаки, в том числе увеличиваться и развиваться молочные железы. Далее циклическая смена разных половых гормонов вызывает ежемесячную подготовку организма к беременности (менструальный цикл) в репродуктивном возрасте вплоть до 45-50 лет. Именно нарушения нормальных концентраций эстрогена и прогестерона приводят не только к бесплодию, но и к развитию различных заболеваний у женщин.
Действовать такие биологически активные вещества на организм начинают еще на этапе формирования эмбриона в утробе матери. Именно они задают пол, формируя половые органы ребенка под контролем генов из набора хромосом, который получил плод от родителей при зачатии (речь идет о наборе 46ХХ или 46ХУ, соответственно, девочка или мальчик). В период детства влияние половых гормонов уходит на второй план до момента наступления возраста полового созревания. У девочек такой период начинается с 10-12 лет, когда под влиянием повышения концентрации эстрогена яичников (который в свою очередь активируется тропными веществами гипофиза мозга) начинают развиваться вторичные половые признаки, в том числе увеличиваться и развиваться молочные железы. Далее циклическая смена разных половых гормонов вызывает ежемесячную подготовку организма к беременности (менструальный цикл) в репродуктивном возрасте вплоть до 45-50 лет. Именно нарушения нормальных концентраций эстрогена и прогестерона приводят не только к бесплодию, но и к развитию различных заболеваний у женщин.
Гормон принимает участие в правильной дифференцировки ткани молочной железы

 Прогестерон – женский половой гормон стероидной природы, который вырабатывается в желтом теле яичника во второй фазе менструального цикла или в плаценте при беременности. В репродуктивный период резкое нарастание концентрации этого биологически активного вещества наблюдается перед наступлением момента овуляции и до начала менструации. Во время беременности прогестерон снижает тонус матки и обеспечивает нормальное функционирование плаценты. Поэтому при гипопрогестеронемии наблюдается угроза прерывания и/или плацентарная недостаточность. Вместе с эстрогеном, гормон принимает участие в правильной дифференцировки ткани молочной железы.
Прогестерон – женский половой гормон стероидной природы, который вырабатывается в желтом теле яичника во второй фазе менструального цикла или в плаценте при беременности. В репродуктивный период резкое нарастание концентрации этого биологически активного вещества наблюдается перед наступлением момента овуляции и до начала менструации. Во время беременности прогестерон снижает тонус матки и обеспечивает нормальное функционирование плаценты. Поэтому при гипопрогестеронемии наблюдается угроза прерывания и/или плацентарная недостаточность. Вместе с эстрогеном, гормон принимает участие в правильной дифференцировки ткани молочной железы.
Снижение уровня прогестерона в репродуктивный период женщины ведет к серьезным проблемам с наступлением и вынашиванием беременности, а также к ряду гинекологической патологии.

Прогестерон при мастопатиииграет одну из ключевых ролей. Этот гормон является функциональным антагонистом эстрогена, поэтому при снижении уровня прогестерона происходит увеличение активности эстрогена, который в том числе, влияя на ткань молочной железы, ведет к ее аномальному росту и патологическим изменениям.
Что такое мастопатия (кистозно-фиброзная болезнь)?
Диагнозом мастопатия принято обозначать доброкачественный процесс изменения тканевой структуры молочной железы под действием гормонального фактора. Довольно часто болезнь приводит помимо разрастания соединительной ткани еще и к образованию железистых кист в женской груди. Клинически по тому, как изменяется ткань молочной железы, принято выделять следующие виды заболевания:


1. Диффузная форма мастопатии. Изменения молочной железы происходят во всем органе в виде разрастания небольших участков или тяжей фиброзной ткани. По характеру преобладания тканевого компонента в участках мастопатии выделяют также фиброзную, кистозную, аденоматозную и смешанную формы болезни.
2. Узловая и очаговая мастопатия. При такой форме заболевания патологические изменения концентрируются локально в органе, формируются узлы или очаги изменой ткани железы. Такой процесс принято относить к предраковым состояниям – он значительно повышает риск развития онкологического заболевания груди. Особенно повышается риск при атипизме клеток.

Лечение фиброзной мастопатии >>>
Прогестерон при мастопатии играет одну их ключевых ролей. Именно этот половой гормон в сочетании с эстрогеном и пролактином определяет корректное и правильное гистологическое строение растущей груди в разные периоды жизни женщины. Снижение его концентрации даже на фоне нормального (неповышенного) уровня эстрогена и пролактина может провоцировать начало развития заболевания. Этот факт также подтверждается тем, что у пациенток, которые принимают комбинированные оральные контрацептивы, содержащие гестагены и прогестерон, резко снижается вероятность развития мастопатии. В период менопаузы, когда снижается уровень эстрогена (при сохранном уровне прогестинов) часто явления нетяжелой мастопатии сходят на «нет», а первичный риск развития такого заболевания у пациенток в этот период времени также не высок.
Что происходит с уровнем прогестерона при мастопатии?
Главной задачей воздействия прогестерона на ткань молочной железы является обеспечение роста и развития именно железистой ткани и долек органа, в отличие от эстрогена, который преимущественно влияет на рост соединительной ткани и протоков груди. По данным многих исследователей, именно прогестерон при мастопатии, концентрация которого снижается, не может активно обеспечивать правильный рост железистой ткани и угнетать избыток эстрогена, что и становится основой патологического процесса.


Причин развития такого состояния у женщины довольно много и не часто врачам удается установить истину. Выделяют следующие факторы, объясняющие, почему прогестерон при мастопатии находится в недостаточном количестве в крови:
1. Наследственные и генетические особенности организма женщины.
2. Хронические воспалительные заболевания женских половых органов, особенно с вовлечением в процесс яичников.
3. Нейроэндокринные симптомы.
4. Опухоли и травмы гипофиза.
5. Другие причины гормональных нарушений (самолечение препаратами, влияющими на уровни гормонов и т.д.).
Таким образом, большинство причин возникновения дисбаланса в гормональном фоне женщины связаны именно с половыми гормонами, реже с пролактином. Определение уровня эстрогена, прогестерона, а также их метаболических предшественников не только указывает на функцию половых желез, но и позволяет врачу установить истинную причину развития мастопатии у пациентки. К тому же, результаты этих лабораторных исследований необходимы для подбора наиболее рациональной гормональной терапии.
Как определяют уровень прогестерона у женщины
Исследование гормонального фона уже давно является стандартным лабораторным анализом, который проводят как государственные, так и частные лаборатории. Однако не смотря на доступность определения концентрации прогестерона в крови женщины, такое исследование должно проводиться правильно и интерпретироваться только лечащем врачом, исходя из клинической ситуации конкретной пациентки. Для того чтобы провести такой лабораторный анализ эффективно и получить необходимую информацию, врачи рекомендуют придерживаться следующих правил и положений:
1. Изучается общая гинекологическая гормональная панель. Определение достоверно, есть ли стойкое снижение уровня прогестерона у женщины проводится серией лабораторных анализов одним и тем же оборудованием, для исключения погрешности. По одному результату, отличному от нормы, заключение не делается.
2. Определение уровня прогестерона в крови пациентки должно проводиться в один и тот же день менструального цикла. Это связано с тем, что концентрация такого биологически активного вещества у женщины в детородный период колеблется в зависимости от фазы менструального цикла (в начале менструального цикла – 0,2-1,5 нг/мл, в момент овуляции – 0,8-3,0 нг/мл, после нее и до наступления менструации – 1,7-27,0 нг/мл). Точный день анализа укажет лечащий врач, исходя из подозреваемой патологии. Обычно рекомендуется забор крови на 19-21-й день цикла.
3. Исключить прием препаратов, неназначенных врачом. Целый ряд антибиотиков, статинов, стероидных препаратов влияют на показатели гормона в крови.
4. В день анализа нужно исключить вредные привычки, физическую нагрузку. Исследование лучше проводить в первой половине дня, натощак.
Полученная венозная кровь пациентки оценивается в лаборатории анализатором и в зависимости от медицинских потребностей выясняется концентрация только прогестерона или всех половых гормонов. Выявление стойкого снижения уровня прогестерона в крови женщины на фоне нормального или повышенного уровня эстрогена – это не только повод ожидать развития мастопатии, но и причина различных состояний нарушения здоровья, которые часто еще до конца не выявлены.
Симптомы и заболевания при низком уровне прогестерона
Развитие этой болезни у женщины часто протекает скрыто в течение длительного периода времени. Прогестерон при мастопатии, который поступает в кровь в недостаточном количестве, зачастую не приводит к очень выраженным нарушениям менструального цикла на первых этапах болезни. Поводом обратиться к врачу обычно являются такие симптомы, которые начинают беспокоить представительниц прекрасного пола, как:
1. Боли в молочных железах, часто связанные с менструальным циклом. Ткань груди очень активно реагирует на гормональный дисбаланс, который ведет к пролиферации ее клеток. А поскольку такой процесс протекает не совсем правильно, возникают дискомфортные ощущения.
2. Изменения формы и симметричности груди. Более характерный симптом для узловой и очаговой мастопатии, когда из-за разрастания соединительной ткани, формируются плотные, эластичные узлы в органе.
3. Появление выделений из сосков, которые не связаны с беременностью или лактацией. Неправильно функционирующая ткань молочной железы, особенно под воздействием гормона пролактина способна приводить к выделению обильного секрета, который либо скапливается кистах, либо выводится по протокам наружу.
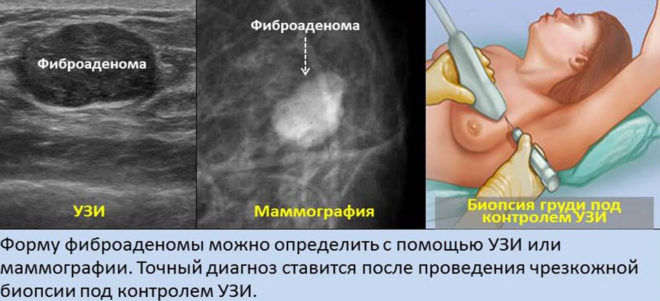
Любые дискомфортные ощущения, состояния, возникающие у женщины впервые с молочными железами, которые также сопровождаются изменениями плотности, эластичности и формы груди, должны быть поводом немедленно обратиться к врачу. Проведение скрининговых исследований (маммографии, УЗИ молочных желез, выявление онкомаркеров и др.) позволит диагностировать не только мастопатию, но и подтвердить или исключить рак груди на ранней стадии развития.
Снижение уровня прогестерона в крови женщины не только ведет к возникновению и прогрессированию мастопатии, но и также часто сопровождается такими распространенными состояниями, как:
1. Бесплодие и самопроизвольное прерывание беременности.
2. Нарушения менструального цикла.
3. Дисфункциональные маточные кровотечения.
4. Возникновение доброкачественных опухолей матки (фибромиом и т.д.).
Лечение
Низкий прогестерон при мастопатии, как и высокий уровень эстрогена, корректируется двумя основными путями – гормональным лечением и негормональными препаратами. Выбор терапии обуславливается степенью прогрессирования заболевания, а также значениями гормонов, отражающими их концентрацию.
Негормональная терапия ориентирована на улучшение микроциркуляции в тканях молочных желез, устранения венозного застоя, снижения болевых ощущений. В случае подозрения на то, что прогрессирование болезни связано со стрессом или психоэмоциональными переживаниями, назначаются седативные и успокаивающие лекарственные средства природного происхождения. Назначение поливитаминов (А, Е, С, каротинов) позволяет улучшить метаболические реакции в тканях груди. Пациенткам рекомендуют пересмотреть собственную диету, ограничить вредные привычки и злоупотребление продуктами, содержащими метилксантины (кофе, шоколад и т.д.).
 Прием гормональных препаратов, которые снижают уровень эстрогенов или подавляют их биологическую активность, позволяет сдерживать развитие мастопатии. Назначение гестагенов в виде приема комбинированных оральных контрацептивов, не только выравнивает уровень прогестерона крови, снижает активность эстрогена, но и в целом улучшает негативные изменения менструального цикла и болевые ощущения в молочных железах.
Прием гормональных препаратов, которые снижают уровень эстрогенов или подавляют их биологическую активность, позволяет сдерживать развитие мастопатии. Назначение гестагенов в виде приема комбинированных оральных контрацептивов, не только выравнивает уровень прогестерона крови, снижает активность эстрогена, но и в целом улучшает негативные изменения менструального цикла и болевые ощущения в молочных железах.

Источник