Мастопатия и рак молочной
100—150 лет назад сохранилось мало данных о том, что женщины имели проблемы, связанные с патологией молочной железы. В настоящее время различные виды заболеваний груди диагностируются у более 60% пациенток, которых тревожит вопрос: может ли мастопатия перерасти в рак.
Для более-менее определённого ответа надо представлять, какие изменения происходят в груди женщины при этой патологии, и чем они опасны.
Доброкачественные уплотнения
Процессы, происходящие в грудной железе, связаны с состоянием всего женского организма, созданного природой для воспроизводства потомства.
В течение всего репродуктивного периода, самыми естественными состояниями женщины являются вынашивание, рождение и кормление детей.
Отклонение функций от нормы (заданных природой), вызывает в женском организме гормональный сбой, который становится причиной гинекологических заболеваний, в частности, патологии грудных желез. 80% женщин с такой патологией:
- не рожали вообще или имеют только одного ребенка;
- мало кормили грудью;
- могли иметь выкидыши, один или несколько абортов.
В результате – гормональный дисбаланс и, как следствие, мастопатия – образование уплотнений в груди небеременных женщин. При пальпации она определятся как опухоль в мягких тканях груди.
От рака молочной железы мастопатия отличается доброкачественным характером уплотнений:
- они растут медленно;
- имеют четкие границы с остальными тканями;
- не дают метастазов.
Вывод: мастопатия сама по себе — заболевание, не представляющее угрозу жизни, но за её симптомами может скрываться рак груди.
Уточнение диагноза
 Врачи, располагающие современной инструментальной диагностикой, хорошо знают, как отличить мастопатию от рака. Поэтому все пациентки для уточнения диагноза исследуются различными методами.
Врачи, располагающие современной инструментальной диагностикой, хорошо знают, как отличить мастопатию от рака. Поэтому все пациентки для уточнения диагноза исследуются различными методами.
- УЗИ – ультразвуковое исследование. Позволяет определить местоположение и характер опухоли, то есть киста это или начальная стадия рака, не поддающаяся пальпации.
- Биопсия – прокол в пораженное место для получения ткани или жидкости, из которых состоит уплотнение. Цитологический анализ клеток пораженной ткани позволяет точно распознать злокачественные клетки. Кроме того, этот метод диагностирует предраковое состояние опухоли, пролиферацию клеток – их быстрое деление.
- Маммография – рентген молочной железы. Эта процедура определяет наличие:
- кальцинатов – скоплений солей, они могут быть началом раковых опухолей;
- фиброаденом – доброкачественных образований, которые могут перерождаться в злокачественные;
- кистозных полостей, хотя этот метод не может отличить кисты от раковых уплотнений.
Маммография точнее определяет патологию чем УЗИ, она позволяет заметить образования с диаметром меньше полсантиметра.
- Дуктография – введение контрастного вещества для исследования протоков молочной железы. Пораженные папилломами в одной молочной железе протоки, могут значительно отличаться от здоровой груди.
- Общий анализ крови покажет наличие в ней особых белковых компонентов, характерных для раковых клеток. Специальное исследование крови определяет, есть ли изменение гена BRCA. Его мутация – знак генетической предрасположенности к злокачественным гинекологическим образованиям. У 80% таких пациенток любая патология грудной железы грозит перейти в рак.
Современная медицина имеет все средства для точного определения: мастопатия или рак у пациентки. Ранняя диагностика онкологии позволит остановить грозную болезнь и избежать летального исхода.
Но если поставлен диагноз мастопатия, а не рак молочной железы, успокаиваться нет оснований.
Причины для тревоги
 Изменения в молочной железе вызваны действием гормонов эстрогена и прогестерона. Если первый гормон отвечает за размножение клеток эпителия, увеличение жидкости в клетках соединительной ткани, то прогестерон тормозит эти процессы.
Изменения в молочной железе вызваны действием гормонов эстрогена и прогестерона. Если первый гормон отвечает за размножение клеток эпителия, увеличение жидкости в клетках соединительной ткани, то прогестерон тормозит эти процессы.
При недостатке этого гормона клетки эпителия бурно делятся, отекают, формируются узлы и пустоты, заполненные жидкостью.
Формы мастопатии
- Диффузная – появление в груди множества мелких зернистых образований из соединительной ткани, которые при правильном лечении могут рассосаться.
- Кистозная – возникновение полостей, заполненных жидкостью. Они болезненны и хорошо пальпируются.
- Фиброаденома – доброкачественно подвижная опухоль из соединительной ткани, не связанная с кожей.
- Фиброзно-кистозная мастопатия. Самая распространенная форма патологии груди, сочетание узловых образований – фибром с кистами – пустотами, заполненными жидкостью.
Патология в этих формах редко переходит в рак, если не обнаружена пролиферация – быстрое деление клеток эпителия в пока ещё доброкачественной опухоли.
Перерождение фибром и кист, ткань которых атрофирована и не увеличивается, в злокачественную опухоль, вероятно, всего на 0, 86%.
Важно: если эпителий опухолей при мастопатии быстро разрастается, риск заболевания раком возрастает в 25—30 раз, третья часть с такой картиной развития патологии, становится раковыми больными.
Мастопатия как предраковое состояние
Диагностируется в формах:
- узловая;
- кистозная;
- папилломы внутри млечных протоков железистой ткани. Они дают высокую степень риска развития онкологии, определяются только инструментальной диагностикой, их перерождение приводит к необходимости удалить грудь.
Узловая форма отличается от мастопатии фиброзно-кистозной большими размерами фибром (до 7 см) и высокой скоростью деления клеток внутри узлов.
Их должен вырезать хирург, иначе произойдет малигнизация: клетки переродятся в раковые и начнут врастать в близлежащие ткани. При пролиферации эпителия внутри кисты она тоже подвергается удалению.
Профилактика рака
 Патология молочной железы, если её не лечить, на фоне пролиферации может перейти в онкологическое заболевание при условиях:
Патология молочной железы, если её не лечить, на фоне пролиферации может перейти в онкологическое заболевание при условиях:
- всеобщее снижение сопротивляемости организма к заболеваниям;
- гинекологические заболевания, такие как воспаления, миомы и т. д.
- проблемы со щитовидной железой, печенью, сбой в работе надпочечников;
- вредные условия жизни и работы, постоянное присутствие канцерогенных веществ;
- частое облучение;
- нервные потрясения, стрессы;
- генетическая предрасположенность к онкологии.
Схема развития процесса примерно такая: диффузная форма переходит в фиброзно-кистозную, она, в свою очередь, развивается в узловую форму мастопатии, в узлах происходит малигнизация – превращение обычных клеток в раковые.
Перерастет мастопатия в онкологию или нет, зависит от ранней диагностики самой патологии и правильной терапии. Она состоит из двух этапов.
- Лечение гинекологических заболеваний, бесплодия, восстановление гормонального равновесия и цикла менструаций. Все, что касается репродуктивной функции женщины должно быть восстановлено и нормально функционировать.
- На втором этапе применяется:
- гормональная терапия;
- лечение стрессов седативными препаратами и транквилизаторами;
- приём витаминов и микроэлементов, восстанавливающих метаболизм;
- поддержка щитовидной железы препаратами йода.
Очень важны для здоровья женщины, заболевшей мастопатией в репродуктивном периоде, беременность, роды, кормление грудью. Это самое лучшее средство лечения молочных желез и профилактики онкологии.
Обследование груди каждой женщиной, особенно имеющей мастопатию и состоящей на учете, может обнаружить ранние симптомы перерождения в раковую опухоль:
- эрозивные язвочки возле соска и вокруг него;
- кровяные выделения из соска и его втяжение;
- изменения на коже: она грубеет и желтеет, похожа на лимонную корку;
- тревожные симптомы проявляются в одной груди и не затрагивают здоровую.
Эти внешние проявления характерны для первой-второй стадий развития онкологии при размерах опухоли до 5 см. При своевременном лечении выживают на этих стадиях 7 женщин из 10.
Заключение
Мастопатия не является заболеванием, опасным для жизни. Но она может, во-первых, маскировать неслышное развитие онкологии. А во-вторых, если доброкачественная опухоль не лечится, развивается пролиферация – быстрый рост клеток и малигнизация – их перерождение в злокачественные образования.
Самая лучшая профилактика мастопатии и рака – вынашивание, рождение и кормление грудью собственных детей.
Чем опасна мастопатия, если ее не лечить, смотрите в видео.
Важно знать!
У не рожавших женщин до 25-30 лет фиброзно-кистозная болезнь (мастопатия) не вызывает особого беспокойства, но уже ближе к 30, особенно во время беременности и после родов у 80 процентов женщин развивается осложнение мастопатии. На ряду с не рожавшими женщинами, многие мамы, уделяющие почти все свое время малышу, забывают о своем здоровье или думают, что эта проблема — пустяковая и пройдет сама. Будущие мамы находятся в еще более сложном положении — при беременности и ГВ многие аптечные препараты запрещены. Знаете ли вы, что мастопатия, если её вовремя не лечить, делая профилактику заболевания, может вызвать рак груди.
О полностью натуральном средстве от мастопатии (фиброзно-кистозной болезни), совместимым с грудным вскармливанием и беременностью читайте здесь…
Читать далее.. »
Источник
В обзорной статье рассматриваются взаимосвязь этиологии, патогенеза и факторов риска мастопатии и рака молочной железы (РМЖ), патогенетическое лечение мастопатии, направленное на профилактику РМЖ.

Введение
Мастопатия — наиболее частое женское заболевание. По данным отечественных и зарубежных авторов, распространенность мастопатии во многих странах в женской популяции составляет 50–60%. Частота данной патологии имеет возрастные эпидемиологические особенности: в возрасте 13–20 лет мастопатия встречается редко, в 20–30 лет — у 20–30% женщин, в 30–40 лет — у 50–60%, в 41–50 лет — у 70–80%, в менопаузе — до 20% [1–3]. Частым симптомом мастопатии является циклическая масталгия, с которой в своей жизни сталкиваются 60–70% женщин [4]. В России в своей жизни испытывают масталгию около 25 млн женщин [1]. Мастопатии обычно подвержены женщины в репродуктивном возрасте, пик заболеваемости приходится на возраст 30–45 лет [5].
Хотя до настоящего времени отсутствует общепринятая терминология, единые принципы диагностики и лечения данной патологии, обычно к мастопатии относят все доброкачественные заболевания молочных желез (МЖ) [3, 5–7]. В отечественной и зарубежной литературе для определения данной патологии применяются термины «мастопатия», «фиброзно-кистозная болезнь», «фиброзно-кистозная мастопатия», «доброкачественная болезнь груди», «фиброаденоматоз», «дисгормональная гиперплазия МЖ», «доброкачественная дисплазия МЖ». В Национальном руководстве по маммологии выделяют диффузную мастопатию в виде 4 типов — с преобладанием железистого, фиброзного или кистозного компонента и смешанную; диффузно-узловую мастопатию; узловую мастопатию; доброкачественные узловые образования — фиброаденомы, кисты, липомы, листовидные фиброаденомы, атеромы, липогранулемы, гамартомы, сосудистые опухоли, галактоцеле [8].
Клинически мастопатия характеризуется масталгией, предменструальным напряжением и отеком МЖ, появлением диффузных и узловых уплотнений в ткани МЖ, патологическими выделениями из сосков. Как правило, масталгия, величина и консистенция уплотнений, отек связаны с менструальным циклом и усиливаются в предменструальный период. При маммографическом и эхографическом исследованиях в МЖ выявляются уплотнения, дуктэктазии, кисты. При гистологическом исследовании в ткани МЖ находят гиперплазию, атипическую гиперплазию эпителиальной ткани в протоковых и дольковых структурах, гиперплазию соединительной ткани. При клиническом исследовании проявления мастопатии обнаруживаются у 20% женщин; при маммографическом, эхографическом и гистологическом исследованиях — у 50% [6–8].
Мастопатия — обширная неоднородная группа доброкачественной патологии МЖ, различающаяся по своим клиническим, маммографическим, морфологическим проявлениям, а самое главное — по степени риска рака МЖ (РМЖ). Своевременная диагностика и лечение мастопатии чрезвычайно важны, т. к. борьба с данной патологией не только улучшает качество жизни, но и направлена на профилактику РМЖ.
Мастопатия и рак молочной железы
Мастопатию и РМЖ можно отнести к так называемым болезням цивилизации. Стандартизованная заболеваемость РМЖ на 100 тыс. женщин в Северной Америке, Северной Европе, Западной Европе и Австралии составляет соответственно 84,8, 90,1, 92,6 и 94,2, тогда как в Южно-Центральной Азии, Средней Африке, Центральной Америке и Восточной Азии — соответственно 25,9, 27,9, 38,3 и 39,2 [9]. В странах с высоким уровнем заболеваемости РМЖ более высока и распространенность мастопатии. В России РМЖ занимает первое место в структуре онкологической заболеваемости и смертности женщин, заболеваемость РМЖ неуклонно растет. В 2017 г. в России зарегистрировано 70 569 новых случаев РМЖ, что составило 21,1% в структуре онкологической заболеваемости женщин; стандартизованный показатель заболеваемости РМЖ составил 51,95 на 100 тыс. женщин, за 10 лет данный показатель вырос на 22,68% (рост на 2,02% в год) [10]. При этом мастопатия имеется у 50–60% российских женщин [1]. Главной причиной столь широкой распространенности мастопатии и РМЖ в экономически развитых странах является изменение акушерского портрета женщины. Если до середины ХХ в. менархе у девочек наступало примерно в 17 лет, а менопауза у женщин — в 40 лет, то сейчас — соответственно в 12–14 и 50–52 года. Если ранее женщины часто рожали и длительно кормили грудью, то сегодня большинство женщин рожают 1–2 детей. В результате период репродуктивного возраста женщины увеличился в 2 раза — в среднем с 20 до 40 лет, а количество менструальных циклов на протяжении жизни выросло в 4 раза — в среднем со 100 до 400; современная женщина испытывает значительно более длительное воздействие эстрогенов [11].
Существуют 4 группы доказательств связи мастопатии с РМЖ:
у мастопатии и РМЖ общие факторы риска;
патогенез мастопатии и РМЖ имеет общие черты, ключевую роль играют гиперэстрогения и гиперпролиферация протокового и долькового эпителия МЖ;
при мастэктомии по поводу РМЖ в окружающей ткани часто обнаруживаются морфологические проявления мастопатии и предраковые изменения;
в эпидемиологических исследованиях у больных РМЖ доказана связь с предшествующей мастопатией [12].
Общее в этиологии и патогенезе мастопатии и рака молочной железы
РМЖ — полиэтиологическое заболевание, к настоящему времени идентифицировано более 100 факторов риска РМЖ [8, 13–15], которые можно разделить на 8 групп (табл. 1). Мастопатия — также полиэтиологическое заболевание, ее факторы риска [2, 3, 16, 17] можно разделить на те же 8 групп. Основные факторы риска мастопатии и РМЖ приведены в таблице 1, и большинство факторов риска развития этих заболеваний совпадают.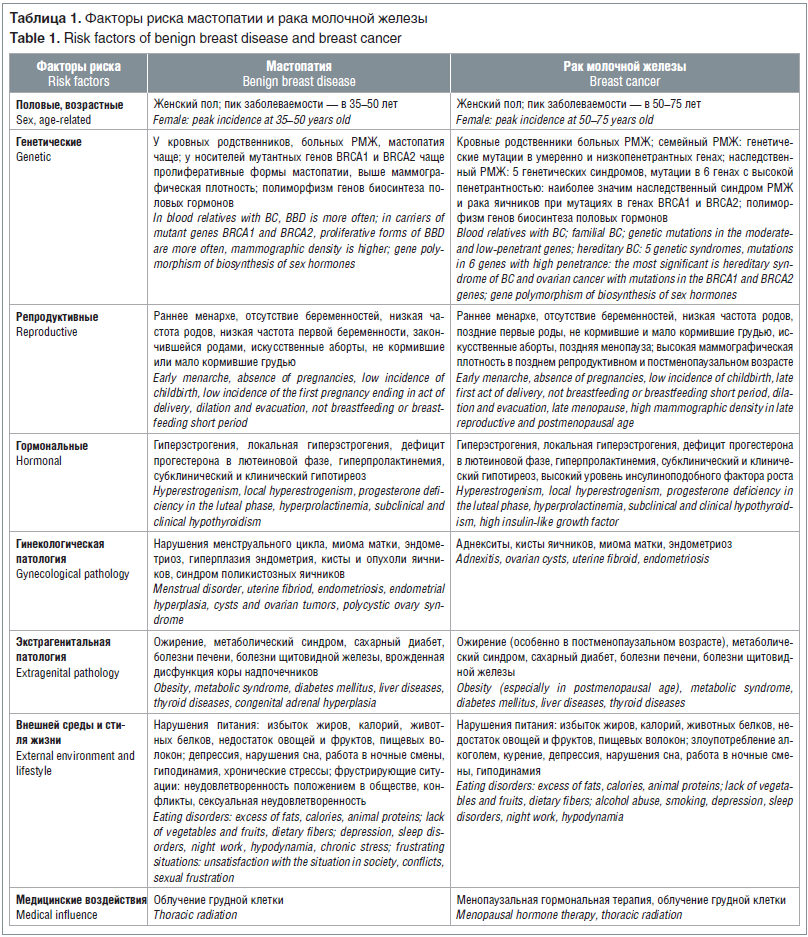
Хроническая гиперэстрогения, относительное преобладание эстрадиола и недостаток прогестерона на уровне ткани МЖ лежат в основе патогенеза как мастопатии, так и РМЖ; в результате эстрогены стимулируют пролиферацию эпителия МЖ [2, 6, 7]. Морфологические изменения при мастопатии постепенно прогрессируют. Гиперпролиферация эпителия протоков и долек приводит к диффузным уплотнениям, дуктэктазии, образованию кист, а разрастание соединительной ткани вызывает фиброз стромы; затем появляются очаговые узлы на фоне диффузной патологии; на следующей стадии трансформации в пролифератах появляются атипичные клетки [18]. К основным формам предраковых изменений МЖ относят протоковую атипичную гиперплазию эпителия и протоковую карциному in situ; дольковую атипичную гиперплазию эпителия и дольковую карциному in situ, склерозирующий аденоз, радиальный рубец, плоскую эпителиальную атипию [19].
При пролиферативных формах мастопатии в ткани МЖ формируются очаги с избыточным содержанием в эпителии эстрогеновых рецепторов, высокой активностью пролиферации и апоптоза клеток; наблюдаются увеличение содержания альфа-эстрогеновых рецепторов, изменение относительного содержания альфа- и бета-эстрогеновых рецепторов, A- и B-прогестероновых рецепторов; повышается чувствительность эпителия к эстрадиолу; активируется комплекс циклинзависимых киназ, альфа-трансформирующего и эпидермального факторов роста; усиливается пролиферативная активность эпителия; нарушаются процессы апоптоза; усиливается васкуляризация паренхимы. Все данные патологические механизмы повышают риск РМЖ [20].
Независимым и сильным фактором риска РМЖ является высокая маммографическая плотность в позднем репродуктивном и постменопаузальном возрасте, увеличивающая риск развития РМЖ в 3–6 раз, что существенно больше, чем значимость многих других факторов риска. Высокая маммографическая плотность уступает по степени повышения риска лишь возрасту, носительству мутантных генов BRCA и наличию предраковых изменений в ткани МЖ. Повышенная маммографическая плотность ассоциируется также с увеличением риска пролиферативной мастопатии и предраковых изменений в ткани МЖ [21].
Мастопатия и риск рака молочной железы
Мастопатия сама по себе является самостоятельным фактором риска РМЖ [8]. Даже один из симптомов мастопатии — длительная циклическая масталгия — независимо повышал риск РМЖ в 5,3 раза по сравнению с общепопуляционным риском [22]. Однако риск РМЖ при различных формах мастопатии сильно различается и зависит прежде всего от наличия гиперпролиферации эпителия и предраковых изменений в ткани МЖ. Был проведен метаанализ 32 эпидемиологических ретроспективных и проспективных исследований о связи мастопатии с риском РМЖ. Средний возраст пациенток в период выявления мастопатии при биопсии составил 46,1 года, средний возраст диагноза РМЖ — 55,9 года, средний срок наблюдения — 12,8 года (3,3–20,6); относительный риск РМЖ при непролиферативных формах мастопатии статистически недостоверно повышался до 1,17, при пролиферативных формах без атипии — статистически достоверно повышался до 1,76, при пролиферативных формах с атипией — до 3,93. Авторы делают заключение, что пролиферативные формы мастопатии как без атипии, так и с атипией значимо повышают риск РМЖ [23]. По данным R.J. Santen и R. Mansel, риск РМЖ не повышается или является минимальным при непролиферативных формах мастопатии, при пролиферативной мастопатии риск возрастает в 2 раза, при пролиферативной мастопатии с атипией — в 4 раза и достигает наиболее высоких цифр (до 12 раз) при протоковой или дольковой карциноме in situ [7]. Среди всей доброкачественной патологии МЖ непролиферативные формы мастопатии составляют примерно 70%, пролиферативные без атипии — около 30%, пролиферативные с атипией — 4–5% [16, 24].
Таким образом, мастопатию можно считать биомаркером гормонального неблагополучия на уровне организма и локального неблагополучия в ткани МЖ. Множественные факторы риска нарушают гормональный баланс в организме женщины, вызывают гиперэстрогению и гиперпролиферацию эпителия в ткани МЖ, что приводит к развитию мастопатии, а при наличии врожденных или приобретенных повреждений генов мастопатия повышает риск РМЖ. Всех женщин, страдающих мастопатией, нельзя относить к группе повышенного риска РМЖ. В группу повышенного онкологического риска женщины, страдающие мастопатией, могут быть включены после оценки всех индивидуальных факторов риска и морфологического анализа тканей МЖ.
Лечение мастопатии и профилактика рака молочной железы
Общепринятых стандартов лечения мастопатии на сегодняшний день нет. В лечении мастопатии применяются диетотерапия, психологическая коррекция, гормональные препараты, негормональные средства, такие как витамины, минералы, гепатопротекторы, мочегонные, ферментные препараты, иммунокорректоры, адаптогены, нестероидные противовоспалительные препараты, фитопрепараты [16, 25, 26]. К общим недостаткам большинства применяемых сегодня средств можно отнести невысокую эффективность, наличие побочного и токсического действия, необходимость применения в виде комплекса с другими средствами, нацеленность только на облегчение патологической симптоматики, а не на более серьезную задачу — профилактику РМЖ. С учетом характера данной патологии средства для лечения мастопатии должны быть эффективными, безопасными, подходящими для длительного применения, направленными на профилактику РМЖ. Патогенетическое лечение мастопатии относят к первичной профилактике РМЖ [27, 28].
В настоящее время для патогенетического лечения мастопатии существуют лишь единичные препараты. Лекарственный препарат Мамоклам®открывает новые перспективы в лечении мастопатии и профилактике РМЖ. Главное действующее вещество Мамоклама — йод в органической форме — влияет на основные патогенетические сдвиги при мастопатии. Йод накапливается в ткани МЖ при приеме в супрафизиологических дозах, нормализует процессы клеточной пролиферации в МЖ, снижает чувствительность эпителия МЖ к пролиферативным сигналам эстрогенов, оказывает антиоксидантное действие, снижает отечную готовность ткани МЖ, нормализует гормональный баланс [29, 30]. По данным эпидемиологических, клинических и экспериментальных исследований йод снижает риск РМЖ [31–34].
Высокая эффективность Мамоклама доказана в мультицентровом клиническом исследовании, проведенном в ФГБУ «НМИЦ онкологии им. Н.Н. Петрова» Минздрава России; ФГБУ «НМИЦ АГП им. В.И. Кулакова» Минздрава России; Клинике женского здоровья — диагностическом центре г. Москвы [35–37]. Всего до конца исследований в трех клиниках были прослежены 95 больных. Все пациентки были позднего репродуктивного или пременопаузального возраста. У всех пациенток на момент включения в исследование был сохраненный менструальный цикл. Всем больным на основании клинического, эхографического и маммографического обследования МЖ был поставлен основной диагноз — диффузная мастопатия. Среди клинико-рентгенологических форм диффузной мастопатии наиболее частой была смешанная, затем по частоте встречаемости у больных расположились формы с преобладанием кистозного компонента, железистого компонента и фиброзного компонента. У единичных больных на фоне диффузной мастопатии выявлено узловое образование или фиброаденома. Кроме мастопатии у всех пациенток были и другие факторы риска РМЖ, как правило, несколько у одной больной: генетические — РМЖ у кровных родственников; репродуктивные — раннее менархе, аборты, отсутствие родов, поздние первые роды, отсутствие кормления грудью; гормональные и обменные — нарушения менструального цикла в анамнезе; гинекологические заболевания в момент включения в исследование или в анамнезе: бесплодие, миомы матки, воспалительные заболевания придатков и матки, кисты яичников, эндометриоз, железистая гиперплазия эндометрия; ожирение, диффузный зоб, болезни печени.
Оценивали клиническую симптоматику мастопатии, характер менструального цикла, пальпаторные, эхографические и маммографические изменения в МЖ. Мамоклам® назначали по 2 таблетки 3 р./сут до еды в течение 3 мес. Сравнивались данные обследований до и после лечения. Все обследования проводили в первой половине менструального цикла. До начала лечения и ежемесячно оценивали клиническую симптоматику и характер менструального цикла, пальпаторные признаки мастопатии. По специально разработанной количественной шкале проводили оценку масталгии, предменструального напряжения МЖ, альгоменореи. При пальпации МЖ по специально разработанной шкале проводили количественную оценку уплотнений, определение степени распространения по квадрантам, выраженности уплотнений в каждом квадранте, болезненности при пальпации, выделений из сосков. Эхография выполнялась на аппаратах типа «ССД-650» механическим секторным датчиком 10 МГц. Маммография выполнялась на маммографах типа «Вертикс-М». Делались 4 снимка в прямой и боковой проекциях. Статистическую обработку результатов проводили стандартными статистическими методами с использованием точного метода Фишера.
Суммарные результаты изучения Мамоклама в трех клиниках представлены в таблице 2. В качестве контрольных цифр служили показатели частоты патологических симптомов в группе больных до проведения лечения. В графе «после лечения» приводится количество больных, у которых не наблюдали регрессию патологического симптома.
До лечения у большинства больных были жалобы на масталгию и предменструальное напряжение МЖ. В результате лечения Мамоклам® уменьшал проявления масталгии и предменструального синдрома соответственно у 88 и 92% пациенток. При этом более чем у половины больных наблюдали полную регрессию масталгии и предменструального синдрома. До лечения проявления дисменореи (продолжительность овариальных циклов более 28 дней и/или продолжительность менструаций более 5 дней, обильные менструации) были у 46 больных. Мамоклам® оказывал лечебное действие на проявления дисменореи у 67% пациенток, что выражалось в укорочении овариальных циклов, уменьшении продолжительности менструаций и ослаблении их обильности. До лечения явления альгоменореи отмечались у 49 больных. Мамоклам® приводил к полной или значительной регрессии альгоменореи у 88% пациенток. До лечения пальпаторные признаки мастопатии (уплотнения и отек в различных квадрантах) выявлены у всех больных, болезненность при пальпации МЖ — у 79. В результате лечения Мамокламом регрессия пальпаторных признаков мастопатии и полное или значительное исчезновение болезненности при пальпации наблюдались соответственно у 77 и 72% пациенток. При эхографическом исследовании до лечения у 80 больных выявлены кисты в МЖ. В результате лечения Мамокламом у 66% больных наблюдали полную или частичную регрессию одной или всех измеренных кист в МЖ. Все вышеназванные лечебные эффекты были статистически достоверны по сравнению с контролем. В результате лечения Мамокламом общий лечебный эффект наблюдался у 92% больных (табл. 2). У 7 пациенток, которым по показаниям провели повторное маммографическое исследование через 6 мес. от начала лечения Мамокламом, отмечено снижение маммографической плотности. Ни у одной больной не было общего ухудшения субъективных и объективных симптомов мастопатии. Во всех трех клиниках у Мамоклама не зарегистрированы клинически значимые побочные и токсические эффекты. Лишь у единичных больных отмечены симптомы индивидуальной непереносимости препарата.
Заключение
Мастопатия и РМЖ имеют общие факторы риска. Патогенез мастопатии и РМЖ имеет общие черты, ключевую роль играет гиперпролиферация протокового и долькового эпителия в результате гиперэстрогении. Метаанализ эпидемиологических исследований показал, что у пациенток с пролиферативными формами мастопатии и предраковыми изменениями существенно повышается риск РМЖ. Патогенетическое лечение мастопатии снижает риск РМЖ. Мамоклам® — лекарственный препарат для патогенетического лечения мастопатии с клинической эффективностью более 90%. Это негормональный препарат растительного происхождения, имеет благоприятный профиль безопасности, может применяться в течение длительного времени, подавляет гиперпролиферацию эпителия МЖ, приводит к регрессии кист в ткани МЖ, уменьшает маммографическую плотность и, следовательно, не только улучшает качество жизни больных мастопатией, но и снижает риск РМЖ.
Сведения об авторе: Беспалов Владимир Григорьевич — д.м.н., профессор, заведующий научной лабораторией химиопрофилактики рака и онкофармакологии. ФГБУ «НМИЦ онкологии им. Н.Н. Петрова» Минздрава России. 197758, Россия, г. Санкт-Петербург, пос. Песочный, ул. Ленинградская, д. 68. Контактная информация: Беспалов Владимир Григорьевич, e-mail: bespalov_niio@mail.ru. Прозрачность финансовой деятельности: автор не имеет финансовой заинтересованности в представленных материалах или методах. Конфликт интересов отсутствует.Статья поступила 20.11.2018.
About the author: Vladimir G. Bespalov — MD, PhD, Professor, Head of the Research Laboratory for Cancer Chemoprevention and Oncopharmacology. N.N. Petrov National Medical Research Center of Oncology of the Russian Ministry of Health. 68, Leningradskaya str., Pesochny village, Saint Petersburg, 197758, Russian Federation. Contact information: Vladimir G. Bespalov, e-mail: bespalov_niio@mail.ru. Financial Disclosure: author have no a financial or property interest in any material or method mentioned. There is no conflict of interests. Received 20.11.2018.
Источник