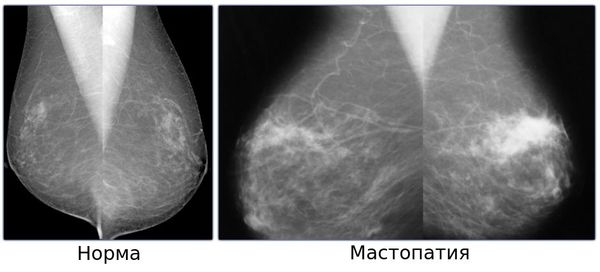
Мастопатия и бесплодие связь
Мастопатия – весьма распространенное заболевание, которому подвержены женщины в основном детородного возраста.
Многие сталкиваются с этим диагнозом. Одни женщины регулярно посещают врача и соблюдают все рекомендации по лечению, а некоторые не придают большого значения данной болезни и игнорируют медицинские предписания. Ниже рассмотрим, чем опасна мастопатия и почему не стоит пренебрегать ее лечением.
Мастопатия: что это такое?
Характеризуется данная патология нарушением гистологической структуры молочных желез, а именно изменением соотношения соединительнотканного и железистого компонентов их ткани. Под действием различных факторов происходит разрастание и уплотнение соединительнотканных прослоек, разделяющих железистую ткань на молочные дольки. Соединительная ткань может разрастаться диффузно по всей структуре желез, а может образовывать уплотнения разных размеров и формы.

Железистая ткань может также увеличиваться в объеме, в результате чего образуются маленькие кисты – полостные образования, заполненные жидкостью (она скапливается из-за закупорки выводных протоков патологически измененной дольки). Суть процесса отражает другое название мастопатии – кистозно-фиброзная болезнь, или фиброаденоматоз. Изменения могут носить диффузный и очаговый характер.
Симптомы и причины заболевания

Главными клиническими проявлениями патологии являются:
· дискомфорт, чувство распирания и болезненность груди;
· отечность молочных желез;
· неоднородность структуры груди наощупь (определяется дольчатое строение, могут присутствовать плотные тяжи и узловые образования различных размеров – от мелкозернистых до крупных);
· выделения из сосков, прозрачные, напоминающие молозиво и других оттенков;
· общее недомогание и раздражительность.
Перечисленные симптомы, как правило, усиливаются незадолго до менструации и несколько ослабевают с ее наступлением. Это связано с изменением уровня половых гормонов в соответствии с периодами менструального цикла. Вообще, мастопатия является гормонально зависимым заболеванием. Практически все случаи данной патологии обусловлены нарушением функционального состояния гормональной системы. Чаще всего фиброзно-кистозную болезнь провоцируют патологии таких органов, как:

· яичники;
· матка;
· гипофиз;
· щитовидная железа;
· надпочечники;
· поджелудочная железа.

Гормоны, которые продуцируются в указанных органах эндокринной системы, оказывают регулирующее влияние на молочные железы. Поэтому нарушение их выработки ведет к изменению структуры и функций груди.
Почему мастопатия опасна?
Учитывая причины и клинические проявления заболевания, можно сделать выводы относительно вопроса, чем опасна мастопатия.
Фиброзно-кистозные изменения молочных желез могут сопровождаться следующими состояниями и патологиями:
· рак груди;
· нарушения менструального цикла;
· заболевания матки и яичников;
· бесплодие;
· инволюция грудных желез;
· дискомфорт, связанный с симптомами мастопатии;
· эндокринные заболевания;
· неврологические расстройства.
Одни из перечисленных выше состояний – это непосредственная причина мастопатии, а другие – ее осложнения.
Рак груди
Рак молочных желез — самая частая онкологическая патология у женщин. Большинство специалистов считают, что раковая опухоль и мастопатия никак не связаны. У пациенток, страдающих фиброзно-кистозной болезнью, такой же риск заболеть раком груди, как и у женщин без мастопатии. Но определенная связь между этими заболеваниями имеется. Мастопатия и рак груди развиваются при схожих условиях — гормональном дисбалансе.

Начальные стадии раковой опухоли по своим клиническим проявлениям напоминают фиброзно-кистозную болезнь, поэтому женщина не получает адекватного лечения. А на более поздних стадиях вылечить узловую мастопатию молочных желез груди у женщины консервативной терапией невозможно, к тому же возможны метастазы опухоли в различные органы и ткани (в яичники, печень, кости и др.). Поэтому женщинам, у которых диагностирована мастопатия, необходимо регулярно посещать маммолога или гинеколога для наблюдения за процессами, происходящими в молочных железах. Это позволит своевременно обнаружить злокачественные образования в груди в случае их появления.
Кроме того, некоторые врачи придерживаются мнения, что мастопатия, особенно узловая, является, по сути, предраковым процессом и может дать начало злокачественной опухоли. Такая ситуация возможна при усиленной пролиферации железистых и эпителиальных клеток с появлением их атипии (неправильного строения, нарушающего этапы дифференцировки, т.е. созревания клеток).

Нерегулярный менструальный цикл
Сама по себе фиброзно-кистозная болезнь не влияет на регулярность менструального цикла. Наоборот, мастопатия часто развивается на фоне таких нарушений в качестве ассоциированного состояния. Дело в том, что менструальную функцию женского организма регулируют различные гормоны: половые стероиды, гормоны гипоталамуса и гипофиза и др. Нерегулярные менструации означают, что в эндокринной системе произошел сбой. Гормональный дисбаланс также влияет и на состояние молочных желез. Поэтому мастопатия во многих случаях связана с нарушением менструального цикла.
Гинекологические заболевания
У женщин с фиброаденоматозом молочных желез часто диагностируются и другие заболевания гинекологической сферы:
· эндометриоз различной локализации (влагалища, яичников, шейки матки и др.);
· яичниковые кисты, имеющие разные причины и строение (дермоидные, эндометриоидные, фолликулярные, лютеиновые, поликистоз и т. д.);
· различные опухоли яичников (доброкачественные, злокачественные, гормональноактивные);
· миома, фибромиома матки;
· гиперплазия внутреннего маточного слоя и/или раковая опухоль матки.
Все эти заболевания объединяет общее происхождение. Ключевым звеном в патогенезе патологий гинекологического профиля, как и мастопатии, является гормональный дисбаланс организма.

Первичное и вторичное бесплодие
Чем опасна мастопатия, если ее не лечить? Этот вопрос волнует многих женщин репродуктивного возраста. Практически любая женщина планирует в скором или отдаленном будущем завести семью и родить ребенка, и это одна из главных причин, почему мастопатию нужно обязательно лечить. Основное направление в терапии различных форм фиброаденоматоза — нормализация гормонального фона организма. Именно гормоны ответственны за менструальную и детородную функции, и нарушение их секреции может препятствовать оплодотворению и вынашиванию беременности. Например, при недостаточной выработке фолликулостимулирующего гормона и половых стероидов может отсутствовать овуляция, необходимая для зачатия.
Еще одним следствием гормональных сбоев при мастопатии может быть недостаточность лютеиновой фазы. В результате этого эндометрий матки не может адекватно подготовиться к имплантации эмбриона, поэтому беременность не развивается даже при произошедшем оплодотворении.
Другой причиной бесплодия при фиброаденоматозе могут послужить ассоциированные заболевания половой сферы, которые описаны выше. Например, миома матки мешает плодному яйцу прикрепиться к стенке, способствует различным осложнениям беременности и родов (преждевременная отслойка плаценты, предлежание плаценты, нарушение питания плода, затяжные или стремительные роды и т. д.). Поликистоз яичников сопровождается уплотнением их оболочки, в результате чего яйцеклетка не может выйти из яичника и попасть в маточную трубу.
Фиброзно-жировая перестройка груди
Фиброзно-жировая дистрофия — то, чем опасна мастопатия при длительном течении и отсутствии адекватного лечения. Это осложнение заключается в перестройке молочных долек и замещении железистой ткани на жировую и фиброзную. Грудь при этом теряет форму, упругость, обвисает, то есть становится непривлекательной. Это не понравится никакой женщине, поэтому следует внимательно относиться к личному здоровью и регулярно посещать гинеколога и маммолога. Пациентки с диагностированной мастопатией должны строго придерживаться медицинских рекомендаций и не пускать заболевание на самотек.
Патологии эндокринной системы
Кистозно-фиброзная мастопатия, по сути, является гормональнозависимым заболеванием. Практически всегда при обнаружении фиброаденоматоза обследование выявляет патологии гормональной системы. Это могут быть заболевания гипофиза, надпочечников, сахарный диабет, узловой или диффузный зоб, тиреоидиты и др. Следствием указанных болезней является нарушение выработки тех или иных гормонов, которые могут влиять непосредственно на ткань молочных желез, а также косвенно через изменение уровня половых стероидов.
Психологический аспект мастопатии
Фиброзно-кистозная болезнь сопровождается массой неприятных симптомов. Постоянная боль, чрезмерная чувствительность груди, ее отек и набухание, выделения из сосков — все эти явления доставляют много неприятных эмоций. Определенную роль в нарушении психологического равновесия играют гормональные сдвиги, на фоне которых возникло заболевание. Женщины, страдающие мастопатией, нередко жалуются на повышенную раздражительность, частые перемены настроения, имеют склонность к депрессии и другим неврологическим и психологическим расстройствам. Тщательное обследование и правильно подобранное лечение позволяют устранить симптомы мастопатии и вернуть пациентке хорошее качество жизни.
Профилактика осложнений мастопатии
Каждая женщина должна заботиться о своем здоровье. Чтобы свести риск осложнений мастопатии к минимуму, нужно не только регулярно принимать лекарства и Мабюстен назначенные врачом. Следует также придерживаться определенной диеты и изменить образ жизни в целом.
Чтобы борьба с мастопатией была успешной, необходимо питаться регулярно и полноценно. Большую часть ежедневного меню должны составлять фрукты, овощи и крупы. Растительная клетчатка и витамины оказывают благоприятное воздействие на иммунитет, способствуют нормализации гормонального фона. Некоторые продукты могут усиливать проявления фиброзно-кистозной болезни. Например, стоит исключить из диеты пряности, копчености, различные маринады, консервы, содержащие много специй и консервантов, кофе, крепкий чай, шоколад, различные сладости. Течение мастопатии усугубляют курение и употребление спиртного, поэтому лучше воздержаться от вредных привычек.
Специалисты рекомендуют чаще бывать на улице, делать утреннюю зарядку, спать в проветренном помещении. Полноценный сон и отдых вообще очень важны для лечения фиброаденоматоза. Также нужно уделять время физическим упражнениям. Полезны езда на велосипеде, плавание, водная гимнастика, лыжи, пешие прогулки.
Еще один важный пункт профилактики осложнений мастопатии — самообследование. Его надо проводить по окончании каждой очередной менструации. Самостоятельное исследование груди делают в двух позах: стоя около зеркала и лежа на спине. При этом руку на стороне исследуемой молочной железы поднимают за голову, а другой рукой тщательно пальпируют грудь, начиная от центра и постепенно перемещаясь к периферии. Перед зеркалом оценивают симметричность грудных желез, их форму и изменения размера. Обнаружение в груди любых уплотнений, узелков или тяжей, появление деформаций или выраженной асимметрии — повод для внеочередного обращения к маммологу или гинекологу.
Заключение

Знание о том, чем опасна мастопатия молочных желез женщин, должно помочь женщинам осознать важность лечения этого заболевания. Чтобы уменьшить риск осложнений и повысить эффект терапии, стоит соблюдать рекомендации относительно питания и образа жизни, а также проводить регулярное самообследование груди.

Источник
Дата публикации 18 мая 2018 г.Обновлено 19 июля 2019 г.
В структуре заболеваний молочной железы удельный вес имеет такая патология, как фиброзно-кистозная мастопатия (далее ФКМ или просто мастопатия). При данном заболевании происходит нарушение соотношения эпителиальных и соединительнотканных компонентов ткани в структуре молочной железы, а также широкий спектр пролиферативных (связанных с ускоренным образованием новых клеток, приводящих к разрастанию ткани) и регрессивных изменений. Как показывает практика, эта болезнь довольно распространена среди фертильной (плодовитой) половины женского населения. По данным различных авторов до 70% женщин могут иметь патологию ФКМ.[1]
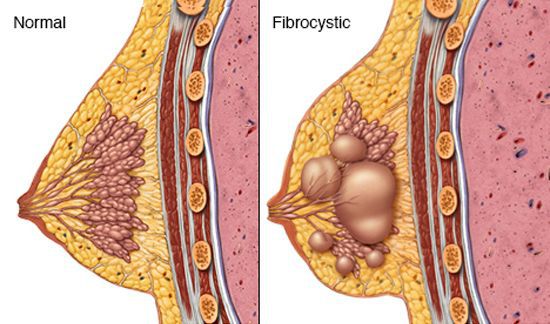
Мастопатия является следствием гормонального дисбаланса: основную роль в развитии данного заболевания играют гормоны эстроген, его метаболиты, а также прогестерон. Изменения уровня тиреотропного гормона, гормонов щитовидной железы, уровня пролактина и многие другие причины могут также способствовать развитию заболевания.
Основные факторы, приводящие к дисбалансу гормонов:
- раннее менархе (раннее начало менструального цикла) — в связи с обновлением гормонального фона организму трудно быстро приспособиться к изменениям; это, в свою очередь, оказывает влияние на тканевую структуру молочных желёз;
- позднее наступление менопаузы — основную роль играет длительное воздействие гормонов (особенно эстрогенов) на ткань железы;
- отсутствие беременностей в анамнезе;
- аборт, провоцирующий резкие перепады гормонального фона;
- отсутствие лактации или крайне непродолжительный период кормления грудью;
- стресс;
- расстройства, связанные с обменными процессами — ожирение, сахарный диабет, нарушения работы печени;
- расстройства эндокринной системы — гипо- или гипертиреоз, тиреотоксикоз;
- заболевания мочеполовой системы, нарушения репродуктивной функции (женское и мужское бесплодие);
- неконтролируемое применение гормональных препаратов, в том числе контрацептивов.
Основными симптомами мастопатии являются:
- боль;
- уплотнение структуры молочной железы;
- выделения из сосков (могут быть прозрачными или напоминать молóзиво — жидкость, которая выделяется перед родами и сразу после них).
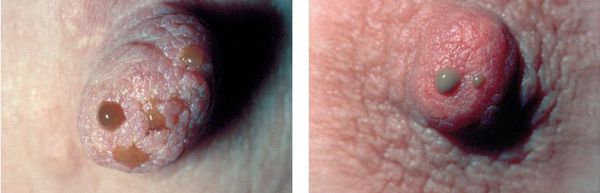
При пальпации можно обнаружить крупные и мелкие образования с зернистой поверхностью.[4] Боли могут быть различного характера и интенсивности. Помимо болезненности молочных желёз ощущается нагрубание, отёчность и увеличение объёма груди. Боли могут быть иррадиирующими и распространяться в область подмышки, плеча и лопатки, а также исчезать в первые дни менструации. Однако некоторых женщин болезненность молочных желёз беспокоит постоянно, независимо от фазы менструального цикла.[8]
Болевой синдром может возникать как в ответ на прикосновения к железе, так и в виде постоянного дискомфорта, усиливающегося в период менструаций. С прогрессированием заболевания симптоматика становится более яркой, болезненность более ощутимой, а уплотнения тканей могут определяться уже вне зависимости от периодичности цикла.
В развитии мастопатии важную роль играют дисгормональные расстройства. Особое значение имеют:
- относительная или абсолютная гиперэстрогения (избыток эстрогенов);
- прогестерон-дефицитное состояние (нехватка прогестерона).
Относительная гиперэстрогения сопровождается изменением уровня эстрогена относительно прогестерона, но, в свою очередь, данные гормоны всё же находятся в пределах нормы. Абсолютная гиперэстрогения характеризуется повышением целевого уровня эстрогенов.
Таким образом при повышении эстрогена происходит пролиферация — разрастание протокового альвеолярного эпителия, в то время как прогестерон пытается препятствовать этому процессу благодаря своим способностям: он снижает экспрессию рецепторов эстрогенов и уменьшает локальный уровень активных эстрогенов. Эти свойства прогестерона ограничивают стимуляцию разрастания тканей молочной железы.
При гормональном дисбалансе (избытке эстрогенов и дефиците прогестерона) в тканях молочной железы возникает отёк и гипертрофия внутридольковой соединительной ткани, а пролиферация протокового эпителия приводит к образованию кист. При возникающих прогестерон-дефицитных состояниях избыточная концентрация эстрогенов приводит к разрастанию тканей молочной железы и нарушению рецепторного аппарата.
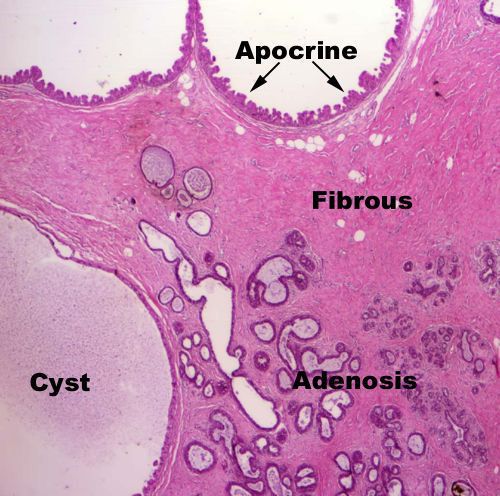
Стоит отметить, что результаты исследований содержания данных гормонов в плазме крови не всегда могут подтвердить этот патогенетический процесс. Большинству учёных удалось обнаружить недостаток прогестерона при мастопатии, однако в ходе других исследований его уровень был в пределах нормы.
В развитии ФКМ не менее важную роль играет повышение уровня пролактина в крови, которое сопровождается нагрубанием, болезненностью молочных желёз и отёком. Эти симптомы в большей степени проявляются во второй фазе менструального цикла.
Медицинские исследования доказали связь между заболеваниями молочных желез и гениталий. Было выявлено, что при миоме матки и воспалительных заболеваниях гениталий в 90% случаях происходят патологические изменения в молочных железах. А при условии, что миома матки сочетается с аденомиозом, увеличивается риск возникновения узловых форм мастопатии.
Необходимо отметить, что воспалительные заболевания гениталий не выступают в качестве прямой причины развития ФКМ.[3] Однако они могут оказать непосредственное воздействие на её развитие через гормональные нарушения.
У женщин, страдающих аденомиозом и гиперплазией эндометрия, особенно велик риск возникновения заболеваний молочной железы.
В современной медицине существует несколько классификаций ФКМ.
В настоящее время самая распространённая из них — классификация Рожковой Н.И. В ней выделяют те формы мастопатии, которые можно выявить на рентгенограммах и с помощью морфологического исследования. К ним относятся:
- диффузная мастопатия с преобладанием фиброзного компонента (характеризуется отёчностью, увеличением междольковых соединительнотканных перегородок, их давлением на окружающую ткань, сужением или полным зарощением просвета протоков);
- диффузная мастопатия с преобладанием кистозного компонента (возникают одна или несколько эластичных полостей с жидким содержимым, которые чётко отграничены от окружающих тканей железы);
- диффузная мастопатия с преобладанием железистого компонента (характеризуется отёком и разрастанием железистой ткани);
- смешанная мастопатия (при данном виде увеличивается количество железистых долек и разрастаются соединительнтканные междолевые перегородки);
- склерозирующий аденоз (возникают частые тянущие боли, образуется плотное новообразование);
- узловая мастопатия (характеризуется образованием чётко выраженных узлов).
Существует классификация мастопатии, которая основана на степени пролиферации. К I степени относят ФКМ без пролиферации, ко II степени — мастопатию с пролиферацией эпителия без атипии, к III степени — мастопатию с атипической пролиферацией эпителия. I и II степени являются предопухолевыми состояниями.
Важно помнить о рецидиве патологии, который возможен после консервативной терапии или при наличии необнаруженных гормональных сбоях, нагноения кисты и, как следствие, мастита, не позволяющего выполнить операцию с эстетическим подходом. При этом грубые послеоперационные рубцы также могут способствовать дискомфорту в молочной железе.[9]
Также к осложнениям мастопатии можно отнести рак молочной железы, однако он возникает довольно редко.
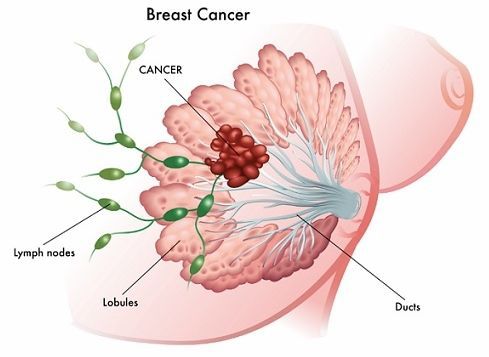
При обращении к врачу пациентки чаще всего жалуются на боли в груди и нагрубание одной или обеих молочных желёз, которое усиливается за несколько суток до начала менструаций. Практически у всех женщин возникают нерезкие болевые ощущения перед началом менструации. Однако если болезненность груди является следствием патологического состояния молочных желёз, то боли становятся более выраженными и асимметричными. Однако у 15% больных не возникают болевые ощущения в области груди, а причиной их обращения к врачу является уплотнение в железах.[7]
Диагностика ФКМ осуществляется поэтапно:
- осмотр и пальпация молочных желёз (в положениях стоя и лёжа);
- рентгеновская маммография, УЗИ, рентгеновская КТ, МРТ;[10]
- пункция узловых образований и морфологическое исследование пунктатов и выделений из сосков (цитологическое исследование);
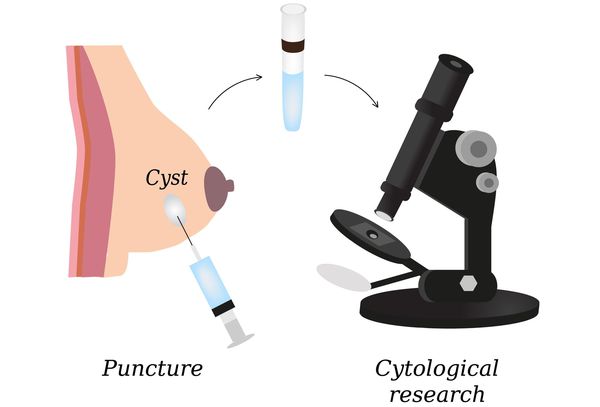
- исследование гормонального фона;
- гинекологический осмотр.
При пальпации молочных желёз важно обратить внимание на консистенцию, наличие или отсутствие тяжей, уплотнений, объёмных образований, оценить плотность тяжей, их спаянность с кожей и т. д. Обязательно производится пальпация подмышечных, подключичных и надключичных лимфатических узлов.
В первую очередь, лечение заключается в поиске и устранении причин мастопатии: нервных расстройств, дисфункции яичников, гинекологических заболеваний, болезней печени и др.
Основные задачи лечения мастопатии: снизить болевой синдром, уменьшить кисты и фиброзные ткани в молочной железе, провести профилактику рецидивов опухолей и онкопатологии, а также скорректировать гормональный статус (после обнаружения гормональных расстройств и консультации гинеколога-эндокринолога).
Если в организме пациентки протекают сопутствующие воспалительные заболевания женской половой сферы, эндокринные заболевания (гипотиреоз, узловой зоб, сахарный диабет и др.), то лечение требуется проводить совместно с гинекологом, эндокринологом и терапевтом.
Лечение мастопатии можно условно разделить на два основных вида — консервативное (медикаментозное) и оперативное (хирургическое) лечение. Чаще всего проводится консервативное лечение МФК. В том случае, если имеются кисты больших размеров и значительные уплотнения, не поддающиеся консервативному лечению или при безуспешности терапии, проводится хирургическое лечение.
Консервативное лечение
Обычная тактика ведения женщин, страдающих мастопатией, была разработана ещё в 60-70-е годы, поэтому на данный момент она не является достаточно эффективной. Внедрённые в практику новые лекарственные средства повысили эффективность лечения на начальной стадии. Однако эти препараты оказались малоэффективными для женщин с фиброкистозной мастопатией, в анамнезе которых были близкие родственницы (мама, бабушка, сестра, тётя), страдающие раком молочной железы.
При медикаментозном лечении применяются следующие препараты:
- обезболивающие нестероидные препараты противовоспалительного действия — снимают болевые ощущения и способствуют восстановлению сна;
- витаминные комплексы — укрепляют иммунитет;
- гомеопатические средства — укрепляют защитные силы организма;
- антидепрессанты и снотворные препараты — необходимы при депрессии, раздражительности, бессоннице (симптомах, сопутствующих фиброзно-кистозной мастопатии);
- препараты йода — особенно важно применять их на начальной стадии лечения, так как они улучшают работу щитовидной железы, способствуют нормальному функционированию половой системы и регулированию менструального цикла;
- мочегонные средства[2] — устраняют отёки тканей молочной железы, улучшают отток крови через вены и её циркуляцию в тканях молочной железы. Эти препараты также уменьшают содержание в крови калия и магния, без которых нормальная работа сердечно-сосудистой и нервной систем затрудняется. Поэтому мочегонные средства принимают обычно вместе с препаратами, содержащими калий и магний.
Гормонотерапия
Данный метод лечения назначается в сложных случаях ФКМ. Нормализация гормонального баланса направлена, в первую очередь, на устранение болей. Стабилизация состояния эндокринных желёз, желудочно-кишечного тракта помогает предотвратить появление новых образований, уменьшить размеры существующих, снизить или устранить болевые ощущения. Однако пролиферативные формы фиброаденоматоза и фиброзно-кистозные или фиброматозные мастопатии плохо поддаются данному способу лечения.
Применение гормональных препаратов назначается индивидуально и проводится под контролем лечащего врача. Лекарственные средства применяются в виде таблеток, инъекций или гелей, которые наносятся на молочную железу. Пациенткам репродуктивного возраста может быть назначен приём гормональных контрацептивов. Системная гормонотерапия должна проводиться высококвалифицированным специалистом, который сможет контролировать гормональный статус.
Гормональная терапия предполагает применение антиэстрогенов, оральных контрацептивов, гестагенов, андрогенов, ингибиторов секреции пролактина, аналогов освобождающего гормона гонадотропина (LHRH). Лечение аналогами
LHRH применимо к женщинам с мастодинией (болями в молочной железе) при отсутствии эффективного лечения другими гормонами. Действие гестагенов основано на антиэстрогенном аффекте на уровне ткани молочной железы и торможении гонадотропной функции гипофиза. Их применение в комплексной терапии мастопатии повысило терапевтический эффект до 80%.
Для лечения мастопатии у женщин до 35 лет применимы оральные монофазные комбинированные эстроген-гестагенные контрацептивы. Их контрацептивная надёжность практически близка к 100%. У большинства женщин на фоне применения данных препаратов отмечается значительное снижение болезненных ощущений и нагрубания молочных желёз, а также восстановление менструального цикла.
В настоящее время при лечении мастопатии применяется довольно эффективный препарат наружного применения. В его состав входит микронизированный прогестерон растительного происхождения, идентичный эндогенному. Препарат выпускают в виде геля. Его преимущество заключается именно в наружном применении — так основная масса прогестерона остается в тканях молочной железы, а в кровоток поступает не более 10% гормона. Благодаря такому воздействию побочные эффекты, которые возникали при приёме прогестерона внутрь, отсутствуют. В большинстве случаев рекомендовано непрерывное нанесение препарата по 2,5 г на каждую молочную железу или же его нанесение во второй фазе менструального цикла па протяжении 3-4 месяцев.
Негормональная терапия
Методами негормональной терапии являются: коррекция диеты, правильный подбор бюстгальтера, применение витаминов, мочегонных, нестероидных противовоспалительных средств, улучшающих кровообращение. Последние Нестероидные противовоспалительные препараты уже на протяжении долгого времени применяются в лечении диффузной мастопатии.
Индометацин и бруфен, применяемые во второй фазе менструального цикла в форме таблеток или в свечей, снижают боль, уменьшают отёк, способствуют рассасыванию уплотнений, улучшают результаты ультразвукового и рентгенологического исследований. Особенно показано применение этих препаратов при железистой форме мастопатии. Однако для большинства женщин может быть достаточно гомеопатии или фитотерапии.
Консервативное лечение мастопатии должно заключаться не только в длительном приёме седативных средств, но и витаминов А, В, С, Е, РР, Р, так как они благоприятно воздействуют на ткань молочной железы:
- витамин А уменьшает пролиферацию клеток;
- витамин Е усиливает действие прогестерона;
- витамин В снижает уровень пролактина;
- витамины Р и С улучшают микроциркуляцию и уменьшают локальный отёк молочной железы.
Так как мастопатия рассматривается в качестве предракового заболевания, требуется длительное применение натуральных антиоксидантов: витаминов С, Е, бета-каротина, фосфолипидов, селена, цинка.
Помимо витаминов и седативных средств пациентам показан приём адаптогенов, длительностью от четырёх месяцев и более. После четырёхмесячного курса применение препарата прекращается сроком на два месяца, а затем цикл лечения возобновляется также на четыре месяца. Всего должно проводиться не менее четырех циклов. Таким образом полный курс лечения может занять примерно два года.
Диетическое питание
При лечении мастопатии необходимо наладить работу пищеварительной системы.[1] Поэтому выздоровление можно ускорить при соблюдении специальной диеты. Для этого необходимо снизить калорийность питания за счёт отказа от углеводов. В первую очередь важно полностью избавиться от употребления легкоусвояемых углеводов (сахара, мёда, джема и мучных изделий) и увеличить долю потребляемых овощей, несладких ягод и фруктов.
При мастопатии, развившейся в результате проблем с щитовидной железой, необходимо ограничить употребление мясных блюд, так как белок стимулирует выделение гормонов щитовидной железы, от которых зависит уровень женского полового гормона — эстрогена.
Если мастопатия появилась на фоне гипертонической болезни, то необходимо ограничить употребление жиров, особенно сливочного масла и сала для снижения гормональной стимуляции груди.
Чтобы обеспечить организм необходимым количеством кальция, который регулирует функции гормональных желёз и оказывает противовоспалительное и противоотёчное действие, следует употреблять кефир, йогурт и творог. Помимо прочего, желательно включить в рацион морепродукты, которые содержат йод — рыбу, кальмары, креветки и морскую капусту. Этот микроэлемент в большом количестве также присутствует в грецких орехах и грибах.
Помимо общего курса лечения также можно принимать травяные отвары, которые способствуют улучшению сна и обезболиванию, обладающие мочегонным действием, содержащие йод и другие полезные элементы.
Хирургическое лечение
Если консервативное лечение мастопатии не принесло результатов, то патологию необходимо устранить оперативным путём.[6] Хирургическое удаление поражённых тканей назначается в следующих случаях:
- быстрый рост новообразования;
- невозможность медикаментозного лечения в связи с сахарным диабетом;
- злокачественное перерождение мастопатии, обнаруженное с помощью биопсии;
- генетическая предрасположенность к раку молочной железы.
Во время операции осуществляется удаление отдельного сектора молочной железы, в котором обнаружены кисты и уплотнения (секторальная резекция). Операция длится 40 минут под общим наркозом.
После оперативного вмешательства назначается приём антибиотиков и витаминов. При необходимости проводится обезболивание, приём успокоительных препаратов. Может быть применена гормонотерапия для предотвращения рецидивов. При этом пациенткам необходимо заняться лечением основного заболевания, вызвавшего дисбаланс гормонов.
При кистах больших размеров возможно проведение лазерной коагуляции данных образований. Такая методика является довольно молодой и малораспространённой ввиду дорогостоящего оборудования. Для данной процедуры используется современный лазерный аппарат BioLitec, который позволяет без разрезов и наркоза выполнить коагуляцию кистозного образования. Также при данной процедуре отсутствует риск возникновения инфекции, нахождение в условиях стационарного отделения не требуется.
Тепловые процедуры, в том числе и физиотерапия, при лечении ФКМ не рекомендуются, так как они могут усилить воспалительные процессы.
Благоприятный прогноз сводится к своевременному обращению к специалисту-маммологу, периодическому проведению УЗИ молочных желез. Всё это поможет уберечься от неприятных последствий патологии молочных желез. Не нужно бояться симптомов заболевания и его лечения, стоит опасаться последствий. Мастопатия может пройти бесследно, для этого требуется лишь внимание к собственному здоровью.[5]
Стоит помнить, что избыточный вес является предвестником многих гормональных нарушений. Если после 50 лет у женщины изменился размер одежды с 50-го на 56-ой, то это следует расценивать как предупреждение об опасности, исходящее от гормональной системы человека. Это, в свою очередь, говорит о необходимости обследования.
Источник

