Легочные кровотечения национальное руководство
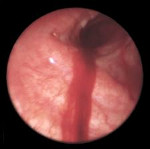
Легочное кровотечение – опасное осложнение различных заболеваний органов дыхания, сопровождающееся истечением крови из бронхиальных или легочных сосудов и ее выделением через воздухоносные пути. Легочное кровотечение проявляется кашлем с выделением жидкой алой крови или сгустков, слабостью, головокружением, гипотонией, обморочным состоянием. С диагностической целью при легочном кровотечении проводится рентгенография легких, томография, бронхоскопия, бронхография, ангиопульмонография, селективная ангиография бронхиальных артерий. Остановка легочного кровотечения может включать проведение консервативной гемостатической терапии, эндоскопический гемостаз, эндоваскулярную эмболизацию бронхиальных артерий. В дальнейшем для устранения источника легочного кровотечения, показано хирургическое лечение с учетом этиологических и патогенетических факторов.
Общие сведения
Легочное кровотечение относится к числу наиболее опасных состояний, осложняющих течение широкого круга заболеваний бронхо-легочной и сердечно-сосудистой систем, болезней системы крови и гемостаза. Поэтому проблема оказания неотложной помощи при легочном кровотечении актуальна для специалистов в области пульмонологии, фтизиатрии, онкологии, кардиологии, гематологии, ревматологии. Промедление с проведением экстренных гемостатических мероприятий может вызвать быструю гибель больных. В зависимости от выраженности кровопотери и состояния, ее обусловившего, летальность от легочного кровотечения варьирует от 5-15% до 60-80%. Среди пациентов с легочным кровотечением преобладают лица зрелого возраста (50-55 лет) с отягощенной соматической патологией.
Легочное кровотечение
Причины легочного кровотечения
Частая встречаемость кровохарканья и легочного кровотечения определяется полиэтиологичностью данных состояний. Первое место в структуре причин легочного кровотечения принадлежит туберкулезу легких (свыше 60% наблюдений). Значительная роль в этиологии легочных кровотечений отводится неспецифическим и гнойно-деструктивным заболеваниям — бронхиту, хронической пневмонии, бронхоэктазам, пневмосклерозу, абсцессу и гангрене легкого.
Нередко причинами легочного кровотечения выступают аденома бронха, злокачественные опухоли легких и бронхов, паразитарные и грибковые поражения (аскаридоз, эхинококкоз, шистозоматоз, актиномикоз легких), пневмокониозы (силикатоз, силикоз). Легочные кровотечения могут быть обусловлены неадекватным местным гемостазом после эндоскопической или трансторакальной биопсии, хирургического вмешательства на легких и бронхах. К легочному кровотечению могут приводить инородные тела бронхов, травмы грудной клетки (перелом ребер и др.).
Кроме болезней органов дыхания, кровохарканье и легочное кровотечение могут возникать при заболеваниях сердца и сосудов: ТЭЛА, митральном стенозе, аневризме аорты, артериальной гипертензии, атеросклеротическом кардиосклерозе, инфаркте миокарда. К числу относительно редких причин легочного кровотечения относятся легочный эндометриоз, гранулематоз Вегенера, системный капиллярит (синдром Гудпасчера), наследственная телеангиэктазия кожи и слизистых оболочек (синдром Рендю-Ослера), геморрагические диатезы и др. Легочное кровотечение может быть обусловлено нарушением свертываемости крови при длительной и плохо контролируемой терапии антикоагулянтами.
Факторами, провоцирующими легочное кровотечение, могут выступать физическая или эмоциональная нагрузка, инфекции, инсоляция, расстройства гемодинамики, легочная гипертензия, менструация (у женщин) и др.
Патогенез
Морфологическую основу для легочного кровотечения составляют истонченные и аневризматически расширенные ветви легочной артерии или бронхиальные артерии, а также легочные вены. Разрыв или аррозия измененных сосудов могут сопровождаться легочным кровотечением различной степени тяжести. При этом величину легочного кровотечения в значительной степени определяет калибр поврежденного сосуда, а выраженность происходящих в организме нарушений — темп и интенсивность кровопотери.
Развивающиеся в дальнейшие расстройства связаны с обтурацией дыхательных путей излившейся кровью и собственно величиной кровопотери. Попадая в бронхи даже в небольших количествах, кровь вызывает развитие обтурационных ателектазов и аспирационной пневмонии. В свою очередь, это приводит к уменьшению объема функционирующей легочной ткани, расстройствам газообмена, прогрессирующему нарастанию дыхательной недостаточности, гипоксемии.
Гиповолемия и анемия, сопровождающие острую и хроническую (при рецидивирующих легочных кровотечениях) кровопотерю, приводят к общему нарушению гомеостаза. Это, прежде всего, выражается в активизации фибринолитических и антикоагулянтных механизмов, что вызывает усиление склонности к гипокоагуляции, повышение проницаемости сосудистых стенок. Совокупный результат подобных изменений определяет патологическую готовность организма к возобновлению легочного кровотечения в любой момент.
Классификация
В клиническом аспекте важно разграничить легочное кровотечение и другое, менее опасное, но более часто встречающееся состояние – кровохарканье. Кровохарканье отличается по объему и темпу выделения крови из воздухоносных путей. В ряде случаев кровохарканье предшествует массивному легочному кровотечению, поэтому также требует проведения полного клинико-рентгенологического обследования и неотложных мер по его купированию. Обычно под кровохарканьем понимают выделение при кашле мокроты с прожилками или примесью крови; при этом количество выделяемой крови не превышает 50 мл в сутки. Увеличение объема откашливаемой крови расценивается как легочное кровотечение.
В зависимости от объема выделяемой при кашле крови различают малое легочное кровотечение (50-100 мл в сутки), среднее (100-500 мл в сутки), обильное или тяжелое легочное кровотечение (свыше 500 мл крови в сутки). Особенно опасны «молниеносные» обильные кровотечения, возникающие одномоментно или в течение короткого отрезка времени. Как правило, они приводят к острой асфиксии и летальному исходу.
В отличие от гемоторакса, легочное кровотечение относится к наружным кровотечениям. Также встречается смешанное легочно-плевральное кровотечение.
Симптомы легочного кровотечения
Клиника легочного кровотечения складывается из симптомокомплекса, обусловленного общей кровопотерей, наружным кровотечением и легочно-сердечной недостаточностью. Началу легочного кровотечения предшествует появление сильного упорного кашля, вначале сухого, а затем – с отделением слизистой мокроты и алой крови или откашливанием сгустков крови. Иногда незадолго до легочного кровотечения в горле возникает ощущение бульканья или щекотания, чувство жжения в грудной клетке на стороне поражения. В начальный период легочного кровотечения отделяющаяся кровь имеет ярко-красный цвет, позднее становится более темной, ржаво-коричневой. При обтурации бронха сгустком крови, легочное кровотечение может прекратиться самостоятельно.
Общее состояние определяется выраженностью кровопотери. Для пациентов с легочным кровотечением характерны испуганный вид, адинамия, бледность кожного покрова лица, холодный липкий пот, акроцианоз, снижение АД, тахикардия, головокружение, шум в ушах и голове, одышка. При обильном легочном кровотечении может возникать нарушение зрения (амавроз), обморочное состояние, иногда рвота и судороги, асфиксия. На 2-3 сутки после легочного кровотечения может развиваться картина аспирационной пневмонии.
Диагностика
Для установления причины легочного кровотечения нередко требуется проведение диагностического консилиума с участием специалистов пульмонологов, фтизиатров, торакальных хирургов, онкологов, рентгенологов, сосудистых хирургов, кардиологов, отоларингологов, ревматологов, гематологов. При аускультативном обследовании определяются влажные среднепузырчатые хрипы в легких и булькающие хрипы в области грудины. При аспирации крови отмечается укорочение перкуторного звука, шум трения плевры, ослабление дыхания и голосового дрожания.
Источник кровотечения предположительно можно определить по цвету крови. Выделение алой, пенистой крови, как правило, указывает на легочное кровотечение; крови темно-красного, кофейного цвета – на желудочно-кишечное кровотечение. Иногда клинику кровохарканья может симулировать носовое кровотечение, поэтому с целью дифференциальной диагностики важно проведение консультации отоларинголога и риноскопии. В сомнительных случаях, с целью исключения кровотечения из ЖКТ, может потребоваться проведение ЭГДС.
Для подтверждения источника кровотечения в легких выполняется рентгенологическое обследование: полипозиционная рентгенография легких, линейная и компьютерная томография, МРТ легких. При необходимости прибегают к углубленному рентгенологическому обследованию: бронхографии, бронхиальной артериографии, ангиопульмонографии.
Ведущими методом инструментальной диагностики при легочном кровотечении является бронхоскопия. Эндоскопическое исследование позволяет визуализировать источник кровотечения в бронхиальном дереве, выполнить аспирацию промывных вод, щипцовую и скарификационную биопсию из зоны патологических изменений.
В периферической крови при легочном кровотечении выявляется гипохромная анемия, пойкилоцитоз, анизоцитоз, снижение гематокритного числа. С целью оценки выраженности изменений в свертывающей и противосвертывающей системах крови исследуется коагулограмма и количество тромбоцитов. В анализах мокроты (микроскопическом, ПЦР, на кислоустойчивые микобактерии) могут определяться атипичные клетки, микобактерии туберкулеза, указывающие на этиологию легочного кровотечения.
Лечение легочного кровотечения
В лечении легочного кровотечения используются консервативные методы, местный гемостаз, паллиативные и радикальные хирургические вмешательства. Терапевтические мероприятия применяются при легочных кровотечениях малого и среднего объема. Пациенту назначается покой, придается полусидячее положение, накладываются венозные жгуты на конечности. Для удаления крови из просвета трахеи проводится трахеальная аспирация. При асфиксии требуется экстренная интубация, отсасывание крови и ИВЛ.
Медикаментозная терапия включает введение гемостатических препаратов (аминокапроновой кислоты, кальция хлорида, викасола, этамзилата натрия и др.), гипотензивных средств (азаметония бромида, гексаметония бензосульфонат, триметафан камсилата). С целью борьбы с постгеморрагической анемией производится заместительная трансфузия эритроцитной массы; для устранения гиповолемии вводится нативная плазма, реополиглюкин, декстран или раствор желатина.
При неэффективности консервативных мер прибегают к инструментальной остановке легочного кровотечения с помощью местного эндоскопического гемостаза. Лечебная бронхоскопия должна выполняться в операционной, в условиях готовности перехода к экстренной торакотомии. Для эндоскопического гемостаза могут использоваться местные аппликации с адреналином, этамзилатом, р-ром перекиси водорода; установка гемостатической губки, электрокоагуляция сосуда в месте истечения крови, кратковременная окклюзия надувным баллончиком типа Фогарти или временная обтурация бронха поролоновой пломбой. В ряде случаев эффективной оказывается эндоваскулярная эмболизация бронхиальных артерий, проводимая под контролем рентгена.
В большинстве случаев, перечисленные методы позволяют временно остановить легочное кровотечение и избежать неотложного оперативного вмешательства. Окончательный и надежный гемостаз возможен только при хирургическом устранении источника кровотечения.
Паллиативные вмешательства при легочном кровотечении могут включать оперативную коллапсотерапию при туберкулезе легких (торакопластику, экстраплевральную пломбировку), перевязку легочной артерии или сочетание этого хирургического приема с пневмотомией. К паллиативным вмешательствам прибегают лишь в вынужденных ситуациях, когда радикальная операция по каким-либо причинам невыполнима.
Радикальные операции по поводу легочного кровотечения предполагают удаление всех патологически измененных участков легкого. Они могут заключаться в частичной резекции легкого в пределах здоровых тканей (краевой резекции, сегментэктомии, лобэктомии, билобэктомии) или удалении всего легкого (пневмонэктомии).
Прогноз
Даже однократное и самостоятельно остановившееся легочное кровотечение всегда потенциально опасно в плане возобновления. Обильное легочное кровотечение угрожает жизни больного. В тяжелых случаях смерть наступает в результате асфиксии, вызванной закупоркой воздухоносных путей сгустками крови и одновременным спастическим сокращением бронхов. Процент послеоперационных осложнений и летальности при операциях, выполняемых на высоте легочного кровотечения, более чем в 10 раз превышает аналогичные показатели при плановых операциях.
Источник
Ëåãî÷íîå êðîâîòå÷åíèå
Ïîä ëåãî÷íûì êðîâîòå÷åíèåì ïîíèìàþò èçëèÿíèå çíà÷èòåëüíîãî êîëè÷åñòâà êðîâè â ïðîñâåò áðîíõîâ. Æèäêóþ èëè ñìåøàííóþ ñ ìîêðîòîé êðîâü áîëüíîé, êàê ïðàâèëî, îòêàøëèâàåò.
 êëèíè÷åñêîé ïðàêòèêå ðàçëè÷àþò ëåãî÷íîå êðîâîòå÷åíèå è êðîâîõàðêàíüå. Îòëè÷èå ëåãî÷íîãî êðîâîòå÷åíèÿ îò êðîâîõàðêàíüÿ â îñíîâíîì êîëè÷åñòâåííîå.
Êðîâîõàðêàíüå ýòî íàëè÷èå ïðîæèëîê êðîâè â ìîêðîòå èëè ñëþíå, âûäåëåíèå îòäåëüíûõ ïëåâêîâ æèäêîé èëè ÷àñòè÷íî ñâåðíóâøåéñÿ êðîâè.
Ïðè ëåãî÷íîì êðîâîòå÷åíèè êðîâü îòêàøëèâàåòñÿ â çíà÷èòåëüíîì êîëè÷åñòâå, îäíîìîìåíòíî, íåïðåðûâíî èëè ñ ïåðåðûâàìè.  çàâèñèìîñòè îò êîëè÷åñòâà âûäåëåííîé êðîâè ðàçëè÷àþò êðîâîòå÷åíèÿ ìàëûå (äî 100 ìë), ñðåäíèå (äî 500 ìë) è áîëüøèå, èëè ïðîôóçíûå (ñâûøå 500 ìë). Ïðè ýòîì ñëåäóåò èìåòü â âèäó, ÷òî áîëüíûå è èõ îêðóæàþùèå ñêëîííû ïðåóâåëè÷èâàòü êîëè÷åñòâî âûäåëåííîé êðîâè. ×àñòü êðîâè èç äûõàòåëüíûõ ïóòåé ìîæåò àñïèðèðîâàòüñÿ èëè çàãëàòûâàòüñÿ, ïîýòîìó êîëè÷åñòâåííàÿ îöåíêà ïîòåðè êðîâè ïðè ëåãî÷íîì êðîâîòå÷åíèè âñåãäà ïðèáëèçèòåëüíàÿ.
Ïàòîãåíåç è ïàòîëîãè÷åñêàÿ àíàòîìèÿ.
Ïðè÷èíû è èñòî÷íèêè ëåãî÷íîãî êðîâîòå÷åíèÿ çàâèñÿò îò ñòðóêòóðû ëåãî÷íûõ çàáîëåâàíèé è ñîâåðøåíñòâîâàíèÿ ìåòîäîâ ëå÷åíèÿ. Åùå îòíîñèòåëüíî íåäàâíî, 4050 ëåò íàçàä, áîëüøèíñòâî ëåãî÷íûõ êðîâîòå÷åíèé íàáëþäàëîñü ó áîëüíûõ ñ äåñòðóêòèâíûìè ôîðìàìè òóáåðêóëåçà, àáñöåññîì, ãàíãðåíîé è ðàñïàäàþùèìñÿ ðàêîì ëåãêîãî. Èñòî÷íèêàìè êðîâîòå÷åíèÿ áûëè â îñíîâíîì ñîñóäû ìàëîãî êðóãà êðîâîîáðàùåíèÿ àððîçèðîâàííûå âåòâè ëåãî÷íîé àðòåðèè.  íàñòîÿùåå âðåìÿ ëåãî÷íûå êðîâîòå÷åíèÿ ÷àùå ïðîèñõîäÿò èç ñîñóäîâ áîëüøîãî êðóãà êðîâîîáðàùåíèÿ ïðè õðîíè÷åñêèõ íåñïåöèôè÷åñêèõ çàáîëåâàíèÿõ ëåãêèõ, â ïåðâóþ î÷åðåäü ïðè õðîíè÷åñêîì áðîíõèòå.
Ìîðôîëîãè÷åñêîé îñíîâîé äëÿ êðîâîòå÷åíèÿ ÿâëÿþòñÿ àíåâðèçìàòè÷åñêè ðàñøèðåííûå è èñòîí÷åííûå áðîíõèàëüíûå àðòåðèè, èçâèòûå è õðóïêèå àíàñòîìîçû ìåæäó áðîíõèàëüíûìè è ëåãî÷íûìè àðòåðèÿìè íà ðàçíûõ óðîâíÿõ, íî â îñíîâíîì íà óðîâíå àðòåðèîë è êàïèëëÿðîâ. Ñîñóäû îáðàçóþò çîíû ãèïåðâàñêóëÿðèçàöèè ñ âûñîêèì äàâëåíèåì êðîâè. Àððîçèÿ èëè ðàçðûâ òàêèõ õðóïêèõ ñîñóäîâ â ñëèçèñòîé îáîëî÷êå èëè ïîäñëèçèñòîì ñëîå áðîíõà âûçûâàþò ëåãî÷íîå êðîâîòå÷åíèå ðàçëè÷íîé ñòåïåíè òÿæåñòè.
Ó áîëüíûõ òóáåðêóëåçîì ëåãî÷íîå êðîâîòå÷åíèå ÷àùå îñëîæíÿåò ôèáðîçíî-êàâåðíîçíûé òóáåðêóëåç è èíôèëüòðàòèâíûé òóáåðêóëåç ñ äåñòðóêöèåé. Èíîãäà êðîâîòå÷åíèå âîçíèêàåò ïðè öèððîòè÷åñêîì òóáåðêóëåçå èëè ïîñòòóáåðêóëåçíîì ïíåâìîôèáðîçå.
Êëèíè÷åñêàÿ êàðòèíà è äèàãíîñòèêà.
Ëåãî÷íîå êðîâîòå÷åíèå ïðè òóáåðêóëåçå ñëåäóåò îòëè÷àòü îò êðîâîòå÷åíèÿ ïðè ìíîãèõ äðóãèõ áðîíõîëåãî÷íûõ çàáîëåâàíèÿõ: àáñöåññå, ãàíãðåíå è èíôàðêòå ëåãêîãî, äåñòðóêòèâíîé ïíåâìîíèè, áðîíõîýêòàçàõ, äîáðîêà÷åñòâåííûõ è çëîêà÷åñòâåííûõ îïóõîëÿõ, êèñòàõ, ýíäîìåòðèîçå, ãðèáêîâûõ è ïàðàçèòàðíûõ áîëåçíÿõ ëåãêèõ, èíîðîäíûõ òåëàõ, îñëîæíåíèÿõ ïîñëå îïåðàöèé íà ëåãêèõ. Êðîâîòå÷åíèå ìîæåò áûòü òàêæå ïðè çàêðûòîé òðàâìå ëåãêèõ è äûõàòåëüíûõ ïóòåé, ñòåíîçå ìèòðàëüíîãî êëàïàíà, ðåâìàòè÷åñêîì âàñêóëèòå, ãåìîððàãè÷åñêîì äèàòåçå, ïðîðûâå â áðîíõ àíåâðèçìû àîðòû.
Ëåãî÷íîå êðîâîòå÷åíèå íàáëþäàåòñÿ ÷àùå ó ìóæ÷èí ñðåäíåãî è ïîæèëîãî âîçðàñòà. Îíî íà÷èíàåòñÿ ñ êðîâîõàðêàíüÿ, íî ìîæåò âîçíèêíóòü âíåçàïíî, íà ôîíå õîðîøåãî ñîñòîÿíèÿ.
Ïðåäóñìîòðåòü âîçìîæíîñòü è âðåìÿ êðîâîòå÷åíèÿ, êàê ïðàâèëî, íåëüçÿ. Àëàÿ èëè òåìíàÿ êðîâü îòêàøëèâàåòñÿ ÷åðåç ðîò â ÷èñòîì âèäå èëè âìåñòå ñ ìîêðîòîé. Êðîâü ìîæåò âûäåëÿòüñÿ è ÷åðåç íîñ. Îáû÷íî êðîâü áûâàåò ïåíèñòîé è íå ñâåðòûâàåòñÿ.
Ïðîôóçíîå ëåãî÷íîå êðîâîòå÷åíèå ïðåäñòàâëÿåò áîëüøóþ îïàñíîñòü äëÿ æèçíè è ìîæåò ïðèâåñòè ïðè òóáåðêóëåçå ê ñìåðòè. Ïðè÷èíàìè ñìåðòè ÿâëÿþòñÿ àñôèêñèÿ èëè òàêèå äàëüíåéøèå îñëîæíåíèÿ êðîâîòå÷åíèÿ, êàê àñïèðàöèîííàÿ ïíåâìîíèÿ, ïðîãðåññèðîâàíèå òóáåðêóëåçà è ëåãî÷íî-ñåðäå÷íàÿ íåäîñòàòî÷íîñòü.
Êàæäûé áîëüíîé ñ ëåãî÷íûì êðîâîòå÷åíèåì äîëæåí áûòü ýêñòðåííî ãîñïèòàëèçèðîâàí, ïî âîçìîæíîñòè â ñïåöèàëèçèðîâàííûé ñòàöèîíàð ñ íàëè÷èåì óñëîâèé äëÿ áðîíõîñêîïèè, êîíòðàñòíîãî ðåíòãåíîëîãè÷åñêîãî èññëåäîâàíèÿ áðîíõèàëüíûõ àðòåðèé è õèðóðãè÷åñêîãî ëå÷åíèÿ çàáîëåâàíèé ëåãêèõ.
Òðàíñïîðòèðîâàòü áîëüíîãî ñëåäóåò â ñèäÿ÷åì èëè ïîëóñèäÿ÷åì ïîëîæåíèè. Ïîñòóïàþùóþ â äûõàòåëüíûå ïóòè êðîâü áîëüíîé äîëæåí îòêàøëèâàòü. Îïàñíîñòü êðîâîïîòåðè â òàêèõ ñëó÷àÿõ, êàê ïðàâèëî, çíà÷èòåëüíî ìåíüøå îïàñíîñòè àñôèêñèè.
Âñåãäà âàæíî óñòàíîâèòü õàðàêòåð îñíîâíîãî ïàòîëîãè÷åñêîãî ïðîöåññà è îïðåäåëèòü èñòî÷íèê êðîâîòå÷åíèÿ. Òàêàÿ äèàãíîñòèêà íåðåäêî áûâàåò âåñüìà ñëîæíîé äàæå ïðè èñïîëüçîâàíèè ñîâðåìåííûõ ðåíòãåíîëîãè÷åñêèõ è ýíäîñêîïè÷åñêèõ ìåòîäîâ.
Ïðè âûÿñíåíèè àíàìíåçà îáðàùàþò âíèìàíèå íà áîëåçíè ëåãêèõ, ñåðäöà, êðîâè. Ïîëó÷àåìàÿ îò áîëüíîãî, åãî ðîäñòâåííèêîâ èëè íàáëþäàâøèõ åãî âðà÷åé èíôîðìàöèÿ ìîæåò èìåòü âàæíîå äèàãíîñòè÷åñêîå çíà÷åíèå. Òàê, ïðè ëåãî÷íîì êðîâîòå÷åíèè â îòëè÷èå îò êðîâîòå÷åíèÿ èç ïèùåâîäà èëè æåëóäêà êðîâü âñåãäà âûäåëÿåòñÿ ñ êàøëåì. Àëûé öâåò êðîâè ñâèäåòåëüñòâóåò î åå ïîñòóïëåíèè èç áðîíõèàëüíûõ àðòåðèé, à òåìíûé èç ñèñòåìû ëåãî÷íîé àðòåðèè. Êðîâü èç ñîñóäîâ ëåãêîãî èìååò íåéòðàëüíóþ èëè ùåëî÷íóþ ðåàêöèþ, à êðîâü èç ñîñóäîâ ïèùåâàðèòåëüíîãî òðàêòà îáû÷íî êèñëóþ. Èíîãäà â ìîêðîòå, âûäåëÿåìîé áîëüíûì ñ ëåãî÷íûì êðîâîòå÷åíèåì, ìîãóò áûòü îáíàðóæåíû êèñëîòîóñòîé÷èâûå áàêòåðèè, ÷òî ñðàçó æå âûçûâàåò îáîñíîâàííîå ïîäîçðåíèå íà òóáåðêóëåç.
Ñàìè áîëüíûå ðåäêî ÷óâñòâóþò, èç êàêîãî ëåãêîãî èëè èç êàêîé åãî îáëàñòè âûäåëÿåòñÿ êðîâü. Ñóáúåêòèâíûå îùóùåíèÿ áîëüíîãî î÷åíü ÷àñòî íå ñîîòâåòñòâóþò äåéñòâèòåëüíîñòè è îöåíèâàòü èõ ñëåäóåò ñ îñòîðîæíîñòüþ.
Áðîíõîñêîïèþ ïðè ëåãî÷íîì êðîâîòå÷åíèè åùå 2025 ëåò íàçàä ñ÷èòàëè ïðîòèâîïîêàçàííîé.  íàñòîÿùåå âðåìÿ áëàãîäàðÿ ñîâåðøåíñòâîâàíèþ àíåñòåçèîëîãè÷åñêîãî îáåñïå÷åíèÿ è òåõíèêè èññëåäîâàíèÿ áðîíõîñêîïèÿ ñòàëà âàæíåéøèì ìåòîäîì äèàãíîñòèêè è ëå÷åíèÿ ëåãî÷íûõ êðîâîòå÷åíèé. Ïîêà ýòî åäèíñòâåííûé ñïîñîá, êîòîðûé ïîçâîëÿåò îñìîòðåòü äûõàòåëüíûå ïóòè è íåïîñðåäñòâåííî óâèäåòü èñòî÷íèê êðîâîòå÷åíèÿ ëèáî òî÷íî îïðåäåëèòü áðîíõ, èç êîòîðîãî âûäåëÿåòñÿ êðîâü.
Âàæíûì ìåòîäîì äèàãíîñòèêè ëåãî÷íîãî êðîâîòå÷åíèÿ ÿâëÿåòñÿ ðåíòãåíîëîãè÷åñêîå èññëåäîâàíèå. Ðåíòãåíîãðàôèÿ â äâóõ ïðîåêöèÿõ íåîáõîäèìà âî âñåõ ñëó÷àÿõ. Äàëüíåéøàÿ äèàãíîñòè÷åñêàÿ òàêòèêà èíäèâèäóàëüíà. Îíà çàâèñèò îò ñîñòîÿíèÿ áîëüíîãî, õàðàêòåðà îñíîâíîãî çàáîëåâàíèÿ, ïðîäîëæåíèÿ èëè ïðåêðàùåíèÿ êðîâîòå÷åíèÿ è äîëæíà áûòü òåñíî ñâÿçàíà ñ ëå÷åíèåì.
Íàèáîëåå èíôîðìàòèâíûìè ìåòîäàìè ðåíòãåíîëîãè÷åñêîãî èññëåäîâàíèÿ ÿâëÿþòñÿ ÊÒ è áðîíõèàëüíàÿ àðòåðèîãðàôèÿ. Ó áîëüíûõ ñ ëåãî÷íûì êðîâîòå÷åíèåì íåÿñíîé ýòèîëîãèè îáà ýòèõ ìåòîäà è îñîáåííî áðîíõèàëüíàÿ àòðåðèîãðàôèÿ ÷àñòî ïîçâîëÿþò âûÿâèòü èñòî÷íèê êðîâîòå÷åíèÿ. Íà ñíèìêàõ îáíàðóæèâàþò åãî ïðÿìûå èëè êîñâåííûå ïðèçíàêè. Ïðÿìûì ïðèçíàêîì ÿâëÿåòñÿ âûõîä êîíòðàñòíîãî âåùåñòâà çà ïðåäåëû ñîñóäèñòîé ñòåíêè ïðè áðîíõèàëüíîé àðòåðèîãðàôèè (ðèñ. 24.1, 24.2). Êîñâåííûå ïðèçíàêè ëåãî÷íîãî êðîâîòå÷åíèÿ: ðàñøèðåíèå ñåòè áðîíõèàëüíûõ àðòåðèé (ãèïåðâàñêóëÿðèçàöèÿ) â îòäåëüíûõ ó÷àñòêàõ ëåãêîãî, àíåâðèçìàòè÷åñêèå ðàñøèðåíèÿ ñîñóäîâ, òðîìáîç ïåðèôåðè÷åñêèõ âåòâåé áðîíõèàëüíûõ àðòåðèé, ïîÿâëåíèå ñåòè àíàñòîìîçîâ ìåæäó áðîíõèàëüíûìè è ëåãî÷íûìè àðòåðèÿìè (ðèñ. 24.3).
Ëå÷åíèå.
Êîíñåðâàòèâíûå, òåðàïåâòè÷åñêèå ìåðîïðèÿòèÿ íàõîäÿò øèðîêîå ïðèìåíåíèå ïðè ìàëûõ è ñðåäíèõ ëåãî÷íûõ êðîâîòå÷åíèÿõ. Ëå÷åíèå ñîñòîèò â íàçíà÷åíèè ïîêîÿ, ïîëóñèäÿ÷åì ïîëîæåíèè áîëüíîãî, ñíèæåíèè êðîâÿíîãî äàâëåíèÿ â ñèñòåìå áðîíõèàëüíûõ àðòåðèé èëè ëåãî÷íîé àðòåðèè, ïîâûøåíèè ñâåðòûâàåìîñòè êðîâè. Ñíèæåíèå êðîâÿíîãî äàâëåíèÿ â áðîíõèàëüíûõ àðòåðèÿõ äîñòèãàåòñÿ êàïåëüíûì âíóòðèâåííûì ââåäåíèåì 0,050,1 % ðàñòâîðà àðôîíàäà â 5 % ðàñòâîðå ãëþêîçû èëè â èçîòîíè÷åñêîì ðàñòâîðå íàòðèÿ õëîðèäà (3050 êàïåëü â 1 ìèí). Ìàêñèìàëüíîå àðòåðèàëüíîå äàâëåíèå ïðè ýòîì íå äîëæíî áûòü íèæå 90 ìì ðò. ñò. Äàâëåíèå â ñèñòåìå ëåãî÷íîé àðòåðèè ñíèæàþò íàëîæåíèåì âåíîçíûõ æãóòîâ íà êîíå÷íîñòè, âíóòðèâåííûì ââåäåíèåì ýóôèëëèíà (510 ìë 2,4 % ðàñòâîðà ýóôèëëèíà ðàçâîäÿò â 1020 ìë 40 % ðàñòâîðà ãëþêîçû è ââîäÿò â âåíó â òå÷åíèå 46 ìèí). Äëÿ óñèëåíèÿ ñâåðòûâàåìîñòè êðîâè âíóòðèâåííî ââîäÿò 10 % ðàñòâîð õëîðèäà èëè ãëþêîíàòà êàëüöèÿ (1015 ìë), èíãèáèòîð ôèáðèíîëèçà 5 % ðàñòâîð àìèíîêàïðîíîâîé êèñëîòû â èçîòîíè÷åñêîì ðàñòâîðå íàòðèÿ õëîðèäà êàïåëüíî äî 100 ìë.
Ó áîëüíûõ èíôèëüòðàòèâíûì è êàâåðíîçíûì òóáåðêóëåçîì ëåãêèõ äëÿ áûñòðîé îñòàíîâêè ìàëîãî èëè ñðåäíåãî êðîâîòå÷åíèÿ ìîæåò áûòü èñïîëüçîâàíà êîëëàïñîòåðàïèÿ â âèäå íàëîæåíèÿ èñêóññòâåííîãî ïíåâìîòîðàêñà è, ðåæå, ïíåâìîïåðèòîíåóìà.
Ïðè áðîíõîñêîïèè èíîãäà óäàåòñÿ îñòàíîâèòü êðîâîòå÷åíèå ìåòîäîì âðåìåííîé îêêëþçèè áðîíõà ïîðîëîíîâîé èëè êîëëàãåíîâîé ãóáêîé. Òàêàÿ îêêëþçèÿ áðîíõà ïîçâîëÿåò ïðåäîòâðàòèòü àñïèðàöèþ êðîâè â äðóãèå îòäåëû áðîíõèàëüíîé ñèñòåìû è èíîãäà îêîí÷àòåëüíî îñòàíîâèòü êðîâîòå÷åíèå.
Ïðè íåîáõîäèìîñòè ïîñëåäóþùåé îïåðàöèè îêêëþçèÿ áðîíõà äàåò âîçìîæíîñòü óâåëè÷èòü âðåìÿ äëÿ ïîäãîòîâêè ê îïåðàòèâíîìó âìåøàòåëüñòâó è óëó÷øèòü óñëîâèÿ åãî âûïîëíåíèÿ.
Êðîâîòå÷åíèå èç îïóõîëè áðîíõà ìîæåò áûòü îñòàíîâëåíî ÷åðåç áðîíõîñêîï ïîñðåäñòâîì äèàòåðìîêîàãóëÿöèè èëè ëàçåðíîé ôîòî êîàãóëÿöèè. Ïðè ìàññèâíûõ ëåãî÷íûõ êðîâîòå÷åíèÿõ áðîíõîñêîïèþ íåîáõîäèìî âûïîëíÿòü ïðè ïîëíîé ãîòîâíîñòè ê áîëüøîé îïåðàöèè íà ëåãêîì.
Ó áîëüíûõ ñ îñòàíîâèâøèìñÿ êðîâîòå÷åíèåì äèàãíîñòè÷åñêóþ áðîíõîñêîïèþ ñëåäóåò ïðîèçâîäèòü âîçìîæíî ðàíüøå, ëó÷øå â ïåðâûå 23 äíÿ. Ïðè ýòîì ÷àñòî ìîæíî îïðåäåëèòü ñåãìåíòàðíûé áðîíõ èñòî÷íèê êðîâîòå÷åíèÿ ïî íàëè÷èþ â íåì îñòàòêîâ ñâåðíóâøåéñÿ êðîâè. Âîçîáíîâëåíèå êðîâîòå÷åíèÿ áðîíõîñêîïèÿ, êàê ïðàâèëî, íå ïðîâîöèðóåò.
Ýôôåêòèâíûì ìåòîäîì îñòàíîâêè ëåãî÷íîãî êðîâîòå÷åíèÿ ÿâëÿåòñÿ îêêëþçèÿ êðîâîòî÷àùåãî ñîñóäà. Ëå÷åáíóþ îêêëþçèþ (çàêóïîðêó) áðîíõèàëüíîé àðòåðèè ìîæíî ïðîèçâåñòè ÷åðåç êàòåòåð ñðàçó æå ïîñëå áðîíõèàëüíîé àðòåðèîãðàôèè è óòî÷íåííîé òîïè÷åñêîé äèàãíîñòèêè êðîâîèçëèÿíèÿ. Äëÿ îêêëþçèè àðòåðèè ÷åðåç êàòåòåð ââîäÿò êóñî÷êè òåôëîíîâîãî âåëþðà, ñèëèêîíîâûå øàðèêè, ôèáðèííóþ ãóáêó, ñãóñòêè àóòîêðîâè, à ïðè íàëè÷èè øèðîêîãî ñîñóäà ñïåöèàëüíóþ ìåòàëëè÷åñêóþ ñïèðàëü ñî øëåéôîì èç òåôëîíîâûõ íèòåé.
Ìîæíî èñïîëüçîâàòü è äðóãèå ìàòåðèàëû, êîòîðûå ñïîñîáñòâóþò òðîìáîçó è îñòàíîâêå êðîâîòå÷åíèÿ èç áðîíõèàëüíîé àðòåðèè.
 ñëó÷àå êðîâîòå÷åíèÿ èç ñèñòåìû ëåãî÷íîé àðòåðèè äëÿ âðåìåííîãî ãåìîñòàçà ìîæíî îñóùåñòâèòü êàòåòåðèçàöèþ è âðåìåííóþ áàëëîííóþ îêêëþçèþ àðòåðèè.
Ïðè ïðîôóçíîì êðîâîòå÷åíèè ìîæåò âîçíèêíóòü íåîáõîäèìîñòü â ÷àñòè÷íîì çàìåùåíèè ïîòåðÿííîé êðîâè. Ñ ýòîé öåëüþ ëó÷øå èñïîëüçîâàòü ýðèòðîöèòíóþ ìàññó è ñâåæåçàìîðîæåííóþ ïëàçìó. Äëÿ ïðîôèëàêòèêè àñïèðàöèîííîé ïíåâìîíèè è îáîñòðåíèÿ òóáåðêóëåçà íåîáõîäèìî íàçíà÷èòü àíòèáèîòèêè øèðîêîãî ñïåêòðà äåéñòâèÿ è ïðîòèâîòóáåðêóëåçíûå ïðåïàðàòû.
Äèôôåðåíöèðîâàííîå ïðèìåíåíèå ïåðå÷èñëåííûõ ñïîñîáîâ ïîçâîëÿåò îñòàíîâèòü ëåãî÷íîå êðîâîòå÷åíèå ó 8090 % áîëüíûõ. Ïðè èõ íåýôôåêòèâíîñòè, à òàêæå ïðè ñîñòîÿíèÿõ, íåïîñðåäñòâåííî óãðîæàþùèõ æèçíè áîëüíîãî, íåîáõîäèìî îáñóäèòü ïîêàçàíèÿ ê îïåðàòèâíîìó âìåøàòåëüñòâó.
Îïåðàöèè ïðè ëåãî÷íûõ êðîâîòå÷åíèÿõ ìîãóò áûòü ýêñòðåííûìè âî âðåìÿ êðîâîòå÷åíèÿ, ñðî÷íûìè ïîñëå îñòàíîâêè êðîâîòå÷åíèÿ, è îòñðî÷åííûìè èëè ïëàíîâûìè ïîñëå îñòàíîâêè êðîâîòå÷åíèÿ, ñïåöèàëüíîãî îáñëåäîâàíèÿ è ïîëíîöåííîé ïðåäîïåðàöèîííîé ïîäãîòîâêè. Áûâàþò ñëó÷àè, êîãäà ýêñòðåííîå îïåðàòèâíîå âìåøàòåëüñòâî àáñîëþòíî íåîáõîäèìî. Ïðèìåðàìè ìîãóò áûòü àððîçèÿ ëåãî÷íîé àðòåðèè êàçåîçíî*íåêðîòè÷åñêèì ëèìôàòè÷åñêèì óçëîì èëè âîçíèêíîâåíèå àîðòîáðîíõèàëüíîãî ñâèùà. Ñëåäóåò òàêæå îáðàùàòü âíèìàíèå íà ñâîåâðåìåííîñòü îïåðàöèè, åñëè óñòàíîâëåíû ïîêàçàíèÿ ê íåé. Âûæèäàòåëüíàÿ òàêòèêà íåðåäêî ïðèâîäèò ê ïîâòîðíûì êðîâîòå÷åíèÿì, àñïèðàöèîííîé ïíåâìîíèè, ïðîãðåññèðîâàíèþ çàáîëåâàíèÿ.
Îñíîâíîé îïåðàöèåé ïðè ëåãî÷íîì êðîâîòå÷åíèè ÿâëÿåòñÿ ðåçåêöèÿ ëåãêîãî ñ óäàëåíèåì åãî ïîðàæåííîé ÷àñòè è èñòî÷íèêà êðîâîòå÷åíèÿ. Çíà÷èòåëüíî ðåæå, â îñîáûõ ñëó÷àÿõ, ìîãóò áûòü ïîêàçàíû êîëëàïñîõèðóðãè÷åñêèå âìåøàòåëüñòâà (òîðàêîïëàñòèêà, ýêñòðàïëåâðàëüíàÿ ïëîìáèðîâêà), îêêëþçèÿ áðîíõà, ïåðåâÿçêà áðîíõèàëüíûõ àðòåðèé.
Âî âðåìÿ è ïîñëå îïåðàöèè ïî ïîâîäó ëåãî÷íîãî êðîâîòå÷åíèÿ íåîáõîäèìà áðîíõîñêîïèÿ äëÿ ñàíàöèè áðîíõîâ, òàê êàê îñòàâøàÿñÿ â íèõ æèäêàÿ è ñâåðíóâøàÿñÿ êðîâü ñïîñîáñòâóåò ðàçâèòèþ àñïèðàöèîííîé ïíåâìîíèè.
Ïðîôèëàêòèêà ëåãî÷íûõ êðîâîòå÷åíèé çàêëþ÷àåòñÿ â ñâîåâðåìåííîì, âîçìîæíî ðàííåì è ýôôåêòèâíîì ëå÷åíèè òóáåðêóëåçà è äðóãèõ áðîíõîëåãî÷íûõ çàáîëåâàíèé.
Источник
