Легочного и желудочного кровотечения
ЛЕГОЧНОЕ КРОВОТЕЧЕНИЕ
Легочное кровотечение — это выделение при кашле с мокротой алой пенистой крови.
Легочное кровотечение наступает в результате разрыва артериального или венозного сосуда в малом круге кровообращения, а также «следствие
паренхиматозных кровотечений из капиллярной системы легких.
При возникновении легочного кровотечения следует попытаться установить источник кровотечения (легочные сосуды и сосуды бронхов, сосуды верхних
дыхательных путей, носоглотки) и отдифференцировать его от желудочно-кишечного, особенно и тех случаях, когда легочное кровотечение не
сопровождается кашлевым рефлексом (при прорывах аневризмы аорты в дыхательные пути).
При истерии больные могут насасывать кровь из десен, симулируя кровохаркание. В этих случаях отмечается сплевывание кровянистых масс,
смешанных со слюной (мокроты, как таковой, нет), и отсутствует связь выделения кровянистой жидкости с кашлем.
При легочном кровотечении в отличие от кровавой рвоты кровь жидкая, пенистая, ярко-красная, несвернувшаяся. Следует помнить, что при обильном
одномоментном легочном кровотечении кровь не успевает смешиваться с воздухом и, следовательно, может быть не пенистой. Характерным признаком
легочного кровотечения является выделение крови с мокротой.
Нельзя забывать и о возможности заглатывания крови при обильном легочном кровотечении и выделении ее затем с рвотными массами. В случаях
одномоментного профузного кровотечения из желудка кровь может быть светлой, красного цвета, а при тяжелом состоянии больного она может
аспирироваться в дыхательные пути и затем откашливаться в пенистом состоянии.
По частоте возникновения легочного кровотечения заболевания располагаются в следующем порядке:
- Туберкулез легких.
- Пневмония.
- Абсцесс и гангрена легких.
- Опухоль легкого (бронхогенный рак легкого, аденома бронхов).
- Бронхоэктатическая болезнь (врожденная или приобретенная) пневмокониозы, силикоз.
- Инфаркт легких.
- Митральный стеноз.
- Ранения и травмы грудной клетки.
- Кровотечения из близлежащих органов с прорывом в бронх (аневризма аорты, опухоль средостения).
- Врожденные заболевания — болезнь Ослера Рандю, артерио-венозные аневризмы, легочные кисты.
- Эхинококк легких.
Наиболее частым и тяжелым осложнением легочного кровотечения является аспирационная пневмония.
НЕОТЛОЖНАЯ ПОМОЩЬ
- Строгий постельный режим.
- Возвышенное положение полусидя.
- Симптоматическое лечение, направленное на остановку кровотечения, а также на снятие боли и уменьшение интенсивности кашля.
- Боль в груди снимают внутримышечным введением 5-10 мл 4% раствора амидопирина или 1 мл 50% раствора анальгина и одновременно 1-2 мл 2,5%
раствора пипольфена. Промедол или морфий вводят (1% 1мл) только при наличии особых показании (интенсивный приступ болей), т. к. они могут
вызвать резкое угнетение кашлевого рефлекса и у больных с туберкулезом, абсцессом легких, способствовать развитию аспирационной пневмонии. - При кашле дают кодеин, дионин по 0,02 г, при непроходящем мучительном кашле в исключительных случаях назначают 0,5-1 мл 1% раствора промедола.
- Одновременно с этим вводят препараты, способствующие остановке кровотечения:
- 10 мл 10% раствора хлорида кальция или глюконата кальция внутривенно;
- 10 мл 10% раствора хлорида натрия внутривенно;
- при отсутствии тромбоэмболических осложнений внутримышечно вводят 1-2 мл 1% раствора викасола;
- для повышения свертываемости крови можно ввести 20-30 мл 10% раствора желатина подкожно, а также свежеприготовленный раствор фибриногена
(3-4 г сухого вещества), аскорбиновую кислоту 5% — 10 мл внутривенно (уплотняет сосудистую стенку).
- В случае упорного легочного кровотечения, которое не удается остановить указанными средствами, производят:
1 трансфузии изогрупппой и резуссовместимой свежей донорской крови 50-500 мл, или прямое переливание крови 50-200 мл;
2) по показаниям переливают тромбоцитарную массу (100 мл), антигемофильную плазму (50-100 мл), гемофобин 1,5% — 1-2 мл подкожно, нолнглюкнн или гемодез 100 200 мл. - При кровохарканье застойного происхождения больным с сердечными заболеваниями показано кровопускание 200-400 мл, наложение жгутов на
конечности с целью разгрузки малого круга, ограничение жидкости, назначение диуретиков (фуросемид 40-60 мг, лазикс 40-80 мг внутривенно,
урегит — 50 мг) с одновременным введением препаратов калия (панангин 1 таб. три раза, хлорид или оротат калия по 1,0 три раза), сердечные
гликозиды (строфантин 0,05%-0,5-0,25 мл, коргликон 0,06% — 1 мл). - При тромбоэмболии в системе легочной артерии вводят фибринолитические средства. Фибринолизин 40-50 тыс. ЕД в 250 мл изотонического раствора
хлорида натрия и 15000 ЕД гепарина внутривенно капельно с последующим переходом на антикоагулянты непрямого действия. Для борьбы с сердечной
недостаточностью — строфантин 0,05% — 0,5-0,75 мл, коргликон 0,06%-1 мл в 20 мл 40% раствора глюкозы внутривенно; с целью предупреждения развития
пневмонии назначают антибиотики широкого спектра действия. - Одновременно с оказанием неотложной помощи начинают этиологическое лечение антибактериальными средствами (пенициллин, стрептомицин,
антибиотики широкого спектра действия, резерва и т. д.), специфические антибиотики (противотуберкулезные) и т. д. - В случае массивного легочного кровотечения, обусловленного деструкцией в легких или артерио-венозной аневризмой, необходимо экстренное
хирургическое вмешательство.
ЖЕЛУДОЧHO-КИШЕЧНЫЕ КРОВОТЕЧЕНИЯ
Наиболее частой причиной жедудочно-кпшечных кровотечений являются деструктивные изменения стенок желудка и двенадцатиперстной кишки (острые, чаще гормональные, и хронические каллезиые язвы, злокачественные опухоли, полипы); варикозно-расширенные вены пищевода и желудка при портальной гипертензии, иногда язвенный колит, геморрой. Нередко желудочно-кишечные кровотечения обусловлены острой почечной и печеночной недостаточностью (различные отравления, при переливании иногруппной крови), а также у больных с заболеваниями крови
Желудочно-кишечное кровотечение мажет быть наружное и внутреннее. Наибольшую опасность представляют и требуют оказания неотложной помощи наружные кровотечения вслед-
58
ствие язвенного процесса, у больных раком желудка и циррозом печени.
Наиболее частым проявлением желудочного кровотечения является кровавая рвота. При быстро происходящем профуз-ном кровотечении растяжение желудка вызывает рефлекторно рвоту. Кровь в таких случаях бывает алой, неизмененной. При медленном кровотечении кровь, длительно находясь в желудке, меняет свою окраску под воздействием соляной кислоты желудочного сока- Рвотные массы при этом становятся черно-бурые, напоминают кофейную гущу. При небольшом кровотечении отсутствует растяжение желудка, поэтому рвоты не будет. Излившаяся в желудок или двенадцатиперстную кишку кровь в таком случае через 12-24 часа выделится с испражнениями, придан им черный цвет (дегтеобразный стул).
Почти всегда до появления кровавой рвоты, черного кала развиваются более или менее выраженные признаки острой анемии (общая слабость, обморочное состояние, шум в ушах, головокружение, сердцебиение, одышка и т. д.). Больные обычно бледные, адинамичные. Отмечается общая слабость, головокружение, тошнота; акроцианоз, одышка, тахикардия; кожа холодная, влажная. Пульс частый, мягкий, артериальная гипотония, при массивном кровотечении развивается коллапс.
В периферической крови: уменьшение гемоглобина, эритроцитов, может быть лейкоцитоз.
ЛЕЧЕНИЕ
- Строгий постельный режим, холод на живот; при остром гастро-дуоденальном кровотечении в первые сутки — голод, в последующем — полноценное,
но химически и механически щадящая диета. - С гемостатической и заместительной целью назначают прежде всего трансфузии изогруппной резуссовместимой крови (иногда прямое переливание
крови). - С целью гемостаза следует ввести 100 мл 5% раствора аминокапроновой кислоты внутривенно капельно.
- Наряду с этим применяют гидролизаты белков (гидролизин, аминопептид, аминокровин), плазмозаменители (полиглюкин, гемодез) внутривенно капельно
по 100-150 мл. - Внутривенно капельно следует вводить гемостатики: 10 мл 10% раствора глюконата кальция, или 10 мл 10% раствора хлорида кальция, 10 мл 10%
раствора хлорида натрия, 10-25 мл 10% раствора аскорбиновой кислоты - С целью снижения активности плазминогена и задержки перехода его в фибринолизин производят внутривенные капельные вливания трасилола
(25000-50000 ед), пантрипина (50-1000 ед в 200-400 мл изотонического раствора хлорида натрия) или 5% раствора глюкозы (с добавлением инсулина
1 ед на 4 г глюкозы) со скоростью 40-60 капель в минуту. - Для остановки кровотечения из варикозно расширенных вен пищевода и желудка, помимо гемостатиков, вводят питуитрин (10 ед препарата в 500 мл
5% раствора глюкозы внутривенно капельно). Он противопоказан при бронхиальной астме, выраженном атеросклерозе и гипертонической болезни,
тиреотоксикозе и беременности. Прекращению кровотечения способствует механическое сдавление вен пищевода с помощью специального зонда (типа
Блекмора). - При неэффективности указанной консервативной гемостатической терапии необходима экстренная хирургическая помощь.
- В терапии кровотечений при язвенном колите используют глюкокортикоиды (125-250 мг гидрокортизона или 30-60 мг преднизолона внутримышечно,
дважды в сутки) в комбинации с препаратами противовоспалительного действия, антигистаминными средствами. Для ускорения эпителизации язв в
клиниках применяют вещества, содержащие витамины А и Е (облепиховое масло, масло шиповника, спермацет, рыбий жир и т. и.).Другие состояния см. в разделе
Неотложные состояния в клинике внутренних болезней
в карте Внутренние болезни

Виртуальные консультации
На нашем форуме вы можете задать вопросы о проблемах своего здоровья, получить
поддержку и бесплатную профессиональную рекомендацию специалиста, найти новых знакомых и
поговорить на волнующие вас темы. Это позволит вам сделать собственный выбор на основании
полученных фактов.

Обратите внимание! Диагностика и лечение виртуально не проводятся!
Обсуждаются только возможные пути сохранения вашего здоровья.
Подробнее см. Правила форума

Последние сообщения
Реальные консультации
Реальный консультативный прием ограничен.
Ранее обращавшиеся пациенты могут найти меня по известным им реквизитам.
Заметки на полях

Нажми на картинку —
узнай подробности!
Новости сайта
Ссылки на внешние страницы
20.05.12
Уважаемые пользователи!
Просьба сообщать о неработающих ссылках на внешние страницы, включая ссылки, не выводящие прямо на нужный материал,
запрашивающие оплату, требующие личные данные и т.д. Для оперативности вы можете сделать это через форму отзыва, размещенную на каждой странице.
Ссылки будут заменены на рабочие или удалены.
Тема от 05.09.08 актуальна!
Остался неоцифрованным 3-й том МКБ. Желающие оказать помощь могут заявить об этом на
нашем форуме
05.09.08
В настоящее время на сайте готовится полная
HTML-версия МКБ-10 — Международной классификации болезней, 10-я редакция.
Желающие принять участие могут заявить об этом на нашем форуме
25.04.08
Уведомления об изменениях на сайте можно получить через
раздел форума «Компас здоровья» — Библиотека сайта «Островок здоровья»
Источник
| Характеристики кровотечения | Легочное | Желудочное |
| цвет | алый | «кофейной гущи» |
| пенистость | есть | нет |
| реакция | щелочная | кислая |
3. Одышка (dyspnoe)– это нарушение частоты, ритма и глубины дыхания, сопровождающееся субъективным ощущением «недостатка» воздуха или затрудненного дыхания. Одышка обусловлена раздражением дыхательного центра:
а) гиперкапнией–через хеморецепторы синокаротидной зоны и вентрального отдела продолговатого мозга;
б) рефлекторно – при раздражении рецепторов, расположенных в самой легочной ткани и реагирующих на растяжение альвеол и на увеличение жидкости в интерстициальной ткани, а также при раздражении рецепторов бронхов в ответ на быстрое увеличение объемной скорости потока воздуха;
в) токсическими воздействиями.
Возбуждение дыхательного центра, с одной стороны, приводит к изменению частоты, глубины, ритма дыхания, благодаря более интенсивной работе дыхательных мышц, а с другой – к субъективному ощущению «нехватки воздуха» из-за раздражения коры головного мозга.
Виды одышки:
По причинам возникновения:
а) физиологическая–возникает при физической нагрузке и в процессе адаптации дыхания, при чрезмерном психическом возбуждении;
б)патологическая–возникает вследствие заболеваний органов дыхания, сердечно-сосудистой и кроветворной систем, поражении центральной нервной системы, отравлений некоторыми ядами.
По клиническим проявлениям:
а) субъективная одышка–когда больной имеет ощущение затрудненного дыхания без объективных признаков изменения его частоты, глубины, ритма (наблюдается при неврозах, истерии);
б) объективная одышка–определяется всеми достоверными методами исследования, при отсутствии субъективных ощущений. Встречается у больных с эмфиземой легких и связана с привыканием больных к затрудненному дыханию;
в) смешанная одышка–при которой присутствуют и субъективные и объективные признаки одышки. Наблюдается при большинстве заболеваний органов дыхания.
По отношению к отдельным фазам дыхания:
а) инспираторная одышка– с признаками затрудненного вдоха, появляется при сужении гортани, трахеи, крупных бронхов, вследствие развития опухоли, попадания инородного тела, сдавления извне (аневризма аорты, увеличение щитовидной железы, опухоль).
Стридорозное дыхание– шумное, громкое, слышное на расстоянии дыхание, возникающее при резком сужении верхних дыхательных путей и сопровождающееся затруднением, как вдоха, так и выдоха.
б) экспираторная одышка–с затрудненным выдохом, свидетельствует о сужении мелких бронхов и бронхиол, которое возникает вследствие бронхоспазма, воспалительного отека слизистой, накопления вязкой мокроты в просвете бронхов (бронхиальная астма, хронический обструктивный бронхит). При сужении мелких бронхов выдох, который осуществляется преимущественно за счет эластической тяги легких, затруднен, альвеолы плохо спадаются, и появляется экспираторная одышка. Важным механизмом, способствующим обструкции мелких бронхов и появлению экспираторной одышки, является раннее экспираторное закрытие мелких дыхательных путей;
в) смешанная одышка– с затрудненным вдохом и выдохом, обусловлена уменьшением дыхательной поверхности легких (пневмония, пневмоторакс, плеврит, туберкулез легких, инфаркт легких и др.).
4.Удушье (asthma)– это приступ интенсивной одышки, внезапно возникающее, очень выраженное чувство нехватки воздуха, сопровождающееся объективными признаками дыхательной недостаточности (цианоз, набухание шейных вен, включение дополнительной дыхательной мускулатуры, вынужденное положение и др.).
Различают бронхиальную и сердечную астму:
• при бронхиальной астме удушье возникает вследствие сужения просвета мелких бронхов и сопровождается затрудненным, продолжительным, шумным выдохом, положением больного с фиксированным плечевым поясом;
• сердечная астма обусловлена острой левожелудочковой недостаточностью, характеризуется смешанной одышкой и вынужденным положением ортопноэ.
5.Боли в грудной клетке (dolor):
а) плевральные боли–усиливаются при кашле, чихании, глубоком дыхании, при наклоне в здоровую сторону, уменьшаются в положении на больном боку. Наблюдаются при плевритах, инфаркте легких, крупозном воспалении легких и обусловлены трением воспаленных листков плевры, что приводит к раздражению болевых рецепторов;
б) поверхностные боли–обычно носят локализованный характер, резко усиливаются при движении, наклоне в больную сторону, пальпации ребер и наблюдаются при межреберной невралгии, грудном радикулите, поражении кожи (herpesZoster);
в) боли, которые локализуются чаще в левой половине грудной клетки(главным образом, в области сердца или за грудиной),возникающие при физической нагрузке, волнении, отрицательных эмоциях, локализуются, уменьшаются или полностью проходят от приема нитроглицерина, валидола и других сердечных средств, характерны для стенокардии;
г) боли из брюшной полости, иррадирующие в грудную клетку, встречаются при приступе желчнокаменной болезни, язвенной болезни желудка, раке желудка.
Источник
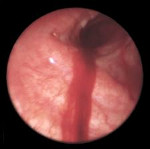
Легочное кровотечение – опасное осложнение различных заболеваний органов дыхания, сопровождающееся истечением крови из бронхиальных или легочных сосудов и ее выделением через воздухоносные пути. Легочное кровотечение проявляется кашлем с выделением жидкой алой крови или сгустков, слабостью, головокружением, гипотонией, обморочным состоянием. С диагностической целью при легочном кровотечении проводится рентгенография легких, томография, бронхоскопия, бронхография, ангиопульмонография, селективная ангиография бронхиальных артерий. Остановка легочного кровотечения может включать проведение консервативной гемостатической терапии, эндоскопический гемостаз, эндоваскулярную эмболизацию бронхиальных артерий. В дальнейшем для устранения источника легочного кровотечения, показано хирургическое лечение с учетом этиологических и патогенетических факторов.
Общие сведения
Легочное кровотечение относится к числу наиболее опасных состояний, осложняющих течение широкого круга заболеваний бронхо-легочной и сердечно-сосудистой систем, болезней системы крови и гемостаза. Поэтому проблема оказания неотложной помощи при легочном кровотечении актуальна для специалистов в области пульмонологии, фтизиатрии, онкологии, кардиологии, гематологии, ревматологии. Промедление с проведением экстренных гемостатических мероприятий может вызвать быструю гибель больных. В зависимости от выраженности кровопотери и состояния, ее обусловившего, летальность от легочного кровотечения варьирует от 5-15% до 60-80%. Среди пациентов с легочным кровотечением преобладают лица зрелого возраста (50-55 лет) с отягощенной соматической патологией.
Легочное кровотечение
Причины легочного кровотечения
Частая встречаемость кровохарканья и легочного кровотечения определяется полиэтиологичностью данных состояний. Первое место в структуре причин легочного кровотечения принадлежит туберкулезу легких (свыше 60% наблюдений). Значительная роль в этиологии легочных кровотечений отводится неспецифическим и гнойно-деструктивным заболеваниям — бронхиту, хронической пневмонии, бронхоэктазам, пневмосклерозу, абсцессу и гангрене легкого.
Нередко причинами легочного кровотечения выступают аденома бронха, злокачественные опухоли легких и бронхов, паразитарные и грибковые поражения (аскаридоз, эхинококкоз, шистозоматоз, актиномикоз легких), пневмокониозы (силикатоз, силикоз). Легочные кровотечения могут быть обусловлены неадекватным местным гемостазом после эндоскопической или трансторакальной биопсии, хирургического вмешательства на легких и бронхах. К легочному кровотечению могут приводить инородные тела бронхов, травмы грудной клетки (перелом ребер и др.).
Кроме болезней органов дыхания, кровохарканье и легочное кровотечение могут возникать при заболеваниях сердца и сосудов: ТЭЛА, митральном стенозе, аневризме аорты, артериальной гипертензии, атеросклеротическом кардиосклерозе, инфаркте миокарда. К числу относительно редких причин легочного кровотечения относятся легочный эндометриоз, гранулематоз Вегенера, системный капиллярит (синдром Гудпасчера), наследственная телеангиэктазия кожи и слизистых оболочек (синдром Рендю-Ослера), геморрагические диатезы и др. Легочное кровотечение может быть обусловлено нарушением свертываемости крови при длительной и плохо контролируемой терапии антикоагулянтами.
Факторами, провоцирующими легочное кровотечение, могут выступать физическая или эмоциональная нагрузка, инфекции, инсоляция, расстройства гемодинамики, легочная гипертензия, менструация (у женщин) и др.
Патогенез
Морфологическую основу для легочного кровотечения составляют истонченные и аневризматически расширенные ветви легочной артерии или бронхиальные артерии, а также легочные вены. Разрыв или аррозия измененных сосудов могут сопровождаться легочным кровотечением различной степени тяжести. При этом величину легочного кровотечения в значительной степени определяет калибр поврежденного сосуда, а выраженность происходящих в организме нарушений — темп и интенсивность кровопотери.
Развивающиеся в дальнейшие расстройства связаны с обтурацией дыхательных путей излившейся кровью и собственно величиной кровопотери. Попадая в бронхи даже в небольших количествах, кровь вызывает развитие обтурационных ателектазов и аспирационной пневмонии. В свою очередь, это приводит к уменьшению объема функционирующей легочной ткани, расстройствам газообмена, прогрессирующему нарастанию дыхательной недостаточности, гипоксемии.
Гиповолемия и анемия, сопровождающие острую и хроническую (при рецидивирующих легочных кровотечениях) кровопотерю, приводят к общему нарушению гомеостаза. Это, прежде всего, выражается в активизации фибринолитических и антикоагулянтных механизмов, что вызывает усиление склонности к гипокоагуляции, повышение проницаемости сосудистых стенок. Совокупный результат подобных изменений определяет патологическую готовность организма к возобновлению легочного кровотечения в любой момент.
Классификация
В клиническом аспекте важно разграничить легочное кровотечение и другое, менее опасное, но более часто встречающееся состояние – кровохарканье. Кровохарканье отличается по объему и темпу выделения крови из воздухоносных путей. В ряде случаев кровохарканье предшествует массивному легочному кровотечению, поэтому также требует проведения полного клинико-рентгенологического обследования и неотложных мер по его купированию. Обычно под кровохарканьем понимают выделение при кашле мокроты с прожилками или примесью крови; при этом количество выделяемой крови не превышает 50 мл в сутки. Увеличение объема откашливаемой крови расценивается как легочное кровотечение.
В зависимости от объема выделяемой при кашле крови различают малое легочное кровотечение (50-100 мл в сутки), среднее (100-500 мл в сутки), обильное или тяжелое легочное кровотечение (свыше 500 мл крови в сутки). Особенно опасны «молниеносные» обильные кровотечения, возникающие одномоментно или в течение короткого отрезка времени. Как правило, они приводят к острой асфиксии и летальному исходу.
В отличие от гемоторакса, легочное кровотечение относится к наружным кровотечениям. Также встречается смешанное легочно-плевральное кровотечение.
Симптомы легочного кровотечения
Клиника легочного кровотечения складывается из симптомокомплекса, обусловленного общей кровопотерей, наружным кровотечением и легочно-сердечной недостаточностью. Началу легочного кровотечения предшествует появление сильного упорного кашля, вначале сухого, а затем – с отделением слизистой мокроты и алой крови или откашливанием сгустков крови. Иногда незадолго до легочного кровотечения в горле возникает ощущение бульканья или щекотания, чувство жжения в грудной клетке на стороне поражения. В начальный период легочного кровотечения отделяющаяся кровь имеет ярко-красный цвет, позднее становится более темной, ржаво-коричневой. При обтурации бронха сгустком крови, легочное кровотечение может прекратиться самостоятельно.
Общее состояние определяется выраженностью кровопотери. Для пациентов с легочным кровотечением характерны испуганный вид, адинамия, бледность кожного покрова лица, холодный липкий пот, акроцианоз, снижение АД, тахикардия, головокружение, шум в ушах и голове, одышка. При обильном легочном кровотечении может возникать нарушение зрения (амавроз), обморочное состояние, иногда рвота и судороги, асфиксия. На 2-3 сутки после легочного кровотечения может развиваться картина аспирационной пневмонии.
Диагностика
Для установления причины легочного кровотечения нередко требуется проведение диагностического консилиума с участием специалистов пульмонологов, фтизиатров, торакальных хирургов, онкологов, рентгенологов, сосудистых хирургов, кардиологов, отоларингологов, ревматологов, гематологов. При аускультативном обследовании определяются влажные среднепузырчатые хрипы в легких и булькающие хрипы в области грудины. При аспирации крови отмечается укорочение перкуторного звука, шум трения плевры, ослабление дыхания и голосового дрожания.
Источник кровотечения предположительно можно определить по цвету крови. Выделение алой, пенистой крови, как правило, указывает на легочное кровотечение; крови темно-красного, кофейного цвета – на желудочно-кишечное кровотечение. Иногда клинику кровохарканья может симулировать носовое кровотечение, поэтому с целью дифференциальной диагностики важно проведение консультации отоларинголога и риноскопии. В сомнительных случаях, с целью исключения кровотечения из ЖКТ, может потребоваться проведение ЭГДС.
Для подтверждения источника кровотечения в легких выполняется рентгенологическое обследование: полипозиционная рентгенография легких, линейная и компьютерная томография, МРТ легких. При необходимости прибегают к углубленному рентгенологическому обследованию: бронхографии, бронхиальной артериографии, ангиопульмонографии.
Ведущими методом инструментальной диагностики при легочном кровотечении является бронхоскопия. Эндоскопическое исследование позволяет визуализировать источник кровотечения в бронхиальном дереве, выполнить аспирацию промывных вод, щипцовую и скарификационную биопсию из зоны патологических изменений.
В периферической крови при легочном кровотечении выявляется гипохромная анемия, пойкилоцитоз, анизоцитоз, снижение гематокритного числа. С целью оценки выраженности изменений в свертывающей и противосвертывающей системах крови исследуется коагулограмма и количество тромбоцитов. В анализах мокроты (микроскопическом, ПЦР, на кислоустойчивые микобактерии) могут определяться атипичные клетки, микобактерии туберкулеза, указывающие на этиологию легочного кровотечения.
Лечение легочного кровотечения
В лечении легочного кровотечения используются консервативные методы, местный гемостаз, паллиативные и радикальные хирургические вмешательства. Терапевтические мероприятия применяются при легочных кровотечениях малого и среднего объема. Пациенту назначается покой, придается полусидячее положение, накладываются венозные жгуты на конечности. Для удаления крови из просвета трахеи проводится трахеальная аспирация. При асфиксии требуется экстренная интубация, отсасывание крови и ИВЛ.
Медикаментозная терапия включает введение гемостатических препаратов (аминокапроновой кислоты, кальция хлорида, викасола, этамзилата натрия и др.), гипотензивных средств (азаметония бромида, гексаметония бензосульфонат, триметафан камсилата). С целью борьбы с постгеморрагической анемией производится заместительная трансфузия эритроцитной массы; для устранения гиповолемии вводится нативная плазма, реополиглюкин, декстран или раствор желатина.
При неэффективности консервативных мер прибегают к инструментальной остановке легочного кровотечения с помощью местного эндоскопического гемостаза. Лечебная бронхоскопия должна выполняться в операционной, в условиях готовности перехода к экстренной торакотомии. Для эндоскопического гемостаза могут использоваться местные аппликации с адреналином, этамзилатом, р-ром перекиси водорода; установка гемостатической губки, электрокоагуляция сосуда в месте истечения крови, кратковременная окклюзия надувным баллончиком типа Фогарти или временная обтурация бронха поролоновой пломбой. В ряде случаев эффективной оказывается эндоваскулярная эмболизация бронхиальных артерий, проводимая под контролем рентгена.
В большинстве случаев, перечисленные методы позволяют временно остановить легочное кровотечение и избежать неотложного оперативного вмешательства. Окончательный и надежный гемостаз возможен только при хирургическом устранении источника кровотечения.
Паллиативные вмешательства при легочном кровотечении могут включать оперативную коллапсотерапию при туберкулезе легких (торакопластику, экстраплевральную пломбировку), перевязку легочной артерии или сочетание этого хирургического приема с пневмотомией. К паллиативным вмешательствам прибегают лишь в вынужденных ситуациях, когда радикальная операция по каким-либо причинам невыполнима.
Радикальные операции по поводу легочного кровотечения предполагают удаление всех патологически измененных участков легкого. Они могут заключаться в частичной резекции легкого в пределах здоровых тканей (краевой резекции, сегментэктомии, лобэктомии, билобэктомии) или удалении всего легкого (пневмонэктомии).
Прогноз
Даже однократное и самостоятельно остановившееся легочное кровотечение всегда потенциально опасно в плане возобновления. Обильное легочное кровотечение угрожает жизни больного. В тяжелых случаях смерть наступает в результате асфиксии, вызванной закупоркой воздухоносных путей сгустками крови и одновременным спастическим сокращением бронхов. Процент послеоперационных осложнений и летальности при операциях, выполняемых на высоте легочного кровотечения, более чем в 10 раз превышает аналогичные показатели при плановых операциях.
Источник

