Легочное кровотечение при казеозной пневмонии
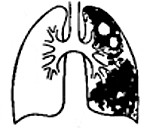
Казеозная пневмония – это тяжело протекающая самостоятельная клиническая форма туберкулеза легких, для которой характерно быстрое прогрессирование специфического воспаления, сопровождающееся разрушением лёгочной паренхимы и образованием каверн. Ведущими клиническими признаками болезни являются выраженная интоксикация, кашель с мокротой, дыхательная недостаточность. В диагностических целях используются лучевые методы исследования органов грудной клетки, выполняются лабораторные анализы. Назначается этиотропная химиотерапия, применяются дезинтоксикационные средства, иммуностимуляторы. По показаниям осуществляется хирургическое лечение.
Общие сведения
Казеозная пневмония развивается как самостоятельное заболевание либо является осложнением прогрессирующего туберкулёзного процесса. Распространена в странах с высоким уровнем заболеваемости туберкулёзом. Возникает на фоне иммунодефицитного состояния. Удельный вес казеозного воспаления у пациентов с впервые диагностированным лёгочным туберкулёзом составляет 3-15%. Бактериовыделение наблюдается в 90-95% случаев. Приблизительно у 60% пациентов обнаруживается первичная или вторичная множественная лекарственная устойчивость к противотуберкулёзным препаратам. 30-50% случаев заканчиваются летальным исходом в течение первых 2-6 недель болезни.
Казеозная пневмония
Причины
Возбудителем инфекционного заболевания является микобактерия туберкулёза (бацилла Коха). Казеозная пневмония формируется при массивном инфицировании человека высоковирулентным, нередко резистентным к туберкулостатикам агентом либо при активации персистирующей в организме туберкулёзной инфекции. Чаще всего казеозный некроз лёгочной ткани осложняет течение диссеминированного или фиброзно-кавернозного туберкулёзного процесса. Обязательным условием возникновения болезни является выраженная иммуносупрессия. В группу риска по развитию тяжёлых форм туберкулёзной инфекции относятся:
- Социально дезадаптированные лица. Включает лиц без определённого места жительства, занимающихся бродяжничеством, беженцев. Выраженный вторичный иммунодефицит часто наблюдается у больных с алкогольной зависимостью, наркоманией. Высока вероятность заражения лекарственно-устойчивым туберкулёзом и возникновения его тяжёлых форм у людей, отбывающих наказание в тюрьмах.
- Группа медицинского риска. Наиболее часто казеозная пневмония выявляется и становится причиной смерти у больных СПИДом, не принимающих антивирусные препараты и средства специфической химиопрофилактики. Высок риск данной патологии у пациентов, длительно получающих кортикостероиды и цитостатики, больных сахарным диабетом.
Патогенез
Болезнь формируется на фоне дефицита активных в отношении инфекции клеток иммунитета. Микобактерии беспрепятственно размножаются, выделяя ряд токсичных веществ. Продукты жизнедеятельности микроорганизмов повреждают мембрану иммунокомпетентных клеток. Образуется замкнутый круг – иммунные расстройства усугубляются, туберкулёз прогрессирует, ещё больше угнетая иммунитет.
Первоначально патологический процесс локализуется в пределах одного сегмента. В зоне поражения нарушается микроциркуляция. В питающих лёгочную ткань сосудах формируются тромбы. Отсутствие должного кровоснабжения вызывает массовую гибель клеток – казеозный некроз. Бронхогенным и лимфогематогенным путём микобактерии попадают в соседние сегменты, противоположное лёгкое, могут заноситься в другие органы и ткани. В течение 2-3 недель развивается распространённая туберкулёзная пневмония. При патоморфологическом исследовании обнаруживается обширное, чаще двустороннее поражение лёгких с характерными полостями распада неправильной формы, частично заполненными казеозными массами. В процесс вовлекается париетальная и висцеральная плевра. Образуются казеозные плевральные наложения.
Классификация
Классификация тяжёлого казеозного поражения лёгочной паренхимы построена на основании патоморфологических изменений в повреждённой ткани. Некоторые авторы научных статей из области фтизиатрии считают, что она также отражает стадийность патологического процесса. В зависимости от повреждения тех или иных анатомических структур различают следующие формы пневмонии с казеозным расплавлением лёгкого:
- Ацинозную. В патологический процесс одновременно вовлекается большое количество ацинусов – структурных единиц альвеолярной ткани. Нередко осложняет течение острого милиарного туберкулёза.
- Лобулярную. Поражаются дольки лёгкого. Казеозная лобулярная пневмония характеризуется наличием многочисленных, довольно крупных участков специфического некроза. Иногда развивается на фоне туберкулёзной диссеминации.
- Лобарную. Воспаление занимает всю лёгочную долю. Расплавление массивных участков казеоза приводит к образованию полостей деструкции. Обычно возникает как самостоятельная патология.
Симптомы казеозной пневмонии
Заболевание начинается остро, реже подостро. Определяется повышение температуры до высоких фебрильных и гипертермических значений. Лихорадка гектического или неправильного типа со значительными колебаниями суточной температуры сопровождается ознобом, головной болью. Ярко выражены симптомы интоксикации. Резко снижается аппетит вплоть до полной анорексии. Пациенты ощущают значительную общую слабость, утомляемость. Нарушается сон. Беспокоят проливные ночные поты. Иногда клиническая картина в дебюте болезни напоминает начало острой респираторной инфекции. Больные жалуются на насморк, боли и першение в горле, ломоту в суставах, умеренную лихорадку.
Важными признаками казеозного поражения лёгких являются кашель и одышка. В начале болезни кашель сухой, небольшое количество слизистой мокроты отделяется с трудом. Нередко бронхиальный секрет приобретает ржавую окраску. Через 1-2 недели кашель становится продуктивным. К казеозному воспалению присоединяется неспецифическая микрофлора, что обуславливает выделение жёлто-зелёной гнойной мокроты. Изменяются проявления лихорадочного синдрома, отмечаются эпизоды ремиссии с нормальной или субфебрильной температурой тела. При этом общее состояние больного ухудшается. Нередко в этот период времени обнаруживается примесь крови в мокроте.
Выраженная одышка беспокоит пациента уже в первые дни заболевания. Она появляется при незначительной физической нагрузке и ещё больше усиливается по мере прогрессирования патологии. Затруднения дыхания сопровождаются болевым синдромом. Незначительные боли в грудной клетке становятся интенсивными при вовлечении плевры в процесс воспаления. Больной заметно худеет. Постепенно нарастает лёгочно-сердечная недостаточность.
Осложнения
Казеозная пневмония в остром периоде часто осложняется кровохарканьем или лёгочным кровотечением. Массивное инфицирование на фоне иммунодефицита нередко приводит к инфекционно-токсическому шоку на первом этапе заболевания. Иногда возникает спонтанный пневмоторакс. В период регрессии на фоне консервативной терапии казеозная лобарная пневмония трансформируется в фиброзно-кавернозный туберкулёз лёгких. Из разнокалиберных полостей деструкции формируются каверны. Летальный исход наступает при несвоевременном обращении пациента за медицинской помощью, отсутствии лечения, тяжёлой иммуносупрессии. Основными причинами смерти являются острая недостаточность дыхания и кровообращения, массивное лёгочное кровотечение, инфекционно-токсический шок.
Диагностика
Диагностировать казеозное поражение лёгкого в течение первой недели сложно, поскольку заболевание протекает под маской крупозной пневмонии, гриппа или септического состояния. Наличие туберкулёза любой локализации или контакта с бациллярным больным в анамнезе позволяют заподозрить специфический процесс. При осмотре пациента обращает на себя внимание бледность кожных покровов с лихорадочным румянцем на щеках, цианоз губ. Окончательный диагноз выставляется на основании:
- Физикальных данных. При перкуссии определяется притупление лёгочного звука в проекции инфильтрации. Аускультативно выслушивается бронхиальное дыхание, которое может быть амфорическим над крупной полостью распада. Отмечаются многочисленные влажные разнокалиберные хрипы.
- Методов лучевой диагностики. Лобарная казеозная пневмония на рентгенограмме лёгких представляет собой массивное затенение доли лёгкого с формирующимися полостями распада и смещением средостения в поражённую сторону. Характерно наличие бронхогенных очагов отсева в поражённом и противоположном лёгких. При лобулярном и ацинозном казеозе выявляются множественные очаги инфильтрации с тенденцией к слиянию и распаду.
- Общеклинических анализов. При исследовании периферической крови наблюдается лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, лимфопения. Увеличиваются острофазовые показатели, выявляется гипоальбуминемия. Определяется повышенное содержание белка в моче.
- Исследования мокроты. Обнаружение микобактерий в мокроте больного возможно только на второй неделе заболевания. Выполняется простая бактериоскопия по Цилю-Нильсену, посевы на жидкие и твёрдые среды, применяются методы экспресс-диагностики. Уточняется чувствительность к туберкулостатикам. Наличие туберкулёзной палочки в мокроте подтверждает диагноз.
Кожные иммунодиагностические тесты (Проба Манту, Диаскинтест) малоинформативны для диагностики казеозного процесса из-за нарушения иммунного ответа. Результат исследования обычно является отрицательным или слабоположительным. При наличии тяжёлого имуннодепресивного состояния квантифероновый и тубинфероновый тесты могут не реагировать на туберкулёзную инфекцию.
Лечение казеозной пневмонии
После установления диагноза лечение болезни осуществляет врач-фтизиатр. Этиотропная терапия туберкулостатическими препаратами назначается с учётом резистентности микобактерий к лекарственным средствам. Лечение двухэтапное. Интенсивная фаза химиотерапии проводится в условиях специализированного стационара. Используются дезинтоксикационные средства, антигипоксанты, иммуностимуляторы, кортикостероидные гормоны. Питание больного должно быть сбалансированным, высококалорийным. При наличии множественных или гигантских одиночных полостей деструкции рассматривается вопрос о хирургическом вмешательстве. При отсутствии противопоказаний выполняется резекция лёгкого. Лечение противотуберкулёзными препаратами в фазе продолжения производится длительно (до 24 месяцев) амбулаторно под контролем медицинских работников.
Прогноз и профилактика
Прогноз при пневмонии специфического характера всегда серьёзный. Заболевание регрессирует с образованием плотных очагов приблизительно в 25% случаев. Такой процесс заживления является исходом ацинозного или лобулярного воспаления. Казеозные лобиты трансформируются в хронический фиброзно-кавернозный или цирротический туберкулёз лёгких. Длительное течение туберкулёзной инфекции постепенно приводит к формированию лёгочного сердца, возникновению амилоидоза и инвалидизации больного. Специфическая профилактика тяжёлых форм туберкулёза осуществляется путем вакцинации детей вакциной БЦЖ в декретивные сроки. К неспецифическим мероприятиям относятся соблюдение здорового образа жизни, полноценное питание, своевременные профилактические рентгено-флюорографические обследования. ВИЧ-инфицированным пациентам назначается превентивное лечение туберкулостатиками.
Источник
Воспаление легких относится у докторов к тяжелым и среднетяжелым заболеваниям. Известна эта патология легочной системы и своими осложнениями, последствиями и усугубленным протеканием. Но в редких случаях сопутствующие проявления пневмонии вызывают у больного страх и панику, например, кровохарканье при пневмонии.
Больного пугает как сам по себе симптом, так и понимание того, что при нормальном и неосложненном течении воспалительного процесса таких проявлений не должно быть. Появление большого количества кровавых выделений с мокротой явно сигнализируют о прогрессирующем кровотечении, что само по себе достаточно опасно и даже угрожает жизни больного.

Дифференцирование проявления
Неожиданное появление кровавых сгустков в мокроте не всегда указывает на то, что кровотечение прогрессирует именно в легких. Причиной патологически окрашенных выделений могут выступать любые внутренние кровопотери и излияния крови в органах.
- Желудочное кровотечение при воспалении легких может быть спровоцировано медикаментозно. В том случае, если у пациента до заболевания пневмонией в анамнезе была язва желудка, вполне возможно её обострение, сопровождающееся кровоизлиянием из открывшейся эрозии. Произойти это может на фоне приема больным большого количества препаратов одновременно: антибиотиков, муколитических средств, жаропонижающих лекарств. Большинство из этих препаратов способны и сами по себе разъедать слизистую оболочку желудка и кишечника, а на готовую язву воздействуют тем более разрушительно.
- Кровотечение и последующее отхаркивание крови способны спровоцировать и такие патологии, как абсцесс миндалин или геморрагический диатез. И первое, и второе патологическое состояние легко может возникать при пневмонии, при этом больной на фоне плохого самочувствия может и не догадываться о том, что параллельно с воспалительными процессами в легочной системе развиваются такие сложные внутренние патологии.
- Особенно опасным считается кровотечение, спровоцированное прорывом аневризмы аорты в дыхательные пути. Происходит это и при пневмонии, но вследствие того, что общее состояние пациента само по себе тяжелое, этот осложнение способно быстро привести к летальному исходу. Нередко в таких случаях кашель, сопровождающийся сплевыванием алой крови, переходит в кровавую рвоту.
- Легочное кровохарканье диагностируется на фоне прогрессирование некоторых типов пневмонии и её осложнений. Симптом сам по себе неутешительный и требует быстрого врачебного реагирования.
Существуют и другие причины сплевывания кровавой мокроты, но они, чаще всего, не связаны с пневмонией и проявляются в основном, когда у человека нет пневмонии.
Симптомы легочного кровохарканья
На пневмонию, протекающую с кровохарканьем, указывает ряд характерных симптомов. В первую очередь, у больного выражены признаки воспалительного легочного процесса, которые проявляются:
- симптомами лихорадки, озноба;
- кашлем, сопровождающимся одышкой или синдромом обструкции;
- затрудненным дыханием;
- болью в грудине в области пораженного легкого;
- головной болью, слабостью, головокружением.
В том случае, если процесс воспалительного поражения легочных тканей протекает у больного без выраженного кровохарканья, то мокрота, как правило, отходит с гнойными или ржавыми прожилками. В поствоспалительный период восстановления функционирования дыхательной системы мокрота отходит пенистая и прозрачная.
Симптомами, указывающими на то, что у больного прогрессирует легочное кровохарканье, являются:
- отделение при кашле крови с примесями слизистой мокроты;
- сплевывание темных кровавых сгустков с возможными пенистыми добавками;
- сплевывание сгустков, напоминающих смородиновое желе при незначительных легочных кровотечениях.
Как правило, легочное кровохарканье всегда сопровождается продуктивным кашлем с отхождением большого количества слизистой мокроты.

Причины легочного кровохарканья
Терапевтических причин, провоцирующих легочное кровохарканье, медики дифференцируют немало. Практически все они относятся к сложным расстройствам здоровья. Сами заболевания классифицируются по степени сложности и распространенности симптома.
- Туберкулез является наиболее частой причиной появления кровавых выделений в мокроте больного. Ещё в прошлом веке этот симптом считался главным указателем на наличие развивающейся и прогрессирующей «чахотки» в организме больного.
- Казеозная пневмония, сопровождающаяся кроме кровохарканья, симптомами интоксикации, акроцианоза, одышкой и болью в груди со стороны воспаленного легкого, считается одной из распространенных форм пневмонии, провоцирующих сплевывание кровяных сгустков.
- Крупозное воспаление легких не всегда сопровождается сплевыванием кровавой мокроты. При этой форме заболевания кровавая мокрота выделяется редко, чаще наблюдаются выделения с ржавыми вкраплениями. Кроме этого, у больного наблюдаются герпетические высыпания, частое и поверхностное дыхание, кашель, лицевая гиперемия, лихорадка.
- Пневмония, спровоцированная палочкой Фридлендера, начинается стремительно, отличается ураганным течением. Высыпания герпеса отсутствуют, у больного прогрессируют симптомы лихорадки, выраженный цианоз кожных покровов, одышка, головная боль, острые боли в груди колющего характера. Мокрота выделяется вязкая с примесями крови.
- Пневмония, вызванная вирусами гриппа, характеризуется выраженной симптоматикой воспаления легких и сопровождается отхождением слизисто-гнойной мокроты с кровяными примесями.
В любом случае, появление кровяных выделений с мокротой сигнализирует о сложном обострении текущего воспаления в легких и требует неотложной врачебной помощи и лечения.

Диагностика патологического процесса
С того момента, как больной начал откашливать кровавыми выделениями или просто кровь в чистом виде, он может сам определить причину кровотечения, прислушавшись к своим ощущениям и общему состоянию. Если перед кашлем и в момент прокашливания чувствуются неприятные ощущения или болевой спазм в области горла, то, скорее всего, кровь поступает именно из легких или бронхов. При этом цвет самих выделений будет характерным алым негустой консистенции, возможно с примесями кровавой пены.
Характерным признаком желудочно-кишечного кровотечения являются сильные позывы к рвоте непосредственно перед кашлем, сопровождающиеся резкими болевыми ощущениями в области желудка или кишечника. Выделяемая при этом кровь обычно напоминает по консистенции густую краску.
Независимо от того, какие симптомы сопровождают кровохарканье, больному обязательно следует незамедлительно обратиться к доктору и пройти все необходимые диагностические процедуры для уточнения диагноза.
- Развёрнутый общий анализ крови проводится с целью определения степени воспалительной легочной патологии и исключения опухолевых процессов и заболеваний иммунной системы. Кровохарканье, в отличие от опухолевого прогрессирования, не вызывает анемии. Наличие у больного с кровохарканьем анемии указывает на злокачественный процесс или заболевание иммунной системы.
- Метод исследования с помощью коагулограммы поможет определить общую склонность организма пациента к кровопотерям в результате кровотечений.
- Общий анализ мочи показывает степень прогрессирования воспалительной патологии, общее состояние и степень микробного поражения организма больного человека.
- Биохимический анализ крови показывает уровень мочевины, креатинина, натрия, калия, тем самым помогает определить возможные изменения на фоне кровопотери.
- Исследование посева мокроты проводится с целью уточнения возбудителя пневмонии, неоднократное цитологическое исследование помогает исключить злокачественные опухолевые процессы в легких.
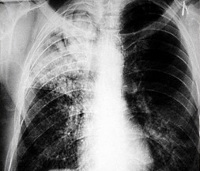
- Рентгенография грудной клетки имеет ведущее диагностическое значение при кровохаркании. Следует помнить, что обнаруженные на рентгенограмме патологические изменения не обязательно будут указывать на истинный источник кровохарканья. Поэтому, выявленную на рентгенографии патологию, следует уточнить при помощи компьютерной томографии. Однако, если стандартная рентгенограмма грудной клетки не обнаруживает каких-либо дисфункций или отклонений, проводить томографию лёгких или компьютерную томографию в качестве дополнительного исследования не следует.
- Бронхоскопия считается обязательным исследованием для больных с симптомами кровохарканья, поэтому доктор назначает эту процедуру в случае необходимости неоднократно.
- Компьютерная томография груди проводится как уточняющий метод исследования при диагностировании патологических отклонений на рентгенографии грудной клетки.
- Бронхография проводится только в тех случаях, когда доктор подозревает бронхоэктатическую болезнь, а данные бронхоскопии не показывают полной картины патологического состояния.
Полученная общая картина диагностического обследования позволяет докторам в короткие сроки скорректировать схему лечения и выбрать правильные медикаментозные средства воздействия на воспалительную патологию.

Медикаментозная терапия
Лечение воспаления легких, сопровождающегося кровохарканьем, проводится на основании полученных диагностических данных обследования.
В первую очередь, доктора назначают симптоматическое лечение, направленное устранение симптомов прогрессирования легочного воспаления. В качестве основной симптомотерапии доктора назначают:
- лекарственные формы направленного жаропонижающего спектра;
- препараты – муколитики, способствующие отделению и отхождению мокроты.
Симптомы лихорадки у больного снимаются медикаментозно только в тех случаях, когда температура тела очень высокая и не снижается народными средствами. Муколитический ряд лекарственных препаратов широко применяется для облегчения отхождения слизи и кровяных выделений из бронхов. Большинство муколитиков способны провоцировать повышенную действенную способность препаратов антимикробного ряда, которые широко используются в лечении легочных воспалительных патологий.
Специалисты рекомендуют при лечении пневмонии, сопровождающейся кровохарканьем, лечить больных муколитиками ряда цистеинов. Дозировка, схема приема и длительность курса лечения корректируется лечащим доктором.
Антимикробная терапия
Препараты антимикробного ряда считаются частым спутником и главным ведущим звеном в терапии воспалительных легочных патологий, особенно тех форм, которые сопровождаются отхождением кровавой мокроты. К сожалению, большинство антимикробных лекарственных форм утратили эффективность в отношении воздействия на патогенные микробы, провоцирующие воспаление легких. Поэтому больному часто требуется лечение сразу двумя препаратами противомикробного спектра.

Существует общий ряд правил назначения противомикробных препаратов при пневмонии, которые доктора учитывают при лечении пациентов.
- Воспаление легких, которое развивается и прогрессирует медленно, сопровождаясь отхождением вязкой мокроты с кровавыми сгустками, медики предпочитают лечить серосодержащими препаратами антимикробного ряда.
- При лечении пневмоний, вызванных аденовирусами, риновирусами, вирусами гриппа и парагриппа, антибиотики часто не дают выраженного терапевтического эффекта. В терапевтическую схему лечения таких форм пневмонии доктора добавляют противовирусные препараты.
- Воспалительные процессы в легких грибковой этиологии специалисты рекомендуют лечить антимикробными препаратами, локально действующими на каждый вид грибов.
Углубленная диагностика, проведенная докторами, даёт полную картину течения заболевания и причины патологического кровотечения в легочной системе. На основании полученных диагностических данных доктор подбирает пациенту эффективный противомикробный препарат и корректирует общую схему лечения.
Быстрая помощь при кровохаркании

При выраженном и резко прогрессирующем кровохаркании больному, в первую очередь, следует быстро оказать первую доврачебную помощь для того, чтоб избежать ощутимой кровопотери и осложнений.
- В первую очередь, пациента устраивают в полу сидячее положение.
- В зоне досягаемости устанавливают лоток с кубиками льда, при этом больному предлагают их глотать с интервалом в несколько минут.
- Пациенту обеспечивают обильный питьевой режим: дают пить прохладную воду без газа, чай со льдом.
- Экстренно вызывают неотложную помощь и госпитализируют больного в стационар, где ему оказывают последующую помощь.
В условиях стационара доктора проводят экстренное лечение, направленное на устранение симптомов кровотечения и угрожающей кровопотери.
- Симптоматическая терапия направлена на снятие болевого спазма и на уменьшение интенсивной выраженности кашля. К подавлению выраженного кашлевого спазма при кровохаркании доктора подходят с осторожностью, так как подавление кашля может спровоцировать застой крови в бронхолегочной системе и, как следствие – осложненное протекание аспирационной пневмонии.
- При мучительном и изматывающем кашле больному прописывают ряд препаратов, способных купировать сильные позывы и спазмы. Изначально доктора дают больному лекарственные формы перорально, в случае неэффективности такого лечения – назначают инъекционное введение сильнодействующих препаратов.
Эффективно также одновременное введение лекарственных форм и препаратов, способствующих остановке кровотечения. В том случае, если быстрое симптоматическое воздействие не дает желаемого эффекта, доктор принимает решение о процедуре переливания крови с целью предупреждения осложнений на фоне кровопотери.
На фоне оказания экстренной помощи при кровохаркании практикуется незамедлительная антимикробная терапия с целью предупреждения нагноения и последующего формирования абсцесса в легких. Быстрая антибиотикотерапия призвана также эффективно останавливать воспалительный легочный процесс и уничтожать микробы, провоцирующие кровохарканье.
Сопроводительная терапия
Кровохарканье при пневмонии – угрожающий симптом, сигнализирующий о серьезном патологическом сбое в дыхательной системе. Сам по себе симптом требует серьезного и длительного лечения, как и сама воспалительная патология. Основного лечения при таком протекании воспалительной патологии недостаточно, важно соблюдать ряд принципов сопроводительной терапии.
Диетотерапия

Организм человека, больного пневмонией сильно ослаблен токсическим воздействием пневмококковых агентов и лихорадочным состоянием. Не приносят пользу желудочно-кишечному тракту и иммунной системе и сильнодействующие антимикробные препараты, направленные на купирование острого прогрессирования патологического воспаления в легочной ткани. Негативные изменения в организме больного человека могут быть скорректированы с помощью определенной системы питания.
- Схема питания должна быть составлена с учетом необходимости частого потребления небольших порций пищи. Считается, что оптимальным вариантом будет шести-семиразовое питание небольшими объемами мягкой теплой пищей. В первые острые дни прогрессирования воспалительного процесса можно ограничить рацион больного теплыми бульонами, овощными пюре, жидкими кашами.
- В последующие дни заболевания следует обязательно вводить в меню кисломолочные продукты и белковую пищу. За счет этого можно решить вопрос с необходимой повышенной калорийностью питания больного.
- На фоне значительного ограничения потребления в пищу углеводов и жиров, следует обязательно увеличить и разнообразить фруктово-овощной рацион больного, в том числе за счет свежевыжатых соков. Исключить следует только цветную и белокачанную капусту, редьку, бобовые.
Не стоит забывать также и о том, что кровохарканье, сопровождающее воспалительный процесс может существенно снижать гемоглобиновые показатели, не провоцируя при этом полноценную анемию в рацион больных с симптомами кровохарканья обязательно вводят:
- отварную куриную или говяжью печень;
- нежирные сорта мяса отварные или приготовленные на пару;
- фруктовые соки: гранатовый, яблочный, апельсиновый;
- овощные соки: свекольный, морковный;
- гречневую кашу.
Не рекомендуется больным давать трудно перевариваемую, тяжелую пищу, жареные, острые и копченые блюда.
Терапия народными средствами

Средства народной терапии могут обеспечить действенный дополнительный эффект в том случае, если они согласованы с лечащим врачом. В острый период прогрессирования воспалительного легочного заболевания, сопровождаемого кровохарканьем, можно давать больному растительные лекарственные травы, настои и отвары из них.
- Из свежей травы тысячелистника выдавливают сок. Дают его больному пить по столовой ложке каждые полчаса до остановки симптомов острого легочного кровотечения.
- В том случае, если возможности использовать для лечения свежеприготовленный сок растения нет возможности, можно воспользоваться сушеной травой тысячелистника, заваренной из расчета пары столовых ложек на пол-литра кипятка. Такой настой дают больному пить по половине стакана каждые полчаса.
- Эффективным при легочных кровотечениях считается также настой травы цикория. Его готовят из расчета столовой ложки сухого сырья на полтора стакана кипятка, проваривают на медленном огне четверть часа. Больному дают пить охлажденным по трети стакана каждые полчаса.
Кровохарканье при пневмонии – серьезный симптом, требующий своевременного и экстренного реагирования. Не следует забывать, что терапия народными средствами не может заменить больному полноценное медикаментозное воздействие на очаги воспаления.
Источник
