Легочное кровотечение кровохарканье клиника
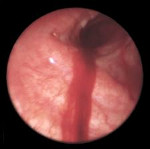
Легочное кровотечение – опасное осложнение различных заболеваний органов дыхания, сопровождающееся истечением крови из бронхиальных или легочных сосудов и ее выделением через воздухоносные пути. Легочное кровотечение проявляется кашлем с выделением жидкой алой крови или сгустков, слабостью, головокружением, гипотонией, обморочным состоянием. С диагностической целью при легочном кровотечении проводится рентгенография легких, томография, бронхоскопия, бронхография, ангиопульмонография, селективная ангиография бронхиальных артерий. Остановка легочного кровотечения может включать проведение консервативной гемостатической терапии, эндоскопический гемостаз, эндоваскулярную эмболизацию бронхиальных артерий. В дальнейшем для устранения источника легочного кровотечения, показано хирургическое лечение с учетом этиологических и патогенетических факторов.
Общие сведения
Легочное кровотечение относится к числу наиболее опасных состояний, осложняющих течение широкого круга заболеваний бронхо-легочной и сердечно-сосудистой систем, болезней системы крови и гемостаза. Поэтому проблема оказания неотложной помощи при легочном кровотечении актуальна для специалистов в области пульмонологии, фтизиатрии, онкологии, кардиологии, гематологии, ревматологии. Промедление с проведением экстренных гемостатических мероприятий может вызвать быструю гибель больных. В зависимости от выраженности кровопотери и состояния, ее обусловившего, летальность от легочного кровотечения варьирует от 5-15% до 60-80%. Среди пациентов с легочным кровотечением преобладают лица зрелого возраста (50-55 лет) с отягощенной соматической патологией.
Легочное кровотечение
Причины легочного кровотечения
Частая встречаемость кровохарканья и легочного кровотечения определяется полиэтиологичностью данных состояний. Первое место в структуре причин легочного кровотечения принадлежит туберкулезу легких (свыше 60% наблюдений). Значительная роль в этиологии легочных кровотечений отводится неспецифическим и гнойно-деструктивным заболеваниям — бронхиту, хронической пневмонии, бронхоэктазам, пневмосклерозу, абсцессу и гангрене легкого.
Нередко причинами легочного кровотечения выступают аденома бронха, злокачественные опухоли легких и бронхов, паразитарные и грибковые поражения (аскаридоз, эхинококкоз, шистозоматоз, актиномикоз легких), пневмокониозы (силикатоз, силикоз). Легочные кровотечения могут быть обусловлены неадекватным местным гемостазом после эндоскопической или трансторакальной биопсии, хирургического вмешательства на легких и бронхах. К легочному кровотечению могут приводить инородные тела бронхов, травмы грудной клетки (перелом ребер и др.).
Кроме болезней органов дыхания, кровохарканье и легочное кровотечение могут возникать при заболеваниях сердца и сосудов: ТЭЛА, митральном стенозе, аневризме аорты, артериальной гипертензии, атеросклеротическом кардиосклерозе, инфаркте миокарда. К числу относительно редких причин легочного кровотечения относятся легочный эндометриоз, гранулематоз Вегенера, системный капиллярит (синдром Гудпасчера), наследственная телеангиэктазия кожи и слизистых оболочек (синдром Рендю-Ослера), геморрагические диатезы и др. Легочное кровотечение может быть обусловлено нарушением свертываемости крови при длительной и плохо контролируемой терапии антикоагулянтами.
Факторами, провоцирующими легочное кровотечение, могут выступать физическая или эмоциональная нагрузка, инфекции, инсоляция, расстройства гемодинамики, легочная гипертензия, менструация (у женщин) и др.
Патогенез
Морфологическую основу для легочного кровотечения составляют истонченные и аневризматически расширенные ветви легочной артерии или бронхиальные артерии, а также легочные вены. Разрыв или аррозия измененных сосудов могут сопровождаться легочным кровотечением различной степени тяжести. При этом величину легочного кровотечения в значительной степени определяет калибр поврежденного сосуда, а выраженность происходящих в организме нарушений — темп и интенсивность кровопотери.
Развивающиеся в дальнейшие расстройства связаны с обтурацией дыхательных путей излившейся кровью и собственно величиной кровопотери. Попадая в бронхи даже в небольших количествах, кровь вызывает развитие обтурационных ателектазов и аспирационной пневмонии. В свою очередь, это приводит к уменьшению объема функционирующей легочной ткани, расстройствам газообмена, прогрессирующему нарастанию дыхательной недостаточности, гипоксемии.
Гиповолемия и анемия, сопровождающие острую и хроническую (при рецидивирующих легочных кровотечениях) кровопотерю, приводят к общему нарушению гомеостаза. Это, прежде всего, выражается в активизации фибринолитических и антикоагулянтных механизмов, что вызывает усиление склонности к гипокоагуляции, повышение проницаемости сосудистых стенок. Совокупный результат подобных изменений определяет патологическую готовность организма к возобновлению легочного кровотечения в любой момент.
Классификация
В клиническом аспекте важно разграничить легочное кровотечение и другое, менее опасное, но более часто встречающееся состояние – кровохарканье. Кровохарканье отличается по объему и темпу выделения крови из воздухоносных путей. В ряде случаев кровохарканье предшествует массивному легочному кровотечению, поэтому также требует проведения полного клинико-рентгенологического обследования и неотложных мер по его купированию. Обычно под кровохарканьем понимают выделение при кашле мокроты с прожилками или примесью крови; при этом количество выделяемой крови не превышает 50 мл в сутки. Увеличение объема откашливаемой крови расценивается как легочное кровотечение.
В зависимости от объема выделяемой при кашле крови различают малое легочное кровотечение (50-100 мл в сутки), среднее (100-500 мл в сутки), обильное или тяжелое легочное кровотечение (свыше 500 мл крови в сутки). Особенно опасны «молниеносные» обильные кровотечения, возникающие одномоментно или в течение короткого отрезка времени. Как правило, они приводят к острой асфиксии и летальному исходу.
В отличие от гемоторакса, легочное кровотечение относится к наружным кровотечениям. Также встречается смешанное легочно-плевральное кровотечение.
Симптомы легочного кровотечения
Клиника легочного кровотечения складывается из симптомокомплекса, обусловленного общей кровопотерей, наружным кровотечением и легочно-сердечной недостаточностью. Началу легочного кровотечения предшествует появление сильного упорного кашля, вначале сухого, а затем – с отделением слизистой мокроты и алой крови или откашливанием сгустков крови. Иногда незадолго до легочного кровотечения в горле возникает ощущение бульканья или щекотания, чувство жжения в грудной клетке на стороне поражения. В начальный период легочного кровотечения отделяющаяся кровь имеет ярко-красный цвет, позднее становится более темной, ржаво-коричневой. При обтурации бронха сгустком крови, легочное кровотечение может прекратиться самостоятельно.
Общее состояние определяется выраженностью кровопотери. Для пациентов с легочным кровотечением характерны испуганный вид, адинамия, бледность кожного покрова лица, холодный липкий пот, акроцианоз, снижение АД, тахикардия, головокружение, шум в ушах и голове, одышка. При обильном легочном кровотечении может возникать нарушение зрения (амавроз), обморочное состояние, иногда рвота и судороги, асфиксия. На 2-3 сутки после легочного кровотечения может развиваться картина аспирационной пневмонии.
Диагностика
Для установления причины легочного кровотечения нередко требуется проведение диагностического консилиума с участием специалистов пульмонологов, фтизиатров, торакальных хирургов, онкологов, рентгенологов, сосудистых хирургов, кардиологов, отоларингологов, ревматологов, гематологов. При аускультативном обследовании определяются влажные среднепузырчатые хрипы в легких и булькающие хрипы в области грудины. При аспирации крови отмечается укорочение перкуторного звука, шум трения плевры, ослабление дыхания и голосового дрожания.
Источник кровотечения предположительно можно определить по цвету крови. Выделение алой, пенистой крови, как правило, указывает на легочное кровотечение; крови темно-красного, кофейного цвета – на желудочно-кишечное кровотечение. Иногда клинику кровохарканья может симулировать носовое кровотечение, поэтому с целью дифференциальной диагностики важно проведение консультации отоларинголога и риноскопии. В сомнительных случаях, с целью исключения кровотечения из ЖКТ, может потребоваться проведение ЭГДС.
Для подтверждения источника кровотечения в легких выполняется рентгенологическое обследование: полипозиционная рентгенография легких, линейная и компьютерная томография, МРТ легких. При необходимости прибегают к углубленному рентгенологическому обследованию: бронхографии, бронхиальной артериографии, ангиопульмонографии.
Ведущими методом инструментальной диагностики при легочном кровотечении является бронхоскопия. Эндоскопическое исследование позволяет визуализировать источник кровотечения в бронхиальном дереве, выполнить аспирацию промывных вод, щипцовую и скарификационную биопсию из зоны патологических изменений.
В периферической крови при легочном кровотечении выявляется гипохромная анемия, пойкилоцитоз, анизоцитоз, снижение гематокритного числа. С целью оценки выраженности изменений в свертывающей и противосвертывающей системах крови исследуется коагулограмма и количество тромбоцитов. В анализах мокроты (микроскопическом, ПЦР, на кислоустойчивые микобактерии) могут определяться атипичные клетки, микобактерии туберкулеза, указывающие на этиологию легочного кровотечения.
Лечение легочного кровотечения
В лечении легочного кровотечения используются консервативные методы, местный гемостаз, паллиативные и радикальные хирургические вмешательства. Терапевтические мероприятия применяются при легочных кровотечениях малого и среднего объема. Пациенту назначается покой, придается полусидячее положение, накладываются венозные жгуты на конечности. Для удаления крови из просвета трахеи проводится трахеальная аспирация. При асфиксии требуется экстренная интубация, отсасывание крови и ИВЛ.
Медикаментозная терапия включает введение гемостатических препаратов (аминокапроновой кислоты, кальция хлорида, викасола, этамзилата натрия и др.), гипотензивных средств (азаметония бромида, гексаметония бензосульфонат, триметафан камсилата). С целью борьбы с постгеморрагической анемией производится заместительная трансфузия эритроцитной массы; для устранения гиповолемии вводится нативная плазма, реополиглюкин, декстран или раствор желатина.
При неэффективности консервативных мер прибегают к инструментальной остановке легочного кровотечения с помощью местного эндоскопического гемостаза. Лечебная бронхоскопия должна выполняться в операционной, в условиях готовности перехода к экстренной торакотомии. Для эндоскопического гемостаза могут использоваться местные аппликации с адреналином, этамзилатом, р-ром перекиси водорода; установка гемостатической губки, электрокоагуляция сосуда в месте истечения крови, кратковременная окклюзия надувным баллончиком типа Фогарти или временная обтурация бронха поролоновой пломбой. В ряде случаев эффективной оказывается эндоваскулярная эмболизация бронхиальных артерий, проводимая под контролем рентгена.
В большинстве случаев, перечисленные методы позволяют временно остановить легочное кровотечение и избежать неотложного оперативного вмешательства. Окончательный и надежный гемостаз возможен только при хирургическом устранении источника кровотечения.
Паллиативные вмешательства при легочном кровотечении могут включать оперативную коллапсотерапию при туберкулезе легких (торакопластику, экстраплевральную пломбировку), перевязку легочной артерии или сочетание этого хирургического приема с пневмотомией. К паллиативным вмешательствам прибегают лишь в вынужденных ситуациях, когда радикальная операция по каким-либо причинам невыполнима.
Радикальные операции по поводу легочного кровотечения предполагают удаление всех патологически измененных участков легкого. Они могут заключаться в частичной резекции легкого в пределах здоровых тканей (краевой резекции, сегментэктомии, лобэктомии, билобэктомии) или удалении всего легкого (пневмонэктомии).
Прогноз
Даже однократное и самостоятельно остановившееся легочное кровотечение всегда потенциально опасно в плане возобновления. Обильное легочное кровотечение угрожает жизни больного. В тяжелых случаях смерть наступает в результате асфиксии, вызванной закупоркой воздухоносных путей сгустками крови и одновременным спастическим сокращением бронхов. Процент послеоперационных осложнений и летальности при операциях, выполняемых на высоте легочного кровотечения, более чем в 10 раз превышает аналогичные показатели при плановых операциях.
Источник
Классификация
легочного кровотечения
Кровохарканье
отличается по объему и темпу выделения
крови из воздухоносных путей. В ряде
случаев кровохарканье предшествует
массивному легочному кровотечению,
поэтому также требует проведения полного
клинико-рентгенологического обследования
и неотложных мер по его купированию.
Обычно под кровохарканьем понимают
выделение при кашле мокроты с прожилками
или примесью крови; при этом количество
выделяемой крови не превышает 50 мл в
сутки. Увеличение объема откашливаемой
крови расценивается как легочное
кровотечение: малое легочное кровотечение
(50-100 мл в сутки), среднее (100-500 мл в сутки),
обильное или тяжелое легочное кровотечение
(свыше 500 мл крови в сутки). Причины
легочного кровотечения: туберкулез
легких, неспецифические и гнойно-деструктивные
заболевания — бронхит, хроническая
пневмония, бронхоэктазы, пневмосклероз,
абсцесс, гангрена легкого,аденома
бронха, злокачественные опухоли легких
и бронхов, паразитарные и грибковые
поражения (аскаридоз, эхинококкоз,
шистозоматоз, актиномикоз легких),
пневмокониозы (силикатоз, силикоз).
Легочные кровотечения могут быть
обусловлены неадекватным местным
гемостазом после эндоскопической или
трансторакальной биопсии, хирургического
вмешательства на легких и бронхах. К
легочному кровотечению могут приводить
инородные тела бронхов, травмы грудной
клетки (перелом ребер и др.). При
заболеваниях сердца и сосудов: ТЭЛА,
митральном стенозе, аневризме аорты,
артериальной гипертензии, атеросклеротическом
кардиосклерозе, инфаркте миокарда. К
числу относительно редких причин
легочного кровотечения относятся
легочный эндометриоз, гранулематоз
Вегенера, системный капиллярит (синдром
Гудпасчера), наследственная телеангиэктазия
кожи и слизистых оболочек (синдром
Рендю-Ослера), геморрагические диатезы
и др. Легочное кровотечение может быть
обусловлено нарушением свертываемости
крови при длительной и плохо контролируемой
терапии антикоагулянтами. Факторами,
провоцирующими легочное кровотечение,
могут выступать физическая или
эмоциональная нагрузка, инфекции,
инсоляция, расстройства гемодинамики,
легочная гипертензия, менструация (у
женщин) и др.Клиника легочного кровотечения
складывается из симптомокомплекса,
обусловленного общей кровопотерей,
наружным кровотечением и легочно-сердечной
недостаточностью.Диагностика легочного
кровотечения: При аускультативном
обследовании определяются влажные
среднепузырчатые хрипы в легких и
булькающие хрипы в области грудины. При
аспирации крови отмечается укорочение
перкуторного звука, шум трения плевры,
ослабление дыхания и голосового дрожания,
выделение алой, пенистой крови. Для
подтверждения источника кровотечения
в легких выполняется рентгенологическое
обследование: полипозиционная
рентгенография легких, линейная и
компьютерная томография, МРТ легких.
При необходимости прибегают к углубленному
рентгенологическому обследованию:
бронхографии, бронхиальной артериографии,
ангиопульмонографии, бронхоскопия
(позволяет визуализировать источник
кровотечения в бронхиальном дереве,
выполнить аспирацию промывных вод,
щипцовую и скарификационную биопсию
из зоны патологических изменений).В
периферической крови при легочном
кровотечении выявляется гипохромная
анемия, пойкилоцитоз, анизоцитоз,
снижение гематокритного числа. С целью
оценки выраженности изменений в
свертывающей и противосвертывающей
системах крови исследуется коагулограмма
и количество тромбоцитов. В анализах
мокроты могут определяться атипичные
клетки, микобактерии туберкулеза,
указывающие на этиологию легочного
кровотечения. Лечение легочного
кровотечения:Терапевтические мероприятия
применяются при легочных кровотечениях
малого и среднего объема. Пациенту
назначается покой, придается полусидячее
положение, накладываются венозные жгуты
на конечности. Для удаления крови из
просвета трахеи проводится трахеальная
аспирация. При асфиксии требуется
экстренная интубация, отсасывание крови
и ИВЛ. Медикаментозная терапия включает
введение гемостатических препаратов
(аминокапроновой кислоты, кальция
хлорида, викасола, этамзилата натрия и
др.), гипотензивных средств (пентамина,
бензогексония, арфонада). С целью борьбы
с постгеморрагической анемией производится
заместительная трансфузия эритроцитной
массы; для устранения гиповолемии
вводится нативная плазма, реополиглюкин,
полиглюкин или желатиноль.При
неэффективности консервативных мер
прибегают к инструментальной остановке
легочного кровотечения с помощью
местного эндоскопического гемостаза.
Радикальные операции по поводу легочного
кровотечения предполагают удаление
всех патологически измененных участков
легкого. Они могут заключаться в частичной
резекции легкого в пределах здоровых
тканей (краевой резекции, сегментэктомии,
лобэктомии, билобэктомии).
111.ДВС-синдром.
Причины, клиника, диагностика, особенности
терапии в фазе гипер- игипокоагуляции.
Диссеминированное
внутрисосудистое свертывание крови
(ДВС-синдром) — процесс повсеместного
внутрисосудистого образования тромбов.
ДВС-синдром может проявляться клинической
картиной тромбозов, геморрагии и
нарушений микроциркуляции или же
протекает бессимптомно, обнаруживаясь
лишь по лабораторным признакам. Причины:
1.Генерализованные инфекции и септические
состояния. 2.Все виды шока 3.Оперативные
вмешательства, (особенно при злокачественных
новообразованиях, операциях на
паренхиматозных органах, использовании
АПК и внутрисосудистых вмешательствах).
4.Кровотечения, коллапс массивные
переливания крови 5.Любые терминальные
состояния. 6.Острый внутрисосудистый
гемолиз , в том числе при несовместимых
трансфузиях. 7.Акушерская патология, в
частности предлежание плаценты,
преждевременная отслойка плаценты или
ручное ее отделение. Клиническая
картина ДВС-синдрома типы течения:
молниеностное (в течение часа), острое
(несколько часов), подострое (несколько
дней), хроническое , рецидивирующее,
латентное. Классификация:I стадия —
гиперкоагуляция и агрегация тромбоцитов.
II стадия — переходная. В этой стадии
отмечается нарастающая коагулопатия
с тромбоцитопенией, разнонаправленными
сдвигами в общих тестах на свертываемость.
III стадия — стадия глубокой гипокоагуляции.
В этой стадии способность крови к
свертыванию может полностью утрачиваться.
IV стадия — восстановительная. В случае
неблагоприятного течения ДВС-синдрома
в этой стадии формируются разнообразные
осложнения, приводя в большинстве
случаев к летальному исходу. Симптомы:В
первую фазу отмечается повышенная
свертываемость крови, моментальное
образование сгустков в крупных сосудах
и тромбов в мелких (во время операции).
У больного невозможно взять кровь на
анализ, так как она тут же сворачивается.
Как правило, первая фаза протекает очень
быстро и остается незамеченной врачами.
Отмечается резкое снижение артериального
давления, кожные покровы бледные, покрыты
холодным липким потом, пульс слабый
(нитевидный). Затем развивается дыхательная
недостаточность в силу поражения легких,
влажный кашель и крепитация в легких,
цианоз кожи, холодные ступни и кисти.Во
вторую фазу сохраняются те же симптомы,
что и в первой стадии ДВС-синдрома, плюс
в процесс вовлекаются почки (почечная
недостаточность), надпочечники,
пищеварительный тракт (тошнота, рвота,
боли в животе, диарея). В головном мозге
образуются микротромбы (головная боль,
головокружение, судороги, потеря сознания
вплоть до комы, парезы и параличи,
инсульты).Третья фаза (стадия гипокоагуляции)
характеризуется массивными кровотечениями,
как из первоначального очага, так и из
других органов (кишечное и желудочное
кровотечения вследствие изъязвления
слизистой, кровь в моче – поражение
почек, мокрота с примесью крови при
откашливании).Также характерно развитие
геморрагического синдрома (появление
массивных кровоизлияний, гематом,
петехий, неостанавливающееся кровотечение
в местах инъекций и во время проведения
операции, кровоточивость десен,
кровотечение из носа и прочее).Четвертая
фаза при своевременном и адекватном
лечении ведет к восстановлению гемостаза
и остановке кровотечения, но нередко
заканчивается летальным исходом при
массивном поражении внутренних органов
и кровотечении. Диагностика:определение
тромбоцитов (при ДВС-синдроме отмечается
снижение тромбоцитов во 2, 3 и 4 фазы);
время свертываемости крови (норма 5 –
9 минут, в 1 стадию укорочение показателя,
в последующие – удлинение времени);время
кровотечения (норма 1 – 3 минуты);АЧТВ
(активированное частичное тромбопластическое
время – увеличению во 2 и 3 фазы
ДВС-синдрома);протромбиновое время,
тромбиновое время Квика, определение
активированного времени рекальцификации
плазмы – АВР (увеличение во вторую и
третью стадию ДВС-синдрома); лизис
сгустка (в норме нет, в 3 фазу лизис
быстрый, а в 4 фазу сгусток не формируется);
фибриноген (норма 2 – 4 г/л, снижается во
2, 3 и 4 стадии);исследование феномена
фрагментации эритроцитов вследствие
повреждения их нитями фибрина (в норме
тест отрицательный, положительный тест
свидетельствует о ДВС-синдроме); снижение
эритроцитов (анемия, уменьшение объема
крови);снижение гематокрита (гиповолемия);
определение кислотно-щелочного и
электролитного баланса. Лечение
ДВС-синдрома: В первую очередь необходимо
устранить причину ДВС-синдрома. В I
стадии ДВС-синдрома рекомендуется
применять гепарин по 100—400 ЕД/кг (суточная
доза) подкожно 3—6 раз в сутки или
внутривенно путем постоянной инфузии
(от 400—500 до 2000 ЕД/ч и более) через дозатор.
Определенными преимуществами обладают
препараты фракционированного гепарина
(фраксипарин, клексан и т. д.): их можно
вводить 1 раз в сутки без значительных
колебаний времени свертывания.
Необходимо
введение донаторов AT-III: кубернина и
свежезамороженной плазмы (СЗП) — в I
стадии достаточно инфузии 200— 300 мл СЗП
(5 мл/кг) в сутки на фоне введения гепарина.
Введенный непосредственно в плазму
гепарин из расчета 0,1—0,25 ЕД/мл повышает
активность AT-III по отношению к факторам
Ха и IХа в 1000(!) раз, обрывает процесс
внутрисосудистого свертывания и тем
самым не дает развиться коагулопатии
потребления. Для нормализации реологических
свойств крови и улучшения микроциркуляции
в последнее время широко рекомендуется
применение 6% или 10% оксиэтилированного
крахмала до 10 мл/кг или реополиглюкина
в той же дозировке. С этой же целью
назначают: внутривенно курантил 10—20
мг в сутки, папаверин 3—5 мг/кг (в сутки),
компламин 10—20 мг/кг в сутки. Во II стадии
ДВС-синдрома доза СЗП увеличивается до
10— 15 мл/кг в сутки. Гепарин в микродозах
добавляется только в СЗП. Переливание
сухой плазмы и фибриногена противопоказано(!).
Введение СЗП следует проводить струйно.
В последнее время в практику терапии
входит препарат антитромбина III —
кубернин. В первые сутки назначают
1500—2000 ЕД, затем 2—3 дня 1000 ЕД, 500 ЕД и 500
ЕД соответственно.
В
III стадии (гипокоагуляции) показано
введение ингибиторов протеаз (контрикал,
трасилол — 1000—2000 Атр ЕД/кг массы тела).
При развитии кровотечений СЗП вводится
в суточной дозе 1,5 — 2 л, в этом случае
выполняя заместительную роль — возмещая
дефицит факторов, истощающихся в ходе
ДВС-синдрома. Очень эффективно применение
криопреципитата, содержащего более
высокие концентрации фибриногена,
фактора Виллебранда, фибронектина и
фХIII.При снижении уровня гемоглобина
ниже 70—80 г/л, гематокрита менее 22 л/л
показано переливание отмытых эритроцитов,
а при их отсутствии — эритроцитарной
массы. Трансфузия цельной крови, особенно
со сроком хранения более 3 суток сама
может вызвать развитие ДВС-синдрома.
Тромбоцитарную массу переливают при
снижении уровня тромбоцитов до 50 • 10 в
9 степени/л вместе с контрикалом.
Использование аминокапроновой кислоты
для лечения ДВС-синдрома противопоказано
из-за ее способности провоцировать
ДВС-синдром. Одним из наиболее перспективных
и безопасных методов лечения ДВС-синдрома
является лечебный плазмаферез. Его
эффект обусловлен деблокированием
системы мононуклеарных фагоцитов и
выведением из кровотока продуктов
коагуляции и фибринолиза, белков «острой
фазы» воспаления, циркулирующих иммунных
комплексов и других соединений,
обуславливающих развитие синдрома
эндотоксикоза. Эксфузируют не менее
70—90% ОЦП с возмещением СЗП в полном
объеме. В дальнейшем после стабилизации
свертывания на протяжении 1—3 суток
продолжают введение СЗП по 400—500 мл под
коагулологическим контролем. С целью
нормализации системы свертывания и
подавления синтеза биологически активных
веществ целесообразно назначение
аспизола не менее 1,5 г в сутки. Восстановление
гемодинамики и реологических свойств
крови осуществляется путем
инфузионно-трансфузионных вливаний.
Показано вливание свежезамороженной
плазмы, которая не только восстанавливает
объем циркулирующей крови, но и содержит
все факторы свертывания. Также вводят
кристаллоидные (физ. раствор, глюкоза)
и коллоидные растворы (полиглюкин,
реополиглюкин) в отношении 4/1 и белковые
препараты крови (альбумин, протеин).
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник

