Легочное кровотечение клиника лечение
Легочное кровотечение – опасное осложнение различных заболеваний органов дыхания, сопровождающееся истечением крови из бронхиальных или легочных сосудов и ее выделением через воздухоносные пути. Легочное кровотечение проявляется кашлем с выделением жидкой алой крови или сгустков, слабостью, головокружением, гипотонией, обморочным состоянием. С диагностической целью при легочном кровотечении проводится рентгенография легких, томография, бронхоскопия, бронхография, ангиопульмонография, селективная ангиография бронхиальных артерий. Остановка легочного кровотечения может включать проведение консервативной гемостатической терапии, эндоскопический гемостаз, эндоваскулярную эмболизацию бронхиальных артерий. В дальнейшем для устранения источника легочного кровотечения, показано хирургическое лечение с учетом этиологических и патогенетических факторов.
Общие сведения
Легочное кровотечение относится к числу наиболее опасных состояний, осложняющих течение широкого круга заболеваний бронхо-легочной и сердечно-сосудистой систем, болезней системы крови и гемостаза. Поэтому проблема оказания неотложной помощи при легочном кровотечении актуальна для специалистов в области пульмонологии, фтизиатрии, онкологии, кардиологии, гематологии, ревматологии. Промедление с проведением экстренных гемостатических мероприятий может вызвать быструю гибель больных. В зависимости от выраженности кровопотери и состояния, ее обусловившего, летальность от легочного кровотечения варьирует от 5-15% до 60-80%. Среди пациентов с легочным кровотечением преобладают лица зрелого возраста (50-55 лет) с отягощенной соматической патологией.
Легочное кровотечение
Причины легочного кровотечения
Частая встречаемость кровохарканья и легочного кровотечения определяется полиэтиологичностью данных состояний. Первое место в структуре причин легочного кровотечения принадлежит туберкулезу легких (свыше 60% наблюдений). Значительная роль в этиологии легочных кровотечений отводится неспецифическим и гнойно-деструктивным заболеваниям — бронхиту, хронической пневмонии, бронхоэктазам, пневмосклерозу, абсцессу и гангрене легкого.
Нередко причинами легочного кровотечения выступают аденома бронха, злокачественные опухоли легких и бронхов, паразитарные и грибковые поражения (аскаридоз, эхинококкоз, шистозоматоз, актиномикоз легких), пневмокониозы (силикатоз, силикоз). Легочные кровотечения могут быть обусловлены неадекватным местным гемостазом после эндоскопической или трансторакальной биопсии, хирургического вмешательства на легких и бронхах. К легочному кровотечению могут приводить инородные тела бронхов, травмы грудной клетки (перелом ребер и др.).
Кроме болезней органов дыхания, кровохарканье и легочное кровотечение могут возникать при заболеваниях сердца и сосудов: ТЭЛА, митральном стенозе, аневризме аорты, артериальной гипертензии, атеросклеротическом кардиосклерозе, инфаркте миокарда. К числу относительно редких причин легочного кровотечения относятся легочный эндометриоз, гранулематоз Вегенера, системный капиллярит (синдром Гудпасчера), наследственная телеангиэктазия кожи и слизистых оболочек (синдром Рендю-Ослера), геморрагические диатезы и др. Легочное кровотечение может быть обусловлено нарушением свертываемости крови при длительной и плохо контролируемой терапии антикоагулянтами.
Факторами, провоцирующими легочное кровотечение, могут выступать физическая или эмоциональная нагрузка, инфекции, инсоляция, расстройства гемодинамики, легочная гипертензия, менструация (у женщин) и др.
Патогенез
Морфологическую основу для легочного кровотечения составляют истонченные и аневризматически расширенные ветви легочной артерии или бронхиальные артерии, а также легочные вены. Разрыв или аррозия измененных сосудов могут сопровождаться легочным кровотечением различной степени тяжести. При этом величину легочного кровотечения в значительной степени определяет калибр поврежденного сосуда, а выраженность происходящих в организме нарушений — темп и интенсивность кровопотери.
Развивающиеся в дальнейшие расстройства связаны с обтурацией дыхательных путей излившейся кровью и собственно величиной кровопотери. Попадая в бронхи даже в небольших количествах, кровь вызывает развитие обтурационных ателектазов и аспирационной пневмонии. В свою очередь, это приводит к уменьшению объема функционирующей легочной ткани, расстройствам газообмена, прогрессирующему нарастанию дыхательной недостаточности, гипоксемии.
Гиповолемия и анемия, сопровождающие острую и хроническую (при рецидивирующих легочных кровотечениях) кровопотерю, приводят к общему нарушению гомеостаза. Это, прежде всего, выражается в активизации фибринолитических и антикоагулянтных механизмов, что вызывает усиление склонности к гипокоагуляции, повышение проницаемости сосудистых стенок. Совокупный результат подобных изменений определяет патологическую готовность организма к возобновлению легочного кровотечения в любой момент.
Классификация
В клиническом аспекте важно разграничить легочное кровотечение и другое, менее опасное, но более часто встречающееся состояние – кровохарканье. Кровохарканье отличается по объему и темпу выделения крови из воздухоносных путей. В ряде случаев кровохарканье предшествует массивному легочному кровотечению, поэтому также требует проведения полного клинико-рентгенологического обследования и неотложных мер по его купированию. Обычно под кровохарканьем понимают выделение при кашле мокроты с прожилками или примесью крови; при этом количество выделяемой крови не превышает 50 мл в сутки. Увеличение объема откашливаемой крови расценивается как легочное кровотечение.
В зависимости от объема выделяемой при кашле крови различают малое легочное кровотечение (50-100 мл в сутки), среднее (100-500 мл в сутки), обильное или тяжелое легочное кровотечение (свыше 500 мл крови в сутки). Особенно опасны «молниеносные» обильные кровотечения, возникающие одномоментно или в течение короткого отрезка времени. Как правило, они приводят к острой асфиксии и летальному исходу.
В отличие от гемоторакса, легочное кровотечение относится к наружным кровотечениям. Также встречается смешанное легочно-плевральное кровотечение.
Симптомы легочного кровотечения
Клиника легочного кровотечения складывается из симптомокомплекса, обусловленного общей кровопотерей, наружным кровотечением и легочно-сердечной недостаточностью. Началу легочного кровотечения предшествует появление сильного упорного кашля, вначале сухого, а затем – с отделением слизистой мокроты и алой крови или откашливанием сгустков крови. Иногда незадолго до легочного кровотечения в горле возникает ощущение бульканья или щекотания, чувство жжения в грудной клетке на стороне поражения. В начальный период легочного кровотечения отделяющаяся кровь имеет ярко-красный цвет, позднее становится более темной, ржаво-коричневой. При обтурации бронха сгустком крови, легочное кровотечение может прекратиться самостоятельно.
Общее состояние определяется выраженностью кровопотери. Для пациентов с легочным кровотечением характерны испуганный вид, адинамия, бледность кожного покрова лица, холодный липкий пот, акроцианоз, снижение АД, тахикардия, головокружение, шум в ушах и голове, одышка. При обильном легочном кровотечении может возникать нарушение зрения (амавроз), обморочное состояние, иногда рвота и судороги, асфиксия. На 2-3 сутки после легочного кровотечения может развиваться картина аспирационной пневмонии.
Диагностика
Для установления причины легочного кровотечения нередко требуется проведение диагностического консилиума с участием специалистов пульмонологов, фтизиатров, торакальных хирургов, онкологов, рентгенологов, сосудистых хирургов, кардиологов, отоларингологов, ревматологов, гематологов. При аускультативном обследовании определяются влажные среднепузырчатые хрипы в легких и булькающие хрипы в области грудины. При аспирации крови отмечается укорочение перкуторного звука, шум трения плевры, ослабление дыхания и голосового дрожания.
Источник кровотечения предположительно можно определить по цвету крови. Выделение алой, пенистой крови, как правило, указывает на легочное кровотечение; крови темно-красного, кофейного цвета – на желудочно-кишечное кровотечение. Иногда клинику кровохарканья может симулировать носовое кровотечение, поэтому с целью дифференциальной диагностики важно проведение консультации отоларинголога и риноскопии. В сомнительных случаях, с целью исключения кровотечения из ЖКТ, может потребоваться проведение ЭГДС.
Для подтверждения источника кровотечения в легких выполняется рентгенологическое обследование: полипозиционная рентгенография легких, линейная и компьютерная томография, МРТ легких. При необходимости прибегают к углубленному рентгенологическому обследованию: бронхографии, бронхиальной артериографии, ангиопульмонографии.
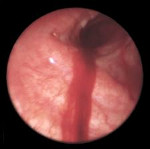
Ведущими методом инструментальной диагностики при легочном кровотечении является бронхоскопия. Эндоскопическое исследование позволяет визуализировать источник кровотечения в бронхиальном дереве, выполнить аспирацию промывных вод, щипцовую и скарификационную биопсию из зоны патологических изменений.
В периферической крови при легочном кровотечении выявляется гипохромная анемия, пойкилоцитоз, анизоцитоз, снижение гематокритного числа. С целью оценки выраженности изменений в свертывающей и противосвертывающей системах крови исследуется коагулограмма и количество тромбоцитов. В анализах мокроты (микроскопическом, ПЦР, на кислоустойчивые микобактерии) могут определяться атипичные клетки, микобактерии туберкулеза, указывающие на этиологию легочного кровотечения.
Лечение легочного кровотечения
В лечении легочного кровотечения используются консервативные методы, местный гемостаз, паллиативные и радикальные хирургические вмешательства. Терапевтические мероприятия применяются при легочных кровотечениях малого и среднего объема. Пациенту назначается покой, придается полусидячее положение, накладываются венозные жгуты на конечности. Для удаления крови из просвета трахеи проводится трахеальная аспирация. При асфиксии требуется экстренная интубация, отсасывание крови и ИВЛ.
Медикаментозная терапия включает введение гемостатических препаратов (аминокапроновой кислоты, кальция хлорида, викасола, этамзилата натрия и др.), гипотензивных средств (азаметония бромида, гексаметония бензосульфонат, триметафан камсилата). С целью борьбы с постгеморрагической анемией производится заместительная трансфузия эритроцитной массы; для устранения гиповолемии вводится нативная плазма, реополиглюкин, декстран или раствор желатина.
При неэффективности консервативных мер прибегают к инструментальной остановке легочного кровотечения с помощью местного эндоскопического гемостаза. Лечебная бронхоскопия должна выполняться в операционной, в условиях готовности перехода к экстренной торакотомии. Для эндоскопического гемостаза могут использоваться местные аппликации с адреналином, этамзилатом, р-ром перекиси водорода; установка гемостатической губки, электрокоагуляция сосуда в месте истечения крови, кратковременная окклюзия надувным баллончиком типа Фогарти или временная обтурация бронха поролоновой пломбой. В ряде случаев эффективной оказывается эндоваскулярная эмболизация бронхиальных артерий, проводимая под контролем рентгена.
В большинстве случаев, перечисленные методы позволяют временно остановить легочное кровотечение и избежать неотложного оперативного вмешательства. Окончательный и надежный гемостаз возможен только при хирургическом устранении источника кровотечения.
Паллиативные вмешательства при легочном кровотечении могут включать оперативную коллапсотерапию при туберкулезе легких (торакопластику, экстраплевральную пломбировку), перевязку легочной артерии или сочетание этого хирургического приема с пневмотомией. К паллиативным вмешательствам прибегают лишь в вынужденных ситуациях, когда радикальная операция по каким-либо причинам невыполнима.
Радикальные операции по поводу легочного кровотечения предполагают удаление всех патологически измененных участков легкого. Они могут заключаться в частичной резекции легкого в пределах здоровых тканей (краевой резекции, сегментэктомии, лобэктомии, билобэктомии) или удалении всего легкого (пневмонэктомии).
Прогноз
Даже однократное и самостоятельно остановившееся легочное кровотечение всегда потенциально опасно в плане возобновления. Обильное легочное кровотечение угрожает жизни больного. В тяжелых случаях смерть наступает в результате асфиксии, вызванной закупоркой воздухоносных путей сгустками крови и одновременным спастическим сокращением бронхов. Процент послеоперационных осложнений и летальности при операциях, выполняемых на высоте легочного кровотечения, более чем в 10 раз превышает аналогичные показатели при плановых операциях.
Источник
! Из
интернета:
Под
легочным кровотечением (ЛК) понимают
излияние значительного количества
крови в просвет бронхов с последующим
ее откашливанием через верхние дыхательные
пути.
Классификация
В
клинической практике ЛК подразделяют
в зависимости от количества потерянной
больным крови, характера и интенсивности
кровотечения.
В
зависимости от количества и темпа
кровопотери выделяют следующие ЛК:
•
малые (100–300 мл);
•
средние (300–700 мл);
•
обильные (профузные; >700 мл крови в
сутки).
В
зависимости от интенсивности различают
ЛК:
•
массивные (профузные) опаснее, при
которых за 1 раз выделяется 100–500 мл
крови (или ≥600 мл крови в сутки);
•
умеренные (около 100 мл крови в сутки).
Наиболее
типичным является продолжающееся
кровотечение, когда темпы кровопотери
после начала ЛК по нарастающей
увеличиваются. Состоявшееся ЛК, по сути,
является благоприятным вариантом
продолжающегося ЛК, когда через какое-то
время после его начала кровотечение
удается остановить с помощью каких-либо
методов, либо оно прекращается
самостоятельно. Рецидивирующее ЛК
характеризуется возобновлением
кровопотери через определенные промежутки
времени. Существует также ложнорецидивирующее
ЛК, при котором кровотечение внутрь
бронхиального дерева не останавливается,
однако выход крови наружу происходит
периодически, создавая иллюзию
рецидивирующего ЛК. Наиболее опасным
для жизни пациента является асфиктическое
ЛК, которое приводит к быстрой значительной
кровопотере, практически мгновенному
заполнению кровью трахеобронхиального
дерева.
Этиология
•
неспецифические (бактериальные, вирусные,
грибковые) поражения легких и бронхов:
пневмония, особенно деструктивная,
бронхолегочный аспергиллез,
бронхоэктатическая болезнь, хронический
бронхит, бронхиолит, пневмосклероз и
др.;
•
специфические поражения легких при
туберкулезе (инфильтративный,
фиброзно-кавернозный, цирротический,
казеозная пневмония, посттуберкулезные
изменения в легких), сифилис;
•
злокачественные (рак легких) и
доброкачественные (аденома бронха,
сосудистые опухоли) новообразования;
•
инфаркт легкого при митральном стенозе,
хронической сердечно-сосудистой
недостаточности;
•
бронхолитиаз;
•
атеросклероз ветвей легочных или
бронхиальных артерий;
•
аспирация остроконечных или плотных
инородных тел в бронхи, вызывающая
повреждения сосудов или эрозию их стенки
вследствие развития пролежней;
•
длительное нахождение в паренхиме
легкого инородных тел огнестрельного
происхождения;
•
закрытая травма легкого с компрессией
грудной клетки и контузией или разрывом
легочной паренхимы, сопровождающаяся
повреждением сосудов;
•
торакальные оперативные вмешательства,
провоцирующие ранние и поздние
послеоперационные ЛК;
•
повреждение бронхов и легких при вдыхании
отравляющих веществ в газообразном
виде;
•
манипуляции при проведении бронхоскопии
(биопсия васкуляризированной опухоли,
экстракция вклиненного инородного
тела).
Патогенез
При
каждом заболевании свой патогенез,
например туберкулез – распад и т.д
Основные
факторы патогенеза ЛК можно разделить
на 3 группы:
•
морфологические (сосудистые);
•
гемодинамические;
•
коагулопатические.
Представленная
классификация имеет значение при выборе
тактики лечения соответствующих
категорий больных. Так, при развитии
некроза или аневризматического расширения
стенки сосуда в дальнейшем происходит
ее разрыв. Гемодинамический фактор при
заболеваниях органов дыхания выражается
в наличии повышенного (в 3–5 раз) давления
в малом круге кровообращения, а также
повышении артериального давления (АД),
что приводит к разрыву патологически
измененных стенок сосудов. Нарушение
свертывающей системы крови проявляется
в первоначальной гипокоагуляции с
последующим длительным повышением
активности фибринолитических факторов,
что препятствует образованию полноценного
тромба в месте дефекта сосудистой
стенки. При этом имеет значение также
нарушение протромбиносинтезирующей
функции печени, наблюдаемое при
хронических воспалительных процессах
в органах дыхания (например при
туберкулезе).
К
факторам, часто способствующим
возникновению КХ и ЛК, относятся
неблагоприятные атмосферные воздействия
(переохлаждение, перегревание,
гиперинсоляция, резкие колебания
атмосферного давления и температуры
воздуха, его высокая положительная
ионизация, пребывание в высокогорной
местности), бесконтрольное применение
антикоагулянтов и протеолитических
ферментов, острое и хроническое
алкогольное отравление, хроническая
интоксикация, физические и эмоциональные
перегрузки, пожилой возраст пациентов.
Клиническая
картина
Чаще
ЛК развивается у мужчин среднего и
пожилого возраста. Обычно ЛК начинается
с КХ, но кровотечение может возникнуть
внезапно и даже профузно на фоне
удовлетворительного состояния. Как
правило, предвидеть возможность и время
развития ЛК невозможно. При ЛК кровь
откашливается, выделяется струйкой или
синхронно с кашлевыми толчками. Обычно
кровь откашливается больным через рот
в чистом виде или вместе с мокротой, но
иногда она может выделяться и через
нос. Кровь имеет розово-красный цвет,
пенистый характер, щелочную реакцию,
не сворачивается. При длительной задержке
крови в полости абсцесса или каверны
цвет ее становится темно-коричневым,
иногда ржавым. В начале развития ЛК у
больного появляется ощущение першения
в горле, иногда чувство сдавления и боль
за грудиной, потом развиваются кашель
с клокотанием в гортани, легкая одышка.
Больной при этом чувствует запах и
соленый привкус крови.
Диагностика
В
диагностике ЛК и причин его развития
большое значение имеют данные анамнеза
пациента. При этом особое внимание
обращают на наличие заболеваний органов
дыхания, сердечно-сосудистой системы,
крови, выяснение факторов, спровоцировавших
развитие кровотечения. Получаемая от
больного, его родственников или
наблюдавших его врачей информация может
иметь важное диагностическое значение.
Сами пациенты редко могут точно определить
источник ЛК, поэтому их субъективные
ощущения следует оценивать с осторожностью.
данные
физикального обследования пациента.
Клиника профузных ЛК более показательна
и включает в себя наличие симптомов,
характерных для анемии и коллапса
(резкая бледность кожи и слизистых
оболочек, головокружение, адинамия,
тахикардия, падение АД). У ряда пациентов
с ЛК следует исключить кровотечение из
носа, пищеварительного тракта и
расширенных вен пищевода. Так, при
кровотечении из носа кашель у больных
отсутствует, кровь имеет темный цвет,
стекает по задней поверхности глотки.
Кровотечение из расширенных вен пищевода
обычно профузное, возникает внезапно
при отсутствии кашля, в анамнезе у
пациентов имеется цирроз печени с
развитием синдрома портальной гипертензии.
Кровь из желудка выделяется при рвоте,
имеет темный цвет (по типу кофейной
гущи), в последующем у пациентов возможно
появление мелены. С целью определения
источника кровотечения в этом случае
показана фиброэзофагогастродуоденоскопия.
Поскольку на практике врачам чаще
приходится проводить дифференциальную
диагностику ЛК и кровотечения из
пищеварительного тракта, в таблице
приведены основные критерии, которые
могут облегчить подобную диагностику.
рентгенографии
органов дыхания в двух проекциях,
компьютерной томографии после остановки
ЛК, ангиографии бронхиальных артерий
и бронхоскопии
Так,
если бронхоскопию при ЛК ранее считали
противопоказанной, то в настоящее время
она стала важнейшим методом диагностики
и лечения ЛК, поскольку позволяет оценить
состояние дыхательных путей, выявить
источник кровотечения и определить
бронх, из которого выделяется кровь.
Выявить
источник кровотечения часто позволяет
артериография. Для проведения бронхиальной
артериографии под местной анестезией
пунктируют бедренную артерию и по методу
Сельдингера вводят специальный катетер
в аорту и далее – в устье бронхиальной
артерии. После введения рентгеноконтрастного
раствора на снимках обнаруживают прямые
или косвенные признаки ЛК: выход
контрастированной крови за пределы
сосуда, расширение сети бронхиальных
артерий (гиперваскуляризация) в отдельных
участках легкого, аневризматические
расширения сосудов (рис. 3), наличие
анастомозов между бронхиальными и
легочными артериями, тромбоз периферических
ветвей бронхиальных артерий.
общего
анализа крови и коагулограммы, позволяющие
исключить причины, связанные с
гипокоагуляцией и заболеваниями крови.
Иногда в мокроте, выделяемой больным с
ЛК, при микроскопии могут быть обнаружены
кислотоустойчивые бактерии, что позволяет
заподозрить у пациента туберкулез
органов дыхания.
Лечение
Прежде
всего пациента следует убедить не
обращать внимания на кровопотерю и
инстинктивно не сдерживать кашель во
избежание развития асфиксии и аспирационной
пневмонии.
С
целью создания лучших условий для
откашливания крови больному во время
транспортировки и последующего пребывания
в стационаре следует находиться в
сидячем или полусидячем положении.
Госпитализировать
пациента с ЛК необходимо в специализированный
стационар с наличием возможностей для
проведения бронхоскопии, контрастного
рентгенологического исследования
сосудов и хирургического лечения
заболеваний легких. В стационаре больному
обеспечивают максимальный физический
и психический покой, полусидячее
положение, осуществляют контроль АД,
аспирацию сгустков крови из дыхательных
путей, ориентировочно определяют
источник кровотечения по цвету
откашливаемой крови (при кровотечении
из бронхиальных артерий кровь алая, а
из ветвей легочной артерии – темная).
В качестве средства первой помощи при
КХ может быть рекомендован прием раствора
поваренной соли внутрь (1 столовая ложка
на стакан воды) по 1 столовой ложке каждые
30 мин, пузырь со льдом на грудную клетку.
При застойном ЛК, инфаркте легкого на
верхние и нижние конечности накладывают
жгуты с периодическим (каждые 1,5–2 ч)
поочередным их снятием. При этом очень
важно не пережать артерии.
Основные
лечебные мероприятия при ЛК:
•
снижение давления в малом круге
кровообращения;
•
повышение свертываемости крови и
ингибирование протеолиза;
•
уменьшение проницаемости сосудистой
стенки;
•
восстановление объема циркулирующей
крови (ОЦК) при профузных кровотечениях.
Методы
остановки ЛК на госпитальном этапе:
•
фармакологические;
•
эндоскопические;
•
рентгено-эндоваскулярные;
•
хирургические.
К
фармакологическим методам относят
управляемую артериальную гипотензию,
которая эффективна при кровотечениях
из сосудов большого круга кровообращения
– бронхиальных артерий. Снижение
систолического АД до 85–90 мм рт. ст.
создает благоприятные условия для
тромбоза и остановки кровотечения. С
этой целью используют один из следующих
лекарственных препаратов: арфонад –
0,05–0,1% раствор в 5% растворе глюкозы или
в изотоническом растворе натрия хлорида
в/в капельно (30–50 капель в 1 мин);
нитропруссид натрия – раствор 0,25–10
мкг/кг/мин – в/в; пентамин – 0,5–1 мл 5%
в/м или 1–2 мл подкожно либо бензогексоний
по 0,1–0,2 г 2 раза в сутки (при систолическом
АД ≥80 мм рт. ст.); нитросорбид – 0,01 г (2
таблетки под язык), можно в комбинации
с ингибиторами ангиотензинпревращающего
фермента (эналаприл, рамиприл, периндоприл).
Дополнительный положительный эффект
может оказать введение 2 мл 2% раствора
папаверина гидрохлорида в/в или подкожно
либо 2–4 мл 2% раствора дротаверина
гидрохлорида в/м. В случаях кровотечения
из легочной артерии давление в ней
снижают внутривенным введением эуфиллина
(5–10 мл 2,0% раствора эуфиллина разводят
в 10–20 мл 40% раствора глюкозы и вводят в
вену в течение 4–6 мин).
При
резком приступе кашля, способствующем
повышению давления в малом круге
кровообращения, показаны противокашлевые
средства: кодеин 0,01–0,03 г 3 раза в день
или либексин 0,1–0,2 г 2–3 раза в день;
глауцина гидрохлорид 0,05 г 2–3 раза в
сутки; дионин 0,01 г 3 раза в день и др.
С
целью усиления свертываемости крови
(под контролем показателей тромбо-,
эласто- и коагулограммы) при ЛК можно
в/в капельно вводить ингибиторы
фибринолиза – кислоту аминокапроновую
5% 100 мл в/в со скоростью 20–25 капель в 1
мин или по 2 г 3–4 раза в сутки, контрикал
(трасилол) 10 000–30 000 ЕД в/в капельно, амбен
– 1% раствор 5 мл в/в струйно. С гемостатической
целью также могут быть использованы
дицинон – 12,5% 2–4 мл в/в или в/м, фибриноген
– в/в 1–4 г в виде 0,3% раствора, растворы
желатина (гелофузин) 1 000 мл в/в, викасол
1% 1–2 мл в/м или 0,015 г 2–3 раза внутрь,
концентрированный раствор сухой плазмы
(в половинном разведении) 75–150 мл в/в
капельно. Однако при этом следует
отметить, что часто рекомендуемое
внутривенное введение хлорида кальция,
применение дицинона, викасола, по мнению
ряда авторов, не имеет существенного
значения для остановки ЛК.
Для
уменьшения проницаемости сосудистой
стенки, развитие которой также играет
роль в патогенезе ЛК, применяют кальция
глюконат – 10% раствор по 10 мл в/в, кислоту
аскорбиновую – 5–10% раствор по 5 мл в/в
или по 0,03–0,1 г внутрь 3–5 раз в день,
антигистаминные препараты I поколения
(супрастин 2% раствор 1 мл в/м или в/в или
пиполфен 2,5% раствор 2 мл в/м или в/в),
глюкокортикостероиды (преднизолон
60–90 мг в/м или в/в), невысокие дозы
гепарина (5–10 тыс. ЕД в/в). Ряд авторов
рекомендуют также проведение пульс-терапии
метилпреднизолоном в дозе 1 г в день на
протяжении 3 дней, затем – пероральный
прием метилпреднизолона.
При
малой и средней степени ЛК фармакологические
средства (при правильном их применении)
позволяют остановить ЛК у 80–90% пациентов.
При отсутствии положительных результатов
от вышеописанной терапии возможны
наложение искусственного пневмоторакса
и пневмоперитонеума.
К
эндоскопическим методам остановки ЛКотносится бронхоскопия с прямым
воздействием на источник кровотечения
(диатермокоагуляция, лазерная
фотокоагуляция) или с окклюзией бронха,
в который поступает кровь. Прямое
воздействие на источник кровотечения
особенно эффективно у пациентов с
новообразованиями бронха. Окклюзия
бронха с помощью поролоновой губки,
силиконового баллонного катетера,
марлевой тампонады может быть применена
при массивном ЛК. Продолжительность
такой окклюзии может варьировать, но
обычно составляет 2–3 дня. Окклюзия
бронха позволяет предотвратить аспирацию
крови в другие отделы бронхиальной
системы и иногда окончательно останавливает
ЛК. При необходимости последующего
оперативного вмешательства окклюзия
бронха дает возможность увеличить время
для подготовки к операции и улучшить
условия ее выполнения. Бронхоскопию
после остановки ЛК следует производить
как можно раньше, лучше в первые 2–3 дня,
что позволяет наиболее точно определить
источник кровотечения, на который обычно
указывает наличие остатков свернувшейся
крови в сегментарном бронхе.
Бронхоскопия,
как правило, не провоцирует рецидив ЛК.
Эффективным
методом остановки ЛК является
рентгено-эндоваскулярная окклюзия
кровоточащего сосуда. Лечебную окклюзию
бронхиальной артерии производят сразу
же после бронхиальной артериографии и
уточнения локализации источника
кровотечения. При этом через катетер
можно вводить кусочки тефлонового
велюра, силиконовые шарики, фибринную
губку, сгустки аутокрови, а при наличии
широкого сосуда – специальную
металлическую спираль со шлейфом из
тефлоновых нитей. Кроме того, можно
использовать и другие материалы, которые
способствуют тромбозу и остановке
кровотечения из бронхиальной артерии.
В
случае кровотечения из системы легочной
артерии для временного гемостаза можно
осуществить катетеризацию и временную
баллонную окклюзию артерии.
Операции
при ЛКмогут быть экстренными, срочными,
отсроченными и плановыми. Экстренные
операции производят во время кровотечения,
срочные – после его остановки, а
отсроченные или плановые – после
остановки кровотечения, специального
обследования и полноценной предоперационной
подготовки. Примером показания к
экстренной операции может быть КХ у
больного с аневризмой аорты, что является
признаком угрожающего ее разрыва. Если
показания к операции установлены, то
следует обращать внимание на ее
своевременное выполнение. Выжидательная
тактика нередко приводит к повторным
кровотечениям, аспирационной пневмонии,
прогрессированию заболевания.
Операцией
выбора при ЛК является резекция легкого
с удалением его пораженной части и
источника кровотечения. Значительно
реже, главным образом в случаях
кровотечения у больных с туберкулезом
органов дыхания, могут быть использованы
коллапсохирургические вмешательства
(торакопластика, экстраплевральная
пломбировка), а также хирургическая
окклюзия бронха, перевязка бронхиальных
артерий. Во время и после операции по
поводу ЛК необходима бронхоскопия для
санации бронхов, так как оставшаяся в
них жидкая и свернувшаяся кровь
способствует развитию аспирационной
пневмонии.
Кроме
того, оперативные вмешательства в этих
случаях можно разделить на радикальные
(практически всегда – анатомическая
резекция легкого или пневмонэктомия)
и паллиативные (различные варианты
перевязки сосудов и окклюзии бронхов)..
После
профузного ЛК при кровопотере до 10–15%
ОЦК необходимо переливание плазмы (по
150–250 мл 2–3 трансфузии), коллоидных и
кристаллоидных растворов, суммарный
объем которых в 1,5–2 раза должен превышать
объем кровопотери. В случаях кровопотери
до 20–30% ОЦК с признаками гиповолемии
осуществляется переливание эритроцитарной
массы (по 150 мл 4–6 трансфузий), плазмы и
коллоидных препаратов (раствор альбумина
20% 50–100 мл, гелофузина 1 000 мл, полиглюкина
400–1 200 мл). При кровопотере, превышающей
400 мл, показано переливание одногруппной
свежецитратной крови.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник