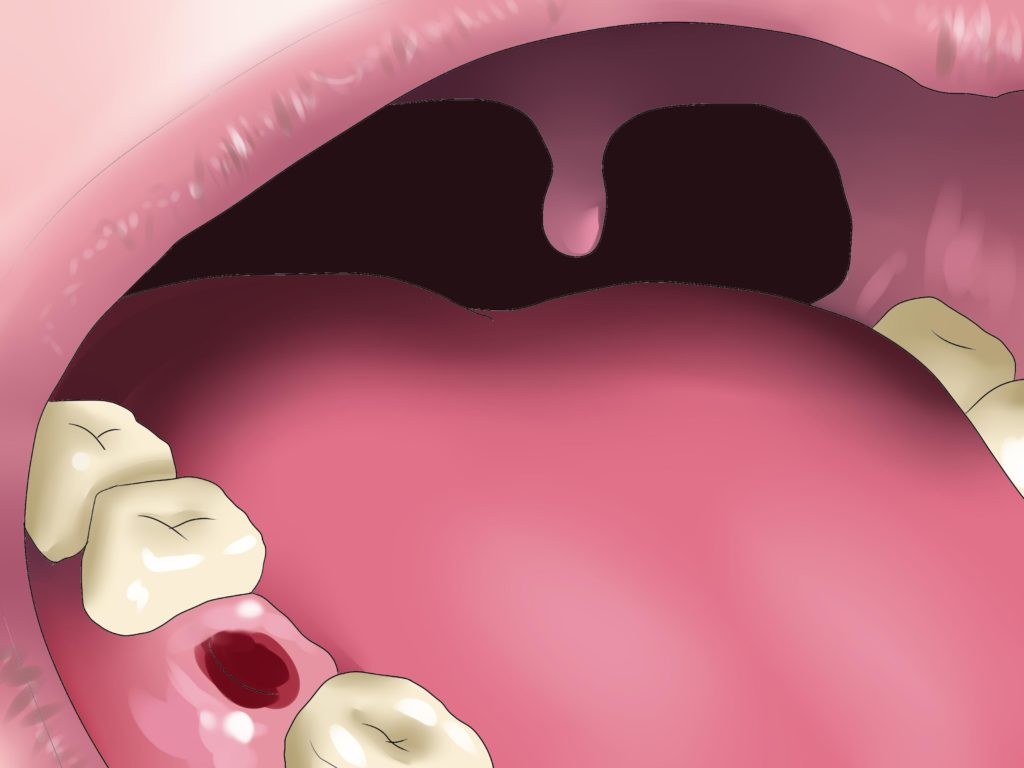
Кровотечения из антрального отдела желудка
Рак антрального отдела желудка. Желудок — жизненно важный орган человека, который выполняет функцию в виде переваривания пищи. Учитывая всю важность органа, болезни, возникающие в нём, требуют особого внимания. Одним из самых серьёзных и трудно поддающихся лечению заболеваний является рак желудка. Это патология, которая касается миллионов людей во всём мире. Более 500 тысяч человек в год слышат этот жуткий диагноз.
Согласно анатомии желудок поделён на зоны:
- кардиальный (со стороны рёбер, прилегая к ним);
- пилорический (нижняя секция желудка, которую подразделяют на антральный отдел и привратник);
- дно желудка;
- тело (основная, большая часть желудка).
Образоваться раковые клетки могут в абсолютно любом отделе желудка, но наиболее частой его локализацией является именно антральная часть, на которую приходится 70% от всех образований. Для сравнения в кардиальном отделе рак развивается в 10% случаев, а дно желудка болезнь поражает не больше чем в 1% от всех диагностируемых опухолей.
Рак антрального отдела желудка: развитие, симптомы и лечение
Антральный отдел находится в нижней части органа. Он уже не участвует в процессе переваривания пищи. Его основная задача – превратить полученную массу в перетёртый комок с частицами не более двух миллиметров. Это позволяет полученной массе беспрепятственно пройти через привратниковый сфинктер.
Отдел подвержен разным заболеваниям таким, как:
- эрозия;
- гастрит;
- язва;
- рак.
Развитию рака подвержены люди возрастной категории от 50 лет, особенно мужчины, они сталкиваются с этой патологией в несколько раз чаще. Конечно, развиться онкология желудка, может и в более молодом возрасте, но согласно статистике, происходит это значительно реже.
Классификация рака антрального отдела желудка
Согласно морфологической классификации образования в антральной части органа могут быть трёх видов, в зависимости от тканей, из которых возникла опухоль:
- аденокарцинома — самая распространённая форма, которая возникает у 90% пациентов и состоит из железистых тканей;
- плоскоклеточный рак;
- мелкоклеточный;
- железисто-плоскоклеточный;
- недифференцированный.
Есть 2 типа роста опухолей желудка: экзофитный и эндофитный. Тип роста онкологии в антральном отделе, в основном, экзофитный (инфильтративный), то есть она не имеет чётких границ, а также отличается особой злокачественностью с быстрым метастазированием. Согласно данным профессора патологии рака А.А. Клименкова при экзофитных формах рака после резекции желудка рецидив наступает в несколько раз чаще, чем при эндофитных образованиях.
Интересно! Антральная часть желудка больше других подвержена возникновению рака и составляет 70%.
Причины рака антрального отдела желудка
Одним из факторов, которые влияют на развитие рака в желудке, является питание, в частности – употребление жирной, жареной еды, копченостей, много соли.
Доказана связь опухолей желудка с бактерией хеликобактер пилори. Данный микроорганизм способен вызывать инфильтративный гастрит с пролиферацией клеток, а такая среда является подходящей для ракового перерождения. По статистике у людей, инфицированных хеликобактер пилори, риск развития рака в 3-4 раза выше, чем у здоровых людей.
Другим инфекционным агентом, который возможно вызывает злокачественные трансформации, является вирус Эпстайна-Барра.
Важное место в этиологии карцином желудка занимает курение и употребление спиртных напитков.
Существуют предраковые заболевания, которые практически всегда вызывают рак, если ничего не предпринимать.
К ним относятся:
- полипы и полипоз желудка;
- коллезная язва;
- ригидный антральный гастрит.
Редко онкология возникает при хроническом атрофическом гастрите, плоской аденоме, пернициозной анемии, болезни Менетрие, а также после операции на желудке.
Симптомы рака антрального отдела желудка
По сравнению с новообразованиями в других зонах желудка, при локализации в антральном отделе симптомы наступают достаточно быстро. Располагаясь в нижней части органа, новообразование прогрессирует и распространяется на привратник, что в свою очередь приводит к затруднению выхода переваренной массы.
Задерживаясь и разлагаясь в желудке, она вызывает:
- чувство переполненного желудка;
- отрыжку с неприятным запахом;
- изжогу;
- вздутие;
- тошноту;
- рвоту, которую впоследствии больные вызывают часто сами, не выдерживая неприятных симптомов.
Эвакуаторные расстройства поначалу возникают лишь периодически, во время приема тяжелой пищи или алкоголя. Когда развивается непроходимость выходного отдела, резко появляется боль в животе и рвота. Примечательно, что при соблюдении диеты эти симптомы могут временно стихать.
Для стеноза желудка типичной картиной является относительно удовлетворительное состояние человека сутра, когда желудок пустой, и ухудшение состояния с каждым приемом пищи. Под вечер – тошнота и рвота, которая приносит облегчение.
По причине отсутствия поступления в организм необходимых микроэлементов возникает его интоксикация, больные быстро теряют аппетит или вовсе отказываются от приёма пищи. Это приводит к истощению, обезвоживанию, потере работоспособности, раздражённости и депрессии.
Все эти симптомы вызывают резкую потерю в весе, вплоть до анорексии.
Встречаются случаи, когда онкология не сопровождается непроходимостью, но привратник, инфильтрированный опухолью, теряет свои функциональные способности, вследствие чего пища из желудка быстро проваливается в кишечник. Тогда симптомы рака антрального отдела желудка включают постоянное чувство голода. Больные едят, не могут наесться и при этом не набирают вес. Стул при этом частый, жидкий, с непереваренной едой.
Опухоли экзофитного типа часто подвергается изъявлению (распаду), из-за которого происходят кровотечения из сосудов в просвет желудка.
Кровь, возникающая в результате распадов тканей, постоянно наполняется токсичными элементами что вызывает:
- лихорадку;
- повышение температуры тела;
- рвоту с примесью крови;
- стул дегтярного оттенка со скрытой кровью.
За счёт уменьшения желудка из-за разросшейся опухоли, орган сморщивается и уменьшается в размерах.
При этом пациент ощущает:
- давление;
- распирающее чувство;
- тяжесть после приёма пищи;
- насыщения от малого количества еды.
Дальнейшие симптомы на поздних стадиях болезни уже мало зависят от поражения основного органа. К ним добавляются признаки, которые возникают после метастазирования и возникновения вторичных очагов в других органах.
Метастазы при раке желудка
По мере роста новообразование прорастает стенку желудка насквозь и проникает в окружающие ткани. Такие метастазы называют имплантационными. В зависимости от локализации опухоли, она может прорасти нате или иные соседние органы. В случае с антральным отделом больше остальных подвержена возникновению метастаз двенадцатипёрстная кишка.
Когда клетки рака попадают в лимфатические или кровеносные сосуды наблюдается лимфогенное и гематогенное метастазирование. Так как желудок имеет обширную лимфатическую сеть, то распространение лимфогенным путем происходит очень быстро. Это может случиться уже на первой стадии.
Вначале поражаются лимфоузлы, находящиеся в связочном аппарате желудка. Далее процесс мигрирует на лимфоузлы, располагающиеся по ходу артериальных стволов. В конце метастазы проникают в отдаленные лимфатические узлы и органы. Чаще всего страдает печень, селезенка, кишечник, легкие, поджелудочная. Гематогенные метастазы при раке желудка обычно находят в легких, почках, головном мозге. костях.
Лечат вторичные опухоли хирургическим путем. При инфильтративных формах отдают преимущество удалению всех лимфатических узлов, подверженных появлению в них метастазов. Результат закрепляют химиотерапией, которая помогает уничтожить микрометастазы – клетки рака, находящиеся в организме.
Стадии злокачественного процесса
Рак желудка может иметь следующие стадии развития:
- 1А: Т1, N0, М0.
- 1Б: Т1, N1, М0; Т2, N0, М0.
- 2: Т1, N2, М0; Т2, N1, М0; Т3, N0, М0.
- 3А: Т2, N2, М0; Т3, N1, М0; Т4, N0, М0.
- 3Б: Т3, N2, М0.
- 4: Т4, N1-3, М0; Т 1-3, N3, М0; любая Т, любая N, М1.
Т (размер опухоли):
- Т1 – опухоль инфильтрирует стенку желудка до подслизистого слоя;
- Т2 – присутствует инфильтрация раковых клеток до субсерозного слоя. Возможно вовлечение желудочно-тонкокишечной, желудочно-печеночной связки, большого или маленького сальника, но без прорастания в висцеральный слой;
- Т3 – новообразование, которое распространилось на серозную оболочку или висцеральную брюшину;
- Т4 – прорастание опухоли в соседние к желудку органы.
N (метастазы в регионарных лимфоузлах):
- N0 – метастазов нет.
- N1 – метастазы в 1-6 регионарных лимфатических узлах.
- N2 – повреждены с 7 по 15 регионарные узлы.
- N3 – метастазы в более чем 15 лимфатических узлах.
М (отдаленные метастазы):
- М0 – нет отдаленных метастазов.
- М1 – метастазы в отдаленных органах.
Диагностика рака желудка
Большинство больных поступают к врачу, когда болезнь находится в запущенной стадии. У них наблюдаются выраженные расстройства пищеварения, истощение, потеря веса. Новообразование можно прощупать через брюшную стенку. Также пальпаторно можно обнаружить местные и отдаленные метастазы.
Из лабораторных анализов назначают исследование желудочного сока и периферической крови на онкомаркеры.
Когда хирург подозревает онкологию, он отправляет пациента рентгенографию. Для обследования желудка применяют рентгенографию с контрастированием, когда пациенту приходится выпить специально вещество для визуализации полости органа на снимках. Таким образом выявляют дефект стенок желудка и его наполнения.
Для получения более точных сведений о характере роста, локализации и границах опухоли по органу применяют эндоскопию. Гибкий эндоскоп с камерой вводят через рот в желудок и осматривают его визуально.
Далее проводят уточняющую диагностику, позволяющую оценить распространенность рака по всем органам и структурам. Для этого понадобится пройти:
- УЗИ и КТ брюшной полости и забрюшинного пространства;
- сцинтиграфию скелета;
- лапароскопию;
- ангиографию.
Решающий этап в диагностике рака желудка – это биопсия. Это процедура, во время которой берут кусочек опухоли для дальнейшего микроскопического исследования и подтверждения ее злокачественности, а также гистологического типа. Биоптат первичного новообразования берут при эндоскопическом обследовании, а из вторичных (метастатических) – с помощью пункционной биопсии или лапароскопии.
Лечение рака антрального отдела
Лечение рака антрального отдела желудка – это трудная задача, учитывая, что 90% больных поступают с сильно распространенными опухолями, в тяжелом состоянии. К тому же большинство из них – пожилые люди, с больным сердцем или другими сопутствующими патологиями.
Лучшим методом лечения признано оперативное вмешательство. Лишь оно дает надежду на выздоровление. Для антрального отдела более чем в 60% случаев радикальных операций применяют тотальную гастрэктомию.
Больным удаляют:
- весь желудок;
- регионарные лимфатические узлы;
- клетчатку.
При наличии отдаленных метастазов резекцию пораженных органов.
Если тотальная операция противопоказана, то делают субтотальную резекцию дистальной части желудка. Многие врачи выступают за то, чтобы проводить всем больным тотальную лимфодиссекцию, то есть удаление всего лимфатического аппарата, с целью снижения риска рецидивирования. Такой подход увеличивает выживаемость до 25%!
После резекции части или всего желудка, оставшуюся половину или пищевод соединяют с кишечником при помощи искусственного анастамоза.
Тем нескольким процентам больных, у которых опухоль диагностируют на 1 стадии, могут совершить эндоскопическую резекцию. Данная операция наименее травматичная, но после нее тоже случаются рецидивы.
Пациентам, у которых есть противопоказания к радикальной операции, назначают паллиативные операции, призванные устранить стеноз нижнего отдела желудка. Могут также создать обходной анастомоз из желудка в кишечник.
Так как возможности хирургического лечения рака антрального отдела желудка ограничены, врачи разрабатывают более эффективные методики, дополняя операцию лучевой и химиотерапией, а также различными альтернативными способами.
Часто применяют дооперационную дистанционную лучевую терапию. Ее цель – повредить злокачественные клетки, остановив их рост. Предоперационная лучевая терапия при раке желудка проводится в режиме крупного (разовая доза – 7-7,5 Гр) и укрупненного (разовая очаговая доза составляет 4-5 Гр) фракционирования.
Во время операции при раке желудка могут использовать интраоперационную лучевую терапию. Ложе опухоли облучают однократно в течение 30 минут дозой в 20 Гр.
Послеоперационные облучения проводятся в режимах классического или динамического фракционирования, общая доза составляет 40-50 Гр.
Включение в комплекс лечения химиоетрапевтических препаратов направлено на предотвращение рецидивов и возникновение новых метастазов. Их назначают до и после операции по определенной схеме, которую выбирает врач.
Приведем Вам несколько примеров стандартных схем химиотерапии при раке желудка:
- Схема ECF: Эпирубицин — 50 мг/м2 внутривенно 1 день; Цисплатин — 60 мг/м2 внутривенно 1 день; 5-фторурацил — 200 мг/м2 длительная инфузия на протяжении 21 дня.
- Схема ELF: Этопозид — 20 мг/м2 внутривенно 50 мин 1—3 дня; Лейковорин — 300 мг/м2 внутривенно 10 мин 1—3 дня; 5-фторурацил —500 мг/м2 внутривенно 10 мин 2—3 дня.
Курс, который назначали до операции, повторяют спустя несколько недель после нее, если была подтверждена эффективность выбранных препаратов. Если же позитивных результатов нет, то подбирают другие цитостатики. Комплексное лечение может включать иммунотерапию, цель которой – активировать защитные силы организма для борьбы с онкопроцессом.
Наблюдение после операции и рецидивы
После лечения больные должны находиться под наблюдением у районного онколога. В первый год человеку нужно проходить обследование 1 раз в 3 месяца, далее – 1 раз в 6 месяцев.
Объем наблюдения:
- общий анализ крови;
- УЗИ органов брюшной полости;
- рентген легких;
- фиброгастроскопия;
- осмотр и пальпация.
Такие меры необходимы для профилактики рецидивов, которые случаются часто, особенно после нерадикальных операций. У больного может возникнуть повторная опухоль рядом с ранее удаленной, или метастазы в других органах. В таких случаях проводят новую операцию и/или химио-лучевую терапию. С каждым новым рецидивом прогнозы выживаемости ухудшаются и, в конце концов, прогрессирование болезни приводит к смерти.
Прогноз при раке антрального отдела желудка
Дальнейшая судьба больного с поражённым антральным отделом желудка зависит от стадии, на которой была обнаружена опухоль. Как правило, прогноз в большей части случаев неутешительный. Статистики пятилетней выживаемости пациентов с локализацией образования в антральном отделе нет. Но, согласно общим данным, средний процент выживаемости при раке желудка составляет порядка 20%. Цифра низкая по той причине, что выявляется болезнь чаще на поздних сроках, когда опухоль неоперабельная и практически не поддаётся лечению.
Прогноз для больных составляется индивидуально в каждом конкретном случае.
Специалистами была составлена приблизительная статистика на разных стадиях болезни:
- 1 стадия — 80-90%, но диагностируется рак на этом этапе, как правило, случайно, так как не имеет симптомов.
- 2 стадия — до 60%. К несчастью лишь 6% пациентов на момент постановки диагноза имеют опухоль на этом этапе.
- 3 стадия — порядка 25% (рак 3 стадии выявляют довольно часто).
- 4 стадия — не превышает 5%, является самой сложной и практически не излечимой. У 80% больных онкология выявляется именно на этом этапе.
Статистика представлена приблизительная, выведен средний процент согласно данным с разных источников.
Информативное видео:
Будьте здоровы!
Источник
По анатомическому строению и функциональному предназначению желудок подразделяется на 3 части:
- верхнюю — соединяется с пищеводом, называется «кардиальной», содержит купол или дно, возвышающееся образование;
- среднюю — тело;
- нижнюю — пилорическую, расположенную на границе с двенадцатиперстной кишкой, в свою очередь, делится на антрум и канал привратника, который заканчивается мышечным сфинктером.
На антральную часть приходится до 30% объема желудка. Точно визуально определить где находится антрум невозможно, поскольку граница весьма условна. По гистологической картине эпителиального слоя больше шансов установить принадлежность ткани к определенной части органа.
Антральный отдел желудка участвует в общих функциях органа, но также имеет свои особенности. Их нарушение вызывает разные заболевания. Поэтому стоит остановиться на специфике работы антрума.
Физиологические «обязанности» антрального отдела
Все функции антральной части желудка связаны с процессом пищеварения. Здесь происходит:
- размельчение пищевых частиц до 2 мм и менее с одновременным перемешиванием, результатом должна стать однородная масса без выделения кусочков;
- проталкивание образованного комка в сторону привратника и двенадцатиперстной кишки;
- подготовка к дальнейшему перевариванию в кишечнике означает снижение кислотности, которую обеспечивало тело желудка, ведь в тонком кишечнике должна быть щелочная реакция, максимальная концентрация щелочной слизи вырабатывается в области привратника;
- для устранения соляной кислоты в клетках слизистой оболочки имеется гормональное вещество — гастрин, его еще называют «гормоном-информатором», поскольку действие связано с передачей импульса в высшие центры о появлении пищи;
- продуцирование серотонина позволяет обеспечить надежную эвакуацию пищевого комка путем стимулирования мышечного аппарата желудка;
- синтез соматостатина, который в случае необходимости способен подавить секрецию ферментов.
Какие причины вызывают болезни антрума?
Все варианты патологии антрального отдела объединены единой наиболее частой причиной — наличием особого возбудителя Helicobacter pylori или хеликобактерии. Дело в том, что антрум является излюбленным местом локализации этого микроорганизма.
Заражение человека происходит через рот. А, попадая в желудок, в пилорической части возбудитель находит максимально удобные условия для жизни. Он хорошо переносит кислотность желудочного сока. Самостоятельно нейтрализует его с помощью ферментов, выделяющих аммиак. Активно размножается.

Благодаря наличию усиков бактерия способна передвигаться в гелеобразной среде слизи
Чрезмерное ощелачивание считается механизмом, запускающим патологические изменения в области антрума, в дальнейшем приводящим к болезням желудка.
Кроме хеликобактерии, в патологии антрального отдела принимают участие факторы риска:
- злоупотребление алкоголем;
- курение;
- длительное применение лекарственных препаратов, раздражающего действия (из группы Аспирина, нестероидных противовоспалительных средств, против головной боли, для терапии туберкулеза);
- приверженность к нарушению правил питания (увлечение острыми приправами, жареными и копчеными блюдами, очень горячими или холодными продуктами, фастфудом, несоразмерные длительные перерывы в еде);
- стрессовые состояния в семье, на работе, способствующие возникновению неврозов;
- общие сосудистые изменения при выраженном атеросклерозе, артериитах, диатезах, нарушающие питание стенки желудка;
- заражение паразитами (гельминтозы, амебиаз, лямблиоз);
- аллергические реакции на продукты питания;
- воздействие вирусов (ВИЧ, цитомегаловируса);
- снижение иммунитета, вызванное разными причинами;
- наследственная генетическая предрасположенность.
Отмечена связь частоты поражения желудка с заболеваниями эндокринных органов, бронхов, легких и сердца, железодефицитным состоянием, болезнями мочевыделительной системы, а также наличием хронических очагов инфекции (тонзиллит, гайморит, кариес, аднексит у женщин и другие).
Хроническая патология сопровождается подавлением защитных сил организма. В сочетании с хеликобактерией эти факторы вызывают различное по распространенности и глубине поражение желудка. Рассмотрим самые частые заболевания с особенностями симптоматики и лечения.

Диагностика основана на выявленных морфологических изменениях в тканях, эндоскопическом исследовании
Антральный гастрит
Морфология воспалительной реакции включает поэтапные процессы:
- инфильтрации слизистой оболочки антрума лимфоцитами, нейтрофилами, макрофагами, плазматическими клетками;
- образования фолликулов из лимфоидной ткани (лимфоидная гиперплазия);
- деструкцию эпителия в виде отдельных очагов (очаговый гастрит) или массивных зон повреждения.
Антральный гастрит — в основном хроническое заболевание. В отличие от гастрита тела желудка редко бывает острым. Он начинается на фоне высокой кислотности. Выработку соляной кислоты обкладочными клетками стимулируют хеликобактерии.
Постепенно функции эпителия истощаются, начинаются процессы атрофии. Это означает замену эпителиальных клеток на неработающие фиброзные. Другой вариант — трансформация желудочного эпителия в кишечный, нетипичный по расположению. Процесс опасен перерождением в раковую опухоль.
В зависимости от нарушения секреции выделяют:
- атрофический гастрит — сопровождается постепенной потерей слизистой желудка возможности синтезировать кислоту, гормональные вещества, слизь, гибелью эпителия, истончением стенки желудка, считается предраковым заболеванием;
- гиперпластический — отличается формированием крупных складок, кист, мелких полипов, активизацией процесса разрастания клеток.
От глубины поражения зависит вид антрального гастрита. Поверхностным считается наиболее благоприятная форма течения, изменения касаются только поверхностного слоя слизистой, не сопровождается образованием рубцов, выраженными нарушениями секреторной функции.
При фиброгастроскопии выявляется гиперемированная и отечная слизистая, возможны точечные кровоизлияния.

Поверхностное воспаление доходит до мышц, но не касается их
Эрозивный гастрит — воспалительная реакция уходит вглубь стенки желудка. В результате образуются сначала поверхностные эрозии, трещины. Хроническое течение эрозии без лечения приводит к формированию язв. При благоприятном исходе в очаге воспаления появляется рубец.
Симптомы антрального гастрита при поверхностном поражении могут не беспокоить человека или возникать после переедания, приема алкоголя. Другие формы отличаются более упорным течением. Чаще пациентов беспокоят:
- боли разной интенсивности сразу после еды или на голодный желудок;
- изжога и отрыжка;
- привкус во рту;
- запах при дыхании;
- вздутие живота;
- нарушение стула (понос или запор).

При массивном поражении возможны проявления общей интоксикации: тошнота и рвота, слабость, потеря аппетита, снижение веса.
Появление крови в кале и рвотных массах указывает на эрозивную форму гастрита. Присоединение анемии сопровождается усилением слабости, головными болями, бледностью. Упорная симптоматика, плохо реагирующая на лечение, должна вызывать тревогу из-за трансформации гастрита в язвенную болезнь, опухоль, присоединение воспаления поджелудочной железы, бульбита головки двенадцатиперстной кишки.
Язвы
Язвенное поражение антрума возможно после стадии воспаления, когда очаговая атрофия слизистой переходит через стадию эрозии к глубокому поражению подслизистого и мышечного слоев.

На язвы, которые находятся в антральной части, приходится до 10% всего язвенного поражения желудка
К механизмам заболевания, кроме воспаления, добавляются:
- низкая сократительная функция антрума;
- застой и брожение пищевого комка;
- усиление выработки ферментов.
Наличие факторов риска провоцирует переход воспаления в язву. Типичные симптомы:
- боли в области эпигастрия, становятся интенсивнее ночью;
- изжога постоянного характера;
- тошнота и рвота;
- отрыжка после еды;
- примеси крови в кале, рвотных массах.
Доброкачественные новообразования антрума
К нераковым образованиям антрума относятся полипы и лимфофолликулярная гиперплазия. Полипы возникают при разрастании железистых клеток эпителия. На долю антрального отдела приходится 60% всех полипов желудка.
Для них характерен одиночный рост или образование целой колонии. По форме отличаются размерами (до 30 мм). Выявляются на фоне других заболеваний желудка. Представляют угрозу ракового перерождения. Практически не дают каких-либо симптомов. Боли провоцируются нарушениями в питании. Могут перекручиваться или защемляться, тогда в кале появляется кровь.
По происхождению различают антральные полипы трех видов:
- воспалительные — начинаются с лимфоидных фолликулов (от 70 до 90%);
- аденомы — растут из железистого эпителия;
- специфические — новообразования при синдроме Пейтса-Егерса-Турена, который представляет наследственную патологию включающую гиперпигментацию кожи и полипоз кишечника, желудка, отличаются железистым строением, содержанием пигмента (меланина), редко — мышечных волокон.
Два первых вида полипов развиваются в пожилом и старческом возрасте, специфические — выявляют обычно до 30 лет.
Для синдрома Пейтса-Егерса-Турена также характерно появление пятен на лице (ксантом), в которых находится пигмент меланин на уровне базального слоя эпидермиса и в слизистой оболочке. Пигментация появляется в детском возрасте, со взрослением может уменьшиться или исчезнуть.

Полипы могут «сидеть на ножке» или прикрепляться широким основанием к стенке
Лимфофолликулярная гиперплазия сопровождается ростом или образованием в подслизистом слое желудка фолликулярной ткани. Болезнь не имеет возрастных преимуществ. Среди причин, кроме описанных выше, особое место отводится:
- герпесной инфекции;
- аутоиммунным заболеваниям;
- нарушениям в эндокринной сфере;
- контакту с канцерогенами.
Важно, что, согласно наблюдениям, этот вид гиперплазии чаще всего предшествует образованию полипов.
Раковая опухоль
На рак (cancer по-латыни или сокращенно c-r) антрального отдела приходится до 70% злокачественных опухолей желудка. Различают:
- аденокарциному — формируется из железистых клеток, самая распространенная опухоль (90%);
- солидный рак — редкое новообразование, строение не имеет отношения к железистым элементам;
- рак-скирр — еще более редкая форма, образуется из соединительной ткани.
Специфика антральной локализации рака:
- инфильтративный рост без образования четких границ;
- агрессивное течение с быстрым метастазированием;
- частые рецидивы после резекции желудка.
Это заболевание дает неутешительный прогноз.

Стадия развития рака определяется глубиной поражения и наличием метастазирования
Наиболее частой причиной рака считается хронический атрофический гастрит. Он вызывает морфологические изменения трех типов:
- железистую атрофию — исчезновение клеток слизистой;
- дисплазию — появление в желудке эпителия, характерного для кишечника (кишечную метаплазию) с соответственно нарушенными свойствами;
- неоплазию — трансформацию в злокачественные клетки.
Симптомы рака антрума, по сравнению с описанными выше, отличаются:
- постоянным чувством переполнения или распирания в зоне желудка;
- тошнотой и рвотой, которую пациенты вызывают сами для облегчения состояния;
- отвращением к пище;
- значительным истощением;
- раздражительностью пациента;
- повышением температуры.
Инфильтрация опухолью тканей желудка сопровождается разрушением сосудов. Поэтому одним из признаков является желудочное кровотечение (рвота с кровью, черный жидкий стул).
Роль диагностики
В выявлении заболеваний антрального отдела желудка диагностика имеет решающее значение, поскольку симптоматика не отражает распространенность и тяжесть поражения.
Фиброгастродуоденоскопия — эндоскопический метод, позволяющий визуально осмотреть все отделы пищевода, желудка и начала двенадцатиперстной кишки, кроме того им пользуются при выборе участка слизистой для забора цитологического исследования, микроскопии для выявления хеликобактерии.
Чтобы обнаружить первопричину поражения и назначить лечение необходимо подтвердить наличие хеликобактерии в желудке. Для этого используют методы иммуноферментного анализа крови, полимеразноцепной реакции на типичные антитела и иммуноглобулины, уреазную дыхательную пробу и анализ кала.
На наличие кровоточащей язвы или распадающейся опухоли может указать своевременно проведенная реакция кала на скрытую кровь.
Незаслуженно некоторыми врачами забыт рентгенологический способ диагностики. Он позволяет по складчатости, дефициту или излишку ткани, измененным контурам судить о язвенной нише или наличию полипов, рака.

По рентгенограмме можно диагностировать доброкачественную опухоль
По суточному анализу мочи можно определить количество выделяемого уропепсина и вычислить кислотность желудочного сока. В общем анализе крови нет характерных признаков. За тяжелое течение болезни может говорить анемия, эозинофилия, лейкоцитоз. Анализы проводятся как в период диагностики, так и для контроля результативности лечения.
Особенности фиброгастроскопической картины: эрозии и гастропатия
Рассмотрение эрозивного поражения антрума стало возможным только при развитии фиброгастроскопического вида диагностики. Эта патология осложняет гастриты и служит началом язвы, опухолевого перерождения.
Эрозиями называют нарушение целостности слизистой оболочки без проникновения в глубинные отделы стенки желудка. Различают следующие разновидности:
- острые эрозии — ограничиваются уплотнениями, вылечиваются за 10 дней;
- хронические — выглядят в виде пятен диаметром до 10 мм, требуют длительного лечения;
- геморрагические эрозии — дают картину последствий игольчатых уколов, размеры очага остаются в пределах 10 мм в диаметре, по цвету принимают оттенки от алого до вишнево-красного (в зависимости от пораженного сосуда, вена дает темные пятна), слизистая, окружающая очаги, отечна, в ней содержится кровь.

Эрозия, в отличие от язвы, расположена поверхностно
В антральном отделе можно обнаружить единичную эрозию со всеми описанными признаками, а также полный тип эрозии — отличается распространением по гребням складок желудка, образованием черного налета. Гастропатия антрума — описывается врачом, если отсутствуют какие-либо признаки воспаления, вся слизистая гиперемирована, но конкретная форма заболевания неясна.
Лечение
Каждое из заболеваний антрального отдела нуждается в выборе индивидуального подхода к терапии. Обязательным условием является отказ от курения и алкоголя, выполнение диетических назначений всю оставшуюся жизнь. Питание должно быть максимально щадящим, не допускающим перерывов, применения жаренья и острых приправ.
Для нормализации кислотности желудочного сока применяют лекарства обволакивающего действия (Альмагель, Денол, Гефал). Пациентам с хронической патологией необходимо избавиться от хеликобактерии, как источника болезни. Для этого используют курс эрадикации антибиотиками.
Для уменьшения болей показаны спазмолитики, блокаторы протонной помпы.
В стадию выздоровления при гастритах и язве применяют лекарства, способствующие заживлению тканей. Среди них:
- Солкосерил,
- Рибоксин,
- Гастрофарм.
При язвенной болезни очень важно убедиться в отсутствии признаков кровотечения, а также подозрений в перерождении тканей. При благополучном течении применяют физиотерапевтические методики (электрофорез и фонофорез с растворами лекарств, диадинамические токи).
Хирургическое лечение требуется в случаях:
- упорного болевого синдрома;
- кровотечения;
- отсутствия эффекта от консервативной терапии;
- выявления полипов желудка;
- раковой опухоли.

Проводятся как лапароскопические, так и полостные операции
Один из малотравматичных способов лечения — эндоскопическая коагуляция лазером — позволяет удалить одиночные полипы, устранить кровотечение. Возможно поэтапное удаление группы полипов. Подозрение на малигнизацию требует скорейшего иссечения тканей вместе с язвой, полипом, участком лимфофолликулярной гиперплазии или опухолью.
Лечение рака включает химиотерапию и лучевой метод. В период ремиссии при разной патологии антрума врачи назначают иммуномодуляторы, витамины, разрешают использовать отвары трав. Все способы лечения должны обязательно согласовываться с врачом. Наблюдение за выявленной патологией методом фиброгастроскопии и анализа кала на скрытую кровь представляется наиболее информативными способами раннего выявления обострения.
Источник