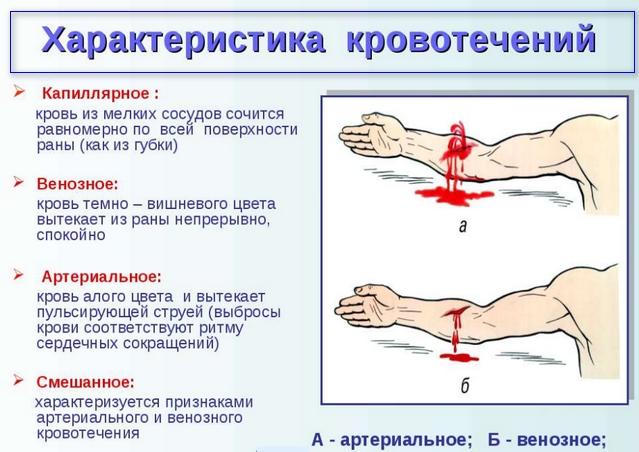
Кровотечение во время беременности литература
Акушерские кровотечения — это группа патологических кровотечений из матки и других органов репродуктивной системы, связанные с выполнением детородной функции, во время беременности, в родах, в послеродовом и раннем послеродовом периодах. Они занимают одно из первых мест в списке причин материнской и перинатальной смертности.
Кровотечения в первой половине беременности[править | править код]
Основными причинами кровотечений в первой половине беременности являются:
- Самопроизвольный аборт
- Пузырный занос
- Шеечная беременность
- Рак шейки матки
- Внематочная беременность
Самопроизвольный аборт[править | править код]
Выкидыш— самопроизвольное патологическое прерывание беременности. Основным симптомом является внезапное кровотечение из половых путей после продолжительной аменореи. Источник кровотечения — матка. Самопроизвольный аборт обычно происходит на 3-м месяце беременности. Является механизмом саногенеза при дефектном развитии плода и плаценты.
Пузырный занос[править | править код]
Редко встречающееся заболевание плодного яйца, осложняющее беременность. Представляет собой своеобразное изменение ворсинчатой оболочки, в основе которого лежит перерождение ворсин хориона. При пузырном заносе происходит резкий отёк ворсин, они разрастаются и, превращаются в пузырьки, наполненные светлой жидкостью. Осложнения, связанные с пузырным заносом, происходят на 3—4-м месяце беременности в виде кровянистых выделений и кровотечения из половых путей, произошедших в результате частичной отслойки пузырьков от стенок матки. Кровь жидкая, тёмного цвета, содержит отторгнувшиеся пузырьки заноса. Кровотечение приводит к значительной анемии, а при усилении может стать опасным для жизни женщины.
Шеечная беременность[править | править код]
Редкая форма эктопической беременности, при которой прикрепление и развитие плодного яйца происходят в канале шейки матки. Кровотечения при шеечной беременности всегда очень обильно, потому что нарушается структура сосудистых сплетений матки — сюда подходит нижняя ветвь маточной артерии, пудендальная артерия. Толщина шейки матки значительно меньше толщины матки в области тела, поэтому нарушаются сосуды и кровотечение не удается остановить без оперативного вмешательства.
Рак шейки матки[править | править код]
Рак шейки матки у беременной женщины встречается крайне редко, так как чаще всего эта патология развивается у женщин старше 40 лет, у женщин с большим количеством родов и абортов в анамнезе, у женщин, часто меняющих половых партнёров. При раке шейки матки в зависимости от срока беременности проводится оперативное родоразрешение с последующей экстирпацией матки — при больших сроках, удаление матки при небольших сроках беременности с согласия женщины. Никаких консервативных методов остановки кровотечения при раке шейки матки не используется.
Внематочная беременность[править | править код]
Постоянная и сильная боль в животе, которая сопровождается кровотечением, может быть симптомом внематочной беременности (когда эмбрион закрепился вне матки) — в этом случае необходима срочная госпитализация.
Хотя это и не является нормой, небольшие кровянистые выделения во время первых трёх месяцев беременности встречаются довольно часто. От 15 % до 25 % беременных отмечают нечто подобное в первом триместре. Такими ситуациями могут быть:
- Менструальное кровотечение
- Прикрепление к стенке матки
Менструальное кровотечение[править | править код]
Гормоны, которые контролируют менструальный цикл, могут вызвать небольшое кровотечение в положенное для него время. У некоторых женщин такие кровотечения случаются неоднократно в течение беременности, как правило, в соответствии с периодами менструального цикла.
Прикрепление к стенке матки[править | править код]
При прикреплении к стенке матки оплодотворенная яйцеклетка прикрепляется к стенке матки, что вызывает небольшое кровотечение, которое обычно продолжается день или два.
Лечение или соблюдение определённых мер предосторожности на протяжении всей беременности необходимо, если кровотечение вызвано следующими причинами:
- Раздражение шейки матки
- Инфекция влагалища или шейки матки
- Полип шейки матки
- Узлы миомы
- Наследственное заболевание
- «Исчезающий близнец»
- Травма
Раздражение шейки матки[править | править код]
Во время беременности гормоны воздействуют на шейку (нижняя часть матки, вход в неё) так, что она становится более ранимой. К примеру, половой акт или взятие мазка на анализ могут привести к кровянистым выделениям.
Инфекция влагалища или шейки матки[править | править код]
Полип шейки матки[править | править код]
Полип шейки матки — небольшой нарост на слизистой матки.
Узлы миомы[править | править код]
Узлы миомы — большие узлы миомы, которые находятся на той части слизистой матки, где имплантировался эмбрион и развивается плацента.
Наследственное заболевание[править | править код]
Например, болезнь Виллебранда.
«Исчезающий близнец»[править | править код]
«Исчезающий близнец» — когда один или несколько эмбрионов при многоплодной беременности отторгаются, оставляя в матке только один. Такое может произойти и при естественном зачатии, но чаще встречается при беременности, наступившей в результате искусственного оплодотворения и имплантации нескольких эмбрионов.
Травма[править | править код]
Кровотечение может быть вызвано травмой: падением, автокатастрофой или насилием.
Многие беременности продолжаются благополучно, несмотря на кровотечение. Согласно статистике[источник не указан 1767 дней], около половины женщин, обращавшихся к врачу по поводу кровотечения в начале беременности, благополучно донашивают ребёнка.
Кровотечения во второй половине беременности[править | править код]
Основными причинами кровотечений во второй половине беременности являются:
- Предлежание плаценты
- Преждевременная отслойка нормально расположенной плаценты
Предлежание плаценты[править | править код]
Неправильное прикрепление плаценты, при котором она располагается в области нижнего сегмента матки, частично или полностью ниже предлежащей части плода. При полном предлежании плаценты кровотечение часто появляется внезапно, без болевых ощущений, и может быть очень обильным. Кровотечение может прекратиться, но спустя некоторое время возникнуть вновь, или может продолжаться в виде скудных выделений. При неполном предлежании плаценты кровотечение может начаться в самом конце беременности. Однако чаще это происходит в начале родов. Сила кровотечения зависит от величины предлежащего участка плаценты.
Диагностика
Повторяющееся кровоотделение из половых путей от незначительного до сильного во второй половине беременности, прогрессирующая железодефицитная анемия. Обычно сочетается с поперечным или косым положением плода, высоким стоянием предлежащей части (головка, тазовый конец).
Неотложная помощь:
- госпитализация в акушерский стационар;
- при обильном кровоотделении госпитализацию сопровождают внутривенным введением плазмозамещающих растворов (желатиноль, лактасол и др.).
Преждевременная отслойка нормально расположенной плаценты[править | править код]
ПОНРП — это отслойка плаценты до рождения плода (во время беременности, в первом и во втором периодах родов). В зависимости от площади выделяют частичную и полную отслойку плаценты. При частичной отслойке плаценты от маточной стенки отслаивается часть её, при полной — вся плацента. Частичная ПОНРП может быть краевой, когда отслаивается край плаценты, или центральной — соответственно центральная часть. Отслоение плаценты может быть прогрессирующим и непрогрессирующим.
Диагностика
Диагностика основана на клинической картине заболевания, данных УЗИ, изменениях гемостаза. Тактика ведения беременности при ПОНРП зависит от следующих показателей: величина кровопотери, состояние беременной и плода, срок гестации, состояние гемостаза.
Кровотечения в родах[править | править код]
Первый период родов[править | править код]
Разрыв шейки матки[править | править код]
Второй период родов[править | править код]
Разрыв матки[править | править код]
Третий период родов[править | править код]
Кровотечения в третьем периоде связаны с нарушением отделения и выделения последа:
- Частичное плотное прикрепление
- Частичное или полное истинное приращение
- Ущемление отделившегося последа в области внутреннего зева
Кровотечения в раннем послеродовом периоде[править | править код]
Кровотечение из родовых путей в первые 2 часа после окончания родов связано с отделением плаценты от стенки матки. Является нормальным в послеродовом периоде, если не превышает 0,5 % от массы тела (300—400 мл). Кровотечение, превышающее 400 мл в объёме, считается опасным и происходит, как правило, в случае гипотонии или атонии матки. Частота кровотечения в раннем послеродовом периоде составляет 2,0-5,0 % от общего количества родов. По времени возникновения различают ранние и поздние послеродовые кровотечения.
Гипотонические и атонические кровотечения[править | править код]
Гипотонические (снижение тонуса миометрия) и атонические (полная потеря тонуса) кровотечения из матки в раннем послеродовом периоде возникают в результате нарушения механизма послеродового гемостаза. Снижение или потеря тонуса миометрия раньше завершения процесса тромбообразования сосудов приводят к вымыванию тромбов током крови и развитию кровотечения, вплоть до массивного, с быстрой кровопотерей до нескольких литров.
Литература[править | править код]
- Репина М. А. Кровотечение в акушерской практике. — М., 1986. — 78 с.
- Айламазян Э. К. Неотложная помощь при экстремальных состояниях в акушерской практике. — Н-Новгород, 1995. — 281 с.
- Акушерские кровотечения / Под общ. ред. В. И. Кулакова. — М.: Триада-Х, 1998. — 96 с.
- Акушерские кровотечения / В. И. Кулаков, В. Н. Серов, A. M. Абубакирова, И. И. Баранов. — М., 1997. — 96 с.
- Кулаков B. И. Акушерские кровотечения. — М.: Н-Л, 2009. — 60 с.
Источник
1. К наиболее частым причинам кровотечения в первом триместре беременности относится
- 1. варикозное расширение вен влагалища
- 2. предлежание плаценты
- 3. угрожающий и начавшийся выкидыш
- 4. разрыв матки
- 5. прервавшаяся внематочная беременность
2. К наиболее частым причинам кровотечения в конце беременности относится
- 1. начавшийся выкидыш
- 2. разрыв матки
- 3. предлежание плаценты
- 4. пузырный занос
- 5. преждевременная отслойка нормально расположенной плаценты
3. К основным причинам возникновения аномалий расположения плаценты относятся
- 1. поздний токсикоз беременных, заболевания почек, гипертоническая болезнь
- 2. патологические изменения в слизистой оболочке матки
- 3. неправильные положения и тазовое предлежание плода
- 4. повышенная ферментативная активность трофобласта
- 5. деформации полости матки при аномалиях ее развития или при миоме матки
4. Нормальным считается расположение плаценты
- 1. выше области внутренного зева на 7 см и более
- 2. по передней стенке матки
- 3. выше области внутреннего зева на 3 см
- 4. по задней стенке матки
- 5. в области нижнего сегмента матки
5. Низким называется расположение плаценты, при котором
- 1. расстояние между ее нижним краем и внутренним зевом менее 7 см
- 2. край ее доходит до внутреннего зева
- 3. нижний край ее находится ниже предлежащей части плода
- 4. происходит ее отслойка во втором периоде родов
- 5. расстояние от края плаценты до места разрыва плодного пузыря 1O см
6. Основной при предлежании плаценты является жалоба
- 1. на сильные распирающие боли в животе
- 2. на схваткообразные боли в низу живота
- 3. на наружное кровотечение
- 4. на боли в эпигастральной области
- 5. на слабые шевеления плода
7. К основным клиническим признакам низкого расположения плаценты относится
- 1. боль в низу живота
- 2. кровотечение во втором или третьем триместрах беременности
- 3. наружное кровотечение в родах
- 4. гипотрофия плода
- 5. неправильное положение плода
8. Кровотечение при полном предлежании плаценты
- 1. является проявлением комбинированного наружно-внутренного кровотечения
- 2. обычно возникает в 28-32 недели беременности
- 3. возникает раньше, чем при неполном предлежании плаценты
- 4. обычно появляется с началом родов
- 5. сопровождается сильными болями в низу живота
9. При наружном акушерском исследовании у беременной с предлежанием плаценты обычно выявляется
- 1. матка в гипертонусе
- 2. болезненность при пальпации нижнего сегмента матки
- 3. матка в нормальном тонусе
- 4. неправильное положение плода, высокое расположение предлежащей части плода
- 5. измененный контур матки
10. Предлежание плаценты нередко сочетается
- 1. с многоводием
- 2. с аномалиями развития плода
- 3. с аномалией прикрепления плаценты
- 4. с перерастяжением нижнего сегмента матки
- 5. с гипотрофией плода
11. При предлежании плаценты беременность часто осложняется
- 1. ранним токсикозом
- 2. поздним токсикозом
- 3. угрозой прерывания
- 4. развитием гипоксия плода
- 5. пороками развития плода
12. Главным условием для выполнения влагалищного исследования у беременных и рожениц с подозрением на предлежание плаценты является
- 1. предварительный осмотр шейки матки в зеркалах
- 2. соблюдение правил асептики
- 3. адекватное обезболивание
- 4. мониторный контроль за состоянием плода
- 5. проведение его в условиях развернутой операционной
13. Полное предлежание плаценты является
- 1. показанием для операции кесарева сечения только при сочетании с другими относительными показаниями
- 2. показанием для операции кесарева сечения только при неподготовленных родовых путях
- 3. показанием для операции кесарева сечения только при наличии кровотечения
- 4. показанием для операции кесарева сечения только при живом плоде
- 5. абсолютным показанием для операции кесарева сечения
14. При обнаружении матки Кувелера следует
- 1. произвести перевязку сосудов матки по методу Цицишвили
- 2. произвести надвлагалищную ампутацию или экстирпацию матки
- 3. ввести сокращающие матку средства
- 4. произвести выскабливание стенок полости матки кюреткой
- 5. при массивном кровотечении произвести удаление матки, при отсутствии кровотечения применить утеротонические и гемостатические средства
15. Кесарево сечение при полном предлежании плаценты производится
- 1. только при живом плоде
- 2. только в нижнем сегменте матки
- 3. только по жизненным показаниям
- 4. только при кровотечении
- 5. в плановом порядке
16. Преждевременной называют отслойку нормально расположенной плаценты
- 1. в первом периоде родов
- 2. во время беременности
- 3. во втором периоде родов
- 4. в подготовительном периоде
- 5. в третьем периоде родов
17. Преждевременная отслойка нормально расположенной плаценты
- 1. может развиться в результате травмы живота
- 2. возникает чаще всего в результате изменения сосудов при позднем токсикозе беременных, гипертонической болезни и заболеваниях почек
- 3. приводит к гипотрофии плода
- 4. может возникнуть во II периоде родов при невскрытом плодном пузыре
- 5. чаще встречается при маловодии, чем при многоводии
18. Причиной преждевременной отслойки нормально расположенной плаценты может быть
- 1. короткая пуповина
- 2. запоздалое вскрытие плодного пузыря
- 3. преждевременное излитие вод
- 4. быстрое излитие вод при многоводии
- 5. патологический подготовительный период
19. Преждевременная отслойка нормально расположенной плаценты может проявляться
- 1. сильными болями распирающего характера в животе
- 2. профузным наружным кровотечением
- 3. гипертонусом матки
- 4. гипоксией или внутриутробной гибелью плода
- 5. схваткообразными болями в низу живота
20. При преждевременной отслойке нормально расположенной плаценты беременные предъявляют жалобы
- 1. на локальные боли распирающего характера
- 2. на схваткообразные боли в низу живота
- 3. на обильное кровотечение из влагалища
- 4. на слабость, головокружение
- 5. на бурные шевеления плода
21. Одним из характерных симптомов, определяемых при влагалищном исследовании рожениц с преждевременной отслойкой нормально расположенной плаценты, является
- 1. напряженный плодный пузырь
- 2. высокое стояние предлежащей части
- 3. выраженная родовая опухоль на головке плода
- 4. отек краев маточного зева
- 5. шероховатость оболочек
22. При наружном акушерском исследовании у больных с центральной преждевременной отслойкой нормально расположенной плаценты можно обнаружить
- 1. изменение контуров матки
- 2. матку овоидной формы, обычной консистенции
- 3. гипертонус матки
- 4. локальную болезненность матки
- 5. гипотонус матки
23. Прогрессирующая преждевременная отслойка нормально расположенной плаценты во время беременности является показанием
- 1. для кесарева сечения
- 2. для родовозбуждения
- 3. для родоразрешения через естественные родовые пути
- 4. для надвлагалищной ампутации матки
- 5. для перевязки сосудов матки по методу Цицишвили
24. К основным причинам ДВС-синдрома при преждевременной отслойке нормально расположенной плаценты относится
- 1. утилизация фибрина в ретроплацентарной гематоме и поступление в общий кровоток крови со сниженным содержанием фибриногена
- 2. попадание в кровь тромбопластических веществ
- 3. нарушение гемостаза при позднем токсикозе беременных
- 4. выделение в кровь фибринолитических веществ
- 5. дефицит VIII фактора свертывающей системы крови
25. Тактика ведения беременных с прогрессирующей преждевременной отслойкой нормально расположенной плаценты и антенатальной гибелью плода состоит
- 1. в проведении родовозбуждения
- 2. в экстренной операции кесарева сечения
- 3. в назначении гемостатической терапии, при значительном наружном кровотечении — кесарево сечение
- 4. в ведении родов через естественные родовые пути
- 5. в плодоразрушающей операции
26. У роженицы диагностировано:
— преждевременная отслойка нормально расположенной плаценты;
— раскрытие маточного зева полное; — головка плода в полости малого таза;
— сердцебиение плода — 11O ударов в минуту.
Следует предпринять
- 1. экстренную операцию кесарева сечения
- 2. экстренную плодоразрушающую операцию
- 3. экстренную операцию вакуум-экстракции плода
- 4. экстренную операцию наложения акушерских щипцов
- 5. укорочение II периода перинеотомией
27. В акушерский стационар поступила роженица
— с неполным предлежанием плаценты;
— раскрытие маточного зева 4 см;
— кровопотеря при продолжающемся кровотечении достигла 25O мл;
— плод живой;
— воды излились два часа назад.
Показано
- 1. начать гемостатическую терапию, при ее неэффективности — кесарево сечение
- 2. начать родостимулирующую терапию
- 3. закончить роды операцией вакуум-экстракции плода
- 4. применить операцию наложения акушерских щипцов
- 5. срочное родоразрешение операцией кесарева сечения
28. В акушерский стационар поступила роженица с диагнозом:
— роды I срочные;
— второй период родов;
— преждевременная отслойка нормально расположенной плаценты;
— интранатальная гибель плода.
Следует предпринять
- 1. родоразрешение операцией кесарева сечения
- 2. плодоразрушающую операцию
- 3. назначение родостимулирующей терапии
- 4. родоразрешение операцией вакуум-экстракции плода
- 5. родоразрешение операцией наложения акушерских щипцов
29. В акушерский стационар поступила беременная с диагнозом:
— беременность 33 недели;
— преэклампсия;
— преждевременная отслойка нормально расположенной плаценты;
— антенатальная гибель плода.
Следует предпринять
- 1. экстренное кесарево сечение
- 2. плодоразрушающую операцию
- 3. кесарево сечение с последующей надвлагалищной ампутацией матки
- 4. родовозбуждение
- 5. вакуум-экстракцию плода
30. Во время операции кесарева сечения по поводу полного предлежания плаценты обнаружено приращение плаценты. Следует предпринять
- 1. ручное отделение плаценты
- 2. внутривенно ввести сокращающие матку средства
- 3. расширить объем операции до надвлагалищной ампутации или экстирпации матки
- 4. выскабливание полости матки
- 5. подождать отделения плаценты в течение 3O минут
31. В родильное отделение поступила беременная с жалобами на обильное кровотечение.
Установлен диагноз:
— беременность 34 недели;
— полное предлежание плаценты;
— антенатальная гибель плода.
Следует предпринять
- 1. начать подготовку мягких родовых путей для последующего родовозбуждения
- 2. экстренное кесарево сечение
- 3. плодоразрушающую операцию
- 4. провести гемостатическую терапию
- 5. начать родовозбуждение
32. В родильное отделение поступила роженица, у которой
— диагностировано неполное предлежание плаценты;
— раскрытие маточного зева 4 см; — плодный пузырь цел;
— головка плода прижата ко входу в малый таз;
— выделения кровянистые, скудные.
Следует предпринять
- 1. раннюю амниотомию
- 2. поворот плода на ножку
- 3. экстренное кесарево сечение
- 4. мониторное наблюдение за состоянием плода
- 5. вакуум-экстракцию плода
Источник