Кровотечение при редукции одного плода
Самопроизвольная редукция плода при двойне. Диагностика и дифференциация самопроизвольной редукции плода
Выявление беременности двойней, при которой отмечается полный пузырный занос одного плодного яйца в сочетании с развивающимся плодом в другом плодном яйце, характеризуется высокой вероятностью возникновения злокачественного течения тро-фобластической болезни, поэтому это состояние необходимо отличать от частичной формы простого пузырного заноса.
Тремя частыми формами спонтанной потери плодов при многоплодной гестации являются: 1) самопроизвольная редукция, которая наблюдается в первом триместре; 2) «бумажный» плод, который формируется во втором триместре; 3) мертворожденный, если гибель плода наступает в третьем триместре.
Самопроизвольная редукция является формой потери одного из плодов при многоплодной беременности, которая характерна для первого триместра гестации. По опубликованным данным частота возникновения двоен составляет 3,29%, из которых в 21,2% возникает самопроизвольная редукция одного плода. Редуцированное плодное яйцо обычно практически полностью резорбируется.
При ультразвуковом исследовании размеры одного плодного яйца будут значительно меньше нормы, и развитие этого плода будет отставать от другого, кроме того, у него не будет определяться сердечная деятельность. Спектр наблюдаемых признаков может варьировать от пустого плодного яйца в форме полумесяца, прилежащего к нормально развивающемуся плодному яйцу (в сроки 10-14 нед), до уже сформированного, но погибшего плода (который становится «бумажным» во втором триместре).

Эхографическую картину при редукции плодного яйца следует дифференцировать от скопления крови в полости матки вследствие кровотечения при имплантации. При этом вокруг гематомы не будет обнаруживаться трофобластической ткани в виде характерного кольца. Эхо графическое обследование при жалобах на кровяные выделения в течение ранних сроков беременности часто приводит к установлению диагноза самопроизвольной редукции, и по-видимому, кровотечение является единственным осложнением, связанным с исчезновением одного плода из двойни на этих сроках. Подвергшийся редукции плод не оказывает неблагоприятного воздействия на развитие сопутствующей одноплодной беременности.
В связи с этим проведение точной дифференциальной диагностики между гематомой вследствие имплантационного кровотечения и редуцирующимся плодным яйцом может представлять особый интерес только с научной точки зрения.
Дифференциальный диагноз включает в себя: имплантационные кровотечения на ранних сроках беременности; особенности ультразвуковой картины, обусловленные артефактами; несовершенность техники сканирования; низкий технический уровень используемого ультразвукового оборудования, а также кисты плаценты (во втором триместре беременности). J. Tomko и О. Baltarowich отметили, что внутриматочные синехии также могут создавать впечатление наличия редуцирующегося плодного яйца в полости матки.
Нередко формируется «бумажный» плод (возникающий в результате мацерации после гибели), который рождается вместе со здоровым плодом из двойни и обычно располагается между плодными оболочками.
— Также рекомендуем «Артифициальная редукция многоплодной беременности. Избирательная редукция плодов»
Оглавление темы «Патологические формы многоплодной беременности»:
1. Сопутствующая патология фето-фетальной трансфузии. Бумажный плод и близнецовая эмболия
2. Синдром ретроградной артериальной перфузии. Акордия у одного из близнецов
3. Ведение беременности при акордии. Неразделившиеся двойни
4. Распространенность и прогноз неразделившихся двоен. Классификация неразделившихся двоен
5. Вентральный вид соединения близнецов. Латеральный и дорзальный вид соединения близнецов
6. Дифференциация неразделенных близнецов. Плод в плоде или плод паразит
7. История изучения плодов паразитов. Причины образования плодов в плоде
8. Механизмы развития плодов паразитов. Патогенез формирования плода в плоде
9. Локализация и васкуляризация плодов паразитов. Особенности аномальных плодов в плоде
10. Внешний вид плодов паразитов. Строение аномального плода
11. Диагностика плодов паразитов. Дифференциация плодов в плоде
12. Сочетанные аномалии и прогноз при плодах паразитах. Гетеротопическая беременность
13. Самопроизвольная редукция плода при двойне. Диагностика и дифференциация самопроизвольной редукции плода
14. Артифициальная редукция многоплодной беременности. Избирательная редукция плодов
15. Диагностический амниоцентез при двойне. Лечебные вмешательства при многоплодной беременности
Источник
https://www.baby.ru/blogs/post/471123412-424347963/ — Вот одна из предыдущих записей. Будет интересно — смотрите и другие, чтобы было понятнее.
Итак 20 мая с утра мы поехали сначала на Вольскую 6, там нужно было забрать анализы ДНК. Забрали и узнали, что оба ребенка — ДЕВОЧКИ. Что немного подбодрило и подняло настроение. Хотя какое тут настроение, если через несколько часов уже у меня одной дочки не будет… Пытаюсь отгонять мысли и не думать о том, что я убиваю собственного ребенка… Так нужно, этот ребенок будет мучиться всю жизнь, если его родить…
Едем в Перенатальный… по дороге мне уже звонят генетики, просят, чтобы я купила ампулу имуноглобулина (во избежании резус конфликта)… Так к слову эта ампула стоит 12000 рублей и таких денег просто напросто в данный момент нет… Выручает мама — перечисляет быстро на карту нужную сумму.
Приезжаем (муж едет в клинику за уколом, я в ожидании), в 10*00 под контролем УЗИ господин Лернер делает укол хлористого через живот и матку в сердце больного ребеночка. Это физически не больно, это больно морально. Ведь мы уже так любим и ждем двойняшек, мы уже представили как они разнесут нам квартиру и где будут стоять кроватки.
Гинеколог еще с утра сказала, что нужно будет лечь на недельку понаблюдаться после редукции. Я не против, я только ЗА, потому что начитана про последствия и лучше быть под присмотром. НО! Я приехала без вещей.
Укладывают в гинекологию (про условия если хотите напишу отдельно, но вкратце, нормальные условия. Жить можно. Минус в том — что нельзя выходить с больницы и встречаться с родными).
22 мая с утра (часов в 6) просыпаюсь от того, что с меня что-то течет, бегу в туалет, на прокладки коричневые водянистые выделения. Бегу к медсестре, она зовет врача. Та говорит «Фииих ерунда… это от эрозии наверное, иди ложись спать, но вместо прокладки подложи бинт, ибо на прокладке выделения растекаются так, что оценить их природу невозможно… и не нервничай…» Не нервничать? Меня прям бесит когда так говорят! Всмысле не нервничать? Я могу не нервничать когда на улице пошел дождь не вовремя, когда картошка на плите подгорела, когда воду горячую отключили. Я могу не нервничать! А когда ты потеряла одного ребенка, и теперь из тебя что-то выливается Я ДОЛЖНА НЕ НЕРВНИЧАТЬ? Легла… лежу… пытаюсь хотя бы просто не рыдать… Мед.сестра сжалилась и поставила капельницу с Магнезией…..
Завтрак принесли мне в кровать (сказали пока не вставать), а к 11 уже полилась розовая кровь… тут я уже почти умерла от страха… Пришла дежурный врач (к слову это было воскресение, и в гинекологии врачей дежурных нет! При особых случаях врача зовут с род.дома) засунула мне руку по локоть, сказала, что шейка закрыта, мне поставили капельницу с Транексамом… После капельницы кровь прекратилась, и пару-тройку дней были коричневые выделения — но это норма вроде как сказала врач. В пятницу 27 мая отделение закрывается на плановую мойку, всех выписывают восвояси. Меня решено перевести в Энгельсский ПЦ. Хоть по анализам и самочувствию все нормально, но «недолежала» нужный срок. Делают контрольное УЗИ где УЗИстка Сергеева О.Н. (ужасная УЗИстка, не квалифицированная до предела) просто мерит мне какую-то ерунду. (16 мая когда делали мне контрольное УЗИ перед редукцией, размеры малышей были 69 мм (здоровый) прикреплен по задней стенке матке и 64 мм (больной) прикреплен по передней стенке. ) Что мне мерит УЗИстка через 11 дней. Здоровый стал 64 мм и прикреплен по передней стенке, и больной «О! ЧУДО!» уменьшился до 40 мм… Я спрашиваю. Почему здоровый ребенок вдруг на 5 мм уменьшился? Хотя он как минимум должен на сантиметр вырасти за эти 11 дней… та почесала голову… зачеркнула 64 мм и написала 74 мм… Типа, будь по-моему!
Я забила. Думаю, что с неё взять — поеду в Энгельсский ПЦ и там сделают мне нормально (что в итоге и произошло) В Энгельсе при выписке 2 июня мне сделали УЗИ (не знаю к сожалению фамилии. Женщина в старом роддоме делала) Сказала, что с 14 недель уже не измеряют КТР плода! Ребенок распрямился и теперь его основные параметры это длина бедра, живота, окр. головы и тд., сказала что здоровый ребенок на задней стенке матки (наверное она у мня там легкоатлетка прыгает перед каждым УЗИ на разные стенки матки… развлекается)))) Развивается на 15,5 недель (так и есть… это мой срок )… а вот больной ребенок 61 мм… как можно перепутать на УЗИ 61 мм и 40 мм?????????????? 2 см!!! это не 2 мм!!! Или происходят чудеса и ребенок ожил и опять начал расти?????? Хотелось прям взять УЗИ Сергеевой и поехать плюнуть ей в личико! Не умеешь — не берись, как говориться!!!
В общем в Энгельсе пролежала я недельку… Ничего мне там не делали. Разве что Утрожестан бесплатно выдавали… на этом хоть сэкономила)
Вывод таков. Мы ждем доченьку нам 15 неделек и 5 дней. Организм спокойно отнесся к умертвленному плоду и не начал его отторгать — это то, чего боялись врачи. Врач в энгельсе Яковлева (очень хорошая и считаю, что умная и квалифицированная врач, хоть и с короной на голове) сказала, что природа сделала свое дело. Двойню я бы не выносила и как с такой маленькой маткой репродуктолог решила мне две яйцеклетки подсадить…
Источник
24 февраля 2016 г.
Замирание или антенатальная гибель одного из детей при двойняшковой беременности встречается, к счастью, не так часто, согласно данным статистики наблюдают 1 случаях из 1000 многоплодных беременностей. Несмотря на столь низкие показатели, женщин, переживших подобную потерю, волнует вопрос – почему так происходит?
Причины гибели одного эмбриона при многоплодии
Точные причины внутриутробной гибели одного из детей при многоплодии не известны точно, однако специалисты могут выделить ряд факторов, которые приводят к подобным ситуациям:
- генетические аномалии развития одного у одного из плодов;
- тяжелые нарушения кровообращения в плаценте;
- нарушение кровообращения в сосудах пуповины у плода, например, при образовании узла;
- травма живота матери, в результате чего происходит отслойка плаценты одного их плодов.
Признаки замирания плода при двойне
Клиническая картина при замирании одного из детей двойни во многом зависит от срока вынашивания, на котором это произошло. Если плод погибает до 12 недели гестации, то женщина может не заметить развития особой клинической картины, самыми частыми признаками при этом является ноющая боль в нижней части живота и возможные кровяные выделения из влагалища. При гибели одного из плодов на сроке до 10 недель врачи говорят о феномене «исчезающего» плода.
Если замирание одного из детей происходит после 10 недели гестации, то формируется так называемый «бумажный плод» — состояние, представляющее собой мокнутие и последующее мумифицирование погибшего плода и его оболочек. В результате своей гибели эмбрион сжимается растущим плодным пузырем второго малыша, при этом наблюдается частичное всасывание компонентов амниона погибшего эмбриона. Клиническая картина у женщины может отсутствовать, о замирании одного из плодов она узнает только на УЗИ.
Диагностика антенатальной гибели одного плода при многоплодии
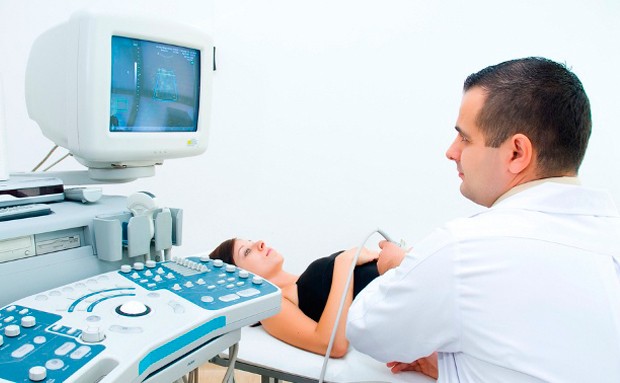
Самым главным инструментом диагностики замирания одного из плодов при двойне является метод УЗИ. На экране монитора врач отчетливо видит отсутствие сердцебиения у одного из малышей, и даже может точно сказать женщине, на каком сроке произошла гибель.
Как часто встречается замирание одного из плодов при двойне?
При вынашивании двоих малышей согласно данным статистики гибель одного из них случается в 2% случаев или 1 раз среди тысячи многоплодных беременностей. Чаще всего наблюдается замирание одного из эмбрионов в том случае, когда плоды имеют одну общую плаценту (монохориальное многоплодие).
Опасность внутриутробного замирания одного из детей для мамы и второго эмбриона
Если замирание одного из детей в матке произошла до 10 недели гестации, то в большинстве случаев это не представляет опасности для жизни и дальнейшего развития второго ребенка и для организма самой будущей мамы.
При замирании одного из эмбрионов на сроке от 10 до 13 недели чаще всего формируется «бумажный» плод, а второй ребенок продолжает развиваться в матке. Риски аномалий, конечно, присутствуют, но они не значительны.
При гибели одного из детей на поздних сроках внутриутробного развития угроза появляется в первую очередь для жизни оставшегося в матке ребенка. В результате остановки сердца у одного малыша появляется риск обескровливания живого ребенка, так как по кровеносным сосудам плаценты кровь живого плода начинает активно перекачиваться в сосуды мертвого плода, превращая его тело в некий кровяной резервуар. В результате такого обескровливания у живого малыша появляется риск развития следующие состояний:
- тяжелая гиповолемия живого плода;
- тяжелые поражения нервной системы и сердца живого плода;
- развития острого кислородного голодания ребенка в матке.
Наличие мертвого плода в организме матери на позднем сроке беременности создает предпосылки для развития тяжелых нарушений кровообращения и образования тромбозов, что может представлять угрозу и для ее жизни.
Что делать в случае гибели одного из плода двойни?

Действия специалистов при гибели одного из малышей двойни во многом зависит от того, на каком сроке наступила смерть ребенка внутри. При замирании одного из эмбрионов двойни до 10-12 недели беременности в 90% случаев заканчивается благополучно для матери и оставшегося живого малыша.
Гибель одного из детей во втором триместре увеличивает риск для матери и живого ребенка, для спасения которого самым лучшим вариантом считают внутриутробное вливание плазмы крови и прекращение контактирования между кровеносными системами детей в полости матки. Выживаемость второго малыша при своевременном выявлении и принятых мерах составляет порядка 60%.
Если гибель одного из детей происходит в последние месяцы беременности, то женщину в срочном порядке родоразрешают, а малыша помещают в палату интенсивной терапии для дальнейшего выхаживания.
Ирина Левченко, врач акушер-гинеколог, специально для сайта Mirmam.pro

Редукция плода при многоплодной беременности

Как проходят роды двойней: отзыв акушера-гинеколога

Что влияет на вес двойни при рождении?

Исчезающий близнец при многоплодной беременности
Источник
Появление различных способов помочь семьям в продлении своего рода, путем искусственного оплодотворения, связано как с положительными сторонами, так и с отрицательными. Особенно важны вторые, поскольку после стимуляции яичников и внедрения нескольких эмбрионов в матку женщины, чаще всего приводит к многоплодной беременности. Оно тяжело переносится женщиной и велика вероятность потери всех плодов. Потому была разработана специальная манипуляция – редукция, цель которой – удалить плодное яйцо.
Редукция эмбриона: что это за процедура и почему она проводится при многоплодной беременности
 После того, как была реализована процедура искусственного оплодотворения и женщине подсадили в полость матки жизнеспособные эмбрионы, основной вопрос заключается в том, сколько из них приживется. Если обратить внимание на данные медицинской статистики, то нередко у будущих мам приживается порядка 4-5 плодов и это ставит под сомнение всю беременность. Риск невынашивания такого числа эмбрионов, вынуждает врачей прибегнуть к достаточно сложной манипуляции – редукции.
После того, как была реализована процедура искусственного оплодотворения и женщине подсадили в полость матки жизнеспособные эмбрионы, основной вопрос заключается в том, сколько из них приживется. Если обратить внимание на данные медицинской статистики, то нередко у будущих мам приживается порядка 4-5 плодов и это ставит под сомнение всю беременность. Риск невынашивания такого числа эмбрионов, вынуждает врачей прибегнуть к достаточно сложной манипуляции – редукции.
Редукция: определение
Редукцию иначе можно назвать удалением, поскольку в ходе такой тяжелой манипуляции из матки беременной женщины убирают один или несколько жизнеспособных эмбрионов, которые успешно имплантировались. Реализовать ее советуют в случаях, когда шансы на нормальное протекание и рождение здоровых малышей при многоплодной беременности достаточно низкие или же имеется риск для здоровья матери. По статистике, необходимость такой манипуляции у будущих мамочек после ЭКО или ИКСИ представляет около 50% из всех случаев.
Не смотря на то, что редукция в основном связана с искусственно созданной беременностью, в некоторых случаях ее могут проводить и при естественной многоплодной беременности.
Когда проводится редукция многоплодной беременности
К каждому медицинскому вмешательству имеется ряд показаний, и редукция плода не является исключением. При этом причины для проведения манипуляции зависят от условий, то есть это многоплодная беременность, развившаяся после ЭКО, ИКСИ или естественного зачатия.
Основное показание к процедуре в любой ситуации – наличие трех и более жизнеспособных плодов в матке женщины. А одно из главных условий – письменное согласие на проведение медицинского вмешательства.
При ЭКО
 Поскольку после проведенного ЭКО нередко наблюдается многоплодная беременность, то для нее выделен ряд показаний к дальнейшему осуществлению редукции эмбрионов:
Поскольку после проведенного ЭКО нередко наблюдается многоплодная беременность, то для нее выделен ряд показаний к дальнейшему осуществлению редукции эмбрионов:
- Гестация сопровождается серьезными осложнениями, которые угрожают жизни будущей мамочки.
- У плода выявлены тяжелые патологии или аномалии.
- Семейная пара, выбравшая экстракорпоральный метод оплодотворения, не готова к рождению более чем одного малыша.
- У женщины наблюдается высокий риск возможного развития самопроизвольного аборта или преждевременного старта родовой деятельности.
- Имеется угроза гибели всех прижившихся плодов.
После ИКСИ
ИКСИ представляет собой не менее эффективную процедуру, чем ЭКО, после которой часто формируется беременность с числом жизнеспособных прижившихся плодов, превышающим 2. В таком случае, показано удаление одного или нескольких плодов, если:
- У части плодов выявлено развитие каких-либо патологий или аномалий.
- Состояние здоровья беременной, не допускает нормального течения гестации с большим числом плодов.
- Большая вероятность гибели части плодов с 22 недели гестации по 7 сутки с момента зачатия малышей.
Естественная беременность
 В случае с естественной беременностью, ряд показаний к проведению удаления эмбриона приобретает такой вид:
В случае с естественной беременностью, ряд показаний к проведению удаления эмбриона приобретает такой вид:
- Здоровье будущей мамы сильно ослаблено, из-за чего многоплодная беременность угрожает ее дальнейшей нормальной жизнедеятельности.
- У беременной имеется тяжелая патология почек или сердца.
- В анамнезе женщины указана склонность к развитию выкидыша или началу родовой активности раньше сроков.
- У одного или нескольких малышей обнаружена аномалия развития или угрожающая его жизни патология.
- Тяжелые осложнения гестации, которые ведут к высокой вероятности невынашивания.
До какого срока поводят редукцию
По мнению врачей, наиболее благоприятный срок для осуществления редукции – 5-6 недель гестации. Но в целом, манипуляцию можно осуществить до 12 недели вынашивания малыша.
Риски для оставшегося плода
Удаление плода – достаточно тяжелая операция, которая спряжена с определенными рисками для оставшегося в матке эмбриона. Они могут быть ранними или отсроченными. К первой группе относятся:
- Занесение инфекции и заражение плода.
- Гибель сохранившегося эмбриона.
- Травматизация рядом расположенных плодных яиц.
 К поздним или отсроченным последствиям редукции относятся:
К поздним или отсроченным последствиям редукции относятся:
- Резко повысившаяся угроза выкидыша.
- Начало родовой активности раньше необходимого срока.
- Развитие пороков у оставшихся плодов.
Все имеющиеся риски проговариваются врачом для будущих родителей и учитываются при проведении процедуры. Поэтому крайне важно, чтобы ее выполнял специалист с хорошей подготовкой. Также нельзя забывать, что такая тяжелая операция не гарантирует того, что после ее проведения у оставшегося эмбриона не выявят по каким-либо причинам ранее не диагностированную патологию.
Как проходит процедура редукции
Разработано и активно применяется 3 способа удаления плода из матки при многоплодной беременности:
- Трансцервикально.
- Трансвагинально.
- Трансабдоминально.
Трансцервикально
В этом варианте процедура осуществляется через цервикальный канал. Для удаления плодного яйца используют вакуумный аспиратор, поэтому нет необходимости прокалывать плаценту. Приоритетный срок для выполнения – 5-6 неделя.
У методики есть положительные и отрицательные стороны:
| Положительные | Отрицательные |
| Нет необходимости в применении игл и адаптеров для биопсии | Удаляется только эмбрион в полости матки у внутреннего зева |
| Не нужно обезболивание | При УЗИ тяжело обнаружить финальный этап удаления плода |
Трансвагинально
 Для выполнения манипуляции, женщине делают общую анестезию и контролируют процесс визуально через УЗ-монитор.
Для выполнения манипуляции, женщине делают общую анестезию и контролируют процесс визуально через УЗ-монитор.
Врач делает прокол в матке и разрушает эмбрион механически.
Наиболее благоприятный срок реализации – 7-8 неделя.
Плюсы и минусы такого способа:
| Плюсы | Минусы |
| Хорошо проходит этап рассасывания оставшихся тканей редуцированного плода | Редукции могут быть подвергнуты только 2 эмбриона за раз |
| Минимальная травматичность | В процессе введения иглы могут возникнуть определенные сложности |
| Техническая простота, в сравнении с другими вариантами |
Трансабдоминально
Трансабдоминальное удаление плодного яйца проводится под местным наркозом. Редукцию проводят специальной иглой, делая прокол брюшины под контролем ультразвука. Самый удобный срок проведения – 8-9 неделя.
Как и у двух предыдущих методов, у транабдоминальной редукции есть свои сильные и слабые стороны:
| Положительные | Отрицательные |
| Нет необходимости в общем наркозе | Рассасывание остаточных тканей довольно длительное |
| Минимальные риски инфицирования маточной полости | Техническое исполнение сложное при наличии избыточного веса у женщины |
| Легко устанавливается датчик для контроля манипуляции |
Можно ли отказаться от редукции
 Будущая мамочка имеет полное право отказаться от удаления одного или нескольких эмбрионов, поскольку это медицинское вмешательство, требующее подписания письменного согласия.
Будущая мамочка имеет полное право отказаться от удаления одного или нескольких эмбрионов, поскольку это медицинское вмешательство, требующее подписания письменного согласия.
Но прежде чем принимать такое решение, она должна обдумать все имеющиеся риски и подробно разобрать сложившуюся ситуацию с врачом, чтобы в дальнейшем не столкнуться с прервавшейся беременностью или другими последствиями такого выбора.
Как выбирают плод для редукции
На выбор эмбриона, который подвергнут удалению, влияет 4 главных фактора, которые должен тщательно изучить врач:
- У плода самый маленький копчиково-теменной размер.
- У него имеются патологии в развитии.
- Доступ к нему сопряжен с минимальной травматизацией остальных плодов.
- Он минимально соприкасается с другими эмбрионами.
Осуществления удаления эмбрионов из полости матки – трудоемкая и тяжелая процедура. С психологической точки зрения особенно сложна она для будущей мамочки и ее партнера, поскольку беременность и без того спряжена с высокой психоэмоциональной нагрузкой. Но при правильном исполнении, операция поможет сохранить беременность, позволит женщине родить долгожданного здорового малыша.
Полезное видео
Источник