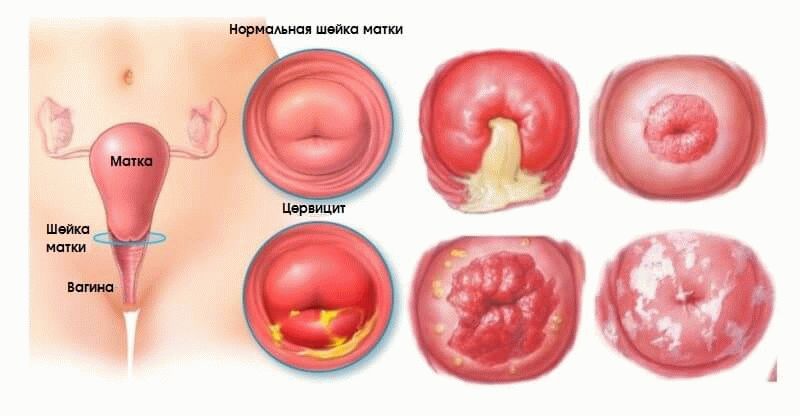
Кровотечение из сосудов пуповины

Кровотечения на поздних сроках беременности – ряд кровотечений, открывающихся после 28 недели беременности. В большинстве случаев они являются признаком грозного осложнения и требуют экстренной медицинской помощи. Причины кровяных выделений во второй половине беременности наиболее часто связаны с патологиями плаценты. При этом также встречаются ситуации, когда кровотечение абсолютно не связано с самой беременностью, но дифференцировать правильно диагноз может только врач.
Рекомендуем прочитать:
Последствия кровотечений при беременности и их профилактика
Кровотечение во время беременности на ранних сроках
Обратите внимание: очень редко кровотечение открывается во 2 триместре из-за осложнений, связанных с беременностью. Его причина обычно заключается в падении женщины или сильном ударе в живот, в отличие от 3 триместра, когда это случается на фоне грозных патологий.

Оглавление:
1. Причины кровотечений на позднем сроке беременности
— Кровотечения на позднем сроке из-за предлежания плаценты: симптомы, причины, лечение
— Причины, симптомы и лечение кровотечения при разрыве матки
— Кровотечение при преждевременном отслоении нормально расположенной плаценты
— Кровотечение из сосудов плода
2. Кровянистые выделения при беременности не связанные с самой беременностью: причины и лечение
— Кровотечение при эктопии и эрозии шейки матки в период беременности
— Кровянистые выделения при полипе шейки матки
— Кровянистые выделения при раке шейки матки
Причины кровотечений на позднем сроке беременности
На поздних сроках кровотечение могут спровоцировать такие причины:
- предлежание плаценты;
- отслоение нормально расположенной плаценты (преждевременное);
- разрыв матки;
- кровотечение из сосудов плода.
Кровотечения на позднем сроке из-за предлежания плаценты: симптомы, причины, лечение
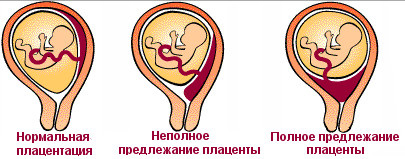
Данное состояние характеризуется атипичным расположением плаценты в полости матки. Предлежаение плаценты означает, что при УЗИ-диагностике врач замечает ее аномальное расположение в нижнем сегменте матки, в то время когда она должна быть на ее боковой стенке или в дне. Плацента в таком случае частично или полностью перекрывает внутренний зев. Существует 2 варианта предлежания: неполное и полное, а также низкое расположение плаценты (ниже 5 см от зева).
Важно: эта патология является причиной высокой перинатальной смертности детей, так как из-за нее часто наступают преждевременные роды. В результате дети рождаются недоношенные, с синдромом дыхательного расстройства и т.д. Также при ней повышается риск геморрагического шока и летального исхода у матери.
Это тяжелое осложнение может сформироваться в результате патологических изменений в эндометрии или нарушений нормальной имплантации плодного яйца.
В частности, выделяют такие провоцирующие факторы предлежания плаценты и связанного с ним кровотечения на позднем сроке:
- аномалии в строении матки;
- вторые, третьи и т.д. роды;
- прерывание беременности;
- недоразвитие матки;
- многоплодная беременность;
- перфорация матки;
- миома матки;
- диагностическое выскабливание;
- эндометриоз;
- кесарево сечение.
Клинически предлежание плаценты проявляется кровотечением разной обильности без боли, которое может внезапно прекратиться и также внезапно возобновится. Второй симптом – гипоксия плода – из-за нарушений в гемодинамике ребенок в утробе матери не получает необходимое количество питательных веществ и у него развивается кислородное голодание.
В зависимости от того, где расположена плацента в матке, кровотечение может начаться как во время вынашивания ребенка (полное предлежание), так и в процессе родоразрешения (неполное, низкое прикрепление). О низко расположенной плаценте свидетельствует послеродовой осмотр последа, на котором замечают небольшое расстояние между разрывом плодных оболочек и самой плацентой.
Важно:лечение данного состояния и сопровождающего его кровотечения на поздних сроках беременности должно проводиться исключительно в условиях стационара, и оно может быть оперативным или медикаментозным.
Консервативная терапия целесообразна при необильномкровотечении, нормальном АД и удовлетворительных показателях анализа крови.
Кроме строжайшего постельного режима, пациентке также назначают:
- препараты для профилактики гипоксии плода;
- гемотрансфузии (эритроцитарная масса, свежезамороженная плазма);
- медикаменты для снятия повышенного тонуса матки;
- средства для нормализации маточно-плацентарного кровотока;
- витамины С, Е, К.
Родоразрешение у пациентки с кровотечением при предлежении плаценты (полном и неполном) всегда проводится оперативным путем в виде кесарева сечения. Прямое показание для него – массивная кровопотеря, незрелость родовых путей у матери.
Иногда беременную женщину с неполнымпредлежанием плаценты пускают в роды. Если у нее наблюдается нормальная родовая деятельность, присутствует раскрытие шейки матки на 3 пальца, то врач вскрывает плодный пузырь. Благодаря этому головка плода опускается в малый таз и механически прижимает область отслойки плаценты, чем останавливает кровотечение.
Полный алгоритм лечения кровотечения при предлежании плаценты смотрите на схеме:
Причины, симптомы и лечение кровотечения при разрыве матки
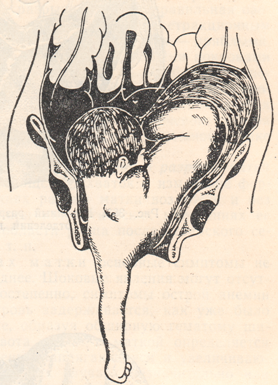 Кровотечение на поздних сроках беременности может развиться в результате разрыва матки. Данное осложнение формируется вследствие таких причин:
Кровотечение на поздних сроках беременности может развиться в результате разрыва матки. Данное осложнение формируется вследствие таких причин:
- кесарево сечение в анамнезе (рубец на матке);
- пузырный занос;
- хориоэпителиома.
Очень часто разрыв матки происходит из-за свежего рубца на ней, который не успел полноценно зажить после первой беременности.
Обратите внимание: оптимальный перерыв между беременностями должен составлять 2,5 – 4 года, особенно если первый ребенок появился на свет путем кесарево сечения. Рубец на матке должен полноценно зажить до наступления следующей беременности, на что требуется не менее 2-3 лет.
При разрыве матки происходит внутреннее и наружное кровотечение. Женщина жалуется на острую боль в животе, кровянистые выделения при беременности (ярко-алого цвета). Эта симптоматика свидетельствует о том, что развивается картина геморрагического шока. Механизм разрыва матки довольно прост: она чрезмерно растягивается, ее стенки истончаются, а площадь места прикрепления плацентарной площадки увеличивается, в результате чего происходит разрыв мышечного слоя.
Состояние очень опасное, поэтому требует незамедлительных мер первой врачебной помощи.
Для остановки кровотечения и лечения патологии используется:
- лапаротомия,
- ушивание разрыва или полная ампутация матки,
- восполнение объема потерянной крови.
Кровотечение при преждевременном отслоении нормально расположенной плаценты
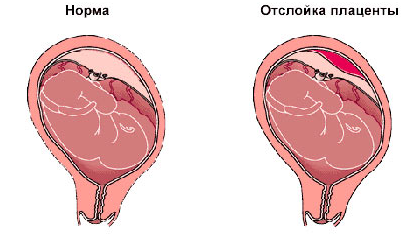
Это состояние, при котором нормально расположенная плацента отслаивается до рождения плода во время беременности или в родах до 3 периода, когда это должно произойти в норме. Данный патологический процесс всегда сопровождается наружным, внутренним или комбинированным кровотечением. Он может стать причиной смерти и плода, и матери в результате геморрагического шока на почве кровопотери и развывшейся из-за него полиорганной недостаточности.
Причинами такого кровотечения на поздних сроках беременности могут стать:
- быстрое излитие околоплодных вод;
- гиповитаминоз разного типа;
- сифилис;
- нарушение в плацентарном кровообращении;
- эклампсия;
- гипотоническая и гипертоническая болезнь;
- короткая пуповина;
- крупный плод;
- наружный акушерский поворот;
- порок сердца;
- тяжелый гестоз;
- эндомиометрит;
- многоводие;
- амниоцентез;
- аномалии развития матки;
- травма (падение);
- тиреотоксикоз;
- поздний разрыв плодных оболочек;
- туберкулез;
- перенашивание беременности;
- стрессы.
Отслойка плаценты бывает двух видов:
- полная, когда отслаивается полностью вся плацента;
- частичная, при которой от стенки матки отделяется только часть последа по его центру или краю, и может иметь не прогрессирующее и прогрессирующее течение.
На плацентарном уровне наблюдаются изменения в эндотелии и повышение проницаемости сосудистой стенки.
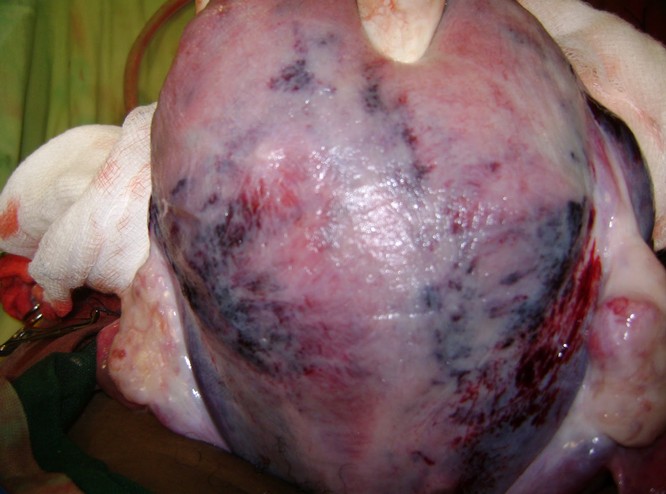
Наиболее опасная ситуация складывается при прогрессирующей отслойке, которая не дает внешнего кровотечения. Кровь, которая скапливается между плацентой и стенкой матки, образует гематому, и она быстро увеличивается. Матка растягивается, а кровь начинает проникать в ее мышечный слой и плаценту. В итоге стенки матки пропитываются кровью, из-за чего на них образуются трещины. Кровь проникает в околоматочную клетчатку и в брюшную полость. Сама матка приобретает синюшный цвет с кровоизлияниями на ее поверхности. Называется такое осложнение кровотечения при преждевременной отслойке нормально расположенной плаценты – «матка Кувелера», по имени автора впервые ее описавшего.
Симптомы, сопровождающие кровотечение на позднем сроке беременности при этой патологии:
- болевой синдром с локализацией в животе;
- кровяные выделения;
- повышенный тонус матки;
- гипоксия плода в острой стадии.
Врачебная тактика и необходимое лечение зависят от площади отслойки, уровня кровопотери, состояния самой женщины и плода, срока гестации. Если данное осложнение произошло во время беременности, то прибегают к кесареву сечению в экстренном порядке, независимо от того, какой триместр и в каком состоянии находится плод.
В случае, когда во время операции диагностируется «матка Кувелера», возможно 2 варианта дальнейших действий: первое – это экстирпация матки при массивном кровотечении. Сохранение матки стало реальным после появления высоких технологий в современной медицине. При наличии в бригаде сосудистого хирурга и специальной аппаратуры для интраоперационнойреинфузииаутологичной крови удаётся сохранить матку пациентке, но при этом перевязывают внутренние подвздошные артерии.
В случае стабильного состояния женщины и плода при сроке беременности до 34 недели, отсутствия массивного кровотечения (допускается наличие по данным УЗД небольшой ретроплацентарной гематомы без прогрессирования), тяжелой анемии можно применить выжидательную тактику.
Женщина и плод должны находиться под постоянным врачебным контролем, который включает такие мероприятия как:
- допплерометрия;
- кардиотокография;
- строгий постельный режим;
- прием спазмолитиков;
- прием дезагрегантов;
- прием поливитаминов;
- терапия анемии;
- переливание свежезамороженной плазмы (по показаниям).
Кровотечение из сосудов плода

Эта патология встречается в 1 случае на 5000 беременностей. Кровотечение из сосудов пуповины может развиться при их атипичном оболочечном прикреплении. Поставить данный диагноз довольно сложно.
Надрыв сосудов пуповины или оболочек плода проявляется такими симптомами:
- повышение частоты сердцебиения плода, которое постепенно сменятся его снижением;
- острая гипоксия плода;
- у женщины наблюдается кровотечение ярко-алого цвета без болевого синдрома и повышенного тонуса матки.
Эта патология имеет очень высокий риск антенатальной гибели плода. Только врач в компетенции решать стоит ли сохранять беременность и как выполнять родоразрешение.
Кровянистые выделения при беременности не связанные с самой беременностью: причины и лечение
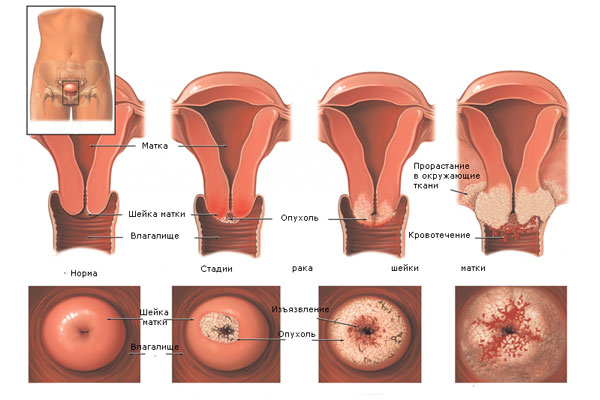
Стоит упомянуть, что есть ряд причин, которые также могут вызывать кровотечение у будущей мамы, но при этом они не связаны с самой беременностью. Такие выделения провоцируют самые различные факторы, и чтобы их определить, важно сразу же после появления первых признаков кровотечения обратиться к врачу за помощью.
Кровотечение на поздних стадиях беременности могут вызвать:
- эрозия шейки матки;
- эктопия шейки матки;
- полип шейки матки;
- рак шейки матки.
Кровотечение при эктопии и эрозии шейки матки в период беременности
Подобное сочетание не из приятных, но оно часто протекает для беременной женщины незаметно. Появится кровянистые выделения, которые врач связывает непосредственно с эрозией, могут в процессе первого периода родов. При раскрытии эрозированной шейки матки повышается в разы риск ее разрыва в родах. Но во время беременности данную патологию не прижигают как обычно, так как это усложняет течение будущих родов, а лечат консервативными методами. Такая тактика позволит избежать инфицирования раневой поверхности на шейке матки.
Кровянистые выделения при полипе шейки матки
Очень редко они провоцируют кровотечения при беременности, но все же такой факт известен. Лечение состоит из удаления полипа и назначения гемостатических препаратов.
Кровянистые выделения при раке шейки матки
Это сочетание у беременных встречается не часто, так как сама болезнь развивается после 40-летнего возраста, при наличии в анамнезе абортов, родов и беспорядочной половой жизни. При открытии кровотечения из-за рака шейки прибегают исключительно к оперативному лечению. В ходе вмешательства женщину родоразрешают и полностью удаляют матку.
Викторова Юлия, акушер-гинеколог
22,679 просмотров всего, 3 просмотров сегодня
Загрузка…
Источник
Обычно сопровождает асфиксию новорожденных, реже развивается при неправильном уходе за пуповиной.
При кровотечении пуповину перевязывают.
При нарушенном дыхании делают искусственное дыхание.
Воспаление пуповины (пупка) или пупочный сепсис
В норме культя пуповины подвергается сухому некрозу и на 4 – 8 день отпадает, пупок превращается в рубец и эпителизируется. При проникновении в пуповину инфекции из внешней среды, процесс мумификации задерживается (развивается влажная гангрена). Этому способствует и сосание телятами пуповины друг у друга.
Клинические признаки:
— пуповина отечна и безнена
— отек распространяется на низ живота
— повышена местная, а затем и общая температура
— процесс может осложниться пиемией (pyon – гной; haima – кровь), септикопиемией;
— культя мокнущая, гниющая, грязно-бурого цвета.
Прогноз: сомнительный, так как возможность сепсиса.
Лечение: пораженную культю удаляют, рану смазывают йодом, прижигают лялисом, карболовой кислотой, КМnO4, присыпают стрептоцидом.
В толщу брюшной стенки 4-5 уколов вокруг пупка 500 000 — 1000000 ЕД стрептомицина растворенного в 20 – 40 мл 0,25 % -го раствора новокаина. При образовании абсцесса его вскрывают.
Незаращение урахуса
Чаще наблюдается у телят, реже у жеребят и связано с сохранением мочевого протока в постфетальный период. У таких новорожденных через урахус (мочевой проток) постоянно выделяется моча. Вследствие этого раздражение вокруг пупа развивается воспалительный процесс с поражение кожи и культи пуповины.
Лечение: Пуповину перевязывают лигатурой, культю прижигают ляписом и покрывают дезинфицирующими мазями.
Гипотрофия новорожденных
Недостаток белка, минеральных веществ, витаминов и других питательных веществ в рационе матери, вызывает гибель зародышей и их рассасывание или недоразвитие плодов, а затем рождение хилых нежизнеспособных животных.
Э.И.Штейман писал: «Все животные нашего исходного стада выращенные в плохих условиях, так и не могли в последствии, даже при хороших условиях кормления, показать должную продуктивность. Однако выращенные от них телки уже на первом и втором отелах давали удои, равные или превышающие удои коров-матерей. Забота о молодняке начинается с момента оплодотворения коровы и не прекращается, не ослабевает до конца племенного использования ее».
У гипотрофированных телят:
– низкий живой вес
– вялость организма
– слабая реакция на раздражение
– слабая резистентность
Лечение: Компенсаторная терапия (витамины, иммуноглобулины), поят 5-6 раз, хороший уход, потом переводят в откорм. «Холодный метод выращивания».
Диспепсия новорожденных
Диспепсия – острое заболевание новорожденных телят, преимущественно молозивного периода, характеризующаяся расстройством пищеварения, нарушением обмена веществ, интоксикацией и обезвоживании организма.
Этиология: Может быть неинфекционная и инфекционная, хотя еще окончательно не выяснена. Большинство исследователей показывают, что ведущую роль играют нарушения обмена веществ у стельных коров (неполноценные рационы), нарушения в содержании и уходе за новорожденными, активизация условной микрофлоры.
Клиническая картина:
Различают три стадии болезни:
а) – простая диспепсия
Незначительное угнетение, ослабление аппетита, t – в норме. Основной симптом – усиление перистальтики, частая дефекация, каловые массы жидкие желтого цвета, кислого запаха, примеси слизи.
б) – токсическая диспепсия
Более тяжелое течение; сильное угнетение, аппетит отсутствует, дефекация частая, фекалии жидкие, много слизи; прогрессирует обезвоживание и интоксикация (глаза тусклые, западают орбиты), сердечная недостаточность.
в) – нарастание признаков обезвоживания и интоксикация, общая слабость; больной лежит, голова запрокинута, не реагирует на уколы, t — падает, слизистые бледные с синюшным оттенком. Большинство телят на этой стадии гибнет.
Диагностика: ставится комплексно с учетом данных биохимических исследований крови стельных коров, анализа кормления, санитарно-гигиенических условий, клинического обследования и лабораторных исследований.
Лечение: По следующей схеме
Пункт – 1. Режим кормления. В первый день болезни пропускают 1 – 2 выпойки молозива (вместо молозива 0,5 – 1,0 л физраствора, можно настои трав зверобоя, цветов ромашки, подорожника).
Пункт – 2. Улучшение пищеварения. С целью подавления гнилостных процессов назначают ацидофильную культуру АБК и ПАБК. Целесообразно применение «Лактолизата» для предотвращения образования казеиновых сгустков; на вторые сутки по 30-50 мл желудочного сока пополам с водой.
Пункт — 3. Подавление микрофлоры (антибиотики и другие антимикробные препараты). Омандомицин (8-10 тыс.ИЕ/ кг), хлортетрациклин (20 мг/кг, фуразолидон (7 мг/кг), аскорбиновая кислота (5 мг/кг) – препарат выпаивают за 30-40 мин до кормления 2 раза (1-3 дня). Хороший эффект при токсической диспепсии дают сульфадиметоксин, сульфамонометаксин, дибиомицин и др.
Пункт – 4. Прекращение обезвоживания организма и восстановление водно-солевого обмена. Лекарственные растворы МВА по Шарабрину.
Пункт – 5. Снятие интоксикации. В/В – 5 % р-р глюкозы по 300-500 мл 2 раза в день. П/к – 20—25 ед инсулина.
Целесообразно применение глубоких очистительных клизм (1,0 – 1,5 л 25 % соды питьевой в физрастворе 36 0 С). Промывание сычуга КмnO4.
Пункт – 6. Поддержание сердца (кордиамин, камфорное масло – п/к 2 мл 1-2 раза в день).
Пункт – 7. Повышение биологического тонуса
— цитрированная кровь лошади в/м – 2 мл на 1 кг массы, 2 раза.
— гидролизин А-103 п/к 1,5-2,0 мл на 1 кг
— гамма-глобулин – 0,8 – 1,0 мл на 1 кг
— витамины: В12 – 1-2 мкг на 1 кг, В1 – 0,05-0,1 г; кокарбоксилазу; вит. А – 200 тыс.ед., Д– 5 тыс. И.Е., тривит – 1,5-2 мл.
Пункт – 8. Создание нормального микроклимата.
Профилактика:
– полноценное кормление и правильное содержание стельных коров и нетелей
– создание условий для новорожденных, выполнение санитарно-зоогигиенических норм
– борьба с условнопатогенной микрофлорой
Лекция №30
«Акушерско-гинекологическая диспансеризация и ее значение в интенсификации животноводства»
В связи с интенсивным развитием животноводства на промышленной основе и концентрацией большого количества скота на ограниченных площадях на современном этапе существует острая необходимость повсеместного, постоянного и систематического контроля за здоровьем животных, своевременным проведением комплекса профилактических мероприятий, предупреждающих возникновение заболеваний и обеспечивающих высокую продуктивность и плодовитость сельскохозяйственных животных. Решению этих задач призвана способствовать диспансеризация скота на животноводческих фермах и комплексах.
Вопросы общей диспансеризации, групповой профилактики и лечения болезней нарушения обмена веществ крупного рогатого скота в нашей стране впервые были разработаны и усовершенствованы И.Г.Шарабриным, И.П.Кондрахиным, Д.Я.Луцким и др.
Цель диспансеризации – создание здоровых, высокопродуктивных стад для увеличения производства и повышения качества продуктов животноводства.
Разработанная ветеринарными специалистами система общей диспансеризации включает три этапа:
диагностический;
терапевтический;
профилактический.
Применение диспансерного обслуживания животных в полном объеме позволило ветеринарным специалистам нашей области, добиться значительных успехов в увеличении производства продуктов животноводства.
Наряду с общей диспансеризацией последние годы в практику животноводства все шире внедряется акушерско-гинекологическая диспансеризация. Она представляет собой непрерывный комплекс плановых диагностических, лечебных и профилактических мероприятий, способствующих предупреждению, раннему выявлению и лечению заболеваний половых органов и молочной железы, повышению оплодотворяемости и продуктивности крупного рогатого скота.
Акушерско-гинекологическая диспансеризация в скотоводстве как плановая система мероприятий по борьбе с бесплодием успешно применяется в разных регионах республики. Однако состояние воспроизводства крупного рогатого скота в ряде хозяйств Республики Беларусь вызывает сильную тревогу. Потери в воспроизводстве скота остаются высокими и ежегодно не дают приплода 20-30 % маточного поголовья.
Основными факторами снижения показателей воспроизводства животных являются:
1.– неудовлетворительные условия выращивания ремонтного молодняка, отставание в росте и развитии, несвоевременному осеменению;
2. – передержка в основном стаде животных, утративших хозяйственную ценность вследствие перенесенных заболеваний и бесплодия;
3. – плохой учет воспроизводства на фермах, убой беременных животных, скрытие падежа;
4. – недостаточное и неполноценное кормление животных, несоблюдение принципа дифференцированного кормления;
5. – нарушение технологии искусственного осеменения, низкий уровень подготовки специалистов по воспроизводству стада;
6. – отсутствие повседневного гинекологического контроля за маточным поголовьем, слабая организация зооветеринарной работы по определению бесплодия и беременности, предупреждению и лечению гинекологических заболеваний.
Яловость маточного поголовья в значительной мере ограничивает возможности интенсивного воспроизводства скота.
Слагаемые яловости, с учетом причин их обуславливающих можно разделить:
— абортировавшие коровы (2-3 %);
— коровы, давшие мертвый приплод (0,5 – 2 %);
— выбывшие на мясокомбинат стельные коровы (3 – 4 %);
— выбывшие на мясокомбинат не стельные коровы (выбракованные в первом квартале животные) (6-7 %);
— коровы с удлиненным межотельным периодом (до 10 %).
Гинекологическая диспансеризация – это не разовое мероприятие, а систематически проводимая работа по выявлению и лечению животных с патологией органов размножения и молочной железы. Проводится диспансеризация комиссионно с участием ветеринарного специалиста, зоотехника, заведующего фермой, специалистов по искусственному осеменению, доярки.
Акушерско-гинекологическая диспансеризация проходит по нескольким путям:
– Основная гинекологическая диспансеризация проводится в конце декабря или начале января. Она дает возможность квалифицированно подвести итоги по воспроизводству стада за прошедший год, своевременно выявить причины нарушения половой функции у коров и принять меры по профилактике бесплодия. При этом ставится цель осеменить всех отелившихся в конце года коров до 25 марта и получить от них приплод в текущем году.
– Сезонная гинекологическая диспансеризация проводится весной и осенью. Весенняя позволяет мобилизировать зооветеринарных специалистов на улучшение результативности осеменения коров в пастбищный период. Осенняя позволяет провести выбраковку животных с необратимыми патологическими изменениями половых органов.
– Текущая гинекологическая диспансеризация предусматривает ректальное обследование всех животных через два месяца после последнего осеменения, а также коров не проявляющих признаки половой цикличности в течение 30-40 дней после родов. Подвергают полному гинекологическому обследованию коров многократно перегулявших для выявления причин бесплодия, назначают соответствующее кормление, режим содержания. Проверяют соблюдение технологии искусственного осеменения, качество спермы на активность и выживаемость, ставят пробу на скрытый эндометрит. При установлении причины болезни назначают и проводят курс лечения, стимулируют охоту гормональными, витаминными препаратами или проведением ректогенетального массажа.
– Ранняя диспансеризация включает в себя клинический осмотр коров и нетелей в период сухостоя, при поступлении в родильное отделение, а также на 7-10 и 18-23 –й дни после отела. Внимание обращают на упитанность, здоровье, состояние шерстного покрова, костяка, копытного рога. Диспансеризация предусматривает ежедневный контроль за течением послеродовой инволюции половых органов, а также комплекса профилактических и лечебных мер.
Эффект от проводимой работы может быть достигнут только при условии ежедневной кропотливой работы с каждым новотельным животным.
В гинекологическую диспансеризацию помимо исследования полового аппарата входит биохимическое исследование сыворотки крови на содержание белка, кальция, фосфора, каротина, резервной щелочности. К мероприятиям, требующим постоянного внимания ветеринарных специалистов необходимо отнести витаминизацию коров сухостойного и послеродового периода, дополнение рационов сухостойных и новотельных коров микро- и макроэлементами, организацию квалифицированной акушерской помощи, контроль за соблюдением ветеринарно-санитарных правил искусственного осеменения.
План акушерско-гинекологического исследования
1. Регистрация:
а) дата регистрации г) порода ж) возраст
б) вид д) масть и приметы з) жив. масса
в) пол е) кличка и инв. № и) Ф.И.О. и адрес владельца
животного.
2. Анамнез:
2.1. Анамнез жизни животного (условия кормления, содержания и ухода)
2.2. Анамнез болезни животного:
а) когда заболело животное?
б) какими наиболее характерными признаками проявляется болезнь?
в) сколько заболело животных и наблюдались ли раньше аналогичные заболевания?
г) когда были последние роды, как они протекали и какая продолжительность времени от выведения плода до отделения последа?
д) не было ли аборта, патологических выделений из матки?
е) какая продолжительность течения послеродового периода?
ж) когда наблюдались первая течка и охота после родов?
з) сколько раз после родов животное приходило в охоту и сколько раз его осеменяли?
и) каким способом проводится искусственное осеменение?
3. Общее исследование:
3.1.Габитус:
а) телосложение, в) темперамент,
б) упитанность, г) положение тела в пространстве
3.2. Определение температуры тела;
3.3. Исследование шерстного покрова;
3.4. Исследование кожи;
3.5. Исследование лимфатических узлов;
3.6. Исследование слизистых оболочек.
4. Гинекологическое исследование:
4.1. Наружное исследование:
а) осмотр; б) пальпация; в) аускультация.
4.2. Внутреннее исследование:
а) вагинальное исследование:
— проходимость влагалищного зеркала: хорошая, затруднена, трудная;
— состояние слизистой оболочки: цвет, блеск, влажность, целостность, наличие на поверхности слизистой кровоизлияний, экссудата, язв, сыпи и т.д.;
— состояние влагалищной части шейки матки: расположение, форма, степень закрытия цервикального канала (закрыт, приоткрыт и на сколько), наличие и характер выделений из шейки матки (цвет, консистенция, запах, наличие примесей).
6) ректальное исследование;
— состояние матки: положение, величина (забирается в горсть руки или нет), состояние межроговой борозды, толщина и соотношение рогов матки, консистенция (дряблая, мягкая, упругая, плотная, твёрдая), ригидность, наличие в полости матки патологического содержимого (жидкость, мумифицированный плод и др.);
— характер и количество выделяемой слизи из матки при её массаже (цвет, консистенция, запах, наличие примесей);
— состояние яичников: положение, подвижность, величина, форма, консистенция, состояние поверхности яичников (гладкая, бугристая, наличие на поверхности фолликулов или жёлтых тел);
— состояние яйцеводов: в норме не прощупываются, при патологических состояниях в полости яйцеводов учитывается толщина и консистенция.
Источник