Кровотечение из межреберной артерии
Методика первичной хирургической обработки ран грудной стенки — рекомендации
В подавляющем большинстве проникающих ранений груди как огнестрельным, так и холодным оружием объем хирургического вмешательства заключается в первичной хирургической обработке раны и дренировании плевральной полости.
Хирургическая обработка колото-резаных ран груди не представляет технических трудностей и в первые часы после ранения, при отсутствии явных признаков загрязнения раны, она может быть ограничена обработкой раствором антисептика и наложением швов без иссечения краев и детальной глубокой ревизии.
В отличие от ранений холодным оружием, огнестрельные раны грудной стенки требуют тщательной хирургической обработки с удалением нежизнеспособных тканей, сгустков крови, инородных тел и свободно лежащих отломков ребер. Острые концы разбитых ребер резецируют и тщательно укрывают мягкими тканями. Если во время ревизии раны грудной стенки обнаруживается пересеченный реберный хрящ, его следует резецировать по двум причинам.
Во-первых, всякая рана изначально является инфицированной, а реберные хрящи чрезвычайно восприимчивы к инфекции. Во-вторых, пересеченные края ребер или хрящей из-за потери линейной упругости выпрямляются, и их невозможно сопоставить под прежним углом. Резекция небольших участков позволяет легко сопоставить края этих ребер или хрящей. При этом можно ограничиться скусыванием острых краев ребра без наложения швов, тем более что при подвижности краев одного ребра каркасная функция грудной стенки не страдает. Иногда кроме резекции поврежденного хряща приходится дополнительно резецировать и рядом расположенные хрящи. Особенно это касается ран в области реберной дуги.
При огнестрельных ранах, нанесенных с близкого расстояния (дробовое, помповое ружье), после иссечения нежизнеспособных тканей образуется большой дефект грудной стенки, который можно укрыть только после дополнительной мобилизации прилежащих мышц. В двух наших наблюдениях потребовалось отсечь диафрагму по месту ее прикрепления на протяжении 20-30 см и вновь фиксировать ее к грудной стенке на уровне четвертого и пятого межреберий, достигнув тем самым герметичности плевральной полости.
Повреждения таких крупных артерий грудной стенки, как межреберные и внутренние грудные, сопровождаются интенсивным наружным или внутриплевральным кровотечением. Лигирование межреберных артерий может быть непростым, особенно при пересечении задних отделов артерии, когда она идет в глубокой костной борозде или еще более кзади, у позвоночного столба, когда близость к аорте обусловливает высокое давление в ее просвете. В таких случаях приходится расширять доступ с целью выделения сосуда или накладывать прочные обвивные швы через ребро, туго их затягивая.
Межреберные мышцы в месте лигирования при этом смещаются в глубокую реберную бороздку, тампонируя ее вместе с межреберной артерий. При перевязке обеих концов межреберной артерии необходимо обращать внимание на рядом идущий межреберный нерв и стараться не захватывать его в лигатуру, чтобы избежать возникновения в послеоперационном периоде упорной невралгии.
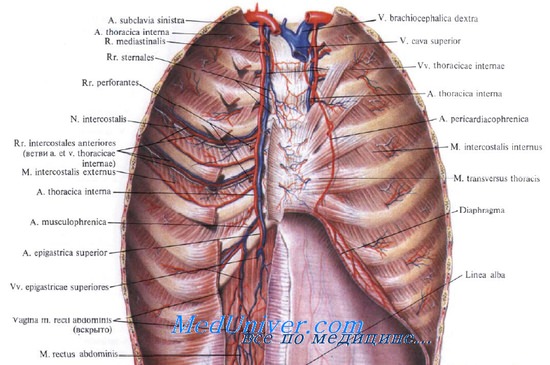
Внутренняя грудная артерия и другие сосуды грудной стенки. Вид сзади
При ранении внутренней грудной артерии временный гемостаз легко достигается прижатием сосуда пальцем к внутренней поверхности грудины. Окончательный гемостаз достигается не только путем лигирования обеих ее концов, но и рядом расположенных коллатералей с межреберными артериями. Несоблюдение этого правила может привести к так называемому вторичному кровотечению и необходимости повторной операции.
Тогда для надежной перевязки концов поврежденной артерии в некоторых случаях требуется иссечь 1-2 реберных хряща, чтобы обнаружить сократившиеся концы артерии.
При обнажении тканей передней грудной стенки в подключичной области следует помнить, что боковые поверхности первых ребер расположены горизонтально, а не вертикально, как у остальных ребер. На верхней поверхности первых ребер, позади бугорка Лисфранка, находится заметное вдав-ление, в котором проходит подключичная артерия вместе с нижним стволом плечевого сплетения. Кпереди от бугорка Лисфранка располагается подключичная вена, а чуть ниже ее, на уровне сочленения рукоятки и тела грудины, прикрепляется второе ребро.
Учитывая небольшой срок, прошедший с момента огнестрельного ранения, после промывания раны раствором антисептика на кожу можно наложить первичные швы. При локализации ран в области мышечных массивов и молочных желез (у женщин) рану следует дренировать по Редону. В подавляющем большинстве случаев эти приемы позволяют добиться заживления первичным натяжением. Следует подчеркнуть, что эта тактика входит в известное противоречие с положениями военно-полевой хирургии, однако в последнее время видные военные хирурги признают, что при наличии возможности постоянного наблюдения хирурга за состоянием огнестрельной раны показания к наложению швов могут быть значительно расширены.
Если при использовании диагностической видеоторакоскопии было выявлено повреждение сосудов грудной стенки, в подавляющем большинстве случаев гемостаз вполне достижим торакоскопическим путем. При обнаружении ранения межреберной артерии можно попытаться временно остановить кровотечение эндозажимом с коагуляцией проксимального и дистального отделов сосуда. Для окончательного гемостаза применяют обшивание и дотирование межреберных сосудов проксимальнее и дистальнее повреждения с проведением толстой плетеной нити с помощь иглы-стилета. Таким же образом накладывают перикостальные швы при наличии больших субплевральных гематом.
Остановка кровотечения из поврежденной внутренней грудной артерии может быть достигнута клипированием концов сосуда или их эндоскопическим лигированием, однако это удается не всегда.
В большинстве случаев умеренного кровотечения окончательным методом гемостаза является коагуляция раны грудной стенки. Если же попытки эндохирургического гемостаза не приводят к надежному результату, следует их прекратить и перейти к гемостазу снаружи, в ходе первичной хирургической обработки раны.
— Вернуться в раздел «травматология»
Оглавление темы «Тактика при ранениях»:
- Техника операции при ранении гортани и трахеи — хирургическая тактика
- Техника операции при ранении глотки и пищевода — хирургическая тактика
- Техника операции при ранении грудного протока — хирургическая тактика
- Техника операции при ранении плечевого сплетения — хирургическая тактика
- Техника дренирования клетчаточных пространств шеи — выбор методики
- Хирургическая обработка раны груди. Показания к торакотомии
- Хирургические доступы при ранениях груди — техника торакотомии
- Техника стернотомии при ранениях груди
- Техника перикардиотомии при ранениях груди — субксифоидный и чрездиафрагмальный доступы
- Методика первичной хирургической обработки ран грудной стенки — рекомендации
Источник
Гемоторакс — это патологическое состояние, обусловленное наличием крови в плевральной полости. Источником крови могут стать сосуды грудной стенки, легких, сердца, паренхимы легких или крупные сосуды. Хотя некоторые врачи утверждают, что показатель гематокрита менее 50 % успешно дифференцирует гемоторакс от геморрагического плеврита, большинство практикующих специалистов не согласны с таким утверждением. Гемоторакс, как правило, является следствием тупой или проникающей травмы. Гораздо реже он может стать осложнением болезни или развиваться спонтанно.
Причины развития гемоторакса и патогенез
Плевральная полость, которая находится между париетальным и висцеральным листами плевры, является, по сути, только потенциальным пространством. Кровотечение в этом пространстве может вызвать экстраплевральная или внутриплевральная травма.
- Экстраплевральная травма
Травматическое нарушение грудной клетки с вовлечением париетальной плевральной оболочки может вызвать кровотечение в плевральную полость. Наиболее вероятными источниками значительного или постоянного кровотечения из стенки грудной клетки являются межреберная и внутренняя грудная артерии. Аналогичные процессы в нетравматических случаях могут вызвать нечастые процессы болезни в пределах грудной стенки, например, костные экзостозы.
- Внутриплевральная травма
Тупая или проникающая травма с участием практически любой внутригрудной структуры может привести к гемотораксу. Массивный гемоторакс или обескровливающее кровоизлияние может возникнуть по причине травматизма и повреждения основных артериальных или венозных структур, содержащихся в грудной клетке или идущих от самого сердца. К таким сосудам можно отнести аорту и ее брахиоцефальные ветви, основные ответвления легочных артерий, верхнюю полую вену, брахиоцефальные вены, нижнюю полую вену, непарную вену и основные легочные вены.
Повреждение сердца может вызвать гемоторакс в случаях, когда между перикардом и плевральной полостью есть связь. Повреждение легочной паренхимы также чревато развитием гемоторакса, но такой феномен развивается, как правило, самопроизвольно, поскольку давление в легочных сосудах зачастую ниже. Травма легочной паренхимы чаще связана с пневмотораксом и результатами ограниченных кровоизлияний.
Гемоторакс в результате метастатического злокачественного заболевания развивается из опухолевых имплантатов, представленных потомками плевральной поверхности грудной клетки.
Заболевания грудной аорты и ее основных ветвей, таких как вновь образованные аневризмы или рассечения, составляют большой процент конкретных сосудистых аномалий, которые могут вызвать гемоторакс. Аневризмы других внутригрудных артерий, такие как внутренняя грудная артерия, были описаны как возможные причины гемоторакса, если имеет место повреждение стенок сосуда.
Разнообразие необычных врожденных аномалий легких, в том числе интра- и экстралобарные, наследственная телеангиэктазия и врожденные артериовенозные мальформаци, способны привести к гемотораксу.
Гемоторакс может возникнуть в результате патологического процесса в брюшной полости, если кровь из очага поражения может проходить через мембрану одного из хиатальных отверстий врожденного или приобретенного характера.
На тканевом уровне кровотечение в плевральную полость может происходить практически с любым нарушением тканей грудной стенки и плевры или внутригрудных структур. Физиологическая реакция на развитие гемоторакса проявляется в двух основных областях: гемодинамики и дыхания. Степень реакции гемодинамики определяется количеством и скоростью кровопотери.
Гемодинамические изменения изменяются в зависимости от количества кровотечений и быстроты кровопотери.
- Потеря крови до 750 мл (при 70-кг у человека) не должно вызывать значительного изменения гемодинамики.
- Потеря 750-1500 мл в такой же ситуации вызовет ранние симптомы шока — тахикардию, тахипноэ и уменьшение пульсового давления.
- Серьезные признаки шока с симптомами недостаточной перфузии происходят с потерей объема крови до 30 % или более 1500-2000 мл, поскольку плевральная полость человека способна вместить до 4 л крови или более. Поэтому обескровливание может происходить без внешних симптомов потери крови.
Объемное действие большого накопления крови в плевральной полости может затруднить нормальное дыхательное движение. При травматизме возможны нарушения вентиляции и оксигенации, особенно если они связаны с травмами грудной клетки.
Достаточно большие объемы крови в плевральной полости заставляют пациента испытывать одышку и могут провоцировать клиническое подтверждение тахипноэ. Объем крови, необходимый для развития этих симптомов, изменчив в зависимости от ряда факторов, в том числе органов, получивших ранение, степени серьезности травмы и основного легочного и сердечного резерва.
Одышка является распространенным симптомом в случаях гемоторакса, она развивается коварным образом, например, вторичным по отношению к метастатической болезни. Потеря крови в таких случаях не стоит так остро, лишь одышка часто преобладает среди жалоб пациента.
Кровь, которая поступает в плевральную полость, подвержена движениям диафрагмы, легких и других внутригрудных структур. Это приводит к некоторой степени дефибринации крови таким образом, что происходит ее неполное свертывание. В течение нескольких часов после прекращения кровотечения начинается лизис (растворение) сгустков, существующих в плевральной области.
Лизис красных кровяных клеток приводит к заметному увеличению концентрации белка в плевральной жидкости и увеличению осмотического давления в плевральной полости. Именно это повышенное давление производит осмотический градиент между плевральной полостью и окружающими тканями, который способствует транссудации жидкости в полость. Таким образом, незначительный и бессимптомный гемоторакс может прогрессировать в достаточно сложный симптоматический геморрагический плевральный выпот.
Два патологических состояния, связанные с более поздними стадиями гемоторакса:
- эмпиема;
- фиброторакс.
Результаты эмпиемы от бактериального загрязнения чаще характерны для нераспределенного гемоторакса. Если этот факт будет упущен и не пролечен, ситуация может привести к бактериемии и септическому шоку.
Фиброторакс развивается, если осаждения фибрина покрывают париетальную и висцеральные листы плевры. Этот процесс фиксирует легкие в одном положении, не давая им полностью расширяться. Стойкий ателектаз участков легких и снижение легочной функции являются характерными результатами этого процесса.
До сих пор наиболее распространенной причиной гемоторакса является травма. Проникающие травмы легких, сердца, крупных сосудов или грудной стенки — вот наиболее очевидные причины гемоторакса. Они могут быть случайными, умышленными или ятрогенного (лечебного) происхождения. В частности, центральный венозный катетер и дренирование плевральной полости приводят в качестве примера первичных ятрогенных причин.
Причины нетравматического или спонтанного гемоторакса
- Неоплазия (первичная или метастатическая).
- Патологические изменения крови, в том числе осложнения антикоагулянтами.
- Легочная эмболия с инфарктами.
- Плевральные спайки после спонтанного пневмоторакса.
- Буллезная эмфизема.
- Некротические инфекции.
- Туберкулез.
- Легочная артериовенозная фистула.
- Наследственная геморрагическая телеангиэктазия.
- Нелегочные внутригрудные сосудистые патологии, например, повреждения грудной аорты или аневризма внутренней грудной артерии.
- Интралобарный и экстралобарный секвестр.
- Патологии органов брюшной полости, например, киста поджелудочной железы, селезенки, аневризма артерии или гемоперитонеум.
- Менструации.
Некоторые истории болезни гемоторакса включают связанные расстройства, такие как геморрагическая болезнь новорожденных, болезнь Шенлейна-Геноха и бета-талассемия. Врожденные пороки развития кистозного адноматоида иногда приводят к гемотораксу. Случаи массивного спонтанного гемоторакса наблюдаются при болезни фон Реклингхаузена. Спонтанное внутреннее кровотечение из грудной артерии возможно у детей с IV типом синдрома Элерса-Данло.
Классификация и основные симптомы кровотечения в плевральную полость
Некоторые особенности гемоторакса служат основой его классификации. В зависимости от этиологии болезни, различают:
- травматический (при проникающих ранениях или закрытой травме грудной клетки);
- патологический (следствие различных заболеваний);
- ятрогенный (осложнение операций, плевральных пункций, катетеризации центральных вен и т. п.).
В зависимости от объемов, поступившей крови в плевральную полость:
- малый (до 500 мл) — кровь занимает только плевральные синусы;
- средний (от 500 до 1000 мл) — кровь достигает угла лопатки;
- большой, или тотальный, (более 1000 мл) — кровь занимает почти всю плевральную полость.
В зависимости от качества кровотечения:
- с прекратившимся кровотечением в плевральную полость;
- с продолжающимся внутриплевральным кровотечением.
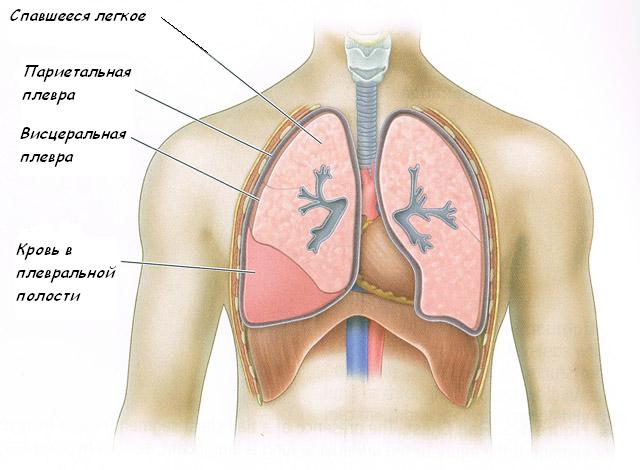
В зависимости от завершения процесса:
- свернувшийся гемоторакс;
- инфицированный гемоторакс.
В зависимости от области расположения кровотечения:
- апикальный (верхушечный);
- междолевой;
- наддиафрагмальный;
- паракостальный;
- парамедиастинальный.
Боль в груди и одышка являются общими симптомами гемоторакса. Клиническая картина и физические данные, связанные с расстройством в результате травматизма, широко варьируются в зависимости от некоторых моментов.
- Количества и скорости кровотечения.
- Наличия и тяжести основного заболевания легких.
- Характера и степени связанных травм и их механизмов.
Гемоторакс в сочетании с инфарктом легкого, как правило, предшествует клиническим данным, связанным с легочной эмболией. Менструальный гемоторакс является неспецифичной проблемой, связанной с грудным эндометриозом. Кровоизлияние в грудную клетку является периодическим, совпадающим с менструальным циклом пациентки.
При объективном медицинском осмотре тахипноэ является общим признаком. Можно отметить неглубокие вдохи. Результаты включают снижение ипсилатеральных звуков дыхания и тупых ударных шумов.
Если отмечается значительная системная потеря крови, возможно наличие гипотензии и тахикардии. Дыхательная недостаточность отражает как легочную недостаточность, так и геморрагический шок. Дети могут переносить травматический гемоторакс без костных переломов грудной клетки.
Гемоторакс редко является одиночным последствием при тупой травме грудной клетки. Почти всегда присутствуют травмы грудной клетки и легких.
Простые костные повреждения, состоящие из одного или нескольких переломов ребер, являются наиболее распространенными результатами травматизма грудной клетки. Незначительный гемоторакс может быть связан с переломами отдельных ребер, но часто остается незамеченным в течение физического осмотра и даже после рентгенографии грудной клетки. Такие небольшие повреждения редко нуждаются в лечении.
Комплексные травмы грудной стенки считаются те, при которых присутствует четыре и более последовательных одиночных переломов ребер. Эти типы травм связаны со значительной степенью повреждения грудной клетки, и часто являются причиной поступления больших объемов крови в пределах плевральной полости. Легочной ушиб и пневмоторакс обычно обнаруживаются параллельно.
Травмы в результате разрыва межреберных сосудов или внутренней молочной артерии могут привести к гемотораксу значительных объемов и серьезным нарушениям гемодинамики. Эти сосуды являются наиболее распространенным источником постоянного кровотечения в грудную и плевральную полости после травмы.
Поздний гемоторакс может произойти в некотором интервале после тупой травмы грудной клетки. В таких случаях первоначальная оценка, в том числе рентгенография грудной клетки, показывает как результат переломы ребер, без сопровождающей внутригрудной патологии. Тем не менее, в течение от нескольких часов до нескольких дней, гемоторакс и его симптомы проявляются в любом случае. Механизм, как полагают, заключен либо в разрыве гематомы грудной клетки в плевральную полость или смещении острых краев сломанного ребра с последующим разрушением межреберных сосудов во время дыхательных движений или кашля.
Крупные последствия гемоторакса обычно связаны с повреждением сосудистых структур. Нарушение или разрыв магистральных артериальных или венозных структур в грудной полости может привести к массовому или обескровливающему кровоизлиянию.
Гемодинамические проявления, связанные с массовым гемотораксом, сходны с таковыми при геморрагическом шоке. Симптомы могут варьироваться от легкой степени до глубокой, в зависимости от количества и скорости кровотечения в грудной полости, а также характера и тяжести сопутствующих травм.
Поскольку большие объемы крови будут сдавливать ипсилатеральную область легких, связанные с этим респираторные проявления будут включать тахипноэ и в некоторых случаях гипоксемию.
Разнообразие физических расстройств, могут позволить сосуществовать гемотораксу и тупой травме грудной клетки. Это может выглядеть в разном виде.
- Синяки.
- Боль.
- Нестабильность или крепитация при пальпации на переломах ребер.
- Деформация грудной стенки.
- Парадоксальные движения грудной стенки .
Диагностика гемоторакса
Вертикальная рентгенография грудной клетки является идеальным основным диагностическим исследованием при оценке гемоторакса. Дополнительные визуальные исследования, такие как УЗИ и компьютерная томография (КТ), иногда могут потребоваться для идентификации и количественного определения крови, которые слабо диагностируются на рентгенограмме.
В некоторых случаях нетравматического гемоторакса, особенно в результате метастатических плевральных имплантатов, пациенты могут показать признаки плеврита неясной этиологии, и гемоторакс не может быть идентифицирован, пока не будет установлен диагноз на первичные патологии.
В общем, с целью диагностики гемоторакса, могут быть использованы некоторые методы и процедуры
- Показатель гематокрита плевральной жидкости
Измерение гематокрита плевральной жидкости практически никогда не требуется у пациента с травматическим гемотораксом, но может быть эффективно для анализа кровяного выпота по нетравматическим причинам. В таких случаях плевральный выпот с разницей гематокрита более 50 % от циркулирующего гематокрита показывает гемоторакс.
- Рентгенография грудной клетки
Обычной вертикальной рентгенографии грудной клетки может быть достаточно для установления диагноза. Снимок показывает притупление в реберно-диафрагмальном угле или разделение по границам воздух-жидкость. Если пациент не может быть расположен в вертикальном положении, рентгенограмма лежачего положения может выявить верхушечные укупорки жидкости, окружающей верхние полюса легких. Боковая внелегочная плотность может свидетельствовать о жидкости в плевральной полости.
- Ультразвуковая эхография
Используется в некоторых травматологических центрах при начальной оценке гемоторакса. Даже с использованием рентгенографии грудной клетки и спиральной КТ некоторые травмы могут остаться незамеченными. В частности, у пациентов с проникающими травмами грудной клетки могут определяться серьезные травмы сердца и выпот в перикард, которые клинически порой трудно определить.
- Компьютерная томография
Грудная КТ играет определенную роль в оценке патологического состояния, особенно, если результаты рентгенографии неоднозначны или недостаточны.
Методы лечения, прогноз и возможные осложнения
При подозрении на внутриплевральное кровотечение в первую очередь должна быть выполнена рентгенография грудной клетки, желательно в вертикальном положении пациента. После подтверждения диагноза необходимо выполнить ряд неотложных хирургических процедур, поскольку кровь в плевральной полости может служить причиной геморрагического шока и дыхательной недостаточности. Кровь должна быть эффективно эвакуирована, чтобы предотвратить осложнения типа фиброторакса и эмпиемы.
Открытая хирургия на плевральной полости проводится незамедлительно
- Если объем дренированной крови из плевральной полости составил более 1000 мл крови.
- Продолжение кровотечения из груди, происходящее со скоростью 150-200 мл/ч в течение 2-4 часов.
- Как правило, необходимо переливание крови.
Поздние осложнения гемоторакса, в том числе остаточный тромбоз и сдавливание легких, требуют дополнительной хирургической обработки.
В дальнейшей терапии возможно применение ряда методов
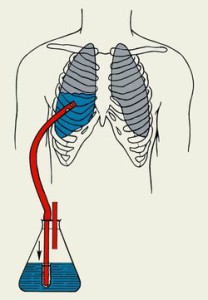
- Торакотомия Она является процедурой выбора для хирургического исследования грудной клетки, когда развивается массивный гемоторакс или наблюдается постоянное кровотечение. Во время хирургической разведки источник кровотечения находится под контролем.
- Внутриплевральный фибринолиз в виде помещения фибринолитических агентов выступает в целях эвакуации остаточных последствий гемоторакса в случаях, при которых начальное дренирование плевральной полости является недостаточным.
Что может стать осложнением гемоторакса?
- Отек легких после эвакуации крови из плевральной полости
Является редким осложнением. Сопутствующим фактором в развитии проблемы может стать гиповолемия.
- Эмпиема
Может развиваться, если сгусток крови становится вторично инфицированным. Это может произойти из сочетанных повреждений легких или от внешних источников, таких как проникающие объекты, вызвавшие первоначальную травму.
- Фиброторакс и сдавливание легких
Может развиваться, если осаждение фибрина происходит в запекшейся массе крови. Это может привести к постоянному ателектазу и снижению легочной функции. Процедура декортикации может быть необходима, чтобы разрешить расширение легких и уменьшить риск развития эмпиемы.
В настоящее время прогноз для пациентов, перенесших гемоторакс, благоприятный. Смертность, связанная с травматическим гемотораксом, напрямую связана с характером и тяжестью травмы. Заболеваемость также связана с этими факторами и рисками развития эмпиемы и фиброторакса. Эмпиема происходит приблизительно в 5 % случаев, а фиброторакс — примерно в 1 % случаев.
Краткосрочные и долгосрочные результаты для пациентов с нетравматическим гемотораксом непосредственно связаны с основной причиной гемоторакса.
Источник


