Кровотечение из мест инъекций у детей
Среди всех патологических состояний у детей особое место занимают геморрагические нарушения, что обусловлено потенциально высоким риском развития серьезных осложнений [1–3]. Причинами этого, как правило, являются поздняя диагностика и неадекватная терапия.
Несвоевременная нозологическая верификация геморрагического синдрома нередко обусловлена недооценкой анамнестических данных, некорректной трактовкой клинических проявлений, а также ошибками интерпретации результатов лабораторного обследования [1–4]. Кроме этого, в ряде случаев причиной поздно установленного диагноза является терминологическая путаница, в результате которой у практикующего врача-педиатра может сложиться ошибочное представление о возрастных ограничениях для определенных видов геморрагических нарушений.
Так, общепризнанный термин «геморрагическая болезнь плода и новорожденного» (код Р53 по МКБ-10) с формальных позиций должен применяться только в тех случаях, когда витамин-К-дефицитная коагулопатия выявляется в перинатальный период. В то же время доказано, что дефицит витамина К в организме ребенка клинически может манифестировать не только в период новорожденности, но и в последующие недели и даже месяцы жизни [5–9]. В этих случаях говорят о «поздней геморрагической болезни новорожденного». Однако корректность данного термина вызывает обоснованные сомнения, поскольку он применяется для обозначения геморрагического синдрома, проявившегося в постнеонатальный период. Ошибочная привязка дефицита витамина К только к периоду новорожденности создает предпосылки для игнорирования этих состояний при поиске причин геморрагических нарушений у детей в возрасте старше 1 мес. Недооценка роли витамин-К-дефицитных состояний в генезе геморрагического синдрома в постнеонатальном периоде может стать причиной поздней диагностики и риска развития серьезных осложнений. В качестве примера поздней верификации витамин-К-зависимой коагулопатии приводим собственное клиническое наблюдение.
Девочка в возрасте 1 мес. 11 дней с диагнозом «Гастродуоденальный рефлюкс? Эзофагит?» направлена участковым врачом-педиатром на госпитализацию в связи с частыми срыгиваниями и появлением прожилок коричневатого цвета в рвотных массах.
Из анамнеза известно: девочка от соматически здоровой женщины 26 лет. От первой беременности, протекавшей с токсикозом в I триместре. Роды 1-е, самостоятельные на 38 нед., физиологические. Масса тела при рождении – 3100 г, рост – 51 см. Оценка по шкале Апгар – 8–9 баллов. К груди приложена сразу после рождения. Грудь взяла активно. С 3-х сут жизни отмечена иктеричность кожных покровов, что было расценено как проявление физиологической желтухи. В родильном доме вакцинирована против туберкулеза и гепатита В. Выписана из родильного дома на 4-е сут в удовлетворительном состоянии.
Девочка с рождения на грудном вскармливании в свободном режиме. Прибавка массы тела за первый месяц жизни составила 1100 г. На фоне грудного вскармливания с первых дней жизни отмечались необильные срыгивания после кормления, расцененные как проявления младенческой регургитации, терапия не проводилась. В течение 3 нед. у ребенка сохранялась желтушность кожных покровов с постепенным угасанием. За 1 нед. до госпитализации срыгивания участились.
При поступлении в отделение состояние ребенка средней тяжести. Умеренно выраженная вялость. Кожные покровы бледные. На левом плече и в области левой груди плотноватые подкожные узелки до 1,0 и 0,5 см в диаметре соответственно (со слов матери – «из-за застежек-клипсов на распашонке»). Слизистые влажные, чистые. Тоны сердца звучные, ритмичные, нежный систолический шум на верхушке. В легких дыхание пуэрильное. Живот мягкий, доступен глубокой пальпации. Печень +1,0 см. Стул самостоятельный, кашицеобразный, с небольшой примесью слизи. Мочеиспускание свободное. Очаговая и менингеальная симптоматика отсутствует. В рефлюктате – скудные прожилки крови.
При поступлении проведены исследования клинического и биохимического анализов крови, общего анализа мочи, УЗИ внутренних органов с дополнительной оценкой функционального состояния гастроэзофагеальной области (водно-сифонная проба). При этом была выявлены легкая нормохромная, нормоцитарная анемия: HGB 106 г/л, RBC 3,4х1012, MCV 81 фл, MCH 26,1 пг, ЦП 0,93, умеренно выраженный тромбоцитоз: 612х109. В биохимическом анализе крови отмечены незначительная гипербилирубинемия (общий билирубин – 30 мкмоль/л, прямой – 7 мкмоль/л) и умеренное повышение ЛДГ (1020 ед./л). Данные УЗИ внутренних органов свидетельствовали об отсутствии гастроэзофагеального рефлюкса, халазии и пилоростеноза.
В течение 1 сут пребывания ребенка в отделении обратили внимание на продолжающееся кровотечение из мест забора крови для исследований. Учитывая сохраняющийся геморрагический синдром (кровотечение из мест инъекций, прожилки крови в рвотных массах) ребенку были проведены (сito!) клинический анализ крови с ретикулоцитами, нейросонография и коагулограмма. Одновременно детально проанализировали анамнез и клинические данные, что позволило дополнительно выявить следующее:
– отсутствие геморрагических заболеваний в семье;
– в период беременности и после родов (данный временной период изучали, учитывая вскармливание ребенка исключительно грудным молоком) мать не получала лекарственные препараты, которые могли бы повлиять на гемостаз;
– менадиона натрия бисульфит ребенку в роддоме не вводился;
– прожилки крови в рефлюктате появились еще за 1 нед. до госпитализации;
– четко ограниченное изменение цвета кожи (по типу «синячков») до 0,5 и 1,0 см в диаметре над «узелками» в области соска грудной железы слева и левого плеча. При пальпации указанного опухолевидного образования в области левой грудной железы обнаружено геморрагическое отделяемое из соска. После оттока геморрагического отделяемого «узелок» перестал пальпироваться, но ограниченная синева кожи в этом месте сохранилась. Все это позволило рассматривать выявленные «узелки» как подкожные гематомы, которые мама трактовала как проявление травматизации кожи застежками-клипсами детской одежды.
С учетом продолжающегося кровотечения и появившихся клинических признаков анемизации сразу после забора крови была начата неотложная посиндромная терапия: в/в введение менадиона натрия бисульфита (1 мг/кг), свежезамороженной плазмы (СЗП) (20 мл/кг), наложена давящая повязка на места инъекций с гемостатической губкой.
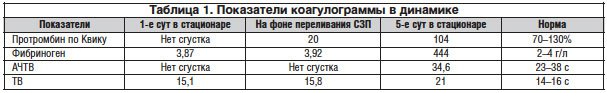
Анализ результатов проведенного (сito!) обследования позволил выявить изменения в клиническом анализе крови в виде появления гипохромной гиперрегенераторной анемии средней тяжести (Нв – 88 г/л, эритроциты – 3,2х1012, цветной показатель – 0,83, ретикулоциты – 5,3%), сохраняющийся тромбоцитоз (621х109) и нормальный уровень длительности кровотечения (по Дуке – 2 мин). При этом по данным коагулограммы обращало на себя внимание отсутствие коагуляции по внутреннему (активированное частичное тромбопластиновое время (АЧТВ) – нет сгустка) и внешнему (протромбиновый индекс – нет сгустка) путям свертывания при нормальных уровне фибриногена (3,81 г/л) и конечном этапе свертывания (тромбиновое время (ТВ) – 15,1 с) (табл. 1). Данные нейросонографии позволили исключить интракраниальные геморрагические изменения.
Полученные результаты лабораторного обследования позволили диагностировать нарушение плазменного гемостаза по типу витамин-К-зависимой коагулопатии. В пользу этого свидетельствовали:
– отсутствие нарушений первичного гемостаза (не было выявлено ни тромбоцитопении, ни пролонгации кровотечения по Дуке);
– наличие нарушений только тех звеньев вторичного гемостаза, функциональная активность которых определяется витамином К. Так, имела место выраженная гипокоагуляция по внутреннему и внешнему путям свертывания, в то время как фибриноген и ТВ оставались в пределах нормы.
Таким образом, данные анамнеза, клиническая картина и результаты обследования позволили верифицировать позднюю геморрагическую болезнь новорожденного, что определило необходимость продолжить терапию менадиона натрием бисульфитом еще в течение последующих 3 дней. При этом следует подчеркнуть, что геморрагический синдром у ребенка был купирован после введения СЗП, в то время как полная нормализация показателей коагулограммы произошла только после окончания курса лечения менадиона натрием бисульфитом (табл. 1).
С учетом того, что дефицит витамина К в организме ребенка мог быть обусловлен не только алиментарным фактором (исключительно вскармливание материнским молоком, характеризующееся низким содержанием витамина К), но и его недостаточным синтезом эндогенной микрофлорой кишечника, а также нарушением его утилизации в кишечнике, были проведены дополнительные обследования. Клинических и лабораторных признаков холестаза и мальабсорбции выявлено не было. Это позволило в качестве основных провоцирующих факторов развития витамин-К-зависимой коагулопатии у данного пациента рассматривать отсутствие профилактического введения менадиона натрия бисульфита в раннем неонатальном периоде и исключительно грудное вскармливание.
Заключительный диагноз: основной – «Поздняя геморрагическая болезнь новорожденного»; осложнения – «Постгеморрагическая анемия средней тяжести»; сопутствующий – «Младенческая регургитация». Амбулаторно рекомендовано продолжение грудного вскармливания при соблюдении мамой рациональной диеты для кормящих женщин и ежедневном приеме поливитаминных препаратов. С целью коррекции анемии назначен полимальтозный комплекс 3-валентного железа (5 мг/кг/сут по элементарному железу) для приема в течение 1 мес. с последующим контролем показателей клинического анализа крови.
Представленный клинический случай свидетельствует о необходимости настороженности врача-педиатра к любым, даже самым минимальным, геморрагическим проявлениям, особенно у детей раннего возраста. При этом замена широко используемого термина «поздняя геморрагическая болезнь новорожденного» на «витамин-К-зависимую коагулопатию» позволит избежать ошибочной привязки витамин-К-дефицитных состояний исключительно к неонатальному периоду. Включение указанного патологического состояния в перечень возможных причин геморрагического синдрома у детей независимо от их возраста позволит своевременно верифицировать диагноз и назначить адекватную терапию.
Литература
1. Баркаган Л.З. Нарушения гемостаза у детей. М., 1993.
2. Nelson Textbook of Pediatrics, 19th Edition /R.M. Kliegman, B.M. Stanton, J. St. Geme, N. Schor, R.E. Behrman. New York, London: Elsevier Inc., 2014.
3. Детские болезни / под ред. Н.П. Шабалова / 6-е изд. СПб.: Питер, 2009.
4. Долгов В.В., Свирин П.В. Лабораторная диагностика нарушений гемостаза. М.: Триада, 2005.
5. Шабалов Н.П. Геморрагические расстройства у новорожденных / В кн.: Неонатология.
В 2-х тт. / 3-е изд., испр. и доп. М.: МЕДпресс-информ, 2004. Т. 2. С. 208–223.
6. Неонатология. Национальное руководство. Крат. изд-е / под ред. Н.Н. Володина. М.: ГЭОТАР-медиа, 2013.
7. Takahashi D., Takahashi Y., Itoh S. et al. Late vitamin K deficiency bleeding in an infant born at a maternity hospital // Pediatr Int. 2014 Jun. Vol. 56 (3). Р. 436.
8. Van Winckel M., De Bruyne R., van de Velde S., van Biervliet S. Vitamin K an update for the paediatrician // Eur J Pediatr. 2009 Feb. Vol. 168 (2). Р. 127–134.
9. Hubbard D., Tobias J.D. Intracerebral hemorrhage due to hemorrhagic disease of the newborn and failure to administer vitamin K at birth // South. Med. J. 2006. Vol. 99 (11). Р. 1216–1220.
Источник
Специалистам / Методические пособия / Методические пособия (статья)
Первая помощь при кровотечениях у детей
Статья |
22-05-2018, 15:36
|
 Кровотечения у детейКровотечение возникает в результате нарушения целостности кровеносного сосуда. Кровотечения бывают первичные (возникают непосредственно после повреждения сосуда) и вторичные (через некоторое время после остановки кровотечения).
Кровотечения у детейКровотечение возникает в результате нарушения целостности кровеносного сосуда. Кровотечения бывают первичные (возникают непосредственно после повреждения сосуда) и вторичные (через некоторое время после остановки кровотечения).
Виды кровотечения и способы его остановки
Виды кровотечения
Артериальное кровотечение характеризуется интенсивной пульсирующей кровяной струей алого (ярко красного) цвета (кровь в артериях насыщена кислородом), высота которой меняется с каждой пульсовой волной.
Венозное кровотечение характеризуется равномерным вытеканием крови бурого (темно-красного) цвета (в венозной крови малое содержание кислорода и большое содержание углекислоты).
Капиллярное кровотечение, как правило, является смешанным, поскольку повреждены мелкие артерии и вены.
Паренхиматозное кровотечение возникает при повреждениях легких, печени, почек и селезенки. По признакам кровотечение похоже на капиллярное, однако гораздо опаснее, поскольку в этих органах кровеносные сосуды не спадаются.
В зависимости от места повреждения кровотечения делят на внутренние (кровоизлияние происходит в полости, ткани, органы) и наружные (из поврежденного сосуда кровь вытекает наружу). При внутренних кровотечениях кровь может изливаться в брюшную и грудную полости, полость сустава, околосердечной сумки и др). Также кровотечения могут возникать и из разных полостей: носовой полости, легких, желудка, женских половых органов, мочевыводящих путей, заднего прохода. Случаются и скрытые кровотечения, которые обнаруживаются с помощью лабораторных исследований.
У детей часто наблюдаются спонтанные носовые кровотечения при разных инфекционных заболеваниях (грипп, ОРВЗ, рожистое воспаление, брюшной тиф, корь, скарлатина, дифтерия и др) и заболеваниях органов кроветворения (анемия, геморрагические диатезы, гемофилия и др).
В детском возрасте кровопотери переносятся тяжело, так как у детей недостаточно развиты компенсаторные возможности организма. Например, для 1-летнего ребенка кровопотеря в объеме 200 мл представляет серьезную опасность. А быстрая потеря 1/3 общего количества циркулирующей крови представляет для ребенка смертельную опасность.
В большинстве случаев причиной смертности при кровотечениях у детей является резкое снижение количества жидкости в сосудах, что приводит к значительному снижению кровяного давления, а также острому дефициту кислорода и питательных компонентов в миокарде (сердечной мышце) и головном мозге.
Первая помощь при кровотечениях
В случае возникновения кровотечения очень важно предпринять все необходимые меры для его временной остановки, пока больному не будет оказана квалифицированная медицинская помощь. Такие меры носят характер неотложной помощи, которая должна оказываться на месте.
Для временной остановки кровотечения можно применять разные способы:
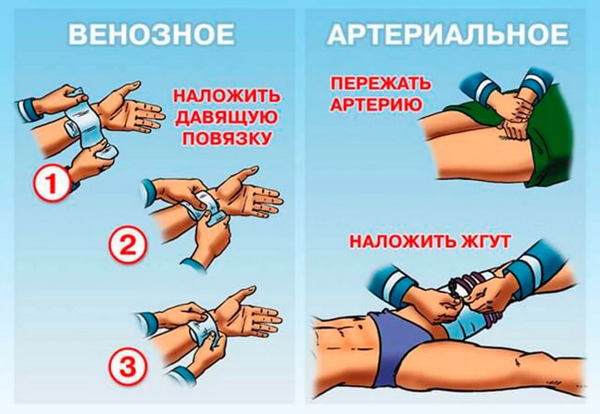
— прижатие места кровотечения давящей повязкой: на место кровотечения накладывается стерильная марля (предварительно сложенная несколько раз), на которую кладут слой ваты и туго закрепляется круговым бинтованием (вместо стерильного материала можно использовать чистый кусок ткани);
— приподнятое положение поврежденной конечности помогает остановить венозное кровотечение за счет снижения кровенаполнения;
— пальцевое прижатие главных (магистральных) артериальных стволов непосредственно к близлежащей кости (например, сонную артерию следует прижимать к поперечным отросткам шейных позвонков или к внутреннему краю грудино-ключично-сосцевидной мышцы); проводится в случае повреждения крупных сосудов;
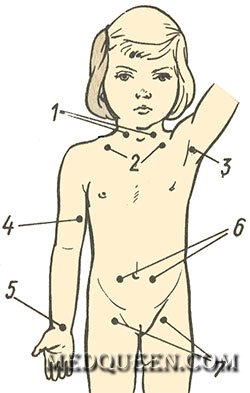
Пальцевое прижатие в местах главных артериальных стволов
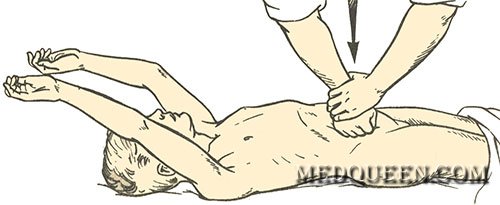
Прижатие брюшной аорты
— максимальное сгибание или переразгибание в суставах поврежденной конечности (например, при повреждении подключичной или подкрыльцовой артерии оба локтя с согнутыми предплечьями отводят назад и фиксируют повязкой);
— круговое перетягивание жгутом поврежденной конечности выше места кровотечения (например, жгутом Эсмарха или закруткой). Жгут Эсмарха накладывают поверх одежды (или какого-то куска ткани), чтобы не повредить кожу, перед наложением жгут нужно растянуть, сделать 2-3 оборота вокруг поврежденной конечности, с некоторой силой сдавливая мягкие ткани. Затем концы жгута закрепляют с помощью крючка или цепочки (или просто связывают их узлом). Отметим, что при накладывании жгута первый тер должен быть самым тугим. При правильном наложении жгута прекращается кровотечение и исчезает периферический пульс на поврежденной конечности. Сразу после наложения жгута необходимо сделать запись, в котором указывается точное время его наложения (запись можно сделать прямо на конечности, одежде, прикрепленном листе бумаги и др). Жгут можно накладывать не более чем на 2 часа, затем, если больного не удалось доставить в медицинское учреждение, жгут ослабляют на некоторое время;
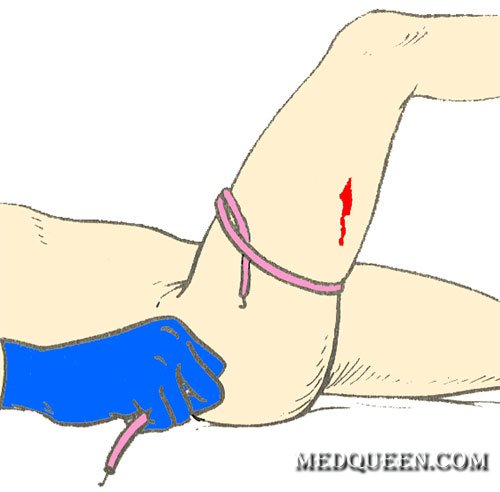
Наложение жгута Эсмарха
— томпонада заключается в введении в полость раны стерильного тампона (длинной стерильной марлевой повязки), таким образом заполняя всю полость раны, поверх накладывается обычная ватно-марлевая повязка.
Источник
В чем состоит опасность детских кровотечений
 Потеря крови возникает из-за травмирования кровеносных сосудов. Ее основная опасность в большой потере жизненно важной для организма жидкости и именно поэтому кровопотеря должна быть своевременно прекращена. Если травмированы крупные сосуды, то потеря крови может оказаться невосполнимой и стать причиной гибели человека. Крайне опасны кровопотери у малышей.
Потеря крови возникает из-за травмирования кровеносных сосудов. Ее основная опасность в большой потере жизненно важной для организма жидкости и именно поэтому кровопотеря должна быть своевременно прекращена. Если травмированы крупные сосуды, то потеря крови может оказаться невосполнимой и стать причиной гибели человека. Крайне опасны кровопотери у малышей.
Кровотечения у детей: виды
- Капиллярное. Происходит из-за ранения мелких сосудов, кровь истекает каплями, обычно проходит само.
- Артериальное. Основным симптомом является бьющая фонтаном струя крови яркого цвета. Очень опасно и требует немедленной помощи.
- Венозное. Поток крови выглядит непрерывно и медленно, цвет – темно красный. В некоторых случаях в травмированную вену может попадать воздух, что станет причиной гибели пострадавшего.
- Паренхиматозное. Возникает из-за повреждения внутренних органов.
Кровотечения делятся на внутренние и наружные:
- Наружное является следствием травмирования тканей, слизистых оболочек.
- Внутренняя кровопотеря начинается при повреждениях груди и живота. В этом случае кровь истекает в брюшную полость. Если имеется травма головы, то кровоизлияние может происходить в мозг.
Каковы признаки большой кровопотери?
Один из второстепенных симптомов – обморок. Это состояние может быть обусловлено болевым шоком или стрессом.
Наружную кровопотерю обнаружить не сложно, стоит лишь освободить ребёнка от одежды. Определить объёмы потери крови можно на глаз, учитывая рост и вес больного.
Если травма тяжёлая, может образоваться внутренне кровотечение, которое сложнее определить самостоятельно.
Обычно ребёнок, потерявший много крови бледен, выглядит вялым и ослабленным, говорит о «мушках» в глазах и просит попить. Если проверить пульс, то он частый и ненаполненный, давление стремительно падает.
Первая помощь детям при различных кровотечениях
Первая помощь при капиллярном кровотечении у детей
При капиллярном кровотечении, кажется, что кровь сочится как из губки. Если пострадавший не страдает плохой свёртываемостью крови, то такая проблема пройдёт сама собой.
В этом случае потеря крови небольшая и её можно легко остановить обычной повязкой. Единственно, что стоит учесть – нельзя прикладывать к повреждённой ткани вату или махровую ткань. Во-первых, – ворсинки ткани могут нести бактерии, которые вызовут воспалительный процесс, а во-вторых, этот материал присохнет к ране и его будет сложно удалить.
Артериальное кровотечение у детей
Это крайне опасное состояние, потому что от высокого давления в крупных сосудах кровь изливается мощными толчками, и счёт идёт буквально на минуты. Если быстро не остановить кровь, может наступить шоковое состояние из-за ухудшения снабжения мозга, лёгких и сердца.
Для прекращения артериальной кровопотери выше области ранения тканей накладывается жгут. Под него размещают кусок ткани, чтобы не травмировать кожные покровы. В качестве жгута берут пояс, платок или трубку из резины. Его стягивают до момента прекращения пульсации в периферических сосудах. Слишком плотно затянутая жгутовая повязка рискует повредить нервы и привести к параличам, а слабая – может способствовать усилению течения крови.
После установки жгута ребёнка следует срочно доставить в больницу, жгут можно оставить не более чем на час, иначе есть риск потери конечности.
Бывают ситуации, когда нет ничего подходящего: ни пояса, ни галстука. В этой ситуации необходимо пальцами сильно прижать место выше травмы. Детям до трёх лет не рекомендуют накладывать жгутовую повязку, потому что ткани маленьких конечностей быстро мертвеют.
Самая опасная травма – ранение шеи. В этом случае придется пальцами прижать сонную артерию ниже раны. Для остановки крови на голове все раны прижимаются снизу.
Первая помощь при венозном кровотечении
Кровопотеря из вены не менее опасна. Венозная жидкость течёт медленно, она темно-красного оттенка. Для прекращения истечения крови накладывают давящую повязку. Она состоит из стерильного бинта и слоя ваты, все это туго перебинтовывается.
Так же, как и в случае с травмированием артерии, нужно срочно обратиться к врачу. Рану придется зашить и обработать дезинфицирующими средствами.
Возможно, назначат пройти противостолбнячную терапию.
Первая помощь при наружных кровотечениях у ребёнка

Первая помощь при носовом кровотечении у детей
Кратковременное кровотечение из носа не опасно для ребёнка Чаще всего это происходит из-за ушиба переносицы. Иногда кровь из носа идёт при физическом усилии или повышенной температуре. Возможно, малыш просто повредил тонкий сосуд в носу пальцем.
Для остановки крови в ноздри нужно заложить ватные турунды, смоченные перекисью водорода, и слегка зажать нос. Если это не помогает, можно уложить ребёнка и применить ледяной компресс на переносицу. Не стоит запрокидывать голову ребёнка, кровь пойдёт в горло и помешает дышать.
Первая помощь при внутреннем кровотечении у детей
Внутренняя кровопотеря опасна тем, что ее трудно диагностировать. Видимых признаков потери крови нет, есть столько второстепенные симптомы: слабость, сонливость, апатия, обморок. Излияние крови в полость лёгких, живота, внутримышечное пространство представляет серьёзную угрозу жизни.
Существует классификация внутренних кровотечений по разным признакам.
По причинам:
- Механическое (травмы);
- Коррозивное (опухолевые процессы);
- Диапедезное (при цинге и сепсисе).
По виду травмирования сосудов:
- Артериальное;
- Смешанное.
- Капиллярное;
- Венозное;
По локализации:
- Желудочно-кишечное;
- Плевральное (пневмоторакс);
- В область сердечной мышцы (гемоперикард);
- В полость суставов и мышц.
Самое опасное из перечисленных – истечение крови в область живота. Оно появляется из-за травмирования внутренних органов при ударе или падении.
Лёгочная кровопотеря возникает из-за перелома рёбер, которые травмирую крупные сосуды в лёгких.
Ещё одно угрожающее для жизни состояние – кровотечение по причине черепно-мозговой травмы. Даже малый объем жидкости может спровоцировать сдавление мозга и привести к трагичным последствиям.
Легочное кровотечение
Могут начаться не только при травме, но при заболеваниях крови, воспалении легких. Даже удар футбольным мячом может спровоцировать развитие кровопотери.
Один из тревожных симптомов – выделение крови при кашле. Следует сразу вызвать скорую, а до её приезда уложить ребёнка в полу сидячем положении и положить на грудь лед. Главное в этот момент – не нервничать самим и успокоить ребёнка, потому что резкие движения и плач могут усугубить ситуацию. Нельзя давать горячее питье.
Желудочно-кишечное кровотечение у ребенка
Причиной желудочно-кишечной кровопотери у ребёнка может стать проглоченный острый предмет. Крайне редко потеря крови возникает из-за болезни, чаще всего причиной является травматическое повреждение.
Основной симптом – рвота с примесью крови. Ребёнок ощущает слабость, может упасть в обморок. До приезда скорой следует уложить ребёнка в кровать на высокие подушки, приложить на верх живота лед. В случае рвотных позывов нужно развернуть голову ребёнка набок, так рвота не попадет в лёгкие. Воду и еду давать не стоит, разрешается дать пососать кусочек льда.
Признаком кровопотери в кишечнике является кровь в кале. Даже если крови было немного, следует обратиться за врачебной помощью. Такое кровотечение может быть признаком опасного заболевания. До приезда врача на живот накладывают холодный компресс и не дают ребенку еды и воды.
Похожие статьи:
Кровотечение из носа у ребенка
У ребенка пошла кровь
Кровоизлияние у новорождённого
Как остановить кровь у ребенка
Наложение жгута при артериальном кровотечении
Источник