Кровотечение из глотки и трахеи
Спонтанные кровотечения из гортани и трахеи наблюдаются нечасто. Чаще приходится наблюдать небольшую примесь крови в мокроте при остром геморрагическом ларингите, нередко возникающем при гриппе. Разрывы слизистой оболочки гортани могут наблюдаться и при других воспалениях гортани, а также в результате функциональной травмы голосовых связок: внезапный крик, чрезмерное напряжение голосовых связок у певцов, ораторов, командиров и т. д. Этот разрыв слизистой оболочки чаще происходит по краю голосовой связки, отсюда же происходят и последующие кровотечения.
Иногда гортанные кровохарканья наблюдаются при менструациях и беременности. Описаны также редкие случаи более обильных гортанных кровотечений от разрыва сосудов ангиоматозных небольших опухолей гортани и трахеи.
Расширенные варикозные вены трахеи в старческом возрасте и у больных с пороками сердца, заболеванием легких, циррозом печени, хроническим нефритом могут также иногда быть источником гортанных или трахеальных кровотечений.
Гемофилия и другие заболевания крови нередко сопровождаются кровотечением или кровохарканьем из гортани и трахеи. Мокрота с кровью также может наблюдаться при образовании туберкулезных или раковых язв гортани. В ряде случаев кровохарканье может быть первым симптомом туберкулеза легких.
Диагноз основывается на анамнезе (острый катар гортани): внезапная потеря голоса, которая связана с повышенным напряжением его, и выделение небольшого количества чистой крови. При помощи ларингоскопии в таких случаях устанавливают локализацию кровоизлияния (чаще в области голосовых складок).
Кровотечения или кровохарканья из глотки и особенно из гортани и трахеи могут наблюдаться при многих заболеваниях (главным образом внутренних органов).
Дифференциальная диагностика таких кровохарканий представляет определенные трудности для отличия их от легочных и других кровотечений, тем более что при сильных кровотечениях нежелательно подвергать больного перкуссии, аускультации, ларингоскопии и рентгенографии из-за опасности возобновления кровотечения.
Следует также не забывать, что нередко кровохарканье может быть первым симптомом туберкулеза легких, которое возникает внезапно при кажущемся полном благополучии, и только последующим исследованием определяется наличие свежего инфильтрата, указывающего на туберкулезный процесс, протекавший до того скрытно.
Для глоточных кровохарканий характерна слизисто-кровянистая мокрота, выделяемая без кашля, в то время как при легочных кровотечениях кровь имеет пенистый характер и выделяется при кашле, причем она светло-красного цвета.
Лишь при массивных кровотечениях из легких кровь изливается без кашля и отсутствует пенистость. Кровь из легких обычно очень долго не свертывается. Длительные кровохарканья, продолжающиеся в течение многих недель, также свидетельствуют против легочных кровотечений туберкулезной этиологии.
Из других патологических процессов в легких, которые могут быть причиной кровотечений, следует упомянуть об инфаркте легких, бронхоэктатической болезни, пневмосклерозе и раке легкого.
Кровохарканья при геморрагических диатезах с нарушением проницаемости сосудистых стенок также в большинстве случаев имеют скудный характер и могут возникать из любых участков слизистой оболочки дыхательного тракта, в том числе и из легких.
Лечение
С целью щажения гортани рекомендуются молчание, не слишком горячая пища, свежий воздух. Если источником кровохарканья является воспаленная слизистая оболочка гортани или трахеи на ограниченных участках с варикозным расширением сосудов, то их можно прижечь путем смазывания 10 — 20% раствором нитрата серебра, трихлоруксусной кислотой или электрокаутером.
Только при очень серьезных кровотечениях из гортани и верхней части трахеи, где общее лечение оказывается недостаточно эффективным, т. е. в крайних случаях, может потребоваться нижняя трахеотомия и тампонада гортани и трахеи.
Средства общей терапии зависят от характера основного заболевания. В основном они изложены при описании лечения носовых кровотечений. Из местных средств при кровохарканьях из глотки и гортани нередко рекомендуют глотать кусочки льда, что вызывает рефлекторный спазм сосудов. Одновременно прикладывают грелки к ногам, в необходимых случаях предписывают постельный режим, запрещают резкие движения и другие физические напряжения.
Прогноз кровотечений и кровохарканий нетуберкулезной этиологии благоприятный. У лиц с общими заболеваниями (рак легкого, пороки митрального клапана, цирроз печени и т. д.) прогноз определяется течением основного заболевания.
Круп ложный
Смотрите – Ларингит острый подскладочный.
«Справочник по оториноларингологии», А.Г. Лихачев
Источник
Глоточное кровотечение
Причины. Огнестрельные и неогнестрельные ранения глотки, в т.ч. ятрогенные после аденоидэктомии, тонзилэктомии, юношеские ангиофибромы, ангиомы, распадающающиеся злокачественные опухоли, варикозно расширенные вены небных дужек, задней стенки глотки, корня языка, нарушение свертывающей системы крови.
Симптомы. Выделение свежей крови из полости рта, иногда из полости носа. Возможны кашель, рвота с примесью измененной темной крови. Источник кровотечения выявляют при орофарингоскопии. Обычно видно свежую кровь, стекающую по задней стенке глотки и мягкому небу, а также кровь из миндаликовых ниш, следы крови на языке.
Осложнения. Геморрагический шок, постгеморрагическая анемия.
Первая врачебная помощь. Больного помещают на бок, прикладывают холод на область шеи, назначают кровоостанавливающие препараты. По показаниям выполняют тампонаду носоглотки (заднюю тампонаду носа), прижимают кровоточащую рану в ротоглотке (миндаликовая ниша) марлевым тампоном на зажиме с растворами кровоостанавливающих препаратов, гемостатической губкой. Пострадавшего срочно эвакуируют в оториноларингологическое отделение.
Специализированная помощь оказывают с учетом этиологического фактора, локализации кровотечения, степени кровопотери, тяжести состояния пациента, эффективности предшествующего лечения.
Для этого повторно производят аденоидэктомию, тампонаду носоглотки, лигирование сосудов, наложение тонзиллокомпрессора, прошивание миндаликовых ниш кетгутом, воздействуют на кровоточащие участки физическими факторами – электрокоагулятором, криоаппликатором, низкочастотным ультразвуком, высокоэнергетическим лазером, радиоволной.
Остановка кровотечения из глотки бывает затрудненной. У некоторых пострадавших после предварительной трахеостомии выполняют тугую тампонаду глотки, а при угрожающем кровотечении – перевязку наружной сонной артерии.
При сосудистых опухолях глотки осуществляют склерозирующую терапию, гемостатическую терапию. При постгеморрагической анемии в/в вводят эритроцитарную массу, плазму.
Гортанное кровотечение
Причины. Огнестрельные и неогнестрельные ранения гортани, повреждение слизистой оболочки гортани инородным телом с острыми краями, сосудистая или распадающаяся злокачественная опухоль, изъязвления различной природы, перенапряжение голоса на фоне заболеваний, приводящих к застою в системе верхней полой вены (пороки сердца, цирроз печени).
Симптомы. Наружное кровотечение из раны, выделение воздуха из раны, кровохаркание, затруднение дыхания вследствие затекания крови в нижние дыхательные пути. В полости рта, в глотке, гортани — следы свежей крови.
Осложнения. Аспирационная асфиксия, пневмония, геморрагический шок, постгеморрагическая анемия.
Первая врачебная помощь. Пациента укладывают на бок. На область шеи прикладывают холод. При незначительном наружном кровотечении на рану накладывают асептическую повязку. Назначают гемостатические препараты. При угрожающем кровотечении прижимают сонную артерию к поперечному отростку C-VI позвонка (на уровне перстневидного хряща). Пострадавшего в срочном порядке переводят в стационар.
Специализированная помощь. При продолжающемся наружном кровотечении на кровоточащие сосуды накладывают лигатуры. При невозможности определить источник кровотечения прибегают к перевязке приводящих сосудов – верхней щитовидной, нижней щитовидной или наружной сонной артерии.
Незначительное кровотечение может быть остановлено физическим воздействием – радиоволной, высокочастотным лазером, криоаппликатором. Гортанное кровотечение, связанное с биопсией злокачественной опухоли, не прекращающееся после применения гемостатических препаратов, останавливают тампонадой полости гортани. Предварительно выполняют трахеостомию.
Источник
Кровотечения из носовой части глотки
Кровотечения из носовой части глотки возникают при ее редко наблюдающихся наружных ранениях, а также могут происходить из юношеских ангиофибром, распадающихся злокачественных опухолей или быть следствием произведенной недавно аденотомии. Следует иметь в виду, что кровотечения, источники которых находятся в носовой части глотки, иногда могут проявляться кровотечениями из носа, однако чаще кровь стекает по задней стенке глотки.
При кровотечении, обусловленном опухолью носоглотки, проводят тугую переднюю тампонаду с гемостатическими веществами с соответствующей стороны. Если кровотечение продолжается, то осуществляют заднюю тампонаду и проводят катетер через половину носа, противоположную той, на которой расположена опухоль. В носовую часть глотки вводят большой тампон, закрывающий хоану на здоровой стороне и прижимающий опухоль. Передний тампон вводят в нос и с противоположной здоровой стороны. При неэффективности этих мероприятий перевязывают наружную сонную артерию со стороны опухоли. При юношеских ангиофибромах методом выбора является склерозирующая терапия.
Наиболее частой причиной кровотечений, возникающих после аденотомии, является неполное удаление носоглоточной миндалины, однако истечение крови может быть вызвано также не выявленными до операции нарушениями свертываемости крови или излишней травматичностью операции. Если аденотом острый, то можно травмировать поперечно идущие артериальные соединительные веточки, лежащие под дугой первого шейного позвонка, что может быть причиной упорного артериального кровотечения [Deneke Н. J., 1980].
При неполном удалении аденоидов показано немедленное повторное тщательное выскабливание носоглотки аденотомом. В случае выявления нарушения свертываемости крови назначают соответствующее лечение. Если, несмотря на полное удаление аденоидов и общую гемостатическую терапию, кровотечение продолжается, то производят заднюю тампонаду. Возобновление кровотечения после удаления тампона является показанием к перевязке наружной сонной артерии с той стороны, где возникло кровотечение.
Кровотечения из ротовой части глотки
Кровотечения из глотки, при которых требуется неотложная помощь, могут быть результатом травм (чаще операционных), наличия варикозно-расширенных вен на небных дужках, задней ее стенке или в области язычной миндалины, изъязвлений или распадающихся опухолей. Причину кровотечения легко устанавливают при фарингоскопии.
Если глотка оказывается нормальной, то следует искать источник выделения попавшей в глотку крови в других местах (нос, пищевод, желудок, нижние дыхательные пути).
Особенности лечебной тактики зависят от причины кровотечения. При изъязвлениях после анестезии производят прижигание нитратом серебра (30—50 % раствор), крепким раствором трихлоруксусной или хромовой кислоты. В настоящее время лучшим способом местного лечения варикозных расширений вен и доброкачественных сосудистых опухолей (ангиом) является криовоздействие. Одновременно проводят общую гемостатическую терапию.
При кровотечении из распадающейся опухоли, если оно не останавливается другими способами или рецидивирует, показана перевязка наружной сонной артерии.
Значительные трудности могут возникать при остановке кровотечения после тонзиллэктомий, особенно у беспокойных больных и детей. Мерой первой помощи может быть наложение тонзиллокомпрессора, но при кровотечениях из нижнего полюса миндалин его применение малоэффективно. Радикальной мерой является прошивание ниш миндалин кетгутом. Предварительно нишу инфильтрируют новокаином с адреналином и эпсилон-аминокапроновой кислотой.
При паренхиматозном кровотечении производят поверхностное прошивание всей ниши в поперечном направлении от одной дужки к другой (рис. 3.6). Накладывают два — три шва, в результате чего дужки оказываются подтянутыми друг к другу. Можно также применить криовоздействие. При сосудистых кровотечениях эффективна лишь перевязка самого сосуда, выявляемого после осушения ниши и прикладывания к ней тампонов с адреналином.

Рис. 3.6. Поверхностное прошивание ниши небной миндалины при паренхиматозном кровотечении.
Сосуд, захваченный зажимом, следует сначала подтянуть медиально и только потом прошивать (рис. 3.7) во избежание ранения иглой внутренней сонной артерии или другого крупного сосуда. Кровотечения из мелких артерий могут быть остановлены электрокоагуляцией.

Рис. 3.7. Прошивание кровоточащего сосуда в нише небной миндалины. Справа — правильная техника прошивания, слева — неправильная.
При послеоперационных кровотечениях поиски кровоточащего сосуда и его перевязку целесообразно производить под интубационным наркозом. Введение роторасширителя и растягивание глотки обеспечивают широкое поле зрения, манжетка интубационной трубки предотвращает аспирацию крови.
После назотрахеальной интубации следует отсосать содержимое из трахеи, затампонировать гортаноглотку и свесить голову больного. При этом кровь стекает в носоглотку и не закрывает операционного поля. Если кровоточит корень языка или боковая стенка гортаноглотки, то на эти места также накладывают швы.
В случае неэффективности всех перечисленных мероприятий, а также при аррозивных кровотечениях показаны интубация с раздувной манжеткой под наркозом, тугая тампонада глотки и перевязка наружной сонной артерии, а в крайних случаях и общей.
Кровотечений из гортанной части глотки и гортани
Кровотечения из гортанной части глотки и гортани происходят преимущественно из распадающихся раковых опухолей, часто у больных, подвергавшихся облучению. Причиной кровотечений могут быть сосудистые опухоли гортани и травмы, в частности и ятрогенные — при внутригортанных операциях, особенно при удалении гемангиом и биопсиях.
Небольшие гортанные кровотечения (кровохарканья) могут быть результатом перенапряжения голоса, а также встречаются при заболеваниях, приводящих к застойным изменениям в системе верхней полой вены (пороки сердца, цирроз печени и т. п.), и изъязвлениях слизистой оболочки различного происхождения.
Определение места истечения крови может быть затруднено. Наряду с фаринго- и ларингоскопией с этой целью иногда приходится производить гипофарингоскопию, эзофаго- и бронхоскопию, гастроскопию, рентгенологическое исследование грудной клетки и желудка. Наблюдаются случаи, когда в гортанную часть глотки и гортань кровь попадает из вышележащих отделов дыхательных путей.
При небольших спонтанных гортанных кровотечениях обычно достаточно назначить больному покой, холод на шею и глотание кусочков льда в сочетании с введением хлорида кальция. Лучшим способом остановки кровотечений из гемангиом и варикозно-расширенных вен является криовоздействие. Если гортанные кровотечения, в частности возникающие после биопсии, не останавливаются после применения всего арсенала гемостатических препаратов, то рекомендуется придать больному положение Тренделенбурга, наложить трахеостому и под интубационным наркозом произвести тампонаду гортани.
При аррозионных кровотечениях из больших распадающихся опухолей, а также при гнойно-некротических осложнениях воспалительных процессов кровотечение останавливают путем прошивания сосудов в ране или лигирования наружной (в крайнем случае общей) сонной артерии на протяжении. С помощью подобных вмешательств удается продлить жизнь тяжелого онкологического больного, у которого наблюдаются рецидивирующие кровотечения из опухоли, даже спасти его.
При отсутствии противопоказаний с этой целью можно произвести расширенные тотальные ларингэктомии, резекции гортаноглотки и корня языка с одно- или двусторонней перевязкой наружных сонных артерий.
В.О. Калина, Ф.И. Чумаков
Опубликовал Константин Моканов
Источник
Кровь в горле — это малораспространенный симптом, и почти в 98% случаев истечение гематологической жидкости происходит на из самой глотки, а из близлежащих анатомических структур: легких, желудка, трахеи.
Горловые кровотечения имеют существенную опасность для здоровья, а порой и для жизни пациента.
Это потенциально летальное состояние. В длительной же перспективе даже небольшая кровопотеря приводит к развитию анемического синдрома, ввиду дефицита железа, которое активно эвакуируется из организма.
Существует масса вероятных заболеваний, сопровождаемых подобной симптоматикой. От банального тонзиллита до онкологического процесса в горле различного генеза и типа. Нужно разобраться подробнее.
Рак горла
Представляет собой онкологическое заболевание злокачественного свойства. Как показывает практика, злокачественные опухоли отличаются от доброкачественных тремя основными признаками:
- инфильтративный рост;
- быстрое деление клеток неподконтрольное организму;
- способность давать вторичные опухолевые очаги (метастазы).
По статистике, рак горла встречается не так часто. Он располагается на пятом месте по распространенности всех онкопатологий. Однако летальность его находится в лидерах, что связано с поздней диагностикой и малой внимательностью пациентов к своему здоровью.
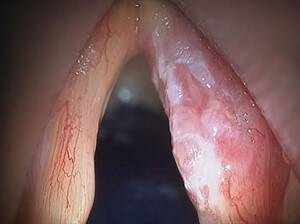
Причины развития болезни множественны. Как правило, страдают в основном курильщики, алкоголики и лица, чья профессиональная деятельность связана с воздействием на ротоглотку высоких температур. Но это не аксиома. Порой страдают и иные лица.
Симптоматика весьма характерна и включает в себя следующие проявления: интенсивные или малой интенсивности боли в горле, особенно на ранних стадиях течения патологического процесса, дискомфорт при глотании, ощущение инородного тела в глотке, неприятный запах изо рта по причине распада опухоли и начала процессов гниения, изменение рельефов шеи, из горла идет кровь и некоторые иные симптомы.
При этом на поздних стадиях, когда неоплазма крупная, кровь горлом идет намного чаще, а интенсивность кровотечения может быть летальной.
Кашель при раке гортани встречается почти всегда и носит постоянный, надоедливый характер. Отличается сухостью и непродуктивностью.
Лечение во всех случаях строго оперативное. Требуется максимально иссечь опухоль и проще это сделать на ранних этапах течения болезни. Затем применяется химиотерапия и лучевое лечение. Все это в комплексе дает максимально заметные результаты.
Новообразования легочных и бронхиальных структур злокачественного рода
Рак легких, проще говоря. Встречается намного чаще рака горла и отличается худшим прогнозом. Требует немедленного лечения в условиях онкологического стационара.
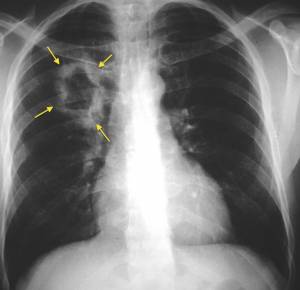
Во всех случаях злокачественная неоплазия в лёгких представляется летальной патологией. Согласно данным профильной статистики, смертность от этой формы онкологии достигает 70%, что связано с поздней диагностикой, а также особенностями гистологии опухоли.
Причины все те же, основная из которых — курение. В такой ситуации больного сопровождает мучительный постоянный кашель без видимой причины, кровохаркание, на поздних стадиях существенное, нарушения дыхательной функции и другие симптомы.
Отграничить болезни можно только посредством объективной диагностики.
Лечение специфическое. Заключается в иссечении опухоли, удалении легкого в крайних случаях. Также проводится лучевая, химиотерапия. В неоперабельных вариантах все сводится к паллиативной помощи больному.
Туберкулез в запущенной фазе
Представляет собой воспалительно-инфекционное заболевание, спровоцированное микробактерией одноименного типа или же палочкой Коха. Отличается агрессивностью и опасностью появления вторичных очагов в организме.
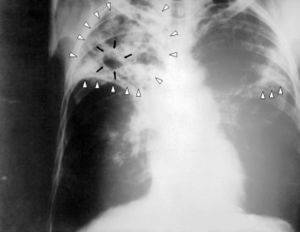
Причины всегда одинаковы: это контакт с больным, которые страдает открытой формой туберкулеза. Болезнь крайне заразна и требует особых эпидемиологических мер, которые активно предпринимаются в наши дни.
Симптоматика весьма типична и включает в себя: боли за грудиной без видимых причин, потерю веса, кашель постоянного характера с выделением небольшого количества крови.
Кровь в запущенной фазе течения болезни изливается в значительных количествах, что связано с разрушением крупных сосудов легочных структу, а при кашле попадает в горло.
Происходит расплав тканей парного органа. Это крайне опасная болезнь.
Лечение проводится в условиях отделения фтизиатрии. Больных с открытой формой нужно изолировать и тщательно лечить, что сопряжено не только с медицинскими, но и с социальными причинами.
Терапия проводится антибиотиками, обычно фторхинолонами в больших дозах. Также назначаются иные медикаменты. Участки распада подлежат хирургической санации, если таковые имеются.
Воспаление легочных структур
Пневмония также может стать причиной незначительного кровотечения. Причина появления крови на задней стенке горла при отхаркивании связана с интенсивным кашлем и разрушением небольших сосудов (капилляров).
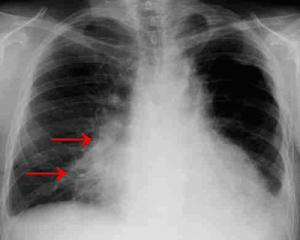
Это нормально при таком заболевании, но может дополнительно указывать на серьезные проблемы с кровеносной системой и на хрупкость сосудистых структур.
Причины пневмонии в 90% случаев, если не больше, инфекционные. Возникает болезнь в результате поражения пневмококком или иными бактериями. Подробнее в этой статье.
Воспаление лёгких может быть вирусной или грибковой этиологии, все зависит от возбудителя.
Симптоматика включает в себя следующие признаки: боли за грудиной интенсивного свойства, свисты и хрипы в легких, длительный непреходящий кашель, нарушения нормального дыхания вплоть до удушья и асфиксии, проблемы с температурой тела (гипертермия).
Возможна также интенсивная экссудация. Несмотря на все сказанное, кровотечения и кровохаркание не является патогномоничным признаком пневмонии и возникает сравнительно редко.
Хирургическое вмешательство на органах дыхательных структур
Это не болезнь, но встречается подобная причина сравнительно часто, что сопряжено с проведением определенной манипуляции. Кровоточат анатомические структуры при промывании лакун раствором под давлением, а ларингоскопии и бронхоскопии возможно повреждения сосудов самим прибором.
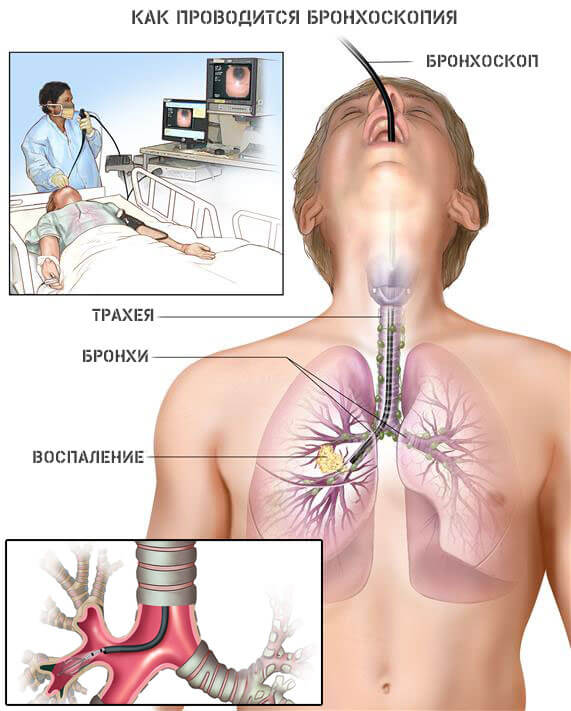
Во всех трех случаях локализация повреждения будет своей. В отличие от предыдущих названных причин, это вполне нормальное физиологическое явление.
Однако, если кровотечение интенсивно, продолжается больше отведенного времени, нужно срочно обращаться к врачу за консультацией и возможным проведением гемостаза.
Бронхоэктатическая болезнь
Представляет собой патологическое расширение альвеол дыхательных путей с заполнением последних гноем многослойного характера и кровью.
В такой ситуации пациент буквально отплевывается экссудатом бурого цвета, который и приставляет собой собственно гной с кровью.
Чисто кровотечения для болезни нехарактерны и скорее указывают на интенсивно текущий вторичный процесс распада тканей. Это ненормально.
Причины патологии почти всегда инфекционные, также возможно развитие бронхоэктатической болезни у курильщиков, любителей электронных сигарет и кальянов. Во всех случаях необходимо проводить дифференциальную диагностику.
Симптоматика включает в себя: боли за грудиной средней степени интенсивности, интенсивную экссудацию, кашель непреходящего характера, который не снимается даже специализированными препаратами, повышение температуры тела до фебрильных отметок, нарушения нормального дыхания.
При вскрытии мешочков с гноем остаются полости, что роднит болезнь с эмфиземой.
Лечение специфическое. Заключается в периодическом промывании бронхиального дерева особыми растворами с помощью бронхоскопа. Это неприятная, но необходимая процедура.
Поражение грудной клетки травматического характера
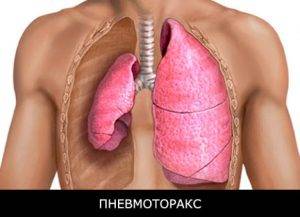
Речь идет об ушибах и переломах ребер. Возможно повреждение легких острыми осколками костей, также вероятны иные процессы схожего рода.
Открытые травмы и вовсе сопровождаются проникновением воздуха в грудную клетку. Развивается так называемый пневмоторакс с компрессией лёгкого, чреватый летальным исходом.
Кровохаркание в такой ситуации выступает меньшей из проблем. Интенсивность кровотечения, тем не менее, может быть значительной.
Тонзиллит, ларингит, трахеит
Одним словом, заболевания начальных отделов дыхательных путей. Возникают с завидной регулярностью. Как показывает медицинская практика, развитию данных патологических процессов подвержено до 80% населения планеты.
В первом случае речь идет о воспалении небных миндалин, во втором и третьем — о воспалении гортани и трахеи соответственно. Требуется тщательная диагностика дифференциального плана, чтобы отграничить патологические процессы друг от друга.
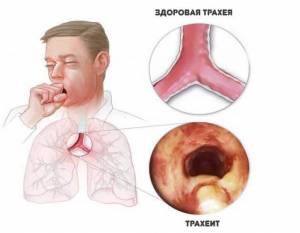
В общем и целом причины болезней инфекционно-воспалительные. Все три патологии могут провоцироваться грибками, вирусами, бактериями и даже паразитами (что встречается намного реже).
Симптоматика различна. Возможны боли в горле, интенсивная экссудация из глотки (отхаркивание смесью слизи с кровью), кашель существенного характера, боли в шее и спине на уровне воротниковой области. Это типичные проявления.
Кровь на задней стенке горла, особенно по утрам, указывает на прогрессирование болезнетворного процесса, что весьма опасно.
Все дело в интенсивном воспалении тканей. Происходит изъязвление пораженных участков и как следствие повреждаются мелкие капилляры. За ночь кровь натекает в трахею и сворачивается, когда человек просыпается, и тело принимает вертикальное положение, начинается физиологический процесс откашливания, что еще больше разрушает капиллярную сетку.
Требуется комплексное лечение. Терапия при этом недостаточно специфична. Применяются противовоспалительные нестероидного происхождения, антибиотики, иные препараты для этиологической терапии. Все решается на усмотрение лечащего врача.
Кровь из горла без без кашля
Заболеваний, которые сопровождаются кровохарканием без кашля не так много. Все они укладываются в пределы патологий желудочно-кишечного тракта.
Желудочно-кишечные кровотечения возникают без кашля, при этом почти всегда интенсивны и опасны для здоровья и даже жизни пациента. Они могут провоцироваться травмами, колитами, иными патологическими процессами. Но это, к счастью, сравнительно редкая ситуация.
Первая помощь при интенсивном кровотечении
В первую очередь рекомендуется как можно быстрее вызвать неотложку. До приезда скорой помощи следует усадить пациента или сесть самому, если речь идет о самопомощи.
Ни в коем случае нельзя запрокидывать голову, лучше держать ее в горизонтальном положении.
На горло накладывается грелка со льдом или пакет с холодной водой для стенозирования сосудов и приостановки кровотечения. Это поможет на некоторое время. Пить, есть и принимать медикаменты нельзя. Нужно ждать приезда скорой помощи.
Диагностические мероприятия
Диагностикой патологий описанного рода занимаются самые разные врачи: онкологи, гастроэнтерологи, пульмонологи и другие.
Потому самостоятельно определиться со специалистом невозможно. Нужно обращаться к терапевту. Он проведет рутинную диагностику и даст необходимые направления к профильным врачам.

На первичном приеме любой специалист опрашивает человека о его жалобах, их характере, давности и длительности. Это нормальная практика.
Также проводится сбор анамнеза жизни. Это важно для установления вероятной причины кровотечения. В некоторых случаях в курсе событий может быть и сам пациент.
Объективные мероприятия включают в себя:
- Общее исследование крови для выявления возможного воспалительного процесса.
- Исследование мокроты и экссудата для определения туберкулезного или иного инфекционного процесса.
- Рентгенографию органов грудной клетки. Для определения возможных патологий, вроде туберкулеза и рака.
- Бронхоскопию.
- Ларингоскопию.
- Визуальную оценку зева.
И некоторые другие мероприятия, в зависимости от типа процесса, по ситуации. Их весьма много.
Наличие крови в горле — тревожный и грозный симптом. Требуется тщательная диагностика. Только так можно быстро определиться с причиной и своевременно назначить лечение.
Жить здорово!Три причины кровохарканья. (09.04.2013)
Вконтакте
Одноклассники
Мой мир
Источник


