Кровь при кашле ларингит
Ларингит – воспаление слизистой оболочки гортани. Ларингит может быть острым или хроническим.
Признаки
Страдающие острым ларингитом ощущают в горле сухость, першение, саднение. Кашель сначала сухой, «лающий», часто болезненный, а потом с мокротой. Голос хриплый, грубый, иногда пропадает совсем. Боль в горле ощущается только при глотании. Температура у страдающих ларингитом повышена. Возможна головная боль. Иногда из-за отека гортани возможны затруднения дыхания.
При хроническом ларингите кашель сухой, но иногда возможно отхождение мокроты с прожилками крови. Так же, как и при остром ларингите, пациенты жалуются на сухость, першение в горле и охриплость голоса.
Описание
Обычно острый ларингит возникает в результате местного переохлаждения или перенапряжения голоса. Также он может возникать на фоне различных острых инфекций, таких как грипп, ОРВИ, корь, скарлатина, коклюш. Длится острый ларингит около двух недель.
Слизистая оболочка гортани и голосовые связки в этом случае воспаляются, опухают и из-за этого теряют способность к вибрации. Поэтому голос становится хриплым. Воспалительный процесс может охватывать как всю гортань, так и ее участки.
Диагноз «хронический ларингит» ставят, если у пациента постоянно, в течение продолжительного периода, регистрируются случаи острого ларингита или воспалительные заболевания носа, глотки, придаточных пазух. Часто хронический ларингит возникает у тех, кто работает голосом, и у тех, кто по роду деятельности вынужден постоянно дышать вредными химическими веществами или загрязненным воздухом.
Выделяют несколько разновидностей хронического ларингита:
Катаральный ларингит – самая легкая форма заболевания. Он проявляется першением и саднением в горле, периодическим кашлем.
Для гипертрофического ларингита характерны более сильная охриплость голоса и интенсивный кашель. Слизистая оболочка разрастается, и на связках образуются узелки певца – небольшие разрастания, придающие голосу хрипоту. Сами связки при этом утолщены, гиперемированы (налиты кровью), увеличены в объеме. Этот вид заболевания чаще всего развивается у певцов, преподавателей, экскурсоводов – у тех, кто работает голосом.
При атрофическом ларингите слизистая оболочка гортани истончается и атрофируется. Пациенты жалуются на сухость во рту, мучительный кашель, при котором могут отходить корки с прожилками крови. Врачи считают, что атрофический ларингит чаще развивается у любителей острой пищи.
Часто ларингит вызывается инфекцией, «спустившейся» вниз, на связки и глотку. Так, например, при дифтерийном ларингите инфекция переходит с миндалин и покрывает слизистую белой мембраной. Мембрана эта может отделиться и вызвать закупорку дыхательных путей. Образование мембраны может произойти и при стафилококковой инфекции.
При туберкулезном ларингите инфекция, наоборот, «поднимается» из легких. В тканях гортани при этом формируются узелковые утолщения. Иногда при этом виде заболевания разрушаются гортанный хрящ и надгортанник.
Ларингит может быть и осложнением сифилиса. При сифилитическом ларингите на второй стадии заболевания на слизистой могут образоваться язвы и слизистые бляшки. Если же основное заболевание перешло в третью стадию, на гортани и связках образуются рубцы, которые в конечном итоге приводят к необратимым изменениям голоса.
Диагностика
Чтобы поставить диагноз «ларингит» оториноларингологу часто достаточно физического обследования и жалоб пациента. А если он решит, что состояние серьезнее, чем просто воспаление гортани, он назначит для уточнения диагноза ларингоскопию и ларингостробоскопию, общий анализ крови, анализ мочи, анализ кала, а также направит на консультацию к инфекционисту. Кроме того, при ларингите часто нужен осмотр физиотерапевта.
Лечение
Цель лечения острого ларингита – устранение причины заболевания. При этом пациенту 5-7 дней нельзя разговаривать, необходимо исключить острую пищу, спиртное. Курить тоже нельзя. Если ларингит вызван бактериями или вирусами, назначают антибактериальную/антивирусную терапию. Также назначают полоскания лекарственными травами, обладающими противовоспалительным действием (шалфей, ромашка, эвкалипт, календула). Часто назначают «кислородную палатку» – это стационарный метод лечения, при котором в стерильный тент подается влажный, насыщенный кислородом воздух. Иногда в нем распыляют лекарственные препараты или эфирные масла. Пациент должен находиться в ней до тех пор, пока не пройдет приступ кашля.
При катаральном и гипертрофическом ларингитах рекомендуется щадящий голосовой режим, масляные и щелочные ингаляции, теплое питье, особенно молоко, диета, то есть, исключение острой, слишком горячей пищи и алкоголя, отказ от курения. Назначают и физиотерапию – УВЧ, электрофорез с новокаином, ультрафиолетовое облучение передней поверхности шеи, магнитотерапию. При кашле назначают кодеинсодержащие препараты.
Кроме того, гиперплазированные участки слизистой при гипертрофическом ларингите прижигают раствором нитрата серебра, предварительно обезболив место манипуляции. Иногда участки гиперплазированной слизистой удаляют хирургическим путем.
При хроническом атрофическом ларингите применяют щелочные и масляные ингаляции, смазывают горло раствором Люголя. Чтобы корки отходили лучше применяют аэрозоли с ферментом химотрипсином.
Профилактика
Для профилактики ларингита нужно стараться как можно реже бывать в задымленных и прокуренных помещениях. Нужно отказаться от алкоголя, ограничить прием острой пищи.
Важно своевременно лечить воспалительные заболевания носа, околоносовых пазух и горла, следить за здоровьем зубов.
Нужно следить и за общим состоянием организма – закаливаться, правильно и полноценно питаться.
© Доктор Питер
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кашель с кровью — причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Кашель является одним из самых распространенных симптомов заболеваний органов дыхания.
Но если кашель сопровождается отделением не обычной мокроты, а с прожилками и даже сгустками крови, это тревожный сигнал, который может свидетельствовать о серьезном заболевании.
Для обозначения выделения крови из органов дыхания был введен специальный термин – кровохарканье. Объем выделяемой с мокротой крови варьирует: это могут быть единичные прожилки крови до массивного кровотечения. Развитие кровотечения сопровождается одышкой, болями, ощущением тепла или жжения в грудной клетке.
Следует помнить, что независимо от количества крови в мокроте кровохарканье является опасным состоянием и требует обращения за медицинской помощью для выявления и ликвидации причин, приведших к появлению этого симптома.
Виды кровохарканья
Важно различать истинное и ложное кровохарканье.
Истинное кровохарканье возникает при истечении крови из сосудов органов дыхания. При этом кровь может смешиваться с мокротой и слюной.
Ложное кровохарканье возникает при попадании крови в органы дыхания из других органов, например, из желудка при желудочном кровотечении или из поврежденных сосудов полости рта.
Причины кровохарканья
В большинстве случаев причиной кровохарканья становятся патологические изменения сосудов бронхов и легких.
Большое значение имеет туберкулез легких и его осложнения. Микобактерии туберкулеза в процессе болезни вызывают разрушение легочной ткани, иногда с образованием полостей (каверн). При этом перестраивается сосудистое русло: происходит облитерация или разрастание мелких сосудов, что становится причиной последующих кровотечений.

Кровохарканье сопровождает многие инфекционные заболевания дыхательной системы: бронхиты, пневмонии. Некоторые бактерии обладают способностью разрушать ткань легких и повышать проницаемость легочных сосудов.
В случае развития пневмонии к кашлю с прожилками крови добавляются лихорадка, озноб, одышка, боль в груди, ночное потоотделение.
Для детей кровохарканье характерно при аспирации (вдыхании) мелких предметов – игрушек и их частей, колпачков от ручек, семечек.
Если инородное тело прошло глубоко, то выраженной одышки и признаков удушья не будет. Единственным симптомом может быть долгий мучительный кашель с небольшим количеством мокроты, иногда с кровью.
Достаточно редко причиной кровохарканья могут служить гельминты (в частности, аскариды). При миграции паразиты повреждают мелкие сосуды, что вызывает появление крови в мокроте.
Еще одной причиной кровохарканья являются бронхоэктазы.
Бронхоэктазы – это необратимое патологическое расширение бронхов и бронхиол. Часто возникают у детей, больных муковисцидозом, при аспирации инородного тела, коклюше и частых респираторных инфекциях.
Иногда бронхоэктазы бывают врожденными – при нарушении формирования бронхиального дерева.
Достаточно часто причиной появления крови при кашле является травматическое повреждение грудной клетки. Происходит кровоизлияние в ткань легкого с выходом части крови с мокротой.
У взрослых пациентов причинами появления крови при кашле чаще служат сердечно-сосудистые патологии. При болезнях сердечной мышцы, будь то инфаркт миокарда, миокардит, возникает застой крови в малом круге кровообращения (в легких). Кровь просачивается через стенку капилляров в альвеолы – маленькие мешочки на концах бронхов. Образовавшаяся смесь альвеолярной жидкости, слизи бронхов и крови выходит при кашле.
При выраженной степени острой сердечной недостаточности появляется розовая пена – крайнее проявление отека легких.
Многие пороки сердца также вызывают застой в легких с одышкой и кровохарканьем. При приобретенных пороках сердца наиболее часто кровохарканье возникает у больных с поражением митрального клапана. Среди сосудистых заболеваний, которые вызывают внезапное кровохарканье, следует выделить тромбоэмболию легочных артерий (ТЭЛА).
Кровохарканье сопровождает около трети всех случаев ТЭЛА. Основными симптомами являются резкая одышка, кашель и боли в грудной клетке.
Более чем у половины больных раком легкого отмечается кровохарканье. В основную группу риска по развитию злокачественных новообразований легких входят курильщики старше 40 лет. В случае рака легкого кровотечение может возникать при распаде опухоли, после чего мокрота смешивается с кровью и приобретает вид «малинового желе».
Доброкачественные опухоли легких редко вызывают кровохарканье.
К относительно редким причинам появления кашля с кровью относят аневризму и последующий прорыв сосуда в бронх.
Врожденная патология свертывающей системы крови, например, гемофилия, может стать причиной как остро возникшего легочного кровотечения, так и длительного небольшого по объему кровохарканья. Кровохарканье может быть одним из симптомов различных аутоиммунных патологий. Так, например, при гранулематозе с полиангиитом (болезнь Вегенера) происходит воспаление стенки сосудов с вовлечением в процесс верхних и нижних дыхательных путей.
Передозировка некоторых лекарственных средств при повышенном риске кровотечения может привести к кровохарканью.
К таким препаратам относятся: антикоагулянты (варфарин, ривароксабан, дабигатран), антиагреганты (ацетилсалициловая кислота, тикагрелол).
Употребление наркотических веществ (в частности, кокаина) приводит к повреждению сосудов слизистой носоглотки с последующим кровохарканьем.
К каким врачам обращаться при появлении кашля с кровью?
Появление крови при кашле требует обращения к врачу терапевтического профиля:
терапевту
или
педиатру
. После проведенного осмотра врач назначит комплекс инструментально-лабораторных исследований и направит при необходимости к узкому специалисту. Может потребоваться консультация пульмонолога, кардиолога, отоларинголога, ревматолога, фтизиатра, онколога.
Если есть подозрение на травму, кровотечение из дыхательных путей обильное, появилось головокружение, затруднение дыхания и учащенное сердцебиение, следует вызвать скорую помощь.
Диагностика и обследование при появлении кашля с кровью
В ходе обследования проводят:
- клинический анализ крови;
{{ANALYSIS_LIST|1515}}
- биохимический анализ крови;
{{ANALYSIS_LIST|ОБС73}}{{ANALYSIS_LIST|ОБС74}}
{{ANALYSIS_LIST|ОБС103}}{{ANALYSIS_LIST|ОБС109}}
- посев мокроты и трахеобронхиальных смывов на флору и чувствительность к антибиотикам;
{{ANALYSIS_LIST|472-А}}
- цитологическое исследование мокроты;
{{ANALYSIS_LIST|508}}
- анализ крови на определение антистрептолизина-О (АСЛО);
{{ANALYSIS_LIST|42}}
- потовые пробы (диагностика муковисцидоза);
- генетическую диагностику муковисцидоза;
{{ANALYSIS_LIST|7791I}}
- ревматологический скрининг;
{{ANALYSIS_LIST|ОБС64}}
- диагностику гранулематозных васкулитов;
{{ANALYSIS_LIST|4065}}
- электрокардиографическое исследование (ЭКГ);
{{DIAGNISTIC_LIST|N93}}
{{DIAGNISTIC_LIST|786}}
- рентгенографию органов грудной полости;
{{DIAGNISTIC_LIST|R01}}
- компьютерную томографию органов грудной клетки и средостения;
{{DIAGNISTIC_LIST|KT01}}
- магнитно-резонансную томографию легких;
- бронхоскопию с биопсией;
- фиброгастродуоденоскопию (для исключения внелегочного источника кровотечения).
{{DIAGNISTIC_LIST|N53}}{{DIAGNISTIC_LIST|N55}}
Лечение кашля с кровью
В зависимости от объема теряемой крови и причин возникновения кашля с кровью врач назначит различные лечебные мероприятия.
Самостоятельное лечение недопустимо, т. к. может привести к тяжелым осложнениям и летальному исходу.
При обильном кровотечении применяют хирургические методы остановки кровотечения, переливание крови и ее компонентов.
Если причиной кашля с кровью является туберкулез или деструктивная пневмония – назначают различные антибактериальные препараты. В случае аутоиммунной патологии используется иммуносупрессивная терапия с применением глюкокортикостероидов или цитостатиков.
Лечение сердечно-сосудистой патологии зависит от уровня поражения и механизма развития: при застойных явлениях в малом круге кровообращения вследствие сердечной недостаточности применяется диуретическая (мочегонная) терапия, при тромбоэмболии легочной артерии – консервативные (тромболизис) или хирургические методы лечения и профилактики повторных тромбозов.
Если кровотечение вызвано приемом лекарственных средств, врач проведет коррекцию терапии или отметит ее при необходимости.
Что делать, если кашель с кровью?
При обильном кровотечении, нарушении дыхания, потере сознания, выраженной бледности, учащенном сердцебиении следует немедленно вызвать скорую медицинскую помощь.
Если человек находится в сознании, следует успокоить его, попросить не разговаривать, придать ему полусидячее положение или лежа на боку, чтобы избежать попадания крови в дыхательные пути.
Если кровохарканье сопровождается незначительным количеством крови, следует обратиться за медицинской помощью для проведения тщательного обследования.
Для снижения риска развития кровотечения необходимо отказаться от курения, гулять на свежем воздухе, по назначению врача выполнять дыхательную гимнастику и физические упражнения.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Источник
Наличие крови в мокроте, выделяемой при кашле, часто является доброкачественным симптомом, но когда следует беспокоиться?
Давайте рассмотрим причины, которые могут определить наличие крови в мокроте и средства для их решения.
Что такое кровь в мокроте
Кровь в мокроте после сильного кашля – это очень частая ситуация, и хотя она может приносить не мало опасений, почти всегда является доброкачественным проявлением, ненесущим в себе риска.

Часто присутствие крови в мокроте – результат разрыва кровеносных сосудов, проходящих по дыхательным путям. Дыхательные пути, в частности, бронхи и легкие, как и любой другой орган тела, получают свою порцию кровоснабжения, и, следовательно, имеют в себе артерии и вены.
Легкие рассчитаны на питание от легочной артерии, это система с низким давлением, в то время как бронхи питаются от сосудов, которые расходятся от аорты и, следовательно, представляют собой систему высокого давления.
Учитывая разницу давлений, которая существует между двумя системами, разумно предположить, что большинство кровотечений дыхательных путей связано с бронхиальной системой кровоснабжения.
Кровотечения, которые происходят из легочной артерии, к счастью, очень редки, но почти всегда массивные и часто со смертельным исходом.
Когда беспокоиться
В 90% случаев, при которых в мокроте появляется кровь, являются следствием мягкого воспалительного процесса, затрагивающего верхние дыхательные пути, в частности, простуда и бронхит.
Несмотря на то, что кровохарканье в данном случае лишь симптом воспаления, нельзя его недооценивать, потому что, в редких случаях, оно может привести к развитию серьёзной патологии. Поэтому, в такой ситуации, разумной практикой будет обращение к врачу.
Возможные причины появления крови в мокроте
Как уже упоминалось, причиной появления мокроты с прожилками крови могут быть многочисленные заболевания, хотя наиболее распространенным является воспаление, которое происходит от банальной инфекции верхних дыхательных путей.
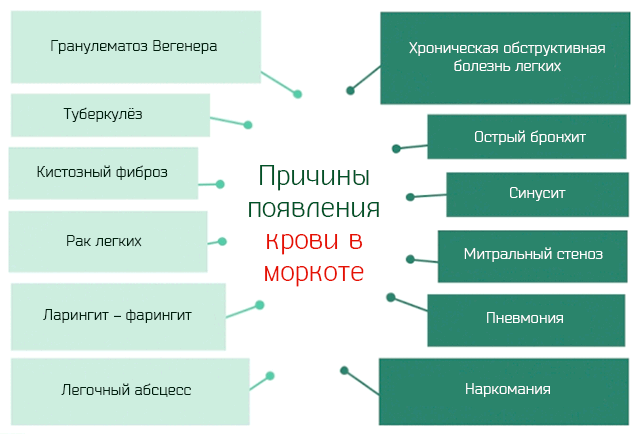
Но большой ряд других заболеваний так же может приводить к появлению крови в мокроте:
- Синусит. Воспаление придаточных пазух носа, в результате накопления слизи в придаточных пазухах носа и носовых ходах, на которой активно развивается инфекционный процесс вирусной и/или бактериальной этиологии.
- Ларингит. Воспаление гортани вирусной этиологии, реже бактериальной (стрептококки и Haemophilus influenzae).
- Фарингит. Воспаление глотки, вызванное вирусами, такими как аденовирус или вирус Эпштейна-Барра и/или бактериями, такими как стрептококки.
- Острый бронхит. Воспаление слизистой оболочки бронхиального древа, вызванное в 90% случаев от вирусами (аденовирусы, гриппоподобные вирусы, коронавирус, риновирус и др.) и в 10% – бактериями (стрептококки, Haemophilus influenzae, Bordetella pertussis, др.).
- Хроническая обструктивная болезнь легких. Вырождение легочных и бронхиальных тканей хронического характера, что затрудняет транзит вдыхаемого воздуха. Курение сигарет и загрязнение воздуха являются одними из основных причин этого заболевания.
- Пневмония. Воспалительный процесс альвеол легких вызванный вирусами, бактериями, грибками или паразитами.
- Туберкулез. Инфицирование легких Mycobacterium tuberculosis.
- Гранулематоз Вегенера. Воспаление мелких сосудов верхних дыхательных путей аутоиммунного характера.
- Фиброз (муковисцидоз). Генетическое заболевание, приводящее к дефициту белка CFTR, который отвечает за транизт хлора. Что приводит к накоплению жидкостей в жизненно важных органах, таких как легкие и поджелудочная железа.
- Рак легких. Образование опухолевых клеток в легких.
- Митральный стеноз. Патологическое сужение клапана, который отделяет левое предсердие от левого желудочка. Митральный стеноз вызывает кровотечения из мелких сосудов легких и, следовательно, появление мокроты с прожилками крови.
- Тромбоэмболия легочной артерии. Этим термином определяется состояние, когда одна из двух легочных артерий закупоривается тромбом или сгустком крови. Это состояние характеризуется кашлем с мокротой и пятнами крови.
- Абсцесс легких. Гнойный процесс в паренхиме легких.
- Потребление некоторых запрещенных наркотиков, таких как кокаин и крэк.
Диагностика причин крови в мокроте
Диагностика заключается в определении причины, которая приводит к появлению крови мокроте после кашля.
Первое предположение о диагнозе врач делает опираясь на наблюдения мокроты и сопутствующих симптомов.
Ниже мы приводим упрощенную таблицу связи заболеваний с различными формами кровохарканья.
Предположительный диагноз | Особенности мокроты и связанные симптомы |
|---|---|
Пневмония от бактериальной инфекции | Мокрота с кровью и гной красноватого цвета. Кашель, лихорадка, недомогание, потливость, головная боль, одышка. |
Травматический кашель | Светлая мокрота с прожилками крови |
Бронхит, ХОБЛ, рак легких | Мокрота густая с вязкими прожилками крови Кашель интенсивный, общее недомогание, боль в груди. |
Абсцесс легких | Мокрота темная, вязкая, зловонная. Кашель, лихорадка, боль в груди, снижение веса, увеличение последней фаланги пальцев. |
Тромбоэмболия легочной артерии | Мокрота светлая, смешанная с кровью, пенистая. Тахикардия, одышка, боль в груди, цианоз, увеличение частоты дыхания, низкое кровяное давление, упругость шейных вен. |
Стеноз митрального клапана. | Мокрота светлая с прожилками крови Затрудненное дыхание в положении лежа, сердцебиение, усталость, астения |
Предположение подтверждается по результатам следующих исследований:
- Визуальное исследование дыхательных путей. Осуществляется с помощью различных методов, дающих подробное изображение бронхов и легких. В основном: рентген грудной клетки, компьютерная томография и ядерно-магнитный резонанс.
- Бронхоскопия. Исследование, которое позволяет осмотреть дыхательное дерево изнутри. Осуществляется путём введения специального инструмента с мини видео-камерой, которая передает материал на внешний экран.
- Анализ крови.
- Анализ и культивация мокроты.
Лечение кровохарканья
Лечение заключается в лечении основной патологии, приводящей к появлению кровь при кашле. Поскольку причинные заболевания различны и неоднородны, невозможно установить единый терапевтический протокол, и каждый случай требует конкретного лечения.
До получения точного диагноза можно лишь «лечить» симптом, то есть подавить кашель. С этой целью применяются различные активные вещества, которые воздействует на центры мозга и подавляют кашлевые рефлексы.
Источник

