Кровь из носа при спиде
Тромбоцитопения (низкий уровень тромбоцитов в крови) — одно из распространенных ВИЧ-ассоциированных состояний. Это одна из немногих проблем, которые могут быть связаны непосредственно с самим вирусом, а не с его влиянием на иммунную систему. В этой статье подробно описывается, что такое тромбоцитопения, и каковы методы ее лечения.
Тромбоцитопения у ВИЧ-инфицированных людей Тромбоцитопения (низкий уровень тромбоцитов в крови) — одно из распространенных ВИЧ-ассоциированных состояний. Это одна из немногих проблем, которые могут быть связаны непосредственно с самим вирусом, а не с его влиянием на иммунную систему. В этой статье подробно описывается, что такое тромбоцитопения, и каковы методы ее лечения.
Тромбоцитопения (низкий уровень тромбоцитов в крови) — одно из распространенных ВИЧ-ассоциированных состояний. Это одна из немногих проблем, которые могут быть связаны непосредственно с самим вирусом, а не с его влиянием на иммунную систему. В этой статье подробно описывается, что такое тромбоцитопения, и каковы методы ее лечения.
Тромбоцитопения — означает нехватку, низкий уровень тромбоцитов в крови. Другое название тромбоцитов — кровяные пластинки. Это очень маленькие клетки крови неправильной формы, в которых нет даже ядра. Тромбоциты вырабатываются мегакариоцитами — огромными клетками, которые находятся в красном костном мозге.
Тромбоциты необходимы организму для свертывания крови. Если поверхность любого кровеносного сосуда нарушена, и кровь начинает вытекать из него, липкие кровяные пластинки неправильной формы в буквальном смысле закупоривают повреждение в стенке сосуда. Таким образом тромбоциты предотвращают кровотечение и потерю крови. Если бы в организме не было тромбоцитов, то человек мог бы умереть от любого кровотечения, в том числе внутреннего, незаметного для него самого.
Тромбоцитопения может развиться у ВИЧ-инфицированных людей по различным причинам. Первая причина в том, что ВИЧ инфицирует мегакариоциты, что означает, что ВИЧ сам по себе может привести к нехватке тромбоцитов. Во-вторых, некоторые препараты против ВИЧ могут повредить красный костный мозг (например, некоторые нуклеозидные ингибиторы обратной транскриптазы). То же относится и к некоторым заболеваниям на стадии СПИДа (например, лимфоме).
Другая причина заключается в том, что иммунная система может вырабатывать антитела, которые направлены против здоровых тромбоцитов организма. Такое состояние называется тромбоцитопеническая пурпура (или геморрагическая пурпура). Такие антитела называются аутоантителами, а состояние — аутоиммунным, что значит, что организм вырабатывает антитела «против самого себя». Аутоантитела подают сигнал селезенке, которая уничтожает и удаляет тромбоциты из организма.
Нормальное количество тромбоцитов должно быть от 150 000 до 400 000 на миллилитр крови. При очень тяжелых случаях тромбоцитопении количество кровяных пластинок может быть близким к нулю. При умеренной тромбоцитопении количество тромбоцитов 100-150 тысяч на миллилитр крови. Если количество тромбоцитов становится ниже 30 000 — это означает высокий риск неконтролируемого кровотечения, включая кровоизлияние в мозг, другими словами — инсульт.
Тромбоциты также являются носителями серотонина и L-триптофана — двух веществ, которые участвуют в регуляции циклов сна/бодрствования, аппетита и эмоциональных состояний. Поэтому теоретически тромбоцитопения может привести к нарушениям сна и настроения (депрессии).
Как проявляется тромбоцитопения?
Многие люди с тромбоцитопенией, особенно умеренной, не замечают никаких специфических симптомов. При более тяжелых случаях тромбоцитопения может привести к различным проблемам с кровотечениями. Эти проблемы включают в себя:
- Частые и чрезмерные носовые кровотечения.
- Появление на теле синяков «без причины» (пурпура).
- Слишком сильные кровотечения при ранах.
- У женщин возможны чрезмерные кровотечения во время менструаций.
Единственный верный способ диагностировать тромбоцитопению — определить уровень тромбоцитов в крови. Всем ВИЧ-инфицированным людям рекомендуется регулярно сдавать общий анализ крови, в состав которого входит определение уровня тромбоцитов. Общий анализ крови обычно делается раз в 3-6 месяцев вместе с анализом на иммунный статус (иммунограммой) и анализом на вирусную нагрузку (количество вируса в крови). Таким образом, если ВИЧ-инфицированный человек регулярно ходит к врачу и сдает анализы крови, то врач обязательно определит тромбоцитопению задолго до того, как она сможет привести к серьезным проблемам.
Источник.
Источник
Опубликовано: 18 мая 2016, 15:48
Пониженный уровень тромбоцитов при ВИЧ – это достаточно распространенное явление. Подобное отклонение (состояние носит название тромбоцитопения) обусловлено не влиянием вируса на иммунную систему пациента, а именно его присутствием в крови.
Тромбоциты принимают прямое участие в процессах свертывания крови. При нарушении целостности сосудистого участка, эти клетки начинают «налипать» друг на друга, «заклеивая» раневую поверхность. Уменьшение числа тромбоцитов при ВИЧ-инфекции может быть довольно опасным, поскольку смерть человека может наступить при получении любой раны.
Тромбоцитопения при ВИЧ-статусе может становиться следствием таких состояний, как:
- инфицирование мегакариоцитами;
- повреждение костного мозга, ставшее результатом приема препаратов, направленных на подавление вируса иммунодефицита;
- восприятие иммунной системой данных безъядерных клеток, как враждебных элементов (здесь речь идет о развитии тромбоцитопенической пурпуры).
В норме кровь человека должна содержать примерно 150 000…400 000 тромбоцитов в каждом миллилитре. При тяжелом течении тромбоцитопении число клеток может стремиться к нулевому показателю. Результат – высокий риск формирования кровотечения, грозящего жизни человека.
Признаки понижения уровня тромбоцитов и лечение состояния при ВИЧ-инфекции
При формировании тромбоцитопении средней степени тяжести какой-либо специфической симптоматики не наблюдается. И только позднее, когда уровень тромбоцитов при ВИЧ значительно понижается, могут появляться характерные признаки:
- регулярные кровотечения из носа;
- формирование на теле необъяснимых синяков;
- обильное кровотечение даже при минимальной раневой поверхности;
- слишком сильные менструальные выделения.
Единственно достоверным способом диагностирования патологии является общий анализ крови. Именно потому при положительном ВИЧ-статусе необходимо регулярно проводить данные исследования. Как правило, назначение лабораторного исследования проводится раз в полгода. Именно поэтому тромбоцитопения определяется задолго до ее перехода в критическую для человека стадию.
При снижении тромбоцитов при ВИЧ-инфекции максимальный терапевтический эффект дает методика ВААРТ. Назначаемые препараты способствуют снижению количества вируса в крови, предупреждая инфицирование мегакариоцитов. Дополнительный эффект от ВААРТ – снижение активности иммунной системы и замедление скорости продуцирования аутоиммунных антител.
При отсутствии эффекта от ВААРТ могут применяться другие способы:
- Использование преднизолона. Стероидный препарат назначается при тромбоцитопенической пурпуре. Прием лекарства снижает выработку аутоиммунных тел, что способствует увеличению числа тромбоцитов.
- Инъекции гамма-глобулина. Средство может назначаться как самостоятельный препарат, так и в сочетании в преднизолоном. Схема применения – капельным путем один раз в трое суток.
- Анти-D глобулин. Применяется у пациентов для лечения тромбоцитопенической пурпуры. Вводиться внутривенно.
Кардинальным способом терапии тромбоцитопенической пурпуры при ВИЧ-инфекции становится удаление селезенки.
загрузка…
загрузка…
загрузка…
Интересные материалы по этой теме!
19 мая 2016, 16:46Что о ВИЧ говорят ученые?
Ученые, исследующие ВИЧ, за последние годы сделали много интересных, а главное, полезных открытий. Речь идет не только о разработке препаратов, помогающих избавиться от… 18 мая 2016, 16:24Новости о ВИЧ на сегодня
Вирус иммунодефицита по праву считается самым страшным заболеванием в современном мире. Казалось бы, обнаружили его давно, а значит, побороть болезнь можно было научиться. Но… 19 мая 2016, 00:46Новые разработки в борьбе с ВИЧ
Современная медицина научилась бороться с онкологией и другими серьезными заболеваниями. Рак на начальных стадиях вылечивается полностью. К сожалению, то же самое нельзя сказать о…
загрузка…
загрузка…
загрузка…
загрузка…
Отзывы и комментарии
Оставить отзыв или комментарий
Source: www.zppp.saharniy-diabet.com
Источник
Кровь из носа время от времени может пойти у любого человека. Обычно ситуация возникает внезапно и застает врасплох. Здесь важно не растеряться и действовать правильно (об этом ниже). Если носовое кровотечение часто повторяется, то причиной могут быть серьёзные недуги. Выяснить, почему это происходит, можно после обследования у врача. О самых частых ситуациях полезно узнать всем.
Причины
Кровь из носа может появиться при разных обстоятельствах, поводом обычно служат факторы локального или системного (общего) значения. Первая группа считается самой распространенной, к ней относятся:
· травмы слизистой носа механического характера — от ударов, падений, попадания в полость носа инородного тела, вследствие хирургических вмешательств или грубых манипуляций;
· разрыв сосудов носа (а также глаз или ушей) при резкой смене атмосферного давления (случается у альпинистов, лётчиков, водолазов);
· поражение капилляров в носовой полости при частых воспалительных процессах (инфекционных или аллергических);
· атрофия слизистой носа при хроническом рините, в том числе при кокаиновой зависимости (вдыхание порошка через нос) и привыкании к сосудосуживающим каплям;
· повреждение сосудов при постоянном пребывании в сухом и жарком климате или на сильном морозе;
· пересушивание слизистой при анатомической деформации носовой перегородки;
· разрыв сосудов из-за полипов, доброкачественных или злокачественных новообразований.
Вторая группа провоцирующих кровотечение факторов — системные причины. Это тяжёлые заболевания, при которых кровь из носа является одним из симптомов. Например:
· артериальная гипертония с периодическими кризами;
· пороки клапанов сердца или сосудов врождённого или приобретённого характера;
· тяжёлые болезни почек, особенно при хронической почечной недостаточности;
· болезни крови: тромбоцитопения (понижено содержание тромбоцитов), гемофилия (наследственная патология свертываемости), лейкозы, анемии тяжёлой степени;
· цирроз, карцинома печени, хроническая печёночная недостаточность (прекращается образование факторов свёртывания крови);
· длительная алкогольная зависимость;
· постоянное переутомление, стрессовые ситуации;
· гормональные изменения при беременности;
· СПИД, сифилис, туберкулез и другие инфекционные болезни.
Что нужно делать
Необильное носовое кровотечение может самопроизвольно прекратиться через 3-4 минуты. Если этого не происходит, не надо паниковать, следует придерживаться таких рекомендаций:
· сесть на стул (или усадить пострадавшего), немного наклонить корпус тела вперед, чтобы кровь из носа могла свободно стекать вниз;
· положить на переносицу холод (бутылку с водой из холодильника, кусок замороженного мяса, завернутого в полотенце или что-то другое);
· намочить кусочек бинта или марли в 3% растворе перекиси водорода (лучше свернуть его в виде турунды), заправить глубоко в нос пинцетом для бровей и прижать ноздрю к носовой перегородке пальцами, держать до остановки кровотечения;
· вместо марлевой турунды для пережатия кровоточащих капилляров в носу можно использовать гигиенический женский тампон;
· человека без сознания надо уложить на спину, повернуть голову набок и вызвать скорую помощь.
Что нельзя делать
Во время носового кровотечения нельзя высмаркиваться, запрокидывать голову назад, ложиться. Нежелательно в качестве турунд использовать вату. После остановки кровотечения не стоит поднимать тяжести, сильно напрягаться, бегать, прыгать, пить горячие напитки, алкоголь, принимать Аспирин и другие препараты из группы нестероидных противовоспалительных средств (Ибупрофен, Диклофенак и т.п.).
К любым кровотечениям надо относиться внимательно. При частом возникновении или обильном характере они способны привести к развитию малокровия (анемии). К тому же причина не всегда может быть безобидной, возможно, это сигнал о каком-то серьезном неблагополучии в организме, разобраться поможет врач.
Источник
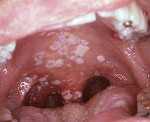
Поражение ЛОР-органов при ВИЧ-инфекции – группа патологий, развивающихся на фоне иммунной недостаточности, спровоцированной вирусом иммунодефицита человека. Самыми распространенными клиническими симптомами являются герпетическая сыпь, синюшные и багровые пятна, глубокие язвы кожи и слизистых оболочек, белые налеты, творожистые выделения изо рта, носа и слухового канала, синдром интоксикации. Диагностика направлена на определение ВИЧ-инфекции с помощью иммуноблоттинга, ИФА, ПЦР. Лечение состоит из антиретровирусной, антибактериальной, противовирусной и антимикотической терапии, симптоматических мероприятий.
Общие сведения
Поражение ЛОР-органов при ВИЧ-инфекции встречается в 75-85% случаев. В общей сложности в мире насчитывается порядка 35 млн. человек, инфицированных ВИЧ. Отоларингологические патологии на фоне иммунодефицита статистически чаще диагностируются среди представителей мужского пола в возрасте от 18 до 45 лет. Наиболее распространенная форма – кандидоз ротовой полости, который в 50-90% становится первичным проявлением ВИЧ-инфекции. Среди бластоматозных патологий самым частым поражением ЛОР-органов является саркома Капоши. Общий показатель летальности при подобных заболеваниях составляет 45-60%. Основные причины смерти – бактериальные внутричерепные осложнения и сепсис.
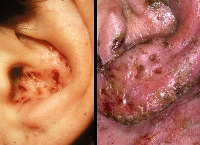
Поражение ЛОР-органов при ВИЧ-инфекции
Причины поражения ЛОР-органов при ВИЧ
Причина развития этой категории поражений – вирусы иммунодефицита человека 1 или 2 типа, представители семейства Retroviridae. Наиболее распространены вирионы 1-го типа группы М. Возможные механизмы инфицирования – половой, вертикальный, парентеральный, инъекционный, грудное вскармливание. Источником заражения является инфицированный человек. Самый частый путь передачи вируса – половой контакт, что обусловлено большим количеством вирусных РНК, содержащихся в семенной жидкости и вагинальном секрете. К группе риска относятся гомосексуалисты, инъекционные наркоманы и лица, которым ранее проводилось переливание крови. Развитие оппортунистических патологий происходит при сопутствующем инфицировании бактериями, грибками, вирусами и их комбинациями. При недостаточности иммунитета инфекционные агенты получают возможность бесконтрольного размножения с последующим проникновения вглубь тканей.
Патогенез
При инфицировании ВИЧ проникает в составляющие иммунной системы, имеющие специфический маркер CD4: Т-хелперы, моноциты, макрофаги, дендритные и микроглиальные клетки. В их цитоплазме вирус освобождает свою РНК, вживляя ее в клеточную ДНК. Изменившаяся ферментативная активность постепенно приводит к гибели клеток. Снижение уровня CD4 становится причиной потери цитотоксической активности лимфоцитов CD8. В нормальных условиях последние отвечают за контроль над бактериальными, вирусными, грибковыми агентами и мутировавшими клетками. Таким образом, патогенные и условно-патогенные агенты, проникая в полости ЛОР-органов, не встречают адекватного иммунного ответа и вызывают развитие заболевания.
Классификация
В список основных поражений ЛОР-органов при ВИЧ-инфекции входят следующие патологии:
- Микотические поражения. К ним относятся кандидоз и гистоплазмоз. Кандидоз развивается при инфицировании грибом Candida albicans, поражает полость рта, глотки и наружного уха. Гистоплазмоз проявляется разрастанием ретикуло-эндотелиальных структур, возбудителем является Histoplasma capsulatum. При диссеминированной форме приводит к язвенным поражениям глотки, неба, кожных покровов.
- Бактериальные инфекции. В условиях ВИЧ-инфекции часто появляются некротические изменения слизистых оболочек носа, внутренней поверхности щек, гортани, глотки, миндалин; возникают абсцессы перегородки носа с последующей перфорацией четырехугольного хряща; формируются или обостряются хронические тубоотиты, синуситы неспецифической бактериальной этиологии. Реже выявляются специфические заболевания: хламидийные и гонококковые фарингиты, сифилитический или туберкулезный отит, фарингит, ларингит.
- Герпес-инфекции. Основной возбудитель – вирус простого герпеса человека (Herpes simplex). Проявляется высыпаниями на коже и слизистых оболочках в виде везикул, герпетической лихорадкой. Несколько реже встречается опоясывающий лишай, а также его специфическая клиническая форма – синдром Ханта, обусловленные вирусом Varicella-zoster.
- Саркома Капоши. Злокачественная сосудистая опухоль, которая способна поражать мягкое небо, небные миндалины, внутреннюю поверхность щек, гортань, глотку. Характеризуется формированием большого количества кровеносных сосудов с аномальным расширением капилляров, что становится причиной образования многочисленных полостей.
Симптомы поражения ЛОР-органов при ВИЧ
Длительное время персистенция ВИЧ в организме никак не проявляется. Симптомы иммунодефицита и заболевания ЛОР-органов развиваются примерно спустя 7-10 лет после инфицирования. Стадия первичных проявлений имеет две формы: гриппоподобную и мононуклеозоподобную. Чаще встречается второй вариант, который характеризуется лихорадкой, тонзиллитом, гепатоспленомегалией, генерализованной лимфденопатией, болью в суставах и отдельных группах мышц, диареей, иногда – макулопапулезной сыпью на туловище. При гриппоподобной форме наблюдается внезапное повышение температуры тела, озноб, ярко выраженная интоксикация, анорексия, полиаденопатия, экссудативный фарингит. Возникающие далее симптомы напрямую зависят от СПИД-ассоциированной патологии.
Наиболее частое заболевание при ВИЧ-инфекции – кандидоз носоглотки, наружного уха. Обычно они проявляются зудом в ухе, формированием ангулита, выделением бело-серых масс творожистой консистенции с неприятным запахом, иногда – с примесью крови, кондуктивной тугоухостью, выраженным увеличением шейных, поднижнечелюстных лимфоузлов, нарастанием общей интоксикации организма. Патологические изменения ЛОР-органов при гистоплазмозе включают в себя глубокие эрозии в носоглотке, ротоглотке и на небе, сопровождающиеся выраженной болью при глотании. Реже язвы формируются на коже наружного носа или ушей. Визуально они имеют бугристую поверхность с приподнятыми краями. Местные проявления сочетаются с резким повышением температуры до 39,0-40,5° C, признаками поражения легких, печени, селезенки.
Бактериальные поражения при ВИЧ-инфекции характеризуются быстрым развитием тяжелого интоксикационного синдрома и выраженных классических симптомов, типичных для поражения того или иного органа, чаще всего – носоглотки, придаточных пазух носа, слуховой трубы, среднего уха. Наблюдаются тяжелые обострения уже имеющихся хронических форм ЛОР-заболеваний. Герпес-вирусная инфекция при СПИДе сопровождается появлением на слизистой оболочке полости рта, ротоглотки, зева, коже ушных раковин и наружного носа групп везикул. Внешне они представляют собой небольшие пузырьки, заполненные серозной или серозно-гнойной жидкостью, проявляются зудом, умеренной болезненностью покалывающего характера. Спустя 2-5 дней везикулы высыхают, на их поверхности формируются сухие корки. Иногда отдельные элементы сыпи сливаются в одну многокамерную структуру, которая после вскрытия оставляет глубокую эрозию.
При опоясывающем лишае обнаруживаются аналогичные высыпания, образующиеся по ходу верхнечелюстной и нижнечелюстной ветвей тройничного нерва, зачастую – только с одной стороны. Жалобы пациента при этом дополняются острой локальной болью невралгического характера, парестезиями. Герпетическая лихорадка возникает внезапно. Первыми признаками являются озноб, повышение температуры до 40,0° C, разлитая головная боль с менингеальными симптомами, редко – бред. Через 1,5-3 дня от начала заболевания общее состояние больного несколько улучшается, в области носа и вокруг рта появляется герпетическая сыпь. При синдроме Ханта вирус герпеса поражает ганглий коленца, что сопровождается резким ухудшением слуха, болевым синдромом с эпицентром в области слухового канала, иррадиацией в затылочный и скуловой участки, герпетической сыпью на ушной раковине и в полости наружного уха.
Очаги саркомы Капоши располагаются асимметрично на поверхности глотки, гортани, ротовой полости, лица, раковин наружного уха и заушных складок. Первичные элементы на слизистых оболочках представляют собой узлы темно-синего, темно-красного цвета. Далее образуются болезненные синюшные, бурые или черные пятна, которые быстро увеличиваются в диаметре, трансформируются в язвы. Возникает нарушение акта глотания, осиплость голоса. На кожных покровах часто образуются папулы и бляшки коричневого цвета, склонные к слиянию и изъязвлению.
Осложнения
Бактериальные и грибковые поражения при ВИЧ-инфекции склонны к быстрому распространению из первичного очага в полости других ЛОР-органов с развитием абсцессов носовой перегородки, фронтитов, гайморитов, этмоидитов, сфеноидитов, евстахиитов, наружных и средних гнойных отитов, лабиринтитов, фарингитов и ларингитов. При отсутствии адекватного лечения инфекция проникает в полость черепа, вызывая формирование внутричерепных и системных осложнений – гнойного менингита, энцефалита, абсцессов головного мозга, тромбофлебита кавернозного синуса, флегмоны орбиты, пневмоний, сепсиса и других. Поражение гортани и глотки при саркоме Капоши может сопровождаться обильными кровотечениями из участков изъязвлений, присоединением вторичной инфекции.
Диагностика
Диагностика поражений ЛОР-органов при иммунодефиците требует комплексного анализа анамнеза, жалоб, данных физикального исследования, общих и специфических лабораторных тестов. Последние играют решающую роль при постановке диагноза. Полная программа обследования больного с подозрением на ВИЧ предусматривает:
- Опрос пациента. При беседе с больным отоларинголог акцентирует внимание на эпидемиологическом анамнезе, давности и характере парентеральных манипуляций, других потенциальных рисках инфицирования ВИЧ. При сборе жалоб устанавливается последовательность их возникновения, наличие беспричинных лихорадок, диарей, колебаний массы тела.
- Физикальное обследование. При общем осмотре определяется выраженное увеличение регионарных лимфатических узлов на фоне умеренной генерализованной лимфаденопатии. При герпес-инфекции на коже лица присутствует специфическая кожная сыпь, которая при опоясывающем лишае распространяется строго по ходу веток тройничного нерва.
- Осмотр ЛОР-органов. При подозрении на ВИЧ-инфекцию проводится полный отоларингологический осмотр, включающий отоскопию, переднюю и заднюю риноскопию, мезофарингоскопию, непрямую ларингоскопию. Эти методики позволяют визуализировать гиперемию и отечность слизистых оболочек, наличие специфических налетов, высыпаний или изъязвлений той или иной анатомической области.
- Рутинные лабораторные тесты. В ОАК при бактериальных и микозных инфекциях присутствует слабовыраженный нейтрофильный лейкоцитоз или лимфоцитопения, повышение СОЭ, при вирусных – лимфоцитоз и/или моноцитоз. На фоне ВИЧ-инфекции определяются атипичные мононуклеары, падение уровня тромбоцитов и гемоглобина.
- Специфические исследования крови. Для подтверждения СПИДа применяются серологические методы диагностики, позволяющие выявить специфические антитела к ВИЧ: иммуноблоттинг, иммуноферментный анализ. Также используется методика полимеразной цепной реакции, которая идентифицирует вирусную РНК, позволяет оценить ее количество в периферической крови.
Лечение поражения ЛОР-органов при ВИЧ
Лечение нацелено на угнетение репликации ВИЧ и купирование оппортунистических инфекций. Комбинации препаратов подбираются с учетом состояния больного и развившихся патологий ЛОР-органов. Терапевтическая программа включает:
- Антиретровирусную терапию. Для подавления активности вируса используются нуклеозидные и ненуклеозидные ингибиторы обратной транскриптазы, ингибиторы протеазы, ингибиторы фузии в различных комбинациях.
- Этиотропную терапию. При герпетических поражениях назначаются противовирусные препараты из группы ацикловира. При бактериальных заболеваниях показаны высокие дозы антибиотиков широкого спектра действия – аминопенициллинов, цефалоспоринов 3-4 поколения, фторхинолонов, карбопенемов. При грибковых патологиях применяются антимикотические препараты – производные имидазола.
- Патогенетическое и симптоматическое лечение. Заключается в дезинтоксикационной терапии с использованием плазмозаменителей, введении внутривенных иммуноглобулинов, препаратов крови, общеукрепляющих средств, противовоспалительных, антигистаминных и обезболивающих медикаментов, витаминных комплексов.
Прогноз и профилактика
Прогноз относительно поражений ЛОР-органов на фоне дефицита иммунитета – сомнительный. Ранняя диагностика и хороший ответ организма пациента на фармакотерапию позволяют купировать заболевания или перевести их в хроническую форму. Прогноз для непосредственно ВИЧ-инфекции – неблагоприятный. В современных условиях заболевание неизлечимо, но антиретровирусные препараты дают возможность контролировать репликацию вируса, существенно увеличить продолжительность и улучшить качество жизни больного. Первичная профилактика оппортунистических заболеваний ЛОР-органов основывается на предотвращении инфицировании ВИЧ, вторичная — на соблюдении принципов антиретровирусной терапии, регулярных профилактических осмотрах у лечащего врача.
Источник

