Комплексное лечение гастродуоденального кровотечения
Сегодня проблема терапии гастродуоденального кровотечения в хирургии является одной из самых важных, так как выступает тяжелым осложнением язвенной болезни и диагностируется у 20 % пациентов с данным заболеванием. В современной медицине недостаточно разработана тактика лечения пациентов с данной патологией. К тому же используемые методы эндоскопического гемостаза небезопасны, недостаточно эффективны и надежны, в результате этого существует высокий риск развития смертельного исхода человека до и после оперативного вмешательства. У мужчин данная патология встречается в три раза чаще, чем у женщин.
Описание проблемы
Гастродуоденальное кровотечение – опасная болезнь, при которой кровь из пораженного патологическим процессом участка (желудка или двенадцатиперстной кишки) или поврежденного сосуда попадает в просвет ЖКТ. Такое опасное явление может наблюдаться при развитии язвенной болезни, синдроме Крона, острых кишечных инфекциях, патологиях поджелудочной железы и желчного пузыря, а также заболеваниях крови. При этом кровотечение может образоваться на разных участках тракта, начиная с верхнего отдела пищевода и заканчивая прямой кишкой. Но чаще всего (60 % случаев) источником кровотечений выступают желудок и двенадцатиперстная кишка.
Язвенные гастродуоденальные кровотечения всегда являются опасными симптомами и состоянием, что провоцирует угрозу жизни пациента, возникновение летального исхода. Поэтому рекомендуется внимательно изучить причины развития и клиническую картину заболевания, чтобы при проявлении первых признаков незамедлительно обратиться в медицинское учреждение.
Причины развития заболевания
В 70 % случаев острые гастродуоденальные кровотечения развиваются в результате язвенной болезни двенадцатиперстной кишки и желудка, эрозивного гастрита. С одинаковой частотой патология формируется из-за раковой опухоли или варикозного расширения вен в желудке в результате синдрома гипертензии. Редко заболевание наблюдается при патологиях кровеносной системы, травмах, синдроме Рендю-Ослера и прочих.
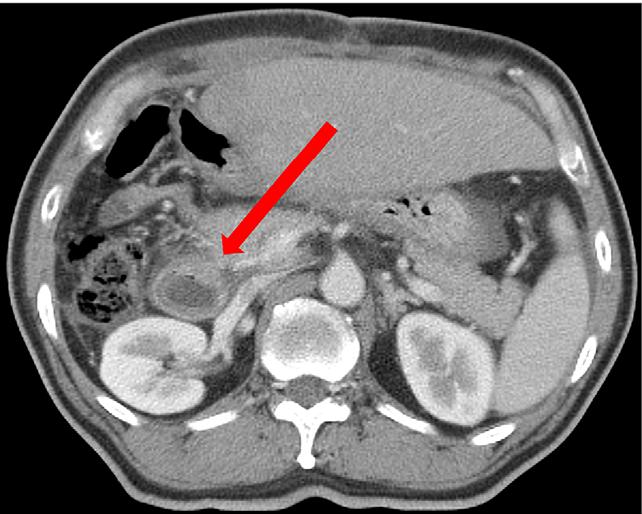
В медицине существует более восьмидесяти причин развития данного заболевания. Их условно подразделяют на три большие группы:
- Заболевания желудка и двенадцатиперстной кишки. Главным симптомом при язвенной болезни является скрытое кровотечение, а обширные язвенные гастродуоденальные кровотечения выступают осложнением данной болезни. Возникновение такой патологии нередко провоцируется сильными физическими нагрузками в период обострения основного заболевания, стрессами, курением и употреблением алкоголя, лечением болезни препаратами, что содержат ацетилсалициловую кислоту. Кровотечения могут развиваться в результате язвенной болезни различного происхождения, распадающейся злокачественной опухоли, эрозивных гастритов, дуоденитов, а также при травмах живота, сильной рвоте, варикозном расширении желудочных вен, сердечной недостаточности.
- Заболевания сердечно-сосудистой системы. В некоторых случаях острые гастродуоденальные кровотечения возникают вследствие инфаркта миокарда, болезни Рандю-Ослера, периартериита, септического эндокардита, васкулита и цинге.
- Заболевания крови. Патология может возникнуть в результате тромбодитоений, передозировки антикоагулянтов, апластической анемии, врожденных патологий кровеносной системы.
В группу риска входят:
- Люди пожилого возраста.
- Лица, употребляющие НПВП, антикоагулянты и глюкокортикостероиды длительный период времени.
- Злоупотребляющие никотином и алкоголем.
Симптомы и признаки болезни
В некоторых случаях патология носит скрытый характер. При кровоточивости пораженных слизистых оболочек крови наблюдается очень мало, обычно ее можно обнаружить только при исследовании кала. В таких случаях преобладает симптоматика основной болезни, например язвы или гастрита. Но бывает и так, что патология не проявляет признаков, поэтому обнаружение крови в кале при анализе выступает главным симптомом заболеваний органов ЖКТ.
Большую опасность представляет хроническое гастродуоденальное кровотечение, которое протекает длительный период времени, провоцируя развитие анемии. Опасность таких явлений в том, что они могут имитировать симптоматику многих иных заболеваний, которые не имеют отношения к ЖКТ.
Самыми типичными проявлениями патологии выступают выделения крови с рвотой или испражнениями (черный кал) и острая сосудистая недостаточность. При этом у пациента наблюдается слабость, обморочное состояние, бледность кожи, нарушение зрения и слуха, падение кровяного давления, тахикардия, одышка, учащенное сердцебиение. Симптоматика усиливается при принятии человеком вертикального положения тела. В некоторых случаях патология развивается настолько быстро, что смерть может наступить от шока раньше, чем проявится симптоматика.
Симптомы при венозном кровотечении
В результате варикозного расширения вен возможно развитие кровотечения. В этом случае цвет крови при рвоте будет измененным из-за взаимодействия гемоглобина с соляной кислотой. При таком взаимодействии образуется солянокислый гематин коричневого цвета, поэтому рвотные массы будут напоминать кофейную гущу. В случае отсутствия в желудочном соке соляной кислоты рвотные массы будут содержать примесь неизмененной алой крови.
Кровотечения из двенадцатиперстной кишки
Гастродуоденальное кровотечение из двенадцатиперстной кишки или иных отделов кишечника проявляет симптомы в виде черного дегтеобразного кала (мелены). Такое явление наблюдается в результате формирования из гемоглобина сернистого железа под влиянием пищеварительных ферментов, которые воздействуют на кровь при ее передвижении по кишечнику. Мелена может наблюдаться и по причине того, что не вся кровь вышла наружу вместе с рвотными массами, а часть ее попала в кишечник. Иногда обильные кровотечения, которые возникают в верхних отделах кишечника, стремительно по нему перемещаются, поэтому у человека могут быть испражнения кровью в неизмененном ее виде.
Степени тяжести патологии
В медицине выделяют несколько степеней тяжести патологии в зависимости от величины кровопотери:
- Легкая степень, при которой наблюдается незначительная потеря крови (около полулитра). Состояние пациента удовлетворительное, наблюдается умеренная тахикардия, кровяное давление находится в пределах нормы.
- Средняя степень тяжести характеризуется умеренной кровопотерей, при которой человек теряет от семисот до одного литра крови. У пациента наблюдается вялость, головокружение, тошнота, снижение кровяного давления, бледность кожи, тахикардия, обморок.
- Тяжелая степень обуславливается обильной потерей крови – около полутора литров. В данном случае кожный покров становится бледным, наблюдается холодный пот, жажда, человек постоянно зевает, пульс увеличивается, а кровяное давление падает.
- Крайне тяжелая кровопотеря, при которой человек теряет около двух литров крови. Состояние пациента очень тяжелое, происходит длительная потеря сознания, пульс и артериальное давление нельзя определить.
Диагностические мероприятия
В хирургии постоянно разрабатываются пути оптимизации диагностики и лечения гастродуоденальных кровотечений. Большое значение здесь имеет определение клинических стадий заболевания и степень активности кровотечения. Комплексный подход к проблеме дает возможность выбрать более эффективные методы лечения пациентов.
При госпитализации пострадавшего диагностические мероприятия начинаются с оценки степени тяжести потери крови, затем проводится эзофагогастроскопия. Но ее проведение часто усугубляет положение пациента, так как провоцируется образование новых разрывов, позывов к рвоте или увеличение уже имеющего разрыва. Поэтому процедуру выполняют после введения препаратов против рвоты и внутривенного введения небольшой дозировки анестезии для расслабления человека.
Всегда диагностика гастродуоденальных кровотечений должна преследовать несколько целей:
- Установление точной локализации кровотечения. При подтверждении кровотечения из пищеварительного тракта пациента переводят в хирургическое отделение и проводят дальнейшую диагностику.
- Определение продолжительности данной патологии.
- Выявление причины болезни и степени ее проявления.
- Дифференциация патологии с инфарктом миокарда, легочным кровотечением и прочими заболеваниями, имеющими схожую симптоматику.
Затем тактика при гастродуоденальных кровотечениях сводится к тому, что врач назначает следующие исследования:
- Лабораторные анализы крови и мочи.
- ФГДС, что дает возможность определить источник и характер кровотечения.
- Радионуклидное исследование.
- Колоноскопия.
- ЭКГ.
- Зондовая проба, которая предполагает длительное промывание желудка чистой водой. Если не удается достичь чистой воды, это говорит о непрекращающемся кровотечении.
Правильно разработанная и проведенная оптимизация диагностики и лечения гастродуоденальных кровотечений дает возможность снизить риск развития рецидивов и спасти жизнь человека. При обнаружении патологии проводится незамедлительное ее устранение. При проявлении признаков патологии нельзя заниматься самолечением, необходимо в срочном порядке обратиться в медицинское учреждение для прохождения обследования и остановки кровотечения.
Терапия заболевания
Лечение гастродуоденального кровотечения будет зависеть от состояния пациента, эндоскопической картины, степени кровопотери, ее длительности, расположения источника патологии, а также возраста человека. Госпитализировать пациента в хирургическое отделение необходимо на носилках.
Тактика терапии обязательно включает эндоскопический гемостаз при гастродуоденальных кровотечениях для остановки потери крови и профилактики рецидива. Затем проводится интенсивное лечение, что направлено на стабилизацию состояния человека, коррекция гемодинамических показателей и хирургическое вмешательство. Наибольший риск развития рецидива (94 %) приходится на первые четыре дня после остановки кровотечения. В это время врач должен осуществлять контроль над пациентом, предотвращать развитие кровотечения.
Обычно рецидив патологии возникает в 30 % случаев. Поэтому разумно выполнять повторную эндоскопию через сутки после первичной процедуры. Такой подход дает возможность снизить риск развития летального исхода в несколько раз.
Дооперационное лечение
До оперативного вмешательства проводят следующие мероприятия:
- Экстренно госпитализируют пациента в отделение хирургии на носилках.
- Проводят комплексную гемостатическую терапию. Пациент при этом должен соблюдать постельный режим, ему проводят промывание желудка, вводят зонд Блекмура, по которому в желудок будет поступать адреналин или норадреналин.
- Проводят лечебную эндоскопию путем обкалывания язвы раствором адреналина, а также электрокоагуляцию, лазерную коагуляцию, прошивание сосуда клипсой из металла.
- Вводят искусственный эмбол через бедренную артерию с целью эмболизации сосуда, что кровоточит.
Хирургическое лечение гастродуоденального кровотечения
Показаниями к экстренным операциям выступают:
- Кровотечения, что не останавливаются.
- Сильная потеря крови.
- Большой риск развития рецидива патологии.
Плановое оперативное вмешательство обычно проводится на вторые сутки после остановки кровотечения. Подготовка к операции должна включать в себя комплекс консервативных лечебных мероприятий. Главными задачами хирургического лечения выступают: достижение гемостаза, ликвидация причины кровотечений, резекция желудка или ваготомия двенадцатиперстной кишки.
В тяжелых случаях гастродуоденальных кровотечений хирургия предполагает проведение иссечения кровоточащего участка на передней стенке органа, а на задней стенке его прошивают. При ваготомии дополнительно проводят пилоропластику. В случае кровотечения из вен желудка или пищевода их прошивают со стороны эпителия при помощи специальных щипцов. При злокачественных опухолях или метастазах прибегают к паллиативной резекции.
При гастродуоденальном кровотечении по назначению врача необходимо придерживаться специальной диеты, проводить профилактику стрессовых язв. Врач может назначить антациды, ингибиторы протеиновой помпы и прочие препараты для предупреждения развития кровотечений в будущем.
Послеоперационный период
После операции осуществляется лечение в зависимости от степени кровопотери, объема хирургического вмешательства и наличия сопутствующих патологий. Пациенты должны соблюдать в течение пяти дней постельный режим. В этот период им проводят переливание плазмы крови, вводят протеин и альбумин, глюкозу, витамин С и прочие препараты. Также проводят противоязвенное лечение под наблюдением гастроэнтеролога при помощи таких препаратов, как «Амоксициллин» и «Метронидазол». Назначает врач и антибактериальные препараты для предупреждения развития инфекционных процессов. При гастродуоденальных кровотечениях клинические рекомендации направлены на соблюдение диеты Мейленграхта.

Реабилитация
В период реабилитации пациенты должны соблюдать щадящую диету и умеренные физические нагрузки на протяжении восьми месяцев после оперативного вмешательства. Для тех, кто был прооперирован по поводу гастродуоденальных кровотечений, рекомендации сводятся к прохождению контрольных обследований каждые полгода. Необходимо проводить лечение, направленное на предупреждение развития рецидивов. При осложнении язвенной болезни решается вопрос о плановом хирургическом вмешательстве.
Прогноз
Среди факторов, которые оказывают влияние на риск развития кровотечений, выделяют возраст пациентов, наличие сопутствующих патологий, тяжесть кровопотери, размер язвы и ее месторасположение. Многие медики утверждают, что риск развития кровотечений высокий у людей, которым больше шестидесяти лет. Неблагоприятный прогноз будет при возникновении коллапса у человека перед поступлением в медицинское учреждение, а также развитие анемии.
Профилактика
С целью предупреждения развития кровотечений рекомендуется проводить своевременное лечение язвенной болезни и прочих патологий, которые могут их спровоцировать. Такие пациенты должны находиться под наблюдением гастроэнтеролога. Обычно обострение заболеваний наблюдается осенью и весной, поэтому в это время рекомендуется проходить плановые обследования, сдавать необходимые анализы. Со временем такие процедуры можно проводить один раз в год.
При отсутствии рецидивов патологии на протяжении двух лет непрерывного лечения терапия назначается один раз в два года в течение одного месяца. Такой подход позволяет снизить риск развития кровотечений до минимума.

Также необходимо постоянно следить за состоянием ЖКТ, применять лечебные диеты № 1 и № 5. Это даст возможность постепенно уменьшить степень термического, механического и химического щажения эпителия желудка и кишечника.
Гастродуоденальные кровотечения являются опасными состояниями, что провоцируют возникновение летального исхода. Современная медицина сегодня владеет недостаточно разработанными методами лечения пациентов с таким заболеванием. Все эти методы являются недостаточно эффективными, поэтому риск развития летального исхода существует всегда. Для предупреждения развития патологии необходимо соблюдать все назначения и рекомендации медиков, вести здоровый образ жизни и исключить вредные привычки. Комплексный подход к данной проблеме поможет решить трудные задачи, поставленные перед хирургами во время терапии такой опасной патологии.
Источник
 Проблема лечения гастродуоденальных кровотечений насчитывает в своем развитии более чем 120-летнюю историю. В НИИ СП имени Н. В. Склифосовского у истоков многолетнего опыта лечения больных с язвенными гастродуоденальными кровотечениями стоял великий хирург С. С. Юдин. За период хирургической деятельности в НИИ СП с 1928-го по 1953 год им был накоплен опыт лечения 1799 больных с кровоточащими язвами, из которых 904 были оперированы.
Проблема лечения гастродуоденальных кровотечений насчитывает в своем развитии более чем 120-летнюю историю. В НИИ СП имени Н. В. Склифосовского у истоков многолетнего опыта лечения больных с язвенными гастродуоденальными кровотечениями стоял великий хирург С. С. Юдин. За период хирургической деятельности в НИИ СП с 1928-го по 1953 год им был накоплен опыт лечения 1799 больных с кровоточащими язвами, из которых 904 были оперированы.
Сергей Сергеевич отмечал в своем труде «Этюды желудочной хирургии», что «на рубеже XIX-XX веков желудочная хирургия начала развиваться чрезвычайно интенсивно». Что касается проблемы диагностики язвенной болезни, то, как отмечал С. С. Юдин, «Мы не имеем никаких прочных опорных пунктов для положительной диагностики язвы, кроме анамнеза». И только внедрение в клиническую практику фиброволоконной оптики открыло широкие возможности для диагностики источников гастродуоденального кровотечения. С этого периода хирургия осложненной язвенной болезни имела на своем вооружении мощного помощника как в вопросах диагностики, так и в деле остановки кровотечения.
Как свидетельствуют данные литературы, в спектре причин гастродуоденального кровотечения на долю язвенной болезни приходится от 40 до 62% случаев, летальность от гастродуоденальных кровотечений язвенной этиологии остается высокой и колеблется от 8 до 30% случаев, при этом наиболее высокий уровень летальности (от 14 до 60%) приходится на пациентов пожилого и старческого возраста и на больных, перенесших массивную кровопотерю на догоспитальном этапе.
В проблеме лечения язвенной болезни, осложненной кровотечением, на первом плане стоят вопросы эндоскопического гемостаза, необходимость которого выявляется уже при первичной диагностической эзофагогастродуоденоскопии. Несмотря на многообразие постоянно совершенствующихся методик гемостаза, эта проблема остается недостаточно решенной и требует доработки в плане уточнения показаний к применению тех или иных методов при различных источниках кровотечения и определения дальнейшей тактики лечения (неотложная операция или продолжение эндоскопического лечения).
Из многообразия методов эндоскопического гемостаза выделяют
- физические методы (диатермокоагуляция, электрокоагуляция, лазерная фотокоагуляция, аргонноплазменная коагуляция, криокоагуляция, радиоволновая терапия),
- инфильтрационные (инъекции спирта, адреналина или их смеси в различном соотношении),
- механическое клиппирование сосудов, аппликации клеевых композиций,
- методы орошения источников кровотечения различными растворами, менее эффективные и редко используемые.
Электрокоагуляция, лазерная фотокоагуляция и термокоагуляция обеспечивают образование сосудистого тромбоза за счет высокотемпературной коагуляции белка. Эффективность этих методов составляет 68-96 %, а рецидив кровотечения возникает у 6-31,3% больных. Однако у данных методов имеется весьма важный недостаток: высокая вероятность перфорации полого органа вследствие термического некроза тканей. Частота этого осложнения колеблется от 5 до 10%.
Криовоздействие производится путем орошения источника кровотечения жидкостями, обладающими свойством эндотермического испарения (хлорэтил, эфир, фреон). Этот способ из-за низкой эффективности в настоящее время самостоятельно не применяется и представляет скорее исторический интерес. Изредка его используют в составе комбинированного гемостаза для подсушивания поверхности язвы перед нанесением клеевых аппликаций.
Из физических методов наибольшей популярностью в настоящее время пользуется метод аргоноплазменной коагуляции (АПК), основанный на бесконтактном воздействии на биологические ткани высокочастотным током с помощью ионизированного аргона — аргоновой плазмы. В результате происходит коагуляция биологических тканей. Преимуществом метода является бесконтактность воздействия, что исключает приваривание тканей к электроду и развитие глубоких некрозов стенки органа. По мнению одних авторов, эффективность данного метода очень высока и достигает 95-98.8%. по мнению других, этот метод гемостаза сопряжен с риском рецидива кровотечения у 12-25 % больных. Описаны случаи растяжения стенок органа при подаче аргона и возникновение эмфизем в месте контакта зонда с тканью. По причине монополярности тока при АПК противопоказанием к использованию метода является наличие имплантированного водителя сердечного ритма.
Некоторые авторы рекомендуют метод термокоагуляции, отмечая при этом его высокую эффективность. Так, согласно данным авторов, при струйном кровотечении эффективность метода составила 92,2 %, из них в 71 % случаев потребовалась однократная коагуляция, в 29 % — повторная попытка. При паренхиматозном кровотечении его эффективность равнялась 100%. При этом у 95% больных стабильный гемостаз был достигнут при однократной коагуляции.
В последние годы в клиническую практику внедрен метод радиоволновой терапии, относящийся к бесконтактным и основанный на тропности радиоволн к жидкостным средам и на их свойстве, передаваясь по электроду, образовывать вокруг рабочей части электрода поле глубиной 200 мкм, которое «выпаривает» жидкость по линии воздействия, одновременно коагулируя кровоточащие сосуды. Эффективность данного метода по результатам его применения оказалась различной в зависимости от типа кровотечения. Так, при кровотечении Forrest 1a (F 1a) эффективность первичного гемостаза составила 85,7%, тогда как окончательный стабильный гемостаз был достигнут только в 42,9 % случаев. При кровотечении типа F 1b эффективность первичного гемостаза составляла 100 %, окончательного — 90 %. По мнению автора, наилучшего результата ему удалось добиться при использовании сочетания радиоволновой терапии и инфильтрационного метода. Таким образом, по результатам данного исследования можно предположить наибольшую эффективность радиоволновой терапии при диапедезном типе кровотечения F 1b.
Большой интерес у клиницистов вызывает механическое клиппирование кровоточащих сосудов. Метод является безопасным и обладает высокой эффективностью, которая колеблется от 60 до 86%, но он также не получил широкого распространения, так как имеет ограниченные показания (четкая визуализация кровеносного сосуда, который подлежит клиппированию), также, как отмечают ряд авторов, его применение бывает затруднено при кровотечении из хронических каллезных язв. Однако метод продолжает совершенствоваться, разработаны вращающиеся клиппаторы, расширяющие возможности данной манипуляции и позволяющие расширить границы его эффективности.
Ранее широко применялся метод эндоскопической аппликации пленкообразующих полимеров (лифузоля, ситатизоля, клеевых композиций), идея этого метода получила дальнейшее развитие в последние годы. Предложены методики эндоскопической инсуффляции сорбционных композиций, обладающих значительным местным гемостатическим эффектом и ускоряющих репаративные процессы в области язвенных дефектов.
Наибольшее распространение в практике, как более простой в исполнении и не требующий специальной аппаратуры, имеет инфильтрационный метод. Инъекции чистого этанола в подслизистый слой желудка при кровотечении из язвы впервые применил S. Asaki, который добился первичного гемостаза у 99% больных, рецидив имел место только в 6% случаев. По мнению автора, эффект гемостаза при инъекции этанола в подслизистый слой достигается путем дегидратации и фиксации пораженной стенки кровеносного сосуда к окружающим тканям, что приводит к вазоконстрикции и дегенерации стенки сосуда, деструкции эндотелия сосуда и тромбозу. Простота выполнения этого метода, а также отсутствие потребности в дорогостоящей аппаратуре сделали его весьма популярным.
По данным более поздних публикаций, гемостатический эффект этанола или его композиций (Этоксисклерола) обусловлен химической деструкцией тканей и последующим склерозом. При этом сообщается, что эффективность метода колеблется от 50% (при инъекции 70-процентного раствора Этанола) до 85 % (при инъекции Этоксисклерола).
Отрицательным фактором применения склерозантов является расширение зоны некроза в дне язвы, что может привести к рецидиву кровотечения или к несостоятельности швов после оперативного лечения в случае неэффективного гемостаза. А. А. Васильевой (2004) впервые в эксперименте была изучена зависимость течения репаративного процесса в язвах от характера вводимых склерозантов. Доказано, что введение 1-процентного раствора Этоксисклерола и 70-процентного этанола вызывает повреждение стенки желудка у экспериментальных животных. На третьи сутки после их введения в дне язвы определялись фибринозный некроз и инфильтрация некротических тканей распадающимися лейкоцитами. Грануляционная ткань была несформированной, содержала большое количество новообразованных сосудов и фибробластов. Только на десятые сутки под некротическими массами появлялась зрелая грануляционная ткань с фибробластами и коллагеновыми волокнами, а на край язвы наползал уплощенный эпителий, в котором формировались кисты, иногда многокамерные. Оба склерозанта замедляли процессы репарации в экспериментальных язвах. После их введения язвы становились более глубокими, увеличивались в размерах, а в некоторых наблюдениях происходила перфорация язвы или развивались инфильтраты стенки желудка.
В литературе также описаны методы подслизистой паравазальной инфильтрации неагрессивными жидкостями, которые выполняют с целью механического сдавления кровоточащего сосуда. Используют 0,9-процентный раствор хлорида натрия, 0,001-процентный раствор адреналина (Эпинефрина), 5-процентный раствор глюкозы, 5-процентный раствор аминокапроновой кислоты, 1-процентный раствор перекиси водорода.
Одним из недостатков инфильтрационного метода гемостаза с применением неагрессивных жидкостей является быстрое рассасывание образовавшегося подслизистого инфильтрата. В целом эффективность инфильтрационного гемостаза неагрессивными жидкостями колеблется от 64,5 до 85,5% и в настоящее время его используют в основном в качестве подготовительного этапа к проведению термической или химической коагуляции сосуда.
Как считают некоторые авторы, риск рецидива кровотечения бывает обусловлен большими размерами и глубиной язвы (более 2 см в желудке и 1 см в двенадцатиперстной кишке), локализацией (задняя стенка двенадцатиперстной кишки и ее залуковичный отдел, малая кривизна, задняя стенка кардиального отдела и тела желудка) и наличием рыхлого сгустка или крупного тромбированного сосуда в дне язвы.
При этом прогрессирующее нарушение метаболизма в результате гипоксии органов и тканей у больных с тяжелой и крайне тяжелой кровопотерей тормозит репаративные процессы н способствует прогрессированию некробиотического процесса в хронической язве, что в сочетании с пептическим фактором желудочного секрета при язвенной болезни часто приводит к рецидиву кровотечения. Поэтому у этой категории пациентов столь важно проведение массивной антисекреторной терапии, представленной современными блокаторами протонной помпы.
Желание многих авторов обобщить накопленный клинический и эндоскопический опыт лечения пациентов с ГДЯК нашло свое выражение в разработанных в 2003-м и 2010 годах между народным медицинским сообществом клинических рекомендациях по ведению пациентов с неварикозными кровотечениями из верхних отделов ЖКТ. Под руководством членов организационного комитета была сформирована группа из 34 мультидисциплинарных экспертов из 15 стран мира — специалистов в области ведения пациентов с неварикозными кровотечениями из верхних отделов ЖКТ, специалистов по доказательной медицине и последипломному медицинскому образованию. Разработка рекомендаций проводилась в соответствии с критериями оценки Международного опросника по экспертизе и аттестации руководств AGREE (Appraisal of Guidelines Researchand Evaluation). На большом числе наблюдений показано, что эффективность гемостаза у пациентов с продолжающимся кровотечением достоверно повышают комбинированные варианты.
Рандомизированные исследования подтверждают, что комбинированный гемостаз обеспечивает более стабильный результат, чем изолированные методы. Однако, анализируя литературные данные последних лет, хочется отметить, что при всем многообразии методов эндоскопического гемостаза в литературе нет единого мнения о понятии «комбинированный гемостаз». Некоторые авторы подразумевают под комбинированным гемостазом поэтапный инфильтрационный метод с использованием различных агентов со склерозирующим (спирт) и вазоконстрикторным (адреналин) эффектами. В то время как другие авторы применяют комбинации различных по своей природе методов гемостаза: инфильтрационный в сочетании с радиоволновой терапией, инфильтрационный в сочетании с аргоноплазменной коагуляцией, поэтапный гемостаз с применением этих двух методов и аппликацией клеевых или гемостатических композиций. Следует отметить, что о высокой эффективности комбинации этих методов гемостаза свидетельствуют и многолетний опыт авторов данной работы.
Публикации последних лет, посвященные хирургическому лечению гастродуоденальных кровотечений, свидетельствуют о сохраняющемся высоком уровне летальности у пациентов, оперированных на высоте кровотечения при неэффективности эндоскопического гемостаза при так называемых операциях отчаяния. Поэтому иллюстрацией эффективности различных методов эндоскопического гемостаза многие авторы считают снижение уровня оперативной активности при гастродуоденальных кровотечениях.
Так. авторы, имеющие опыт применения метода термокоагуляции, сообщают о снижении оперативной активности в 2,5 раза при его применении. По сообщениям авторов, активно использующих метод аргоноплазменной коагуляции, его эффективное применение в достижении стабильного гемостаза способствовало сокращению оперативной активности в 3,8 раза. Что касается метода радиоволновой терапии, то его использование, по мнению специалистов, позволило избежать неотложной операции у 83.3% пациентов.
Из всего вышеизложенного следует отметить, что при всем многообразии методов эндоскопического гемостаза в настоящее время в литературе нет единого мнения о тактике использования того или иного метода в зависимости от типа кровотечения и его интенсивности, о кратности использования эндоскопического гемостаза и определении показаний к неотложной операции при его неэффективности. Однако, анализируя все изложенное выше, хочется выделить основные тенденции, наметившиеся в лечении гастродуоденальных кровотечении.
- Внедрение в медицинскую практику новых высокотехнологичных методов эндоскопического гемостаза п их комбинаций свидетельствует, по данным литературы, об их высокой эффективности в лечении гастродуоденальных кровотечений.
- Намечена тенденция в возможности дифференцировать применение различных по своей природе методов эндоскопического гемостаза в зависимости от типа кровотечения, определяемого по классификации Forrest. Ряд исследователей доказали наибольшую эффективность аргоноплазменной коагуляции как монометода либо в составе методов комбинированного гемостаза при кровотечении типа F 1а. Другие авторы сообщают о высокой эффективности таких методов, какрадиоволновая терапия и термокоагуляция при кровотечении типа F 1b.
- Высокую эффективность при интенсивном кровотечении типа Forrest 1a, по данным авторов, продемонстрировал так называемый комбинированный гемостаз, состоящий из последовательно выполняемых методов инфильтрации, аргоноплазменной коагуляции и клеевой аппликации.
- Ряд авторов сообщают о необходимости повторных попыток гемостаза эндоскопическим путем в целях повышения его эффективности даже при кровотечении типа F 1a, что особенно важно для больных с гастродуоденальными кровотечениями, имеющими высокий риск оперативного вмешательства.
- Бесспорным является положение о необходимости использования эндоскопического гемостаза у пациентов с так называемым состоявшимся кровотечением (типа F 2а, 2b, 2с) для профилактики его рецидива.
Дальнейшее развитие эндоскопических технологий в этом направлении будет способствовать снижению числа экстренных оперативных вмешательств на высоте кровотечения и тем самым повышению качества лечения пациентов с гастродуоденальными кровотечениями в целом.
А. С. Ермолов, Л. Ф. Тверитнева, Ю. С. Тетерин
2017 г.
Источник


