Клиника кишечного кровотечения при брюшном тифе
Брюшной тиф – острая кишечная инфекция, отличающаяся циклическим течением с преимущественным поражением лимфатической системы кишечника, сопровождающимся общей интоксикацией и экзантемой. Брюшной тиф имеет алиментарный путь заражения. Инкубационный период длится в среднем 2 недели. Клиника брюшного тифа характеризует интоксикационным синдромом, лихорадкой, высыпаниями мелких красных пятен (экзантемой), гепатоспленомегалией, в тяжелых случаях — галлюцинациями, заторможенностью. Брюшной тиф диагностируют при выявлении возбудителя в крови, кале или моче. Серологические реакции имеют лишь вспомагательное значение.
Общие сведения
Брюшной тиф – острая кишечная инфекция, отличающаяся циклическим течением с преимущественным поражением лимфатической системы кишечника, сопровождающимся общей интоксикацией и экзантемой.
Характеристика возбудителя
Брюшной тиф вызывается бактерией Salmonella typhi – подвижной грамотрицательной палочкой с множеством жгутиков. Брюшнотифозная палочка способна сохранять жизнеспособность в окружающей среде до нескольких месяцев, некоторые пищевые продукты являются благоприятной средой для ее размножения (молоко, творог, мясо, фарш). Микроорганизмы легко переносят замораживание, кипячение и химические дезинфектанты действуют на них губительно.
Резервуаром и источником брюшного тифа является больной человек и носитель инфекции. Уже в конце инкубационного периода начинается выделение возбудителя в окружающую среду, которое продолжается на протяжении всего периода клинических проявлений и иногда некоторое время после выздоровления (острое носительство). В случае формирования хронического носительства человек может выделять возбудителя на протяжении всей жизни, представляя наибольшую эпидемиологическую опасность для окружающих.
Выделение возбудителя происходит с мочой и калом. Путь заражения – водный и пищевой. Инфицирование происходит при употреблении воды из загрязненных фекалиями источников, пищевых продуктов, недостаточно обработанных термически. В распространении брюшного тифа принимают участие мухи, переносящие на лапках микрочастицы фекалий. Пик заболеваемости отмечается в летне-осенний период.
Симптомы брюшного тифа
Инкубационный период брюшного тифа в среднем составляет 10-14 дней, но может колебаться в пределах 3-25 дней. Начало заболевания чаще постепенное, но может быть и острым. Постепенно развивающийся брюшной тиф проявляется медленным подъемом температуры тела, достигающей высоких значений к 4-6 дню. Лихорадка сопровождается нарастающей интоксикацией (слабость, разбитость, головная и мышечная боль, нарушения сна, аппетита).
Лихорадочный период составляет 2-3 недели, при этом отмечаются значительные колебания температуры тела в суточной динамике. Одним из первых симптомов, развивающихся в первые дни, является побледнение и сухость кожи. Высыпания появляются, начиная с 8-9 дня болезни, и представляют собой небольшие красные пятна до 3 мм в диаметре, при надавливании кратковременно бледнеющие. Высыпания сохраняются в течение 3-5 дней, в случае тяжелого течения приобретают геморрагический характер. На протяжении всего периода лихорадки и даже при ее отсутствии возможно появление новых элементов сыпи.
При физикальном обследовании отмечается утолщение языка, на котором четко отпечатываются внутренние поверхности зубов. Язык в центре и у корня покрыт белым налетом. При пальпации живота отмечается вздутие вследствие пареза кишечника, урчание в правом подвздошье. Больные отмечают склонность к затруднению дефекации. С 5-7 дня заболевания может отмечаться увеличение размеров печени и селезенки (гепатоспленомегалия).
Начало заболевания может сопровождаться кашлем, при аускультации легких отмечаются сухие (в некоторых случаях влажные) хрипы. На пике заболевания наблюдается относительная брадикардия при выраженной лихорадке – несоответствие частоты пульса температуре тела. Может фиксироваться двухволновой пульс (дикротия). Отмечается приглушение сердечных тонов, гипотония.
Разгар заболевания характеризуется интенсивным нарастанием симптоматики, выраженной интоксикацией, токсическими поражением ЦНС (заторможенность, бред, галлюцинации). При снижении температуры тела больные отмечают общее улучшение состояния. В некоторых случаях вскоре после начала регресса клинической симптоматики вновь возникает лихорадка и интоксикация, появляется розеолезная экзантема. Это так называемое обострение брюшного тифа.
Рецидив инфекции отличается тем, что развивается спустя несколько дней, иногда недель, после стихания симптоматики и нормализации температуры. Течение рецидивов обычно более легкое, температура колеблется в пределах субфебрильных значений. Иногда клиника рецидива брюшного тифа ограничивается анэозинофилией в общем анализе крови и умеренным увеличением селезенки. Развитию рецидива обычно предшествует нарушения распорядка жизни, режима питания, психологический стресс, несвоевременная отмена антибиотиков.
Абортивная форма брюшного тифа характеризуется типичным началом заболевания, кратковременной лихорадкой и быстрым регрессом симптоматики. Клинические признаки при стертой форме выражены слабо, интоксикация незначительная, течение кратковременное.
Осложнения брюшного тифа
Брюшной тиф может осложняться кишечным кровотечением (проявляется в виде прогрессирующей симптоматики острой геморрагической анемии, кал приобретает дегтеобразный характер (мелена)). Грозным осложнением брюшного тифа может стать перфорация кишечной стенки и последующий перитонит.
Помимо этого, брюшной тиф может способствовать развитию пневмонии, тромбофлебитов, холецистита, миокардита, а также гнойного паротита и отита. Длительный постельный режим может способствовать возникновению пролежней.
Диагностика брюшного тифа
Брюшной тиф диагностируют на основании клинический проявлений и эпидемиологического анамнеза и подтверждают диагноз с помощью бактериологического и серологического исследований. Уже на ранних сроках заболевания возможно выделение возбудителя из крови и посев на питательную среду. Результат обычно становится известен через 4-5 дней.
Бактериологическому исследованию в обязательном порядке подвергаются кал и моча обследуемых, а в период реконвалесценции – содержимое двенадцатиперстной кишки, взятое во время дуоденального зондирования. Серологическая диагностика носит вспомогательный характер и производится с помощью РНГА. Положительная реакция наблюдается, начиная с 405 суток заболевания, диагностически значимый титр антител – 1:160 и более.
Лечение и прогноз брюшного тифа
Все больные брюшным тифом подлежат обязательной госпитализации, поскольку значимым фактором успешного выздоровления является качественный уход. Постельный режим прописан на весь лихорадочный период и последующие за нормализацией температуры тела 6-7 дней. После этого больным разрешается сидеть и только на 10-12 день нормальной температуры – вставать. Диета при брюшном тифе высококалорийная, легкоусвояемая, преимущественно полужидкая (мясные бульоны, супы, паровые котлеты, кефир, творог, жидкие каши за исключением пшенной, натуральные соки и т. п.). Рекомендовано обильное питье (сладкий теплый чай).
Этиотропная терапия заключается в назначении курса антибиотиков (хлорамфеникол, ампициллина). Совместно с антибиотикотерапией с целью профилактики рецидивирования заболевания и формирования бактерионосительства нередко проводят вакцинацию. При тяжелой интоксикации дезинтоксикационные смеси (коллоидные и кристаллоидные растворы) назначают внутривенно инфузионно. Терапию при необходимости дополняют симптоматическими средствами: сердечно-сосудистыми, седативными препаратами, витаминными комплексами. Выписка больных производится после полного клинического выздоровления и отрицательных бактериологических пробах, но не ранее 23 дня с момента нормализации температуры тела.
При современном уровне медицинской помощи прогноз при брюшном тифе благополучный, заболевание заканчивается полным выздоровлением. Ухудшение прогноза отмечается при развитии опасных для жизни осложнений: прободения кишечной стенки и массированного кровотечения.
Профилактика брюшного тифа
Общая профилактика брюшного тифа заключается в соблюдении санитарно-гигиенических нормативов в отношении забора воды для использования в быту и орошения сельскохозяйственных угодий, контроле над санитарным режимом предприятий пищевой промышленности и общественного питания, над условиями транспортировки и хранения пищевых продуктов. Индивидуальная профилактика подразумевает соблюдение личной гигиены и гигиены питания, тщательное мытье употребляемых в сыром виде фруктов и овощей, достаточная термическая обработка мясных продуктов, пастеризация молока.
Сотрудники предприятий, имеющие контакт с продуктами питания на предприятиях пищевой промышленности, и другие декретированные группы подлежат регулярному обследованию на носительство и выделение возбудителя брюшного тифа, в случае выявления выделения – подлежат отстранению от работы до полного бактериологического излечения. В отношении больных применяются карантинные меры: выписка не ранее 23 дня после стихания лихорадки, после чего больные находятся на диспансерном учете на протяжении трех месяцев, ежемесячно проходя полное обследование на предмет носительства брюшнотифозной палочки. Работники пищевой промышленности, переболевшие брюшным тифом, допускаются к работе не ранее, чем спустя месяц после выписки, при условии пятикратного отрицательного теста на выделение бактерий.
Контактные лица подлежат наблюдению в течение 21 дня с момента контакта, либо с момента выявления больного. С профилактической целью им назначается брюшнотифозный бактериофаг. Не относящимся к декретным группам контактным лицам производится однократный анализ мочи и кала на выделение возбудителя. Вакцинация населения производится по эпидемиологическим показаниям при помощи однократного подкожного введения жидкой сорбированной противобрюшнотифозной вакцины.
Источник
Брюшной тиф — острое инфекционное заболевание, характеризующиеся циклическим течением, симптомами общей интоксикации, лихорадкой, появлением розеолезно-папулезной сыпи, увеличением печени и селезенки, поражением лимфатического аппарата преимущественно тонкой кишки со своеобразными морфологическими изменениями.
Этиология.
Возбудитель — Salmonella typhi — грамотрицательная подвижная палочка рода Salmonella семейства Enterobacteriaceae.
Антигенная структура ее представлена термостабильным соматическим , поверхностным (Vi) и термолабильным жгутиковым (H(d)) антигенами. Основную роль в патогенезе играет эндотоксин, выделяющийся в кровь при разрушении брюшнотифозных палочек.
Клиника.
Инкубационный период 10-14 дней с колебаниями от 7 до 23 дней. Продолжительность инкубации зависит от дозы возбудителя и реактивности организма. В течение болезни выделяют следующие периоды: начальный (около 7 дней), разгар болезни (1-3 недели), угасание основных клинических проявлений и выздоровление. В целом заболевание протекает 4-6 недель. Начало болезни постепенное с появления симптомов интоксикации: недомогание, плохой аппетит, снижение работоспособности, бессонница, запор, реже понос (стул напоминает «гороховый суп»), В последние годы более часто встречается острое начало заболевания. Ступенеобразно повышается температура к концу недели до 39-40°С, и больной вынужден лечь в постель. В прошлом без антибиотикотерапии лихорадка держалась 2-4 недели, сейчас чаще 7-10 дней. Температурная кривая часто бывала постоянной {с колебаниями до 1°С в течение суток) многоволновой, в виде «наклонной плоской» . В настоящее время благодаря антибиотикотерапии характер температурной кривой может быть различным. Пульс обычно отстает от температуры. Относительная брадикардия при брюшном тифе в отличие от гриппа характеризуется постоянством. В тяжелых случаях может быть тахикардия. Тоны сердца пониженной звучности. Пульс нередко дикротичен.
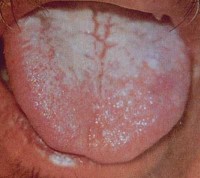
Обращает внимание бледность лица и кожных покровов, несмотря на высокую температуру; возможна небольшая полиадения. С 8-9-го дня болезни появляется розеолезная, реже розеолезно-папулезная сыпь . Некоторые розеолы возвышаются над кожей, диаметр их 2-3 мм, они исчезают при надавливании и растяжении. Сыпь необильная, поддается подсчету (при паратифах может быть обильной кореподобной). Локализуется сыпь на животе и груди, держится 4-5 дней, бледнеет и исчезает. В течение болезни могут появляться новые розеолы.
К 6-8-му дню увеличиваются печень и селезенка. В разгаре болезни больной заторможен, вял, необщителен; в тяжелых случаях наблюдается бред, спутанность сознания (status typhosus). Язык густо обложен, с элементами геморрагий, что придает ему коричневый цвет (фулигинозный язык). Края и кончик языка свободны от налета.
Живот вздут, перистальтика вялая, болезнен в правой подвздошной области, где отмечаются притупление перкуторного звука и легкая крепитация (симптом Падалки отражает увеличение мезентериальных лимфоузлов). Стул чаще задержан.
Выздоровление наступает медленно, долго сохраняется астения и потеря физических сил. Температура тела снижается постепенно (литически). При сохранении субфебрилитета, увеличенных печени и селезенки, появлении новых элементов розеолезной сыпи возникает угроза раннего рецидива болезни. При антибиотикотерапии брюшного тифа рецидивы появляются позднее (на 18-23-й день нормальной температуры).
Параллелизма между выраженностью клинических симптомов болезни и глубиной поражения тонкой кишки не наблюдается. Поэтому даже при легком течении брюшного тифа возможны его типичные осложнения: прободение язв кишечника и кишечные кровотечения, возникающие чаще на 3-й неделе болезни (иногда на 4-й и 5-й неделях болезни). Особенностью перфорации кишечника при брюшном тифе является отсутствие выраженной «кинжальной» боли.
Симптомы перфорации кишки проявляются напряжением мышц брюшной стенки, вялой перистальтикой или полным ее отсутствием; позднее появляются симптомы раздражения брюшины, которые быстро нарастают. Брадикардия сменяется тахикардией. Лейкопения — типичная для брюшного тифа — сменяется лейкоцитозом.
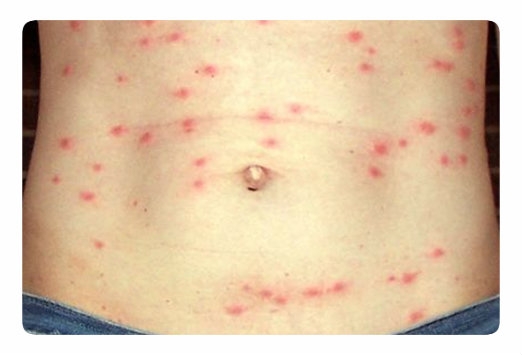
Кишечное кровотечение манифестируется появлением дегтеобразного стула (мелены) или наличием свежей крови в стуле (при быстром опорожнении кишечника). Клиника кишечного кровотечения меняется в зависимости от объема кровопотери и количества излившейся крови в брюшную полость при одновременной перфорации. Нарастает бледность, падает АД, пульс учащается, становится нитевидным, появляются капли пота на лице. Тоны сердца приобретают большую звучность. В крови снижается количество эритроцитов и гемоглобина. Потери крови могут составлять 200-300 мл и более
К числу более редких осложнений брюшного тифа относятся поражения со стороны других органов: холецистит, пиелит, отит, паротит, миокардит, менингит, пневмония, тромбофлебиты нижних конечностей. В более поздние сроки возможны остеомиелиты, спондилиты.
У 3-5% переболевших независимо от тяжести болезни развивается хроническое брюшнотифозное бактерионосительство, которое обычно продолжается всю жизнь.
Диагностика.
Ранним и абсолютным подтверждением диагноза является выделение возбудителя из крови («гемокультура»), из мочи («урокультура») и кала («копрокультура»). Для этой цели засевают 5- 10 мл венозной крови больного на среду Раппопорт или желчный бульон. Предварительный ответ можно получить на 2-й день, окончательный — на 5-й день исследования. Мочу и кал засевают на среды с содержанием желчи. С 8-9-го дня проводится серологическая диагностика: реакции агглютинации Видаля и РИГА (диагностический титр 1:200). Проводят также реакции ВИЭФ, радиоиммунный анализ (РИА), коагглютинацию (РКА). Чувствительность этих методов высокая.
Лечение.
Больные брюшным тифом подлежат госпитализации. Необходим строгий постельный режим независимо от тяжести болезни. Пища должна быть легкоусвояемой, щадящей, богатой витаминами (стол № 4); питье в объеме не менее 1,5-2 л в в сутки.
Основным этиотропным средством до сих пор остается левомицетин (хлорамфеникол), который взрослым дается в дозе 2,0 г в сутки в 4 приема за 30 мин до еды (суточная доза 50 мг/кг) до нормализации температуры и спустя 2 дня после нее. С 5-8-го дня нормальной температуры дозу левомицетина уменьшают до 1,5 г в сутки. Общая продолжительность лечения левомицетином составляет в среднем 12-18 дней. В тяжелых случаях (рвота, боль в эпигастрии) возможно назначение левомицетина в растворимой парентеральной форме (левомицетин сукцинат); препарат вводится внутримышечно или внутривенно в дозе 3,5-4,0 г в сутки в 2-3 приема. При непереносимости левомицетина (токсическое действие на кроветворные органы — лейкопения и др.) применяют ампициллин внутрь по 1-1,5 г4-6 раз в сутки или внутримышечно по 0,5 г 4 раза в стуки; продолжительность лечения та же, что при применении левомицетина. Возможно применение бактрима (бисептола). При устойчивости возбудителя к левомицетину, который остается тем не менее предпочтительным антибиотиком при брюшном тифе и паратифах, прибегают к назначению азитромицина (500 мг в 1-е сутки, затем 250 мг в сутки через рот), а также цефалоспоринов (цефтриаксон по 2,0 г в сутки внутримышечно) и фторхинолонов (цип- рофлоксацин по 500 мг 2 раза в сутки внутрь). Продолжительность лечения этими антибиотиками в связи с их высокой эффективностью сокращают до 5-7 дней после нормализации температуры. Лечение антибиотиками не гарантирует от возможности рецидивов. При их возникновении прибегают к тем же схемам лечения, обязательно со сменой антибиотика.
Одновременно проводят дезинтоксикационную терапию внутривенным введением растворов (квартасоль, глюкоза, гемодез, реополиглюкин и др.) с обязательным добавлением аскорбиновой кислоты и других витаминов. Хороший дезинтоксикационный эффект дает оксигенотерапия. Применяют также средства, улучшающие микроциркуляцию (трентал и др.), а также ингибиторы протеолитических ферментов (гордокс, контрикал, трасилол). Полагают, что они уменьшают также и токсинообразование возбудителя.
При перфорации кишечника показано немедленное хирургическое лечение. При кишечном кровотечении назначают абсолютный покой (больной должен лежать на спине). Прекращают прием пищи, ограничивают питье (только чайными ложечками до 500 мл в сутки). Для остановки кровотечения применяют аминокапроновую кислоту, кровезаменители, ингибиторы фибринолиза.
Выписка больных, леченных антибиотиками, под наблюдение врача-инфекциониста поликлиники проводится на 21-23-й день после нормализации температуры и однократного отрицательного бактериологического анализа кала и мочи. Но при всех обстоятельствах не ранее окончания 4-й недели болезни (!) в связи с опасностью грозных осложнений (перфорация кишки и кишечное кровотечение), а также возможностью рецидивов болезни.
Источник

