Кишечное кровотечение при раке толстой кишки
Рак ободочной кишки, осложнившийся кишечным кровотечением
Кишечные кровотечения в виде мелены или скрытых кровотечений является весьма характерным симптомом рака ободочной и прямой кишки.
Чаще всего кровотечение при раке ободочной кишки проявляется в виде примесей крови в стуле.
Однако, выраженная степень малокровия наблюдается редко.
Это происходит, как правило, в случаях профузных кишечных кровотечений, сопровождающихся обильной меленой. Частота этого осложнения невелика, публикации о нем немногочисленны и большинство авторов сообщают о единичных наблюдениях.
Частота кишечных кровотечений среди прочих осложненных форм рака ободочной кишки колеблется от 2% до 7,4%. Более выраженный характер кровотечения наблюдается при правосторонней локализации опухоли, однако чаще оно бывает при локализации опухоли в левой половине ободочной кишки.
Обильные кишечные кровотечения мы наблюдали у 28 больных раком ободочной кишки, что составило 5,1% ко всем больным с осложненными формами заболевания. Удельный вес этого осложнения по отношению ко всем набюдавшимся нами 1156 больным составил 2,4%. Локализация опухолей, явившихся источником профузного кровотечения была преимущественно в левой половине кишки (рис. 19.5).

Рис. 19.5. Локализация рака ободочной кишки, осложнившегося кровотечением
Большинство больных с этим осложнением были старше 70 лет. G.G. Adam с соавт. (1972) указывают на особую тяжесть клинического течения рака ободочной кишки с кровотечением у лиц старше 60 лет.
По-видимому стадия опухолевого процесса не влияет существенно на частоту и выраженность этого осложнения. Распространенное мнение, что профузные кишечные кровотечения являются следствием распада опухолей больших размеров в IV стадии заболевания, не подтверждается нашими наблюдениями.
У большинства больных (24) была выявлена II-III стадия заболевания, лишь у 2 — IV стадия. Не удается выявить какой-либо зависимости от формы макроскопического строения опухоли у больных с профузным кровотечением. Эндофитные и экзофитные формы встречались одинаково часто. Из микроскопических форм преобладала аденокарцинома.
Возникновение обильных кровотечений при раке ободочной кишки и их интенсивность, как правило, связано с аррозией сосудов достаточно крупного калибра или нескольких сосудов более мелкого калибра. Обнаружить их в распадающейся опухоли не всегда представляется возможным. Чаще удается видеть диффузно кровоточащую поверхность опухоли.
Клиническая картина обильных кровотечений при раке ободочной кишки не отличается по своим проявлениям от кишечных кровотечений другой этиологии, но имеет рад особенностей. В анамнезе у большинства больных удается выяснить ранее наблюдавшиеся кровянистые выделения или кратковременные кровотечения из прямой кишки. Часто длительность существования этих признаков превышает несколько месяцев и даже год. Некоторые больные длительно лечатся по поводу анемии.
Такие характерные признаки кровотечения, как слабость, головокружение, коллапс не всегда наблюдаются при кровоточащем раке ободочной кишки. Лишь у 10 из 28 больных была слабость и головокружение, и только у 1 — кровотечение сопровождалось коллаптоидным состоянием. В определенной степени эти признаки связаны не только с кровотечением, но и с раковой интоксикацией. Как правило, выявляется анемия.
В диагностике кишечных кровотечений при раке ободочной кишки широко применяется колоноскопия. Наш опыт также свидетельствует, что этот метод исследования наиболее ценен в установлении источника кишечного кровотечения.
Большинство хирургов указывает на эффективность консервативных гемостатических мероприятий, позволяющих добиться остановки кровотечения. Хирургическое лечение этих больных осуществляется, как правило, в плановом порядке, после остановки кровотечения. Выполнение операций на высоте кровотечения осуществляется в единичных случаях.
У всех 28 наблюдавшихся нами больных гемостатическая терапия оказалась эффективной и они были оперированы в плановом порядке. Радикальные операции выполнены у 25 больных (табл. 19.11), а у 2 — паллиативные, один больной не был оперирован.
Таблица 19.11. Характер радикальных операций при раке ободочной кишки, осложненном кишечным кровотечением
| Характер операции | Число больных |
| Одномоментная правосторонняя гемиколэктомия | 4 |
| Одномоментная левосторонняя гемиколэктомия | 12 |
| Внутрибрюшинная резекция сигмовидной кишки | 6 |
| Бррюшно-анальная резекция по Нисневичу-Петрову-Холдину | 2 |
| Операция Цейдлера-Шлоффера | 1 |
| Всего | 25 |
Радикальные операции, в основном, выполнялись одномоментно. Лишь в одном случае была осуществлена операция Цейдлера-Шлоффера. Этот больной поступил в клинику с профузным кишечным кровотечением. Кровотечение было остановлено гемостатической терапией. В последующем у больного развилась обтурационная кишечная непроходимость, что и послужило причиной многоэтапной операции.
Объем и техника радикальных вмешательств у больных с кровотечениями из раковых опухолей ободочной кишки соответствует таковым при неосложненных формах. Следует отметить, что у некоторых больных с выраженной постгеморрагической анемией, которую не удавалось полностью компенсировать, с целью профилактики несостоятельности кишечного анастомоза накладывалась одновременно разгрузочная колостома.
Осложнения при первично-множественном раке ободочной кишки
Частота первично-множественною рака ободочной кишки колеблется в широких пределах и составляет по данным различных авторов 0,28-20%. При этом В.Д. Федоров с соавт. (1978, 1982) отмечают увеличение частоты первично множественных злокачественных опухолей в последние годы.
Подавляющее число работ прежних лет сообщали о единичных наблюдениях. За последние два десятилетия интерес к проблеме первично множественного рака возрос и появившиеся работы основаны на большем числе наблюдений.
У 22 больных была обнаружена 51 опухоль (рис. 19.6). При этом в 17 случаях было обнаружено две опухоли, в четырех — по три, и в одном наблюдении было выявлено пять опухолей.
Одновременное расположение опухолей в левой и правой половине было обнаружено у двух больных и в обоих наблюдениях было по две опухоли. При наличии трех опухолей у двух больных наблюдалось правостороннее их расположение, а в двух других случаях — левосторонняя локализация.
У больного с пятью опухолями было установлено множественное поражение левой половины ободочной кишки. Еще в трех наблюдениях по две опухоли располагались в поперечной ободочной кишке, а остальные больные с двумя опухолями (две группы по 6 человек) располагались либо в правой, либо в левой половинах ободочной кишки.
Таким образом, при первичном множественном раке поражение различных отделов ободочной кишки наблюдалось почти с одинаковой частотой (рис. 19.6). В целом, первично-множественный рак составил 1,9%.

Рис. 19.6. Локализация первично-множественного рака ободочной кишки
Установлено, что при первично-множественной локализации преобладают экзофитная форма рака, среди которых преобладала полиповидная разновидность его. Это косвенно подтверждает общепринятое мнение о развитии рака из полипов.
Как правило отдельные опухоли соответствовали по виду по размерам и внешнему виду соответствовали полипам, но одна или две опухоли во всех наблюдениях достигали больших размеров, вызывали деформации стенок и стенозирование просвета. Чаще всего была аденокарциномы (39), реже солидный рак (6) и 2 — коллоидный рак.
Множественная локализация раковых опухолей в ободочной кишке предполагает обширное вовлечение в процесс зон регионарного метастазирования. Это подтверждается данными гистологического исследования регионарных лимфатических узлов. Метастазы рака в них были обнаружены у 18 из 20 обследованных больных. Такая частота регионарных метастазов не наблюдалась ни в одной из других групп рака ободочной кишки.
В то же время отдаленные метастазы встречались реже: IV стадия заболевания диагностирована у 3 из 22 больных. Отдаленные метастазы обнаруживались в печени и парапортальных лимфатических узлах. Таким образом, первично множественный синхронный рак ободочной кишки не всегда свидетельствует о запущенной стадии заболевания.
Длительность анамнеза заболевания у 9 больных превышала 1 год. При этом 3 больных на протяжении значительного периода времени наблюдались и лечились по поводу полипов дистальных отделов ободочной кишки. Поводом для госпитализации наиболее часто являлись ухудшения общего состояния или развитие острых осложнений.
Соотношение лиц мужского и женского пола было примерно 1:1 (12 женщин и 10 мужчин). Возраст колебался от 29 до 80 лет, 10 больных были старше 60 лет. Таким образом, пол и возраст не играют существенной роли в возникновении первично множественного синхронного рака ободочной кишки и его осложнений.
Характер осложнений и их частота при первично множественном раке ободочной кишки представлены в таблице 19.13.
Таблица 19.13. Характер осложнений при первично множественном раке ободочной кишки
Локализация опухоли | Характер осложнений | Всего | ||
| Кишечная непроходимость | Воспалительный процесс | Перфорация стенки кишки | ||
| Правая половина | 6 | 2 | — | 8 |
| Левая половина | 6 | — | 1 | 7 |
| Всего больных | 12 | 2 | 1 | 15 |
Обращает на себя внимание, что соотношение осложненных и неосложненных форм при первично множественном раке такое же, как при солитарном раке ободочной кишки. Лишь 7 больных этой группы не имели осложнений.
Клиническая картина неосложненного рака ободочной кишки первично множественной локализации не отличается от таковой при солитарном раке. Обращает на себя внимание более выраженный характер нарушений общего состояния больных. В той же мере это относится и к клиническим проявлениям осложнений.
Именно эти методы позволяют с большой достоверностью установить до операции множественность опухолевого поражения. Однако при осложненных форм лх диагностические возможности этих методов существенно ограничиваются. Поэтому должно быть обязательным правилом производить во время операции ревизию всех отделов ободочной кишки. Это позволит избежать диагностических ошибок, особенно при экстренных операциях.
В одном из наших клинических наблюдений у больного, оперированного по поводу обтурационной кишечной непроходимости с локализацией опухоли в восходящей кишке, вторая опухоль была обнаружена в сигмовидной кишке лишь во время повторной лапаротомии при выполнении второго этапа радикальной операции.
Выбор метода и объема оперативного вмешательства при первично множественном синхронном раке ободочной кишки часто связан с серьезными трудностями. Наличие множественных опухолей, особенно в экстренных ситуациях, часто устанавливается во время операции.
По экстренным показаниям мы оперировали 11 из 22 больных с первично множественным раком ободочной кишки. Радикальные операции оказались возможными у 18 больных, паллиативные и симптоматические — у 4. О характере радикальных операций можно судить по данным таблицы 19.14.
Таблица 19.14. Виды радикальных операций при первично-множественном раке ободочной кишки
| Характер операции | Число больных |
| Одномоментная расширенная правосторонняя гемиколэктомия | 7 |
| Одномоментная левосторонняя гемиколэктомия | 1 |
| Двухмоментная гемиколэктомия с предварительной колостомой | 3 |
| Комбинированная резекция правого и левого отделов ободочной кишки с предварительной колостомой | 1 |
| Операция типа Гартмана | 2 |
| Брюшно-анальная резекция по Нисневичу-Петрову-Холдину | 3 |
| Операция Цейдлера-Шлоффера | 1 |
| Всего | 18 |
Выполняются различные типы радикальных операций. Выбор в пользу одномоментных или многоэтапных операций был обусловлен характером осложнений и распространенностью опухолевого процесса, тяжестью состояния больного, сопутствующими заболеваниями.
При первично множественном раке с локализацией синхронных опухолей в правой половине ободочной кишки, независимо от наличия и характера осложнений, следует стремиться к осуществлению одномоментных операций в объеме расширенной правосторонней гемиколэктомии. Уровень пересечения ободочной кишки при этом на границе средней и левой трети поперечной ободочной кишки. Одномоментная левосторонняя гемиколэктомия также выполняется в более расширенном объеме по сравнению с таковой при солитарных опухолях.
У 4 больных при наличии острой кишечной непроходимости произведены двухмоментные резекции с предварительным наложением колостомы. При этом у одного больного с локализацией опухолей в восходящей и сигмовидной кишках после предварительного наложения колостомы произведена комбинированная резекция: правосторонняя гемиколэктомия с формированием илеотрансверзоанастомоза и внутрибрюшная резекция сигмовидной кишки с наложением толстокишечного анастомоза конец в конец.
Вопрос о наложении анастомозов на первом этапе радикальной операции должен решаться индивидуально при левосторонних резекциях. Наложение илеотрансверзоанастомоза должно осуществляться во всех случаях. При расположении синхронных опухолей в одной из пловин ободочной кишки двухмоментные операции выполняются типично, как при солитарных опухолях этой же локализации, но объем резекции расширен.
У двух больных с наличием перифокального воспаления в одной из синхронных опухолей левой половины ободочной кишки резекции выполнялись по типу операции Гартмана. Объем резекции при этом также был расширен, а восстановление кишечной непрерывности осуществлялось в отдаленные сроки после первого вмешательства.
При запущенной острой кишечной непроходимости у больных пожилого и старческого возраста в 3 случаях при левостороннем расположении множественных опухолей на ободочной кишке, выполнена операция Цейдлера-Шлоффсра. Еще в одном случае при опухолях сигмовидной кишки и ректосигмоидного отдела произошла инвагинация с выпадением сигмовидной кишки с опухолью (малигнизированный полип был удален накануне) через анальный сфинктер.
Выполнена резекция по первому способу И.И. Грекова со стороны промежности. Эту операцию следует считать вынужденной в связи с тяжелым состоянием больной. Выполнение таких операций не соответствует современным принципам онкологии.
Яицкий Н.А., Седов В.М.
Опубликовал Константин Моканов
Источник
Рак прямой кишки – это злокачественное новообразование. В эпителиальных клетках прямой кишки, при воздействии канцерогенных факторов, возникают стойкие изменения. Колоноциты бесконтрольно делятся, нарушается механизм апоптоза (клетка не погибает после определённого количества делений) и развивается рак. Так как прямая кишка – отдел толстой кишки, то её злокачественные новообразования относят к колоректальному раку (рак толстой кишки).
Симптомы
Несмотря на то, что существуют скрининговые методы обследования и прямая кишка доступна для визуального исследования, рак прямой кишки у 30% больных обнаруживают на последних стадиях. Это связано с тем, что пациенты не придают значения первым сигналам развивающегося заболевания.
На начальных этапах болезнь протекает практически бессимптомно, основные признаки рака появляются периодически. По мере прогрессирования заболевания они усиливаются, появляются новые симптомы.
Первые симптомы
Характерный признак начальных этапов появления новообразования – патологические выделения. В кале обнаруживают:
-
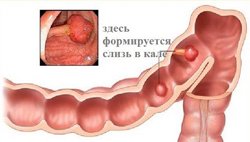 Кровь. Она появляется в виде прожилок и слизи, чаще тёмного цвета, но может быть и алой. На первых стадиях кровь в кале появляется периодически (2–3 недели испражнения могут быть нормальными, затем несколько дней с кровью, и снова наступает период видимого благополучия). При ампулярном раке, кровь скапливается в ампуле прямой кишки и вытекает во время дефекации перед каловыми массами.
Кровь. Она появляется в виде прожилок и слизи, чаще тёмного цвета, но может быть и алой. На первых стадиях кровь в кале появляется периодически (2–3 недели испражнения могут быть нормальными, затем несколько дней с кровью, и снова наступает период видимого благополучия). При ампулярном раке, кровь скапливается в ампуле прямой кишки и вытекает во время дефекации перед каловыми массами. - Слизь. Из-за возникшего новообразования, развивается проктит, способствующий усилению секреции слизи. Её обнаруживают вместе с кровавыми или гнойными выделениями. Иногда примесь слизи выделяется вместе с каловыми массами в виде небольших скоплений полупрозрачных белесоватых хлопьев.
Ранними признаками рака являются симптомы нарушения кишечной функции:
- Запор. Для рака характерно то, что каловые массы после длительной задержки стула выделяются обильно и имеют зловонный запах. Пациенты часто жалуются на ощущение неполного опорожнения кишечника после акта дефекации, приводящее к ложным позывам. Непроходимость характерна для опухолей, расположенных в ректосигмоидальном отделе.
- Понос. Упорная диарея, не поддающаяся медикаментозному лечению, возникает из-за развития проктита и связана с чрезмерной выработкой кишечной слизи. Возникают «ложные» поносы (при частых позывах, выделяется незначительное количество слизи, кровянистых масс).
- Чередование запора и диареи. Такой симптом возникает на фоне частичной кишечной непроходимости. Ритм дефекаций непостоянный.
- Изменение формы калового столбика. При раке прямой кишки симптом проявляется редко. Каловые массы бывают сплющенные, в виде шариков, тяжей, нитей. Хоть этот симптом более характерен для спастического колита, но при систематическом появлении симптома обязательно необходимо провериться на рак.
Так как прямая кишка делится на 3 анатомически разных отдела, то и симптомы рака зависят от локализации опухоли.
Для аноректального рака характерны:
- распространение за пределы слизистой оболочки анального канала;
- нарушения акта дефекации;
- выделение крови, слизи, гноя из язвы или свищей возникших вокруг заднепроходного отверстия;
- нарушение мочеиспускания (при вовлечении в опухолевый процесс уретры).
При ампулярном раке опухоль длительное время не проявляется. Когда она становится значительных размеров, каловые массы её травмирую, и тогда возникают:
- кровотечения во время или после акта дефекации;
- частые, болезненные позывы.
Супраампулярный проявляется:
- частыми запорами, изредка чередующимися с поносами;
- болью, в заднем проходе усиливающейся при акте дефекации, ходьбе.
 Такие симптомы также характерны для доброкачественных заболеваний прямой кишки. Пациенты нередко просто не обращают внимания на первые сигналы опасной болезни, особенно если ранее у них были колит, проктит, геморрой. Начинают принимать лекарства, устраняющие симптомы (это затрудняет раннюю диагностику рака), использовать противогеморройные свечи. Иногда, просто стесняются обратиться к врачу, ведь симптомы появляются периодически и легко объясняются. А боль на ранних стадиях чаще отсутствует. Опухоль тем временем разрастается. Состояние пациента ухудшается.
Такие симптомы также характерны для доброкачественных заболеваний прямой кишки. Пациенты нередко просто не обращают внимания на первые сигналы опасной болезни, особенно если ранее у них были колит, проктит, геморрой. Начинают принимать лекарства, устраняющие симптомы (это затрудняет раннюю диагностику рака), использовать противогеморройные свечи. Иногда, просто стесняются обратиться к врачу, ведь симптомы появляются периодически и легко объясняются. А боль на ранних стадиях чаще отсутствует. Опухоль тем временем разрастается. Состояние пациента ухудшается.
Дальнейшее развитие симптоматики
Если опухоль экзофитная (растёт в просвет кишки), она редко прорастает в толщу стенки, и длительное время не беспокоит пациента, пока не возникнет механическая непроходимость, или опухоль не «выпадет» из анального отверстия. К этому времени она уже способна к метастазированию.
Эндофитная опухоль быстро прорастает через стенку прямой кишки, достигает брюшины, клетчатки, окружающей ампулярную и аноректальную части прямой кишки, переходит на соседние тазовые органы.
При прогрессировании патологии усиливаются основные симптомы:
-
 Патологические выделения. На поздних стадиях из-за распада опухоли, присоединения инфекции помимо слизистых и кровяных выделений в кале обнаруживают примеси гноя. При обычных воспалениях гной обычно белесоватый, зеленоватый, а при раке – желтоватый, бурый.
Патологические выделения. На поздних стадиях из-за распада опухоли, присоединения инфекции помимо слизистых и кровяных выделений в кале обнаруживают примеси гноя. При обычных воспалениях гной обычно белесоватый, зеленоватый, а при раке – желтоватый, бурый. - Боль. При раке ампулярного отдела боль появляется при прорастании опухолью всей толщи кишечной стенки. Болевые ощущения связаны с прорастанием опухоли в соседние ткани, сдавлением нервных волокон. Зачастую, когда появляется этот симптом, то у пациентов обнаруживают запущенные опухоли. Исключением являются злокачественные новообразования нижнеампулярного отдела и заднего прохода. При раке этих отделов боль появляется рано, она жгучая, пациенты жалуются, что она усиливается не только во время дефекации, но и мешает сидеть.
Для рака прямой кишки характерно позднее появление общих симптомов:
- анемия;
- слабость;
- похудание;
- раздражительность;
- землистый оттенок кожных покровов.
При разрастании опухоли, пациенты жалуются на боль в копчике, пояснице, крестце. Значительно снижается работоспособность, из-за частых ложных ночных позывов, возникает бессонница.
Несвоевременное, позднее обращение к врачу приводит к тому, что опухоль метастазирует. Вторичные очаги возникают в любых органах. Чаще всего, при раке прямой кишки метастазами поражаются:
- печень;
- лёгкие;
- головной, спинной мозг;
- надпочечники;
- кости.
Основная опасность раковых заболеваний именно в том, что они протекают с незначительными клиническими проявлениями, и только на последних стадиях боль и усиление других ведущих признаков заставляют пациента обратиться за врачебной помощью.
Причины и факторы риска
Рак плохо поддаётся лечению, не только потому, что его зачастую обнаруживают поздно. Чтобы излечить болезнь, надо знать причину её возникновения. Несмотря на многовековые исследования раковых заболеваний, точно сказать, почему появилось злокачественное образование, никто не сможет. Выявлены только факторы, способствующие появлению атипичных клеток:
-
 возраст (после 50 лет риск значительно увеличивается);
возраст (после 50 лет риск значительно увеличивается); - наследственность (у женщин колоректальный рак сопряжен со злокачественными опухолями матки, яичников и молочных желез) ;
- особенности питания;
- сопутствующие болезни (язвенный колит, болезнь Крона и др.);
- доброкачественные новообразования кишечника (полипы);
- ионизирующее облучение;
- загрязнённая окружающая среда;
- профессиональные вредности;
- микроорганизмы (вирусы, паразиты и даже кишечная микрофлора);
- вредные привычки (курение и злоупотребление алкоголем).
Хотя никотин и не вызывает рак прямой кишки (он способствует развитию рака дыхательных путей, лёгких), но при колоректальном раке значительно увеличивает риск метастазирования опухоли.
На организм воздействуют различные канцерогенные вещества, вирусы и микроорганизмы (и даже кишечная микрофлора) вырабатывающие токсины, вызывающие мутацию клеток. При длительном воздействии факторов появляются атипичные клетки. В норме, как только происходит подобный сбой, срабатывает иммунная защита, атипичные клетки уничтожаются. Если из-за воздействия канцерогенных веществ, защита организма ослабла, развивается рак. Чтобы подобрать адекватное лечение и спрогнозировать дальнейшее течение болезни требуется определить стадию заболевания.
Классификация и стадии рака
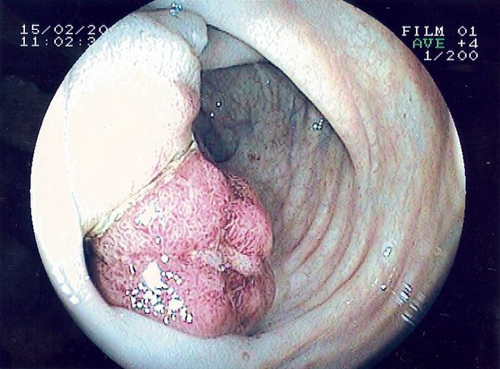
Сейчас широко используют различные системы классификации рака. Наиболее значимые:
- TMN;
- Dukes.
В системе TMN приняты такие обозначения:
- Тis – неинвазивный рак. Атипичные клетки появились на поверхностном слое эпителия.
- Т1 – опухоль менее 1/3 окружности и длины прямой кишки, не затрагивающая мышечный слой кишечной стенки.
- Т2 – по размерам опухоль не превышает 1/2 часть окружности и длины прямой кишки, инфильтрует мышечный слой, не вызывает ограничения смещаемости прямой кишки.
- Т3 – опухоль размерами больше половины длины или окружности прямой кишки, вызывает ограничения смещаемости, но не распространенна на соседние органы.
- Т4 – опухоль затрагивает соседние структуры.
- N0 – региональные лимфоузлы без изменений;
- N1 – есть метастазы в региональные лимфоузлы. При раке кишечника наличие метастазов определяется с помощью лимфографии.
- М0 – отсутствуют отдалённые метастазы (в других органах);
- М1 – отдалённые метастазы есть.
Классификация Dukes:
- А – опухолью поражена только слизистая оболочка;
- В – прорастание стенки кишечника, региональные лимфоузлы без изменений, нет отдалённых метастазов.
- С – опухоль проросла через все слои кишечной стенки, есть региональные метастазы;
- D – обнаружены отдалённые метастазы.
Классификация рака по стадиям
| Стадия | TMN | Dukes | ||
| Тis | N0 | М0 | ||
| 1 | Т1 | N0 | М0 | А |
| 2 | Т2 | N0 | М0 | А |
| 3 | Т3 | N0 | М0 | В |
| 4 | любая Т | N1-2 | М0 | С |
| 4 | любая Т | любая N | М1 | Д |
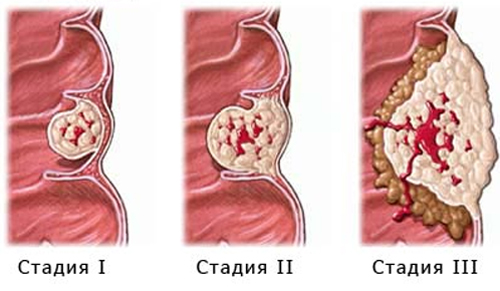 Если оценивать рак по стадиям, то:
Если оценивать рак по стадиям, то:
- 1 – опухоль или язва небольшая, чётко отграничена, находится на небольшом участке слизистой оболочки, изменения не затрагивают мышечный слой кишечной стенки.
- 2 – опухоль не превышает по размерам половину длины или окружности прямой кишки, не прорастающая в соседние ткани, региональных метастазов не более 1.
- 3 – опухоль больше полуокружности кишки, патологические изменения затрагивают соседние органы, есть множественные метастазы в региональных лимфоузлах.
- 4 – опухоль обширная, распадающаяся или же опухоль любого размера, но есть отдалённые метастазы.
Такое деление на стадии необходимо, для того чтобы выбрать метод лечения и спрогнозировать примерные сроки продолжительности жизни.
По клиническим симптомам определить не то, что стадию рака, даже тот факт, что неприятные ощущения вызваны этой болезнью невозможно. Обязательно надо пройти обследование.
Диагностика
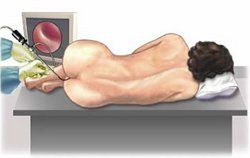 Как только пациент обращается к врачу с жалобами на патологические выделения, запоры или же просто приходит на ежегодный профилактический осмотр, заподозрить наличие злокачественного образования можно при проведении пальцевого исследования прямой кишки. Даже если опухоль находится на высоте 10–12 см от заднепроходного отверстия, нащупать патологическое изменение стенки возможно, особенно если попросить пациента натужиться. Для пальцевого исследования недоступен рак верхне– и супраампулярного отдела прямой кишки. Поэтому при жалобах пациента на ложные позывы, кровотечения, необходимы помимо пальцевого исследования проводится:
Как только пациент обращается к врачу с жалобами на патологические выделения, запоры или же просто приходит на ежегодный профилактический осмотр, заподозрить наличие злокачественного образования можно при проведении пальцевого исследования прямой кишки. Даже если опухоль находится на высоте 10–12 см от заднепроходного отверстия, нащупать патологическое изменение стенки возможно, особенно если попросить пациента натужиться. Для пальцевого исследования недоступен рак верхне– и супраампулярного отдела прямой кишки. Поэтому при жалобах пациента на ложные позывы, кровотечения, необходимы помимо пальцевого исследования проводится:
- ректороманоскопия с биопсией;
- ирригоскопия;
- фиброколоноскопия с биопсией.
Всех больных раком прямой кишки, направляют на дополнительное исследование, чтобы точно определить стадию заболевания. Необходимы:
- трансректальное УЗИ;
- КТ, МРТ;
- анализ на онкомаркёры;
- лимфография.
Для ранней диагностики рака прямой кишки проводят скрининговые исследования в группах риска (возраст свыше 50 лет, наличие кровных родственников с диагнозом “колоректальный рак”). Обязательно назначают:
- пальцевое исследование прямой кишки;
- гемокульттест;
- колоноскопию (1 раз в 5 лет).
 Практически все заболевания прямой кишки проявляются одинаковыми клиническими симптомами. А при пальцевом исследовании и проведении гемокульттеста отличить геморрой от рака сложно. Для этих заболеваний характерны кровянистые выделения. При пальцевом исследовании опухоль можно принять за увеличенные геморроидальные узлы.
Практически все заболевания прямой кишки проявляются одинаковыми клиническими симптомами. А при пальцевом исследовании и проведении гемокульттеста отличить геморрой от рака сложно. Для этих заболеваний характерны кровянистые выделения. При пальцевом исследовании опухоль можно принять за увеличенные геморроидальные узлы.
Помимо этого, дифференциальную диагностику необходимо провести с такими патологиями:
- воспалительные заболевания прямой кишки;
- дизентерия;
- язвенный колит;
- другие опухоли (полипы, лимфомы, метастатические опухоли);
- геморрой;
- опухоли органов малого таза;
- саркомы.
Сравнительная характеристика симптомов рака и других, наиболее часто встречающихся болезней прямой кишки:
| Симптом | Рак | Геморрой | Дизентерия | Язвенный проктит |
| Кровотечения | чаще кровь тёмная, смешанная со слизью | кровотечение в виде алой струйки возникает в конце акта дефекации | сильные кровотечения | выделения кровавые и слизистые |
| Нарушения кишечной функции | частые запоры | акт дефекации затруднителен из-за болевых ощущений | понос | понос |
| Боль | интенсивная боль характерна для запущенных опухолей | боль возникает из-за осложнений | острая боль в начале заболевания | острые боли |
| Общие симптомы | появляются на последних стадиях | сопровождается повышением температуры тела, анемией | повышение температуры тела, слабость, обезвоживание | обезвоживание, слабость, истощение |
По одним только симптомам диагноз ставить нельзя. Окончательно определить рак это или доброкачественное заболевание прямой кишки, можно только после гистологического исследования.
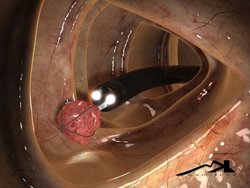 Забор биоптата производят при ректороманоскопии или во время проведения фиброколоноскопии. Материал для гистологического исследования берут с нескольких наиболее подозрительных мест и отправляют на исследование (см. биопсия кишечника). Исключительно под микроскопом можно выявить наличие или отсутствие атипичных клеток. Все остальные методы необходимы для определения наличия и расположение опухолей, язв.
Забор биоптата производят при ректороманоскопии или во время проведения фиброколоноскопии. Материал для гистологического исследования берут с нескольких наиболее подозрительных мест и отправляют на исследование (см. биопсия кишечника). Исключительно под микроскопом можно выявить наличие или отсутствие атипичных клеток. Все остальные методы необходимы для определения наличия и расположение опухолей, язв.
Лечение назначает онколог, после выявления не только рака кишки, но и определения стадии заболевания. А для ранней диагностики заболевания следует обратиться за консультацией к проктологу, гастроэнтерологу.
Лечение
Любой рак лечится комплексно. Используют:
- хирургический метод;
- химиотерапию;
- лучевую терапию.
Диета

Пациентам, у которых проявляются симптомы нарушения кишечной функции, предписывается лечебный стол №4. Помимо этого надо учитывать, что есть множество продуктов обладающих канцерогенным эффектом:
- жиры;
- алкоголь.
Даже фрукты, овощи и злаки могут оказывать канцерогенный эффект, если в них находятся нитраты, плесневые грибы, патогенные микроорганизмы. Не следует употреблять продукты с вышедшим сроком хранения, или же на продуктах растительного происхождения есть даже едва заметные участки гнили.
Онкобольным необходимо ограничить потребление;
- жирной пищи;
- консерв;
- копчёностей;
- солёной пищи;
- алкоголя.
Надо больше кушать продуктов, обладающих антиканцерогенным действием. В первую очередь к ним относятся овощи и фрукты с большим содержанием витаминов группы А, С, Е:
- морковь;
- облепиха;
- шиповник;
- садовая рябина;
- петрушка.
Снижают риск развития рака прямой кишки продукты, содержащие пищевые волокна. Рекомендуют:
- помидоры;
- яблоки;
- сливы;
- груши;
- бобовые.
Придуманы особые диеты, которые рекомендуют онкобольным. Прежде чем начать придерживаться их, следует проконсультироваться с лечащим врачом, ведь каждая из них имеет свои преимущества и недостатки:
- диета Герзона;
- голодная диета.
При диете Герзона исключают:
- соль;
- белки животного происхождения;
- рафинированный сахар;
- мучные изделия.
Перед тем как «сесть» на подобные диеты, надо учесть, что при раке, организм нуждается в незаменимых аминокислотах, а их источником является мясо, яичный белок. Голодную диету тяжело переносят даже здоровые люди, а больным раком, особенно если болезнь сопровождается потерей веса, голодные дни навредят.
Диета не заменит хирургическое вмешательство. Операция при раке прямой кишки обязательна.
Хирургическое лечение
 Основной метод лечения рака прямой кишки – хирургический. Операцию делать надо при выявлении новообразования на любой стадии заболевания. На начальных этапах радикальный метод предотвратит прогрессирование болезни, на последней стадии хирургическое вмешательство – паллиативное (уменьшает проявление симптомов, способствует улучшению качества жизни). В зависимости от локализации опухоли и её размеров применяют:
Основной метод лечения рака прямой кишки – хирургический. Операцию делать надо при выявлении новообразования на любой стадии заболевания. На начальных этапах радикальный метод предотвратит прогрессирование болезни, на последней стадии хирургическое вмешательство – паллиативное (уменьшает проявление симптомов, способствует улучшению качества жизни). В зависимости от локализации опухоли и её размеров применяют:
- переднюю резекцию;
- брюшно-анальную резекцию;
- брюшно-промежностную экстрипацию.
К брюшно-промежностной экстрипации прибегают только при низко расположенных опухолях, или же при чрезмерном прорастании опухоли в соседние ткани, когда другие операции невозможны. При этой операции формируют противоестественный задний проход. Хоть это для пациентов и мучительно, но другого способа сохранить жизнь не существует.
Вынужденной является и операция Гартмана.
К экономным операциям (иссечению, электрокоагуляции и другим операциям, проводимым под местным наркозом) прибегают при:
- малигнизированных полипах;
- умеренно или высокодифференцированных опухолях;
- если новообразование менее 4 см и не проросло в мышечный слой.
Такие операции обязательно дополняют лучевой и химиотерапией.
Химиотерапия
Химиотерапию без оперативного вмешательства используют, если невозможно провести хирургическое и лучевое лечение. Назначают:
-
 фторафур;
фторафур; - 5–фторурацил;
- капецитабин;
- адриамицин;
- цисплатин;
- UFT;
- S-1;
- митомицин.
Чаще химиотерапию используют в сочетании с лучевым методом.
Лучевая терапия
В качестве основного метода лечения лучевую терапию целесообразно использовать для лечения рака анального отдела 1–2 стади