Язвенные гастродуоденальные кровотечения это
Сегодня проблема терапии гастродуоденального кровотечения в хирургии является одной из самых важных, так как выступает тяжелым осложнением язвенной болезни и диагностируется у 20 % пациентов с данным заболеванием. В современной медицине недостаточно разработана тактика лечения пациентов с данной патологией. К тому же используемые методы эндоскопического гемостаза небезопасны, недостаточно эффективны и надежны, в результате этого существует высокий риск развития смертельного исхода человека до и после оперативного вмешательства. У мужчин данная патология встречается в три раза чаще, чем у женщин.
Описание проблемы
Гастродуоденальное кровотечение – опасная болезнь, при которой кровь из пораженного патологическим процессом участка (желудка или двенадцатиперстной кишки) или поврежденного сосуда попадает в просвет ЖКТ. Такое опасное явление может наблюдаться при развитии язвенной болезни, синдроме Крона, острых кишечных инфекциях, патологиях поджелудочной железы и желчного пузыря, а также заболеваниях крови. При этом кровотечение может образоваться на разных участках тракта, начиная с верхнего отдела пищевода и заканчивая прямой кишкой. Но чаще всего (60 % случаев) источником кровотечений выступают желудок и двенадцатиперстная кишка.
Язвенные гастродуоденальные кровотечения всегда являются опасными симптомами и состоянием, что провоцирует угрозу жизни пациента, возникновение летального исхода. Поэтому рекомендуется внимательно изучить причины развития и клиническую картину заболевания, чтобы при проявлении первых признаков незамедлительно обратиться в медицинское учреждение.
Причины развития заболевания
В 70 % случаев острые гастродуоденальные кровотечения развиваются в результате язвенной болезни двенадцатиперстной кишки и желудка, эрозивного гастрита. С одинаковой частотой патология формируется из-за раковой опухоли или варикозного расширения вен в желудке в результате синдрома гипертензии. Редко заболевание наблюдается при патологиях кровеносной системы, травмах, синдроме Рендю-Ослера и прочих.
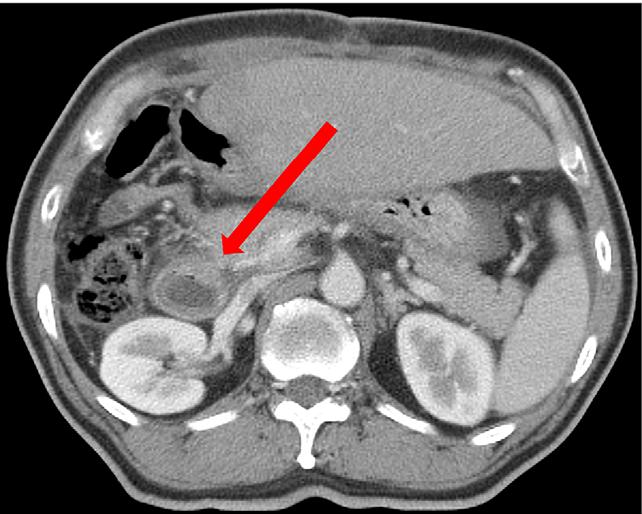
В медицине существует более восьмидесяти причин развития данного заболевания. Их условно подразделяют на три большие группы:
- Заболевания желудка и двенадцатиперстной кишки. Главным симптомом при язвенной болезни является скрытое кровотечение, а обширные язвенные гастродуоденальные кровотечения выступают осложнением данной болезни. Возникновение такой патологии нередко провоцируется сильными физическими нагрузками в период обострения основного заболевания, стрессами, курением и употреблением алкоголя, лечением болезни препаратами, что содержат ацетилсалициловую кислоту. Кровотечения могут развиваться в результате язвенной болезни различного происхождения, распадающейся злокачественной опухоли, эрозивных гастритов, дуоденитов, а также при травмах живота, сильной рвоте, варикозном расширении желудочных вен, сердечной недостаточности.
- Заболевания сердечно-сосудистой системы. В некоторых случаях острые гастродуоденальные кровотечения возникают вследствие инфаркта миокарда, болезни Рандю-Ослера, периартериита, септического эндокардита, васкулита и цинге.
- Заболевания крови. Патология может возникнуть в результате тромбодитоений, передозировки антикоагулянтов, апластической анемии, врожденных патологий кровеносной системы.
В группу риска входят:
- Люди пожилого возраста.
- Лица, употребляющие НПВП, антикоагулянты и глюкокортикостероиды длительный период времени.
- Злоупотребляющие никотином и алкоголем.
Симптомы и признаки болезни
В некоторых случаях патология носит скрытый характер. При кровоточивости пораженных слизистых оболочек крови наблюдается очень мало, обычно ее можно обнаружить только при исследовании кала. В таких случаях преобладает симптоматика основной болезни, например язвы или гастрита. Но бывает и так, что патология не проявляет признаков, поэтому обнаружение крови в кале при анализе выступает главным симптомом заболеваний органов ЖКТ.
Большую опасность представляет хроническое гастродуоденальное кровотечение, которое протекает длительный период времени, провоцируя развитие анемии. Опасность таких явлений в том, что они могут имитировать симптоматику многих иных заболеваний, которые не имеют отношения к ЖКТ.
Самыми типичными проявлениями патологии выступают выделения крови с рвотой или испражнениями (черный кал) и острая сосудистая недостаточность. При этом у пациента наблюдается слабость, обморочное состояние, бледность кожи, нарушение зрения и слуха, падение кровяного давления, тахикардия, одышка, учащенное сердцебиение. Симптоматика усиливается при принятии человеком вертикального положения тела. В некоторых случаях патология развивается настолько быстро, что смерть может наступить от шока раньше, чем проявится симптоматика.
Симптомы при венозном кровотечении
В результате варикозного расширения вен возможно развитие кровотечения. В этом случае цвет крови при рвоте будет измененным из-за взаимодействия гемоглобина с соляной кислотой. При таком взаимодействии образуется солянокислый гематин коричневого цвета, поэтому рвотные массы будут напоминать кофейную гущу. В случае отсутствия в желудочном соке соляной кислоты рвотные массы будут содержать примесь неизмененной алой крови.
Кровотечения из двенадцатиперстной кишки
Гастродуоденальное кровотечение из двенадцатиперстной кишки или иных отделов кишечника проявляет симптомы в виде черного дегтеобразного кала (мелены). Такое явление наблюдается в результате формирования из гемоглобина сернистого железа под влиянием пищеварительных ферментов, которые воздействуют на кровь при ее передвижении по кишечнику. Мелена может наблюдаться и по причине того, что не вся кровь вышла наружу вместе с рвотными массами, а часть ее попала в кишечник. Иногда обильные кровотечения, которые возникают в верхних отделах кишечника, стремительно по нему перемещаются, поэтому у человека могут быть испражнения кровью в неизмененном ее виде.
Степени тяжести патологии
В медицине выделяют несколько степеней тяжести патологии в зависимости от величины кровопотери:
- Легкая степень, при которой наблюдается незначительная потеря крови (около полулитра). Состояние пациента удовлетворительное, наблюдается умеренная тахикардия, кровяное давление находится в пределах нормы.
- Средняя степень тяжести характеризуется умеренной кровопотерей, при которой человек теряет от семисот до одного литра крови. У пациента наблюдается вялость, головокружение, тошнота, снижение кровяного давления, бледность кожи, тахикардия, обморок.
- Тяжелая степень обуславливается обильной потерей крови – около полутора литров. В данном случае кожный покров становится бледным, наблюдается холодный пот, жажда, человек постоянно зевает, пульс увеличивается, а кровяное давление падает.
- Крайне тяжелая кровопотеря, при которой человек теряет около двух литров крови. Состояние пациента очень тяжелое, происходит длительная потеря сознания, пульс и артериальное давление нельзя определить.
Диагностические мероприятия
В хирургии постоянно разрабатываются пути оптимизации диагностики и лечения гастродуоденальных кровотечений. Большое значение здесь имеет определение клинических стадий заболевания и степень активности кровотечения. Комплексный подход к проблеме дает возможность выбрать более эффективные методы лечения пациентов.
При госпитализации пострадавшего диагностические мероприятия начинаются с оценки степени тяжести потери крови, затем проводится эзофагогастроскопия. Но ее проведение часто усугубляет положение пациента, так как провоцируется образование новых разрывов, позывов к рвоте или увеличение уже имеющего разрыва. Поэтому процедуру выполняют после введения препаратов против рвоты и внутривенного введения небольшой дозировки анестезии для расслабления человека.
Всегда диагностика гастродуоденальных кровотечений должна преследовать несколько целей:
- Установление точной локализации кровотечения. При подтверждении кровотечения из пищеварительного тракта пациента переводят в хирургическое отделение и проводят дальнейшую диагностику.
- Определение продолжительности данной патологии.
- Выявление причины болезни и степени ее проявления.
- Дифференциация патологии с инфарктом миокарда, легочным кровотечением и прочими заболеваниями, имеющими схожую симптоматику.
Затем тактика при гастродуоденальных кровотечениях сводится к тому, что врач назначает следующие исследования:
- Лабораторные анализы крови и мочи.
- ФГДС, что дает возможность определить источник и характер кровотечения.
- Радионуклидное исследование.
- Колоноскопия.
- ЭКГ.
- Зондовая проба, которая предполагает длительное промывание желудка чистой водой. Если не удается достичь чистой воды, это говорит о непрекращающемся кровотечении.
Правильно разработанная и проведенная оптимизация диагностики и лечения гастродуоденальных кровотечений дает возможность снизить риск развития рецидивов и спасти жизнь человека. При обнаружении патологии проводится незамедлительное ее устранение. При проявлении признаков патологии нельзя заниматься самолечением, необходимо в срочном порядке обратиться в медицинское учреждение для прохождения обследования и остановки кровотечения.
Терапия заболевания
Лечение гастродуоденального кровотечения будет зависеть от состояния пациента, эндоскопической картины, степени кровопотери, ее длительности, расположения источника патологии, а также возраста человека. Госпитализировать пациента в хирургическое отделение необходимо на носилках.
Тактика терапии обязательно включает эндоскопический гемостаз при гастродуоденальных кровотечениях для остановки потери крови и профилактики рецидива. Затем проводится интенсивное лечение, что направлено на стабилизацию состояния человека, коррекция гемодинамических показателей и хирургическое вмешательство. Наибольший риск развития рецидива (94 %) приходится на первые четыре дня после остановки кровотечения. В это время врач должен осуществлять контроль над пациентом, предотвращать развитие кровотечения.
Обычно рецидив патологии возникает в 30 % случаев. Поэтому разумно выполнять повторную эндоскопию через сутки после первичной процедуры. Такой подход дает возможность снизить риск развития летального исхода в несколько раз.
Дооперационное лечение
До оперативного вмешательства проводят следующие мероприятия:
- Экстренно госпитализируют пациента в отделение хирургии на носилках.
- Проводят комплексную гемостатическую терапию. Пациент при этом должен соблюдать постельный режим, ему проводят промывание желудка, вводят зонд Блекмура, по которому в желудок будет поступать адреналин или норадреналин.
- Проводят лечебную эндоскопию путем обкалывания язвы раствором адреналина, а также электрокоагуляцию, лазерную коагуляцию, прошивание сосуда клипсой из металла.
- Вводят искусственный эмбол через бедренную артерию с целью эмболизации сосуда, что кровоточит.
Хирургическое лечение гастродуоденального кровотечения
Показаниями к экстренным операциям выступают:
- Кровотечения, что не останавливаются.
- Сильная потеря крови.
- Большой риск развития рецидива патологии.
Плановое оперативное вмешательство обычно проводится на вторые сутки после остановки кровотечения. Подготовка к операции должна включать в себя комплекс консервативных лечебных мероприятий. Главными задачами хирургического лечения выступают: достижение гемостаза, ликвидация причины кровотечений, резекция желудка или ваготомия двенадцатиперстной кишки.
В тяжелых случаях гастродуоденальных кровотечений хирургия предполагает проведение иссечения кровоточащего участка на передней стенке органа, а на задней стенке его прошивают. При ваготомии дополнительно проводят пилоропластику. В случае кровотечения из вен желудка или пищевода их прошивают со стороны эпителия при помощи специальных щипцов. При злокачественных опухолях или метастазах прибегают к паллиативной резекции.
При гастродуоденальном кровотечении по назначению врача необходимо придерживаться специальной диеты, проводить профилактику стрессовых язв. Врач может назначить антациды, ингибиторы протеиновой помпы и прочие препараты для предупреждения развития кровотечений в будущем.
Послеоперационный период
После операции осуществляется лечение в зависимости от степени кровопотери, объема хирургического вмешательства и наличия сопутствующих патологий. Пациенты должны соблюдать в течение пяти дней постельный режим. В этот период им проводят переливание плазмы крови, вводят протеин и альбумин, глюкозу, витамин С и прочие препараты. Также проводят противоязвенное лечение под наблюдением гастроэнтеролога при помощи таких препаратов, как «Амоксициллин» и «Метронидазол». Назначает врач и антибактериальные препараты для предупреждения развития инфекционных процессов. При гастродуоденальных кровотечениях клинические рекомендации направлены на соблюдение диеты Мейленграхта.

Реабилитация
В период реабилитации пациенты должны соблюдать щадящую диету и умеренные физические нагрузки на протяжении восьми месяцев после оперативного вмешательства. Для тех, кто был прооперирован по поводу гастродуоденальных кровотечений, рекомендации сводятся к прохождению контрольных обследований каждые полгода. Необходимо проводить лечение, направленное на предупреждение развития рецидивов. При осложнении язвенной болезни решается вопрос о плановом хирургическом вмешательстве.
Прогноз
Среди факторов, которые оказывают влияние на риск развития кровотечений, выделяют возраст пациентов, наличие сопутствующих патологий, тяжесть кровопотери, размер язвы и ее месторасположение. Многие медики утверждают, что риск развития кровотечений высокий у людей, которым больше шестидесяти лет. Неблагоприятный прогноз будет при возникновении коллапса у человека перед поступлением в медицинское учреждение, а также развитие анемии.
Профилактика
С целью предупреждения развития кровотечений рекомендуется проводить своевременное лечение язвенной болезни и прочих патологий, которые могут их спровоцировать. Такие пациенты должны находиться под наблюдением гастроэнтеролога. Обычно обострение заболеваний наблюдается осенью и весной, поэтому в это время рекомендуется проходить плановые обследования, сдавать необходимые анализы. Со временем такие процедуры можно проводить один раз в год.
При отсутствии рецидивов патологии на протяжении двух лет непрерывного лечения терапия назначается один раз в два года в течение одного месяца. Такой подход позволяет снизить риск развития кровотечений до минимума.

Также необходимо постоянно следить за состоянием ЖКТ, применять лечебные диеты № 1 и № 5. Это даст возможность постепенно уменьшить степень термического, механического и химического щажения эпителия желудка и кишечника.
Гастродуоденальные кровотечения являются опасными состояниями, что провоцируют возникновение летального исхода. Современная медицина сегодня владеет недостаточно разработанными методами лечения пациентов с таким заболеванием. Все эти методы являются недостаточно эффективными, поэтому риск развития летального исхода существует всегда. Для предупреждения развития патологии необходимо соблюдать все назначения и рекомендации медиков, вести здоровый образ жизни и исключить вредные привычки. Комплексный подход к данной проблеме поможет решить трудные задачи, поставленные перед хирургами во время терапии такой опасной патологии.
Источник
Частота заболевания.
Актуальность проблемы лечения острых язвенных гастродуоденальных кровотечений (ЯГДК) в первую очередь определяется высоким уровнем общей летальности, который достигает 10—14%.
Несмотря на общепризнанную эффективность современных «противоязвенных» средств число больных с ЯГДК из года в год увеличивается и составляет 90—103 на 100 000 взрослого населения в год (Swain C.P., 2000).
Об увеличении числа язвенных кровотечений свидетельствует и наш собственный опыт: из общего числа 1220 больных с острым ЯГДК, находившихся на лечении в клинике за анализируемый период (1990—2001 гг.), 720 (59,0%) пациентов поступили за последние 6 лет, т.е. количество больных, поступивших за аналогичный временной интервал, увеличилось в 1,4 раза.
Среди этих пациентов велика доля людей пожилого и старческого возраста с выраженной возрастной и сопутствующей патологией (по нашим данным, средний возраст больных составил 54,1 ± 2,5 года, причем практически треть больных — 401 (32,9%) — были люди старше 60 лет). У мужчин ЯГДК отмечено в 3 раза чаще, чем у женщин, — 914 (74,1%) и 306 (25,9%) соответственно.
Классификация.
Язвенная болезнь желудка и двенадцатиперстной кишки, осложненная кровотечением, составляет 42— 47% всех случаев острых гастроинтестинальных кровотечений (по нашим данным — 45,9%). В настоящей статье не обсуждаются так называемые «вторичные язвы», причиной которых чаще всего является прием нестероидных противовоспалительных препаратов.
Классификация источника кровотечения по J.A. Forrest (1974 г): F Iа — продолжающееся струйное кровотечение; F lb — продолжающееся капиллярное, в виде диффузного просачивания кровотечение; F lla — видимый крупный тромбированный сосуд; F lIb — плотно фиксированный к язвенному кратеру тромб-сгусток; F IIс — мелкие тромбированные сосуды в виде окрашенных пятен; F III — отсутствие стигм кровотечения в язвенном кратере.
По степени тяжести кровотечения наиболее рациональной является классификация, использующая 3-степенную градацию, выделяющая легкую, среднюю и тяжелую степень кровотечения, учитывающая при этом как объем перенесенной кровопотери, так и состояние самого больного. Мы в нашей работе пользовались классификацией А.И. Горбашко (1974 г).
Патофизиологические нарушения в организме.
Реакция больного на кровопотерю, с одной стороны, определяется массивностью самого кровотечения, т.е. объемом потерянной крови и временем, за которое это произошло, а с другой стороны — исходным состоянием и реакцией на кровопотерю основных систем организма самого больного.
Существенным моментом для понимания патофизиологических основ этого процесса, а следовательно, и для формирования грамотной инфузионно-трансфузионной терапии послужило развитие учения о диссеминированном внутрисосудистом свертывании (ДВС) какуниверсальном механизме реализации синдрома массивной кровопотери и пусковом механизме синдрома полиорганной недостаточности.
Следует подчеркнуть, что гиперкоагуляционная фаза ДВС-синдрома и микроциркуляторные нарушения, ведущие к ухудшению обеспеченности тканей кислородом и питательными веществами, развиваются у каждого пациента с клинически значимым ЯГДК.
Понятно, что существовавшие у пациента функциональные либо органические расстройства со стороны сердечнососудистой, дыхательной, выделительной систем (так называемые возрастные, сопутствующие заболевания) лишь усугубляют тяжесть состояния больного, требуют соответствующей коррекции и учитываются при принятии решения об оперативном лечении либо при подготовке к нему.
Краткий исторический очерк.
Развитие желудочной хирургии (Басов В.А., 1842; Rydygier, 1882 и др.) послужило основой для первых попыток остановить профузное желудочно-кишечное кровотечение оперативным путем. В 1880 г. Eiselberg впервые выполнил иссечение кровоточащей язвы желудка и ушивание образовавшегося отверстия.
В 1882 г. van Kleef впервые произвел успешную резекцию пилорического отдела желудка с иссечением язвы, осложненной кровотечением. Finsterer с 1918 года активно занимался разработкой проблемы острых г-д кровотечений; к 1931 г. им были оперированы 93 больных с летальностью 20,4%.
С.С. Юдин и Б.А. Петров с 1930 года стали на путь активной хирургической тактики в лечении острых ЯГДК. В декабре 1952 г. Weinberg, впервые выполнил органосохраняющую операцию — прошивание кровоточащего сосуда и пилоропластику с ваготомией при ЯГДК.
Наша клиника на протяжении нескольких последних десятилетий являлась пионером научных исследований, основоположником ведущих тактических принципов в обсуждаемом разделе неотложной хирургической гастроэнтерологии.
В октябре 1967 года, одними из первых в стране, сотрудниками клиники была выполнена стволовая ваготомия с пилоропластикой по Гейнике-Микуличу и иссечением кровоточащей язвы (Панцырев Ю.М., Гринберг А.А. с соавт., 1969), положившая начало органосберегающей хирургии ЯГДК.
Тщательный анализ непосредственных и отдаленных результатов данных вмешательств свидетельствует о том, что органосохраняющие операции с ваготомией, применительно к запросам неотложной хирургии, имеют существенные преимущества перед обширной резекцией желудка.
Одной из первых в стране клиника начала изучение и внедрение в клиническую практику методов эндоскопической диагностики, остановки и профилактики язвенных кровотечений. Разработка метода прогнозирования риска рецидива кровотечения, основывающаяся на экспертном анализе клинико-эндоскопических данных, позволила упорядочить процесс определения показаний к срочному оперативному вмешательству, заложить основы сближения взглядов сторонников «консервативно-выжидательной» и «активно-агрессивной» хирургической тактики.
Диагностика.
Диагностика должна ответить на три основных вол-рога: что послужило источником кровотечения; продолжается ли кровотечение и каковы его темпы; какова тяжесть перенесенного кровотечения.
Симптоматика.
Клинические проявления острых, особенно массивных, гастродуоденальных кровотечений достаточно ярки и складываются из общих симптомов, характерных для кровопотери (резкая слабость, головокружение, потеря сознания) и проявлений, характерных для кровотечения в просвет желудочно-кишечного тракта (рвота свежей или видоизмененной кровью, мелена или гематохезия).
Данные физикального обследования позволяют судить о степени тяжести кровотечения и предположительно о его источнике.
Спутанное сознание, резкая бледность кожных покровов, частый пульс слабого наполнения и напряжения, снижение артериального и пульсового давления, наличие в желудке большого количества крови и сгустков, а при ректальном исследовании — черного жидкого либо с примесью крови содержимого служат признаками острого массивного кровотечения.
Диагностические методы.
Неотложная эзофагогастродуоденоскопия (ЭГДС), безусловно, является ведущим методом диагностики источника, типа и характера кровотечения.
Организованное в нашей клинике круглосуточное дежурство эндоскопистов позволило выполнить неотложную ЭГДС в первые часы с момента поступления больных в стационар у 98,9% больных, что существенно повысило диагностическую ценность исследования, предоставило клиницисту важные морфологические критерии для определения риска рецидива кровотечения.
Источником кровотечения у 847 (69,4%) больных явилась дуоденальная язва, у 293 (24,0%) — язва желудка, у 34(2,8%) — сочетайная форма язвенной^ болезни, у 46 (3,8%) — рецидивная пептическая язва.
Продолжающееся кровотечение было диагностировано у 20,8% больных; остановившееся самостоятельно или под влиянием предпринятых консервативных мероприятий кровотечение — у 78,1% больных. ЭГДС позволила уточнить диагноз, обнаружить сочетанные осложнения у 38,3% больных (стеноз у 18,7%, пенетрацию у 19,6% и сочетание стеноза и пенетрации у 10,0%).
Рентгенологическое исследование верхних отделов пищеварительного тракта, как метод экстренной диагностики ЯГДК, отошло на второй план; в основном оно применяется после остановки кровотечения как метод дополнительной диагностики состояния рентген-анатомии и моторно-эвакуаторной функции желудочно-кишечного тракта.
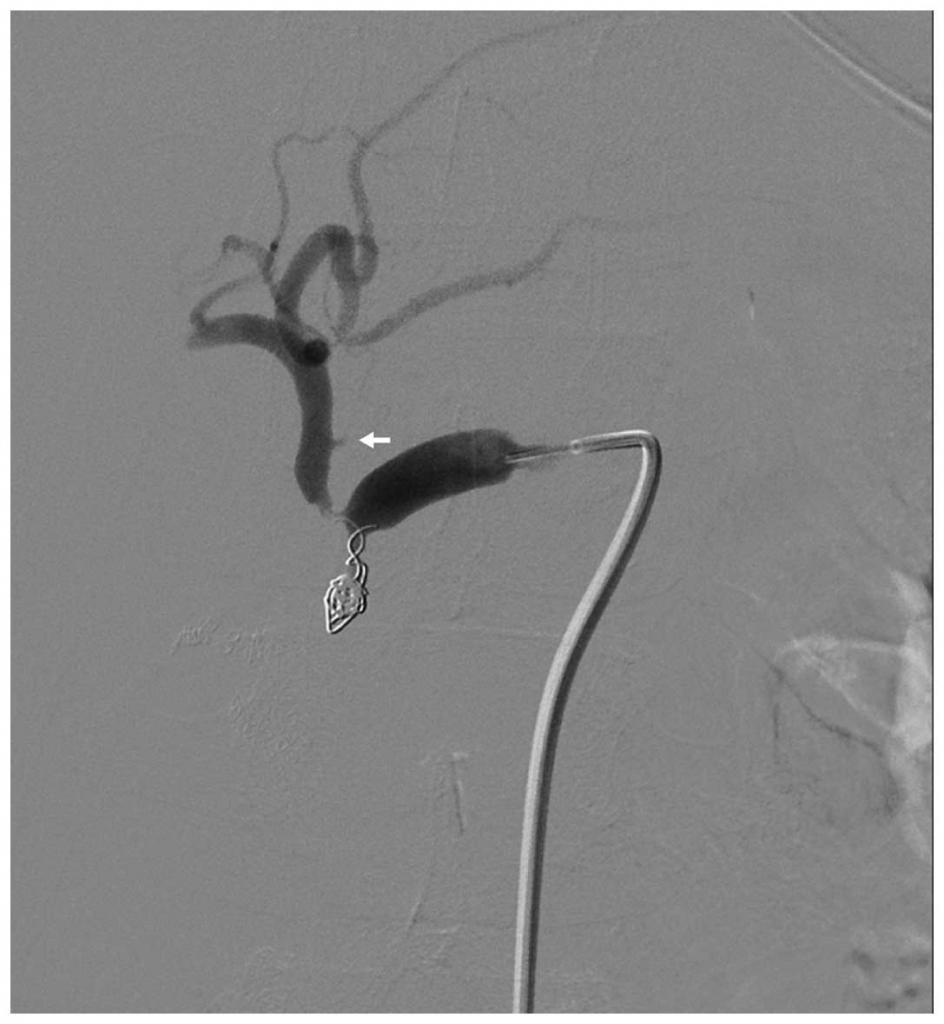
Селективная ангиография при ЯГДК имеет достаточно ограниченное использование и применяется в специализированных учреждениях, обладающих необходимым оборудованием, в ситуациях, когда диагноз не удается установить другими методами либо как диагностический этап лечебного эндоваскулярного вмешательства, направленного на эмболизацию кровоточащей артерии.
Лабораторные методы диагностики (исследование гемоглобина, гематокрита, дефицита глобулярного объема и объема циркулирующей крови, гемокоагуляции, биохимических показателей) предоставляют очень важные объективные сведения о степени тяжести кровотечения и вызванных им нарушениях.
Лечение.
В основе неоперативного лечения ЯГДК лежит сочетанное применение методов лечебной эндоскопии и современных средств консервативной терапии язвенной болезни.
Методы лечебной эндоскопии используются с целью временной, а в ряде случаев окончательной остановки и профилактики кровотечения; нами наиболее широко применялись моноактивная диатермокоагуляция, инъекции абсолютного этанола и его растворов.
В последние годы возможности осуществления полно-ценного локального гемостаза существенно расширились за счет внедрения видеосистем, сверхширококанальных эндоскопов, методов клипирования, аргоноплазменной коагуляции, использования разработанного и апробированного в нашей клинике «эндопинцета». Непосредственная эффективность лечебной эндоскопии, при продолжающемся ЯГДК, составила 95,3%.
К современным средствам медикаментозного лечения относятся антисекреторные препараты из группы ингибиторов протонного насоса и блокаторов Н2-гистаминовых рецепторов; антихеликобактерные препараты; средства, ускоряющие регенеративные процессы и обладающие цитопротективным действием.
Они позволяют создать благоприятные условия для прекращения процессов деструкции в язвенном кратере, в сочетании с эндоскопическими способами добиться адекватного гемостаза без оперативного вмешательства в 70—75% всех случаев язвенных кровотечений, отодвинув операцию на этап плановой хирургии.
У больных, подлежащих неотложному оперативному лечению, временный гемостаз позволяет выиграть время и адекватно подготовить их к неотложной операции.
У больных со значительной угрозой рецидива кровотечения, которые не подлежат оперативному лечению вследствие крайне высокой степени операционно-анестезиологического риска, неоперативный гемостаз с использованием активной динамической эндоскопии позволяет предотвратить рецидив кровотечения и, по нашим данным, добиться устойчивого гемостаза без операции у 133 (76,9%) из 173 этих предельно тяжелых больных.
Хирургическая тактика у больных с ЯГДК, разработанная и используемая в нашей клинике, основывается на дифференцированном подходе, сочетающем в себе активный характер диагностических и лечебных мероприятий с дифференцированным определением показа-ний к неотложному оперативному вмешательству.
Показания к неотложным оперативным вмешательствам диктовались невозможностью достичь надежного гемостаза с помощью нехирургических методов.
Экстренную операцию выполняли больным с профузным продолжающимся кровотечением; больным с массивным кровотечением, для которых консервативные мероприятия, включая эндоскопические методы, оказались неэффективными, а также больным с рецидивом кровотечения в клинике.
Срочную операцию считали показанной больным с язвенным кровотечением, остановка которого консервативными способами была недостаточно надежной, и имелись указания на высокий риск рецидива кровотечения.
Больным этой группы хирургическое вмешательство, как правило, производили в течение 12— 24 часов от поступления — времени, необходимого для подготовки больного к операции.
Выбор метода операции и решение о возможности выполнения неотложного оперативного вмешательства прежде всего зависели от тяжести состояния больного, степени операционно-анестезиологического риска и, без-условно, от локализации и характера кровоточащей язвы.
Стволовую ваготомию с пилоропластикой, в сочетании с прошиванием (иссечением) кровоточащей язвы, а при пенетрации — с выведением язвенного кратера из просвета кишки (экстрадуоденизацией), считали методом выбора при кровоточащей дуоденальной язве, в том числе у больных с высокой степенью операционного риска, и выполнили ее у 153 (42,9%) больных.
К выполнению лапароскопической стволовой ваготомии и пилоропластики из мини-доступа при расположении источника кровотечения в луковице двенадцатиперстной кишки приступили в последние годы; эта операция находится в стадии клинического изучения.
Антрумэктомию с ваготомией при дуоденальной язве считали показанной у больных со сравнительно небольшой степенью операционного риска.
Резекцию желудка (гемигастрэктомию), как правило, производили при желудочной локализации язвы; в общей сложности выполнили 149 (41,7%) таких операций.
Послеоперационный период у больных, перенесших прошивание кровоточащей язвы и органосберегающие операции с ваготомией, имеет ряд особенностей и должен планироваться в соответствии с современными требованиями хирургической гастроэнтерологии.
После прошивания кровоточащей язвы без выполнения ваготомии (эту группу, как правило, составляют больные высокого операционно-анестезиологического риска) — в ближайшем послеоперационном периоде больному назначается курс противоязвенной терапии, включающий в себя ингибиторы протонной помпы либо последнее поколение Н2-блокаторов, а также комплекс антихеликобактерной терапии.
После выписки из стационара больные подлежат диспансерному наблюдению у гастроэнтеролога, который определяет необходимость проведения поддерживающей медикаментозной терапии язвенной болезни, направленной на снижение числа рецидивов язвенной болезни и предотвращение повторных кровотечений.
После органосберегающих операций с ваготомией особенностью послеоперационного периода является необходимость профилактики моторно-эвакуаторных расстройств оперированного желудка.
Уже на этапе оперативного вмешательства, при диагностике суб- или декомпенсированного стеноза либо возникновении технических трудностей при выполнении пилоропластики, за область связки Трейца устанавливали тонкий зонд для энтерального питания.
Кроме того, в послеоперационном периоде применяли препараты группы прокинетиков. Существенным моментом послеоперационного ведения являлось принятие решения о необходимости поддерживающей антисекреторной терапии, а также о проведении эрадикационной антихеликобактерной терапии.
Полученные результаты.
Из общего числа больных с ЯГДК в неотложном порядке было оперировано 357 (29,3%) больных. Послеоперационная летальность на 357 неотложных операций составила 9,0% (32 летальных исхода) (табл. 2). За период 1990—1995 гг. было выполнено 182 неотложные операции с летальностью 9,3%; за период 1906—2001 гг. — 175 операций с летальностью 8,6%.
Таблица 2. Характер оперативных вмешательств, выполненных у больных с ЯГДК

Среди погибших больных преобладали пациенты с исходным крайне тяжелым состоянием, обусловленным тяжелой степенью кровопотери и/или сопутствующей патологией. Общие послеоперационные осложнения, развившиеся у больных пожилого и старческого возраста с тяжелой терапевтической патологией, послужили причиной послеоперационной летальности у 21 (65,6%) больного.
Среди хирургических причин летальных исходов наиболее часто отмечалась несостоятельность швов культи двенадцатиперстной кишки либо наложенных соустий, а также послеоперационный панкреонекроз. Такие осложнения послужили причиной летальных исходов у 11 (34,4%) больных.
Летальных исходов после малоинвазивных лапароскопических операций не было.
Общая летальность среди 1220 больных с язвенными гастродуоденальными кровотечениями за анализируемый период составила 5,8%, за последний 6-летний период она снизилась до 4,9%.
Достижения клиники 1960—1980-х годов явились хорошей основой для настоящей работы коллектива, позволив утвердить активную дифференцированную тактику, разработанную в клинике; пополнить современными средствами диагностику, следовательно, и лечение язвенных гастродуоденальных кровотечений.
Основными направлениями в улучшении качества лечения подобных больных являются: разработка новых методов неоперативного (эндоскопического и медикаментозного) гемостаза, совершенствование хирургической тактики на основе объективизации прогнозирования риска рецидива кровотечения и оценки степени операционно-анестезиологического риска; совершенствование техники и методов неотложных хирургических вмешательств, обеспечение адекватной интенсивной терапии и профилактики рецидива кровотечения на всех этапах лечения.
Ю.М. Панцырев, А.И. Михалев, Е.Д. Федоров, СА. Чернякевич
Опубликовал Константин Моканов
Источник

