Фиброзно кистозная мастопатия и згт
Здравствуйте. Вкратце моя история такова. Отсутствие месячных в течение последнего года и ультразвуковая диагностика показали истощение фолликулярного запаса. Проведенные анализы на ФСГ, пролактин, эстрадиол однозначно указали и подтвердили мои опасения – преждевременная менопауза. Увы. Гинеколог предложил начать курс гормональной заместительной терапии «Фемостон — 1:10». В инструкции много различных противопоказаний. А недавнее ультразвуковое исследование молочных желез показало фиброкистозную мастопатию в верхней области левой железы. Возможно ли использование ЗГТ при данном диагнозе? Если можно, то, каких рекомендаций необходимо придерживаться? Или вообще категорически нельзя?
Как ни неприятно это осознавать, но преждевременная (либо же рано развивающаяся) менопауза – это такое неприятное состояние, которое обусловлено прекращением полноценного функционирования яичников, из-за чего у женщин младше сорока лет прекращаются менструации.
Обычно при развитии преждевременной менопаузы заметно снижается концентрация эстрогенов в крови, что ведет к повышенному содержанию в крови гормонов гипофиза (либо же гонадотропинов).
Но, все это важно сугубо с медицинской точки зрения, со стороны ощущений, которые испытывают сами пациентки, данная патология неприятна своими клиническими проявлениями, которые свойственны любой менопаузе.
К примеру, с прекращением нормальных менструаций у пациенток с преждевременно развивающейся менопаузой зачастую могут появляться и другие неприятные симптомы:

- Резкие колебания настроения вплоть до депрессий.
- Приливы или неприятные приступообразные ощущения сильного жара.
- Колебания артериального давления.
- Головные боли или боли в груди и пр.
Прежде чем говорить о лечении подобных состояний самой пациентке очень важно определиться с планами на будущее. Допустим, выяснение реальных причин развития преждевременной менопаузы невероятно важно для тех женщин, которые желают еще забеременеть. Для выяснения причин развития этой патологии могут проводить общее и детальное гинекологическое обследование.
Несомненно, с одной стороны заместительная терапия при помощи препаратов повышающих уровень эстрогенов (коим является Фемостон) может предотвратить или даже полностью устранить неприятную симптоматику менопаузы.
Но, с другой стороны, это же лечение может существенно усугубить состояние женщины, страдающей от тех или иных аутоимуных расстройств и недугов.
Обычно, перед началом проведения курсов заместительной гормональной терапии наиболее целесообразным считается сбор полного семейного и медицинского анамнеза, с проведением многочисленных обследований, позволяющих выявить наличие возможных противопоказаний либо же состояний, которые могут требовать постоянного медицинского наблюдения и повышенных мер предосторожности.

Вообще противопоказаний к проведению гормональной заместительной терапии достаточно много, но нас, в данном случае, интересуют те запреты, которые связываются с болезнями молочной железы.
Собственно, среди явных противопоказаний к проведению гормонального заместительного лечения фемостоном нет доброкачественных опухолей молочной железы. Хотя именно этой категории пациенток при назначении подобной терапии следует постоянно находиться под наблюдением врача.
А вот, строгим противопоказанием к проведению гормональной заместительной терапии является лишь подозрение на злокачественность опухолевидного процесса в молочной железе либо подтвержденный онкологический процесс, который будет требовать иного специфического лечения.
Отвечая на вопросы нашей посетительницы, хочется заметить, что проводить гормональную заместительную терапию, направленную на устранение симптоматики преждевременной менопаузы при некоторых формах фиброзно-кистозного заболевания молочной железы допустимо, но, проводится подобное лечение, при вышеописанных условиях, всегда под строжайшим контролем медиков.
Рекомендации при получении такого лечения (при наличии фиброзно-кистозного заболевания) достаточно просты – принимать препарат строго в соответствии с требованиями врача, придерживаться единого времени приема препарата, сообщать о любых изменениях в самочувствии, не пропускать контрольных посещения доктора.
На вопрос отвечает: Дмитрий Радионов
Врач Маммолог, Онколог, стаж работы более 32 лет. Консультирую по грудному вскармливанию, образованием в молочной железе, секторальным резекциям различной сложности.
Вы все еще считаете что ВЫЛЕЧИТЬ МАСТОПАТИЮ навсегда невозможно?
От 60% женщин страдают мастопатией. Самое страшное, что большинство женщин уверено, что мастопатия является нормой и не спешат к врачу… но риск образования на её месте РАКА ГРУДИ, очень высокий… Если вы за собой замечаете:
- ноющие или тянущие боли в области груди перед менструацией…
- ощущения набухания и отечности молочной желез. Как будто грудь увеличилась…
- напряжение, уплотнения и узелки. Ощущаются лимфоузлы под мышкой…
- выделения из сосков…
- изменение формы груди, кожа на сосках втянулась и появились трещины…
- изменение массы тела…
Все эти симптомы могут говорить о развитии МАСТОПАТИИ. Но возможно правильнее лечить не следствие, а ПРИЧИНУ? Именно поэтому мы рекомендуем прочитать новую методику Елены Малышевой, которая нашла эффективное средство для лечения МАСТОПАТИИ и восстановления груди в целом. Читать далее >>>
- OMastopatii.ru
- Задать вопрос врачу
Источник
В первый месяц комбинированной монофазной терапии возможно кровомазание в течение 2-3 недель (отторжение остаточного эндометрия). Однако для исключения возможной патологии (гиперплазии, полипа эндометрия или хронического эндометрита) следует назначить УЗИ, пайпель-диагностику или гистероскопию с раздельным диагностическим выскабливанием.
Несомненно, эстрон, содержащийся в комбинированных эквинных эстрогенах (препараты США), а также множество его метаболитов снижает желание российских специалистов широко использовать эти препараты при неограниченном количестве средств с более понятной методикой их производства в Европе. Это связано также с тем, что у больных раком МЖ в пораженной ткани в периоде постменопаузы (без применения ЗГТ) обнаружено высокое содержание Э1, Э2 и их сульфатов, особенно эстрон-суль-фата, которое в 15-25 раз выше их содержания в плазме крови. Синтез эстрогенов в МЖ происходит автономно под влиянием собственных ферментов:
- 1) сульфотаза: Э1 сульфат -> эстрон;
- 2) ароматаза: А -» Э;
- 3) 17-бета-гидроксистероиддегидрогеназа: Э1 -> Э2;
- 4) сульфотрансфераза: Э2 -> Э2 сульфат и Э1 -» Э1 сульфат.
Примечание. А — андрогены; Э — эстрогены; Э1 — эстрон; Э2 — эстрадиол; -> — направление метаболизма эстрогенов.
Высокое содержание эстрогенов в МЖ, особенно сульфатов эстрона, свидетельствует о высоком риске развития рака молочных желез.
При высоком уровне триглицеридов, тромбоэмболии в анамнезе, ожирении лучшим способом назначения лечения климактерического синдрома является парентеральный (трансдермальный) путь применения препаратов. Это пластыри, гели (климара,эстрожель, дивигелъ). Обычно их рекомендуют применять в нижней части живота, верхней 1/3 внутренней поверхности бедер или плечей, в области ромба Михаэлиса. Все накожные препараты, всасываясь, мягко снимают климактерические симптомы и профилактируют сердечно-сосудистые заболевания, урогенитальную атрофию, болезнь Альцгеймера. При сохранной матке добавляют гестагены (утрожестан, дюфастон). Можно использовать внутриматочную спиральмирену. Через 5 лет ее необходимо заменить.
Эстрогены можно применять перорально (эстрофем) с тем же условием — защита эндометрия. Эстрадиол, принятый перорально (в том числе в составе комбинированной ЗГТ), проходя через печень, повышает уровень гспс, связывающий ИПФР, ИРИ, свободные эстрадиол и тестостерон (их высокий уровень стимулирует рост ткани молочных желез).
Увеличение ММГ-плотности молочных желез может наблюдаться в первые 3-4 месяца на фоне приема контрацептивов или заместительной гормональной терапии, чаще при комбинированной монотерапии ЗГТ, чем при циклическом режиме. Одновременно возможны боль и напряжение в молочных железах (период адаптации). Дополнительное назначение мастодинона (таблетки или капли) ускоряет снятие неприятных симптомов, не влияя на эффективность терапии.
В целом ЗГТ, адекватно и своевременно назначенная, является хорошим и эффективным средством, значительно улучшающим качество жизни, предупреждая многие осложнения и заболевания.
К сожалению, у некоторых практикующих специалистов (гинекологов и маммологов в первую очередь) категорически отрицательный настрой на ЗГТ. Несомненно, имеются и другие варианты терапии, но все же они снимают только симптомы, а не развивающиеся патологические процессы на фоне эстрогенного дефицита.
Дефицит половых гормонов значительно снижает качество жизни, каждая женщина ощущает себя больным и одиноким человеком.
Пациентки периода менопаузы не живут, а существуют из-за тяжелых симптомов климакса, но в скором будущем им придется столкнуться с более серьезными осложнениями, которые лечат специалисты разных профилей.
Заместительная гормональная терапия относится к первой линии терапии климактерических расстройств и охватывает весь период от 35 до 65 лет. Индивидуально подобранный препарат для ЗГТ с учетом возраста и состояния здоровья пациентки минимизирует риск возможных осложнений и повышает приемлемость терапии. Другой альтернативы не существует. Это подтверждают все специалисты, занимающиеся здоровьем женщин старшего возраста.
Чем старше женщина, тем более приемлем низкодозированный вариант терапии.
При развитии тяжелого климактерического синдрома у менструирующих женщин назначают циклические препараты {фемостон 1/10, фемостон 2/10). Прием начинают с минимальной дозы (1 мг эстрадиола), которая может быть откорректирована до 2 мг через 3 месяца, если отсутствует ожидаемый терапевтический эффект.
Нельзя использовать циклический режим длительно. Накопленный опыт (Сметник В. П., 2002) показал, что продолжение приема ЗГТ по циклу в постменопаузе в течение 3-20 лет вызывает гиперпластические процессы в эндометрии от простых до аденоматозных (предрака). Своевременная замена циклического режима (не позднее 1—2 лет после наступления менопаузы) на комбинированный непрерывный не приводит к гиперплазии эндометрия со временем, его толщина при УЗИ лоцируется в пределах 3—4 мм и меньше.
Данные Международного общества по менопаузе (2007) свидетельствуют, что у больных, вылеченных от рака эндометрия в прошлом, в отдаленном будущем при приеме ЗГТ рак не рецидивировал и даже снижался по сравнению с популяцией.
В другом наблюдении за группой больных, перенесших рак матки АII и ВIII стадий и вылеченных, назначалась комбинированная монотерапия (ЗГТ) в течение 5—7 лет и более. Рецидивов опухоли не возникало (Новикова Е. Г., 2005).
При удаленной матке предпочтительнее использовать «чистые» эстрогены (эстрофем в таблетках, пластырь климара, гели эстрожель и дивигелъ) в постоянном или прерывистом режиме (21 день — прием, 7 дней — перерыв) в зависимости от возраста женщины: прерывистый режим можно продолжить до 45—50 лет при регулярном наблюдении гинеколога, затем перейти на непрерывный комбинированный режим, продолжая наблюдение у гинеколога.
Причины повышения риска стимуляции пролиферативных процессов в молочных железах достаточно разнообразны. Остановимся на отдельных клинических ситуациях. Во всех клинических случаях противопоказания к ЗГТ отсутствовали:
- При назначении эстрогенов, гестагенов или их сочетаний всегда подбирать оптимально минимальную дозу. Чем старше женщина, тем ниже доза.
- При повышении уровня ИПФР-1 использовать ЗГТ с гестагеном, обладающим антиандрогенным эффектом или метаболически нейтральным действием.
- При инсулинорезистентности (повышении уровня инсулина в крови). Назначить препарат с антиандрогенным
или метаболически нейтральным гестагеном. - Пациентке 50 лет. Повышен уровень ТСсв в крови (гиперандрогения). Назначить ЗГТ, содержащую гестаген с антиандрогенным эффектом.
- Пациентке 55 лет. В связи с риском развития остеопороза принимает ЗГТ, в составе которой гестаген с остаточным андрогенным эффектом.
- В принципе терапия адекватна. Показан ежегодный маммографический или ультразвуковой скрининг молочных желез, так как гестаген может вызвать пролиферацию тканей железы. Пациентке 56 лет. Матка удалена. В анамнезе венозная тромбоэмболия. Наследственной тромбофилии нет. Коа-гулограмма и гемостазиограмма в норме. Значительно выражены симптомы климакса. Назначения: трансдермальные эстрогены + ежегодный маммологический скрининг. Каждые 6 месяцев — контроль гемостазио-граммы.
- Пациентке 60 лет. С 50 лет принимает климонорм, назначенный в связи с тяжелым климактерическим синдромом. Отменять заместительную гормональную терапию не хочет. Жалоб нет. Самочувствие хорошее. С 50 лет не повторяла обследование. Назначения: ММГ, УЗИ МЖ, УЗИ гениталий, уровень гормонов крови, биохимия крови, липидограмма, коагулограмма (гемостазиограмма). При благополучных анализах перевести на анжелик или фемостон 1/5.
- Пациентке 48 лет. Олигоменорея, ожирение 2-й степени (ИМТ>30). Жалобы на выраженный КС, значительно ухудшающий качество жизни. Назначения: снижение массы тела, полное обследование перед выбором В-При отсутствии противопоказаний — фемостон
- Пациентка 50 лет. Тяжело протекает климакс. При обследовании обнаружены сниженные липопротеины высокой плотности (ЛПВП). Отмечает задержки менструаций. Предпочтительна ЗГТ с метаболически нейтральным гестагеном: фемостон 1/10, после прекращения менструальной функции перейти на фемостон 1/5. 10. Пациентке 51 год. Не менструирует 8 месяцев. При проведении анализа на «эстрамет» выявлено повышение метаболита эстрона 16-альфа (ОНЕ1). Жалуется на частые приливы, потливость, сердцебиение, нарушение ночного сна. Обследование не выявило противопоказаний к ЗГТ. Назначения: фемостон 1/5 постоянно, индинол по 2 капсулы 2 раза в день во время приема пищи в течение 6 месяцев. Контроль уровня 2-альфа (ОНЕ1)/16-альфа (ОНЕ1) и УЗИ МЖ 1 раз в 6 месяцев, ММГ — раз в год.
Заместительная гормональная терапия не только облегчает климактерические симптомы, но и является патогенетическим средством, улучшающим качество жизни, предупреждает заболевания сердца и сосудов, урогенитальной системы, опорно-двигательного аппарата, снижает риск или удлиняет период наступления болезни Альцгеймера, снижает риск развития атрофических процессов в коже, дегенеративных процессов в сетчатке, образования катаракты, уменьшает частоту колоректального рака.
При оценке пользы ЗГТ учитываются и социальные аспекты: желание женщины получить эффективное средство для улучшения качества жизни и сохранения сил для важных и любимых дел. Дифференцированный подход гинеколога к назначению ЗГТ с учетом всех параметров здоровья и наследственности пациентки позволит снизить риск развития нежелательных побочных реакций, повысить эффективность и безопасность лечения при наилучшем его результате.
Источник
2 августа 201835188 тыс.
Заболевания молочных желез – тема неизменно актуальная, острая и проблематичная. Вместе с тем, у самих пациенток (не говоря уже о мужьях и других родственниках-неспециалистах) зачастую выявляются самые смутные, очень далекие от реальности представления о том, что происходит в молочной железе в норме и патологии. Отсюда формулировки жалоб вроде такой: «Доктор, у меня это… мастит, наверное. Мастопа́тия, словом. Короче, в грудях чо-то болит».
Патологию молочных желез можно условно разделить на три большие группы: воспалительные процессы, или маститы, заболевания невоспалительного характера, или мастопатии (в медицине произносят с ударением на предпоследний слог: мастопати́я), и злокачественные опухолевые процессы, в просторечье известные как рак груди.
Мастопатия, таким образом, представляет собой группу патологических процессов в молочной железе. Эти заболевания разнородны в этиопатогенетическом и клиническом аспектах, но общим свойством является отсутствие первичного очага воспаления как главного симптома. Кроме того, данный диагноз всегда предполагает ту или иную гиперплазию, пролиферацию, доброкачественную опухоль, – словом, аномальное разрастание тех или иных тканей в железе.
Мастопатия может развиться в любом возрасте, однако наиболее подверженной категорией являются женщины сексуально-активного и репродуктивного возраста, т.е. 18-45 лет. Абсолютная частота встречаемости достигает в общей популяции, по некоторым оценкам, 40% женщин, а доля мастопатии среди всех регистрируемых заболеваний молочных желез – 45%.
Причины
Этиопатогенез мастопатии в одних источниках определяется как вполне понятный и достаточно изученный, в других – как не до конца ясный и подлежащий дальнейшему изучению.
Первая точка зрения основана на результатах многочисленных исследований, посвященных механизмам гормональной регуляции гистологического состава молочных желез. Известна, в частности, роль эстрогенов (женских половых гормонов), продуцируемых преимущественно в первой фазе менструального цикла, и прогестогенов, вырабатываемых во второй фазе (в частности, «гормона беременности» прогестерона). Кроме того, имеет значение концентрация пролактина, отвечающего за секрецию материнского молока: избыток этого гормона, обусловленный различными причинами, может наблюдаться вне периодов гестации и лактации.
Соответственно, развитие мастопатии связано с гормональными дисбалансами: стойкое преобладание одной гормональной группы и/или дефицит другой провоцирует непропорциональный, чрезмерный рост железистых или соединительных тканей. Отсюда и определение «дисгормональная мастопатия». Однако специалисты допускают возможность существования и других, негормональных причин развития мастопатии, пока неизвестных или слабо изученных.
Основные факторы риска: отсутствие в анамнезе родов, достаточно продолжительного грудного вскармливания и регулярной половой жизни; отягощенная по мастопатии наследственность; неоднократные аборты; неблагоприятное психологическое состояние (т.н. ситуация хронического стресса); экологические вредности; саморазрушительные привычки. Кроме того, практически у всех женщин с мастопатиями обнаруживаются какие-либо иные гинекологические или соматические заболевания (эндометриоз, доброкачественные неоплазии матки, сахарный диабет, ожирение, болезни печени и т.д.), а также эндокринные расстройства (в частности, гипо- или гипертиреоз).
Симптоматика
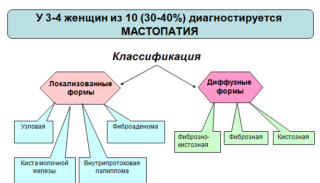
В определениях ВОЗ, международных и национальных маммологических организаций мастопатия чаще всего описывается как фиброзно-кистозная болезнь. Действительно, основным проявлением является разрастание волокнистой соединительной ткани (фиброз) с образованием узелков, тяжей, а также мелких или более крупных (до 3 см в диаметре) заполненных жидкостью полостей, или кист. Однако мастопатия вообще – это любая диспропорция между эпителиальной и фиброзной тканями. Другими словами, может преобладать гиперплазия железистой, паренхиматозной ткани, или же пролиферативный процесс может идти с разрастанием различных тканей одновременно. В клинической маммологии и гинекологии мастопатии разделяют на узловые (узелковые, узелково-кистозные мастопатии, локальный фиброаденоматоз, папилломы протоков и т.п.) и диффузные (рассеянные, распространенные, генерализованные, обычно двусторонние – напр., склерозирующие аденозы). Столь же справедливо считать узловую мастопатию начальной стадией мастопатии диффузной, встречаемость которой существенно возрастает с возрастом (особенно после 40-45 лет).
Основным симптомом мастопатии является боль в груди. Болевой синдром по характеру и выраженности варьирует очень широко: от едва ощутимого дискомфорта до невозможности прикоснуться к железе. Боли описываются пациентками как тянущие, острые, тупые, ноющие и т.д. Нередко боль иррадиирует в смежные зоны (в подмышечную впадину, руку, под лопатку и т.д.). В начальных стадиях процесса боли появляются только перед очередной менструацией, но по мере прогрессирования мастопатии болевой синдром становится все более стойким. Ощущения боли обусловлены, во-первых, механическим давлением растущих узелков на нервные окончания, во-вторых, застойными явлениями в кровеносных сосудах, что приводит к отеку тканей и, опять же, к раздражению нервных окончаний.
Учитывая описанные выше особенности этиопатогенеза, достаточно типичным и закономерным можно считать также некоторое увеличение объема груди.
К прочим наиболее характерным для мастопатии симптомам относится ощутимое уплотнение и утяжеление молочной железы, – в специальной литературе этот феномен описывается несколько странным, с филологической точки зрения, словом «нагрубание», – а также прозрачными, зеленовато-коричневыми, белыми, реже кровянистыми выделениями из соска при надавливании. Следует помнить, что любые выделения такого рода, обнаруживаемые вне периодов беременности и грудного вскармливания, являются однозначной и срочной причиной для визита к «своему» гинекологу или, лучше, сразу к маммологу.
Диагностика
Предварительный диагноз устанавливается клинически и пальпаторно, с учетом всех имеющих значение анамнестических сведений и результатов визуального осмотра. Для уточнения диагноза применяют такие инструментальные исследования, как рентген-контрастная маммография, УЗИ, термография, пункционная тонкоигольная аспирационная биопсия (ТАБ под УЗИ-контролем) и др. Консультация онколога почти всегда необходима и обязательна, принимая во внимание высокий риск малигнизации – весьма значима вероятность запуска роста злокачественной опухоли на фоне прогрессирующей мастопатии.
Лечение
Терапевтические схемы при мастопатии вырабатываются в строго индивидуальном порядке, и ни одна такая схема не может считаться универсальной. Следует понимать, что не только мастопатия, но и любые другие гистологические дисбалансы на сегодняшний день поддаются лечению плохо или вообще являются неизлечимыми.
Тем не менее, в большинстве случаев, особенно при своевременном обращении за помощью на ранних стадиях, удается добиться существенного терапевтического успеха. Прежде всего отметим, что нормализация образа жизни и отказ от вредных привычек, а также соблюдение врачебных предписаний касательно рациона и режима потребления жидкости, – все это является таким же эффективным компонентом лечения, как и любые другие назначения, и идет на пользу не только состоянию молочных желез. Другим важным компонентом выступает витаминотерапия (обычно необходим продолжительный прием витаминов групп Е, А и В).
Этиопатогенетическим лечением дисгормональной мастопатии следует считать терапию гормонами, которая должна быть точно рассчитана с учетом всех диагностических и анамнестических данных (в зависимости от особенностей конкретного случая, в разных сочетаниях применяются гестагены, антиэстрогены, ингибиторы секреции пролактина, андрогены). Симптоматически назначаются анальгезирующие, противовоспалительные, мочегонные и другие средства.
Источник