Для кровотечения при предлежании плаценты характерно
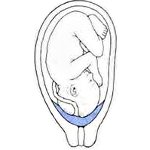
Предлежание плаценты – аномалия периода беременности, характеризующаяся прикреплением плаценты к нижнему сегменту матки с частичным или полным перекрытием внутреннего маточного зева. Клинически предлежание плаценты проявляется повторяющимися кровотечениями из половых путей, анемией беременной, угрозой выкидыша, плодово-плацентарной недостаточностью. Предлежание плаценты диагностируется при проведении влагалищного исследования, УЗИ. Выявление предлежания плаценты требует профилактики самопроизвольного прерывания беременности, коррекции анемии и гипоксии плода, выбора оптимальной тактики родоразрешения (чаще – кесарева сечения).
Общие сведения
Плацента (послед, детское место) является важной эмбриональной структурой, плотно прилегающей к внутренней стенке матки и обеспечивающей контакт между организмами матери и плода. В процессе беременности плацента выполняет питательную, газообменную, защитную, иммунную, гормональную функции, необходимые для полноценного развития зародыша и плода. Физиологическим принято считать расположение плаценты в области задней и боковых стенок тела или дна матки, т. е. в зонах наилучшей васкуляризации миометрия. Прикрепление плаценты к задней стенке является оптимальным, поскольку защищает эту эмбриональную структуру от случайных повреждений. Расположение плаценты на передней поверхности матки встречаются редко.
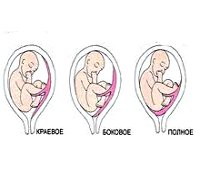
В случае, если плацента крепится настолько низко, что в определенной степени перекрывает собой внутренний зев, говорят о предлежании плаценты. В акушерстве и гинекологии предлежание плаценты встречается в 0,1-1 % от всех родов. При тотальном закрытии плацентой внутреннего зева, возникает вариант полного предлежания плаценты. Такой тип патологии встречается в 20-30 % случаях от числа предлежаний. При частичном перекрытии внутреннего зева состояние расценивается, как неполное предлежание плаценты (частота 35-55 %). При локализации нижнего края плаценты в III триместре на расстоянии менее 5 см от внутреннего зева диагностируется низкое расположение плаценты.
Предлежание плаценты создает условия для недоношенности и гипоксии плода, неправильного положения и предлежания плода, преждевременных родов. Доля перинатальной смертности при предлежании плаценты достигает 7- 25 %, а материнской, обусловленной кровотечением и геморрагическим шоком, — 3%.
Предлежание плаценты
Причины предлежания плаценты
Предлежание плаценты чаще бывает обусловлено патологическими изменениями эндометрия, нарушающими течение децидуальной реакции стромы. Такие изменения могут вызываться воспалениями (цервицитами, эндометритами), оперативными вмешательствами (диагностическим выскабливанием, хирургическим прерыванием беременности, консервативной миомэктомией, кесаревым сечением, перфорацией матки), многократными осложненными родами.
К числу этиологических факторов предлежания плаценты причисляются эндометриоз, миома матки, аномалии матки (гипоплазия, двурогость), многоплодная беременность, полипы цервикального канала. В связи с названными факторами нарушается своевременность имплантации плодного яйца в верхних отделах полости матки, и его прикрепление происходит в нижних сегментах. Предлежание плаценты чаще развивается у повторно беременных (75 %), чем у первородящих женщин.
Симптомы предлежания плаценты
В клинике предлежания плаценты ведущими проявлениями служат повторные маточные кровотечения различной степени выраженности. Во время беременности кровотечения, обусловленные предлежанием плаценты, фиксируются у 34 % женщин, в процессе родов — у 66 %. Кровотечение может развиваться в разные сроки беременности — от I триместра до самых родов, но чаще – после 30 недели гестации. Накануне родов в связи с периодическими сокращениями матки кровотечение обычно усиливается.
Причиной кровотечений служит повторяющаяся отслойка предлежащей части плаценты, возникающая в связи с неспособностью последа растягиваться вслед за стенкой матки при развитии беременности или родовой деятельности. При отслойке происходит частичное вскрытие межворсинчатого пространства, что сопровождается кровотечением из сосудов матки. Плод при этом начинает испытывать гипоксию, поскольку отслоившийся участок плаценты перестает участвовать в газообмене. При предлежании плаценты кровотечение может провоцироваться физической нагрузкой, кашлем, половым актом, натуживанием при дефекации, влагалищным исследованием, тепловыми процедурами (горячей ванной, сауной).
Интенсивность и характер кровотечения обычно обусловлены степенью предлежания плаценты. Для полного предлежания плаценты характерно внезапное развитие кровотечения, отсутствие болевых ощущений, обильность кровопотери. В случае неполного предлежания плаценты кровотечение, как правило, развивается ближе к сроку родов, особенно часто – в начале родов, в период сглаживания и раскрытия зева. Чем больше степень предлежания плаценты, тем раньше и интенсивнее бывает кровотечение. Т. о., кровотечения при предлежании плаценты характеризуются наружным характером, внезапностью начала без видимых внешних причин (часто в ночное время), выделением алой крови, безболезненностью, обязательным повторением.
Рецидивирующая кровопотеря быстро приводит к анемизации беременной. Уменьшение ОЦК и количества эритроцитов может стать причиной ДВС-синдрома и развития гиповолемического шока даже в случае незначительной кровопотери. Беременность, осложненная предлежанием плаценты, часто протекает с угрозой самопроизвольного аборта, артериальной гипотонией, гестозом. Преждевременный характер родов чаще имеет место при полном предлежании плаценты.
Патология расположения плаценты самым неблагоприятным образом отражается на развитии плода: вызывает плодово-плацентарную недостаточность, гипоксию и задержку созревания плода. При предлежании плаценты часто наблюдается тазовое, косое либо поперечное положение плода. Во II-III триместрах беременности локализация плаценты может меняться за счет трансформации нижнего маточного сегмента и изменения роста плаценты в направлении лучше кровоснабжаемых областей миометрия. Этот процесс в акушерстве именуется «миграцией плаценты» и завершается к 34-35 неделе беременности.
Диагностика предлежания плаценты
При распознавании предлежания плаценты учитывается наличие факторов риска в анамнезе у беременной, эпизоды повторяющегося наружного маточного кровотечения, данные объективного исследования. При наружном акушерском исследовании выявляется высокое стояние дна матки, обусловленное расположением предлежащей части плода, нередко – поперечное или косое положения плода. При аускультации шум плацентарных сосудов выслушивается в нижнем сегменте матки, в месте расположения плаценты.
В ходе гинекологического исследования производится осмотр шейки матки в зеркалах для исключения ее травм и патологии. При закрытом наружном зеве предлежащую часть плода установить невозможно. При полном предлежании плаценты пальпаторно определяется массивное мягкое образование, занимающее все своды влагалища; при неполном — передний или один из боковых сводов.
При проходимости цервикального канала в случае полного предлежания плацента закрывает все отверстие внутреннего зева, а ее пальпация приводит к усилению кровотечения. Если же в просвете маточного зева обнаруживаются плодные оболочки и плацентарная ткань, диагностируется неполное предлежание плаценты. Влагалищное исследование при предлежании плаценты выполняется крайне осторожно, в условиях готовности к оказанию экстренной помощи при развитии массивного кровотечения.
Наиболее безопасным объективным методом выявления предлежания плаценты, который широко использует акушерство и гинекология, является УЗИ. В ходе эхографии устанавливается вариант (неполный, полный) предлежания плаценты, размер, структура и площадь предлежащей поверхности, степень отслойки при кровотечении, наличие ретроплацентарных гематом, угроза прерывания беременности, определяется «миграция плаценты» в процессе динамических исследований.
Лечение при предлежании плаценты
Тактика ведения беременности при предлежании плаценты определяется выраженностью кровотечения и степенью кровопотери. В I-II триместре при отсутствии кровянистых выделений беременная с предлежанием плаценты может находиться под амбулаторным наблюдением акушера-гинеколога. При этом рекомендуется охранительный режим, исключающий провоцирующие кровотечение факторы (физическую активность, половую жизнь, стрессовые ситуации и т. д.).
На сроке гестации свыше 24 недель или начавшемся кровотечении наблюдение беременности проводится в условиях акушерского стационара. Лечебная тактика при предлежании плаценты направлена на максимальную пролонгацию беременности. Назначается постельный режим, препараты со спазмолитическим (дротаверин) и токолитическим (фенотерол, гексопреналин) действием, проводится коррекция железодефицитной анемии (препараты железа). С целью улучшения фетоплацентарного и маточно-плацентарного кровотока используют введение пентоксифиллина, дипиридамола, аскорбиновой кислоты, тиаминпирофосфата. При угрозе начала преждевременных родов на сроке от 28 до 36 недель беременности для профилактики репиратрных расстройств у новорожденного назначаются глюкокортикоиды (дексаметазон, преднизолон).
Показаниями к экстренному досрочному родоразрешению служат повторные кровотечения объемом свыше 200 мл, выраженная анемия и гипотония, кровотечение с одномоментной кровопотерей от 250 мл, кровотечение при полном предлежании плаценты. Кесарево сечение в этих случаях проводится для спасения матери независимо от срока гестации и жизнеспособности плода.
При успешном пролонгировании беременности до срока 37-38 недель выбирается оптимальный метод родоразрешения. Кесарево сечение показано абсолютно во всех случаях полного предлежания плаценты, а также при неполном предлежании, сочетающемся с поперечным положением или тазовым предлежанием плода; отягощенным акушерско-гинекологическим анамнезом; наличием рубца на матке, многоплодия, многоводия, узкого таза.
Естественные роды возможны только при неполном предлежании плаценты при условии зрелости шейки матки, хорошей родовой деятельности, головного предлежания плода. При этом проводится постоянный мониторинг состояния плода и сократительной деятельности матки (КТГ, фонокардиография плода). В ранние послеродовые сроки у рожениц нередко отмечаются атонические кровотечения, лохиометра, восходящая инфекция и метротромбофлебит. При невозможности консервативной остановки массивного кровотечения прибегают к удалению матки: надвлагалищной ампутации или гистерэктомии.
Профилактика
Мерами профилактики предлежания плаценты служат предупреждение абортов, раннее выявление и лечение генитальной патологии и гормональной дисфункции. При развитии предлежания плаценты в процессе беременности необходима ранняя достоверная диагностика аномалии, рациональное ведение беременности с учетом всех рисков, своевременная коррекция сопутствующих нарушений, оптимальное родоразрешение.
Источник
1. К наиболее частым причинам кровотечения в первом триместре беременности относится
- 1. варикозное расширение вен влагалища
- 2. предлежание плаценты
- 3. угрожающий и начавшийся выкидыш
- 4. разрыв матки
- 5. прервавшаяся внематочная беременность
2. К наиболее частым причинам кровотечения в конце беременности относится
- 1. начавшийся выкидыш
- 2. разрыв матки
- 3. предлежание плаценты
- 4. пузырный занос
- 5. преждевременная отслойка нормально расположенной плаценты
3. К основным причинам возникновения аномалий расположения плаценты относятся
- 1. поздний токсикоз беременных, заболевания почек, гипертоническая болезнь
- 2. патологические изменения в слизистой оболочке матки
- 3. неправильные положения и тазовое предлежание плода
- 4. повышенная ферментативная активность трофобласта
- 5. деформации полости матки при аномалиях ее развития или при миоме матки
4. Нормальным считается расположение плаценты
- 1. выше области внутренного зева на 7 см и более
- 2. по передней стенке матки
- 3. выше области внутреннего зева на 3 см
- 4. по задней стенке матки
- 5. в области нижнего сегмента матки
5. Низким называется расположение плаценты, при котором
- 1. расстояние между ее нижним краем и внутренним зевом менее 7 см
- 2. край ее доходит до внутреннего зева
- 3. нижний край ее находится ниже предлежащей части плода
- 4. происходит ее отслойка во втором периоде родов
- 5. расстояние от края плаценты до места разрыва плодного пузыря 1O см
6. Основной при предлежании плаценты является жалоба
- 1. на сильные распирающие боли в животе
- 2. на схваткообразные боли в низу живота
- 3. на наружное кровотечение
- 4. на боли в эпигастральной области
- 5. на слабые шевеления плода
7. К основным клиническим признакам низкого расположения плаценты относится
- 1. боль в низу живота
- 2. кровотечение во втором или третьем триместрах беременности
- 3. наружное кровотечение в родах
- 4. гипотрофия плода
- 5. неправильное положение плода
8. Кровотечение при полном предлежании плаценты
- 1. является проявлением комбинированного наружно-внутренного кровотечения
- 2. обычно возникает в 28-32 недели беременности
- 3. возникает раньше, чем при неполном предлежании плаценты
- 4. обычно появляется с началом родов
- 5. сопровождается сильными болями в низу живота
9. При наружном акушерском исследовании у беременной с предлежанием плаценты обычно выявляется
- 1. матка в гипертонусе
- 2. болезненность при пальпации нижнего сегмента матки
- 3. матка в нормальном тонусе
- 4. неправильное положение плода, высокое расположение предлежащей части плода
- 5. измененный контур матки
10. Предлежание плаценты нередко сочетается
- 1. с многоводием
- 2. с аномалиями развития плода
- 3. с аномалией прикрепления плаценты
- 4. с перерастяжением нижнего сегмента матки
- 5. с гипотрофией плода
11. При предлежании плаценты беременность часто осложняется
- 1. ранним токсикозом
- 2. поздним токсикозом
- 3. угрозой прерывания
- 4. развитием гипоксия плода
- 5. пороками развития плода
12. Главным условием для выполнения влагалищного исследования у беременных и рожениц с подозрением на предлежание плаценты является
- 1. предварительный осмотр шейки матки в зеркалах
- 2. соблюдение правил асептики
- 3. адекватное обезболивание
- 4. мониторный контроль за состоянием плода
- 5. проведение его в условиях развернутой операционной
13. Полное предлежание плаценты является
- 1. показанием для операции кесарева сечения только при сочетании с другими относительными показаниями
- 2. показанием для операции кесарева сечения только при неподготовленных родовых путях
- 3. показанием для операции кесарева сечения только при наличии кровотечения
- 4. показанием для операции кесарева сечения только при живом плоде
- 5. абсолютным показанием для операции кесарева сечения
14. При обнаружении матки Кувелера следует
- 1. произвести перевязку сосудов матки по методу Цицишвили
- 2. произвести надвлагалищную ампутацию или экстирпацию матки
- 3. ввести сокращающие матку средства
- 4. произвести выскабливание стенок полости матки кюреткой
- 5. при массивном кровотечении произвести удаление матки, при отсутствии кровотечения применить утеротонические и гемостатические средства
15. Кесарево сечение при полном предлежании плаценты производится
- 1. только при живом плоде
- 2. только в нижнем сегменте матки
- 3. только по жизненным показаниям
- 4. только при кровотечении
- 5. в плановом порядке
16. Преждевременной называют отслойку нормально расположенной плаценты
- 1. в первом периоде родов
- 2. во время беременности
- 3. во втором периоде родов
- 4. в подготовительном периоде
- 5. в третьем периоде родов
17. Преждевременная отслойка нормально расположенной плаценты
- 1. может развиться в результате травмы живота
- 2. возникает чаще всего в результате изменения сосудов при позднем токсикозе беременных, гипертонической болезни и заболеваниях почек
- 3. приводит к гипотрофии плода
- 4. может возникнуть во II периоде родов при невскрытом плодном пузыре
- 5. чаще встречается при маловодии, чем при многоводии
18. Причиной преждевременной отслойки нормально расположенной плаценты может быть
- 1. короткая пуповина
- 2. запоздалое вскрытие плодного пузыря
- 3. преждевременное излитие вод
- 4. быстрое излитие вод при многоводии
- 5. патологический подготовительный период
19. Преждевременная отслойка нормально расположенной плаценты может проявляться
- 1. сильными болями распирающего характера в животе
- 2. профузным наружным кровотечением
- 3. гипертонусом матки
- 4. гипоксией или внутриутробной гибелью плода
- 5. схваткообразными болями в низу живота
20. При преждевременной отслойке нормально расположенной плаценты беременные предъявляют жалобы
- 1. на локальные боли распирающего характера
- 2. на схваткообразные боли в низу живота
- 3. на обильное кровотечение из влагалища
- 4. на слабость, головокружение
- 5. на бурные шевеления плода
21. Одним из характерных симптомов, определяемых при влагалищном исследовании рожениц с преждевременной отслойкой нормально расположенной плаценты, является
- 1. напряженный плодный пузырь
- 2. высокое стояние предлежащей части
- 3. выраженная родовая опухоль на головке плода
- 4. отек краев маточного зева
- 5. шероховатость оболочек
22. При наружном акушерском исследовании у больных с центральной преждевременной отслойкой нормально расположенной плаценты можно обнаружить
- 1. изменение контуров матки
- 2. матку овоидной формы, обычной консистенции
- 3. гипертонус матки
- 4. локальную болезненность матки
- 5. гипотонус матки
23. Прогрессирующая преждевременная отслойка нормально расположенной плаценты во время беременности является показанием
- 1. для кесарева сечения
- 2. для родовозбуждения
- 3. для родоразрешения через естественные родовые пути
- 4. для надвлагалищной ампутации матки
- 5. для перевязки сосудов матки по методу Цицишвили
24. К основным причинам ДВС-синдрома при преждевременной отслойке нормально расположенной плаценты относится
- 1. утилизация фибрина в ретроплацентарной гематоме и поступление в общий кровоток крови со сниженным содержанием фибриногена
- 2. попадание в кровь тромбопластических веществ
- 3. нарушение гемостаза при позднем токсикозе беременных
- 4. выделение в кровь фибринолитических веществ
- 5. дефицит VIII фактора свертывающей системы крови
25. Тактика ведения беременных с прогрессирующей преждевременной отслойкой нормально расположенной плаценты и антенатальной гибелью плода состоит
- 1. в проведении родовозбуждения
- 2. в экстренной операции кесарева сечения
- 3. в назначении гемостатической терапии, при значительном наружном кровотечении — кесарево сечение
- 4. в ведении родов через естественные родовые пути
- 5. в плодоразрушающей операции
26. У роженицы диагностировано:
— преждевременная отслойка нормально расположенной плаценты;
— раскрытие маточного зева полное; — головка плода в полости малого таза;
— сердцебиение плода — 11O ударов в минуту.
Следует предпринять
- 1. экстренную операцию кесарева сечения
- 2. экстренную плодоразрушающую операцию
- 3. экстренную операцию вакуум-экстракции плода
- 4. экстренную операцию наложения акушерских щипцов
- 5. укорочение II периода перинеотомией
27. В акушерский стационар поступила роженица
— с неполным предлежанием плаценты;
— раскрытие маточного зева 4 см;
— кровопотеря при продолжающемся кровотечении достигла 25O мл;
— плод живой;
— воды излились два часа назад.
Показано
- 1. начать гемостатическую терапию, при ее неэффективности — кесарево сечение
- 2. начать родостимулирующую терапию
- 3. закончить роды операцией вакуум-экстракции плода
- 4. применить операцию наложения акушерских щипцов
- 5. срочное родоразрешение операцией кесарева сечения
28. В акушерский стационар поступила роженица с диагнозом:
— роды I срочные;
— второй период родов;
— преждевременная отслойка нормально расположенной плаценты;
— интранатальная гибель плода.
Следует предпринять
- 1. родоразрешение операцией кесарева сечения
- 2. плодоразрушающую операцию
- 3. назначение родостимулирующей терапии
- 4. родоразрешение операцией вакуум-экстракции плода
- 5. родоразрешение операцией наложения акушерских щипцов
29. В акушерский стационар поступила беременная с диагнозом:
— беременность 33 недели;
— преэклампсия;
— преждевременная отслойка нормально расположенной плаценты;
— антенатальная гибель плода.
Следует предпринять
- 1. экстренное кесарево сечение
- 2. плодоразрушающую операцию
- 3. кесарево сечение с последующей надвлагалищной ампутацией матки
- 4. родовозбуждение
- 5. вакуум-экстракцию плода
30. Во время операции кесарева сечения по поводу полного предлежания плаценты обнаружено приращение плаценты. Следует предпринять
- 1. ручное отделение плаценты
- 2. внутривенно ввести сокращающие матку средства
- 3. расширить объем операции до надвлагалищной ампутации или экстирпации матки
- 4. выскабливание полости матки
- 5. подождать отделения плаценты в течение 3O минут
31. В родильное отделение поступила беременная с жалобами на обильное кровотечение.
Установлен диагноз:
— беременность 34 недели;
— полное предлежание плаценты;
— антенатальная гибель плода.
Следует предпринять
- 1. начать подготовку мягких родовых путей для последующего родовозбуждения
- 2. экстренное кесарево сечение
- 3. плодоразрушающую операцию
- 4. провести гемостатическую терапию
- 5. начать родовозбуждение
32. В родильное отделение поступила роженица, у которой
— диагностировано неполное предлежание плаценты;
— раскрытие маточного зева 4 см; — плодный пузырь цел;
— головка плода прижата ко входу в малый таз;
— выделения кровянистые, скудные.
Следует предпринять
- 1. раннюю амниотомию
- 2. поворот плода на ножку
- 3. экстренное кесарево сечение
- 4. мониторное наблюдение за состоянием плода
- 5. вакуум-экстракцию плода
Источник


