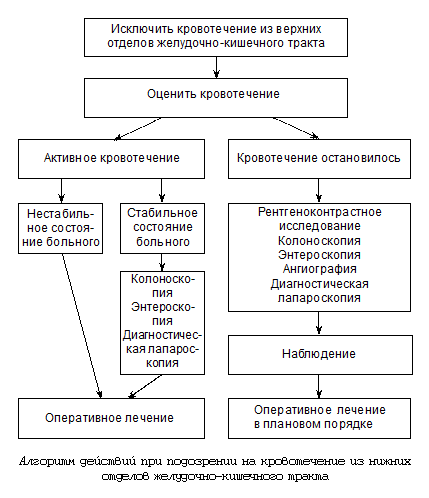
Дифференциальная диагностика кишечного кровотечения у детей
В
процессе диагностики данного состояния
необходимо ответить на следующие
вопросы.
— Является
ли это действительно кровотечением и
происходит ли оно из желудочно-кишечного
тракта? Желудочно-кишечные кровотечения
у детей, как правило, острые и характеризуются
рвотой с примесью крови или выделением
ее через прямую кишку. Однако, когда
кровотечение менее выражено или оно
является хроническим, диагностика
представляет определенные трудности,
необходимо помнить, что некоторые
продукты питания и лекарственные
препараты могут симулировать кишечное
кровотечение.
— Какое
количество крови выделяется с
кровотечением, и каким цветом
характеризуются рвотные массы или
кишечное отделяемое? Рвота свежей
красной кровью или «кофейной гущей»
обычно связана с источником кровотечения
из проксимальных отделов ЖКТ до связки
Трейца. Мелена служит признаком
значительного кровотечения у детей из
верхних отделов ЖКТ. Темная кровь в
стуле обычно указывает на источник
кровотечения, расположенный в
подвздошной или толстой кишке. Прожилки
крови снаружи каловых масс указывают
на поражение анального канала или
прямой кишки.
— Настоящее
кровотечение у ребенка острое или
хроническое? При обследовании детей
с желудочно-кишечным кровотечением
обращается особое внимание на наличие
признаков анемии или шока. Дети могут
часто хорошо адаптироваться к потере
крови, поэтому часто отсутствуют признаки
нарушения функции органов и кровообращения.
Если кровотечение медленное, то даже
при потере 15 % общей циркулирующей крови
может не отмечаться выраженных
гемодинамических нарушений.
При
клиническом обследовании необходимо
обратить внимание на наличие признаков
портальной гипертензии, геморрагической
сыпи, кровоподтеков, телеангиоэктазий,
пигментации слизистых оболочек губ
(синдром Пейтца-Егерса), мягкотканных
или костных опухолей (синдром Гарднера).
Анальное отверстие должно быть осмотрено
на наличие трещин.
— Является
ли настоящее желудочно-кишечное
кровотечение продолжающимся?
Физиологические реакции организма
зависят от количества кровопотери и ее
скорости. Именно поэтому мониторинг
пульса, артериального давления,
функции дыхания служат обязательным
для всех детей с данным состоянием.
Лабораторная
диагностика
Включает
исследование концентрации гемоглобина,
эритроцитов, гематокрита. Необходимо
выполнить простые биохимические
анализы крови на исследование функции
печени и почек. Например, нормальное
содержание креатинина при наличии
высокого уровня азота мочевины указывает
на скопление крови в тонкой кишке.
Назогастральная
интубация служит важным диагностическим
методом при кровотечении у детей из
верхних отделов ЖКТ.
Эзофагогастродуоденоскопия позволяет
идентифицировать источник кровотечения
из верхних отделов ЖКТ у 90% детей в первые
2 часа от начала кровотечения. Она
особенно помогает ь диагностике
эзофагита, гастрита, стрессовых язв,
синдрома Маллори-Вейсса, являющихся
возможной причиной кровотечения
Колоноскопия помогает
диагностировать источник кровотечения
из нижних отделов кишечника в 80% случаев
Колоноскопия служит высокоэффективным
методом диагностики таких состояний,
как ювенильные, аденоматозные и
гамартомные полипы, сосудистые
мальформации толстой кишки, варикозные
расширения вен прямой кишки, гиперплазия
лимфоидных узлов, хронический неспецифический
язвенный колит,
синдром Гарднера, аденокарцинома.
Наиболее
тяжелым и частым осложнением синдрома
портальной гипертензии является
кровотечение из варикозно расширенных
вен пищевода.
Причиной
возникновения кровотечения главным
образом является повышение давления в
портальной системе, пептический фактор,
а также нарушения в свертывающей системе
крови. Кровотечение из расширенных вен
пищевода может быть первым клиническим
проявлением портальной гипертензии.
Клиническая картина.
Первыми косвенными признаками
начинающегося кровотечения являются
жалобы ребенка на слабость, недомогание,
тошноту, отсутствие аппетита.
Повышается
температура тела. Внезапно появляющаяся
обильная кровавая рвота объясняет
резкое ухудшение общего состояния
ребенка.
Рвота
повторяется через короткий промежуток
времени. Ребенок бледнеет, жалуется на
головную боль, головокружение, становится
вялым, сонливым. Появляется дегтеобразный
зловонный стул.
Артериальное
давление снижается до 80/40—60/ 30 мм рт.
ст. При исследовании крови обнаруживается
нарастающая анемия. Резко уменьшается
объем циркулирующей крови. Через 6—12 ч
тяжесть состояния усугубляется
интоксикацией в результате всасывания
продуктов распада крови из желудочно-кишечного
тракта.
Дифференциальный
диагноз.
Если ребенок по ступает в хирургическую
клинику повторно в связи с кровотечениями
при синдроме портальной гипертензии
или он перенес операцию по поводу этого
заболевания, то диагноз не должен
вызывать сомнения.
Сложнее
проводить дифференциальный диагноз,
если кровотечение явилось первым
проявлением портальной гипертензии,
так как сходные клинические симптомы
возникают у детей при кровоточащей язве
желудка, при грыже пищеводного отверстия
диафрагмы, после тяжелых носовых
кровотечений.
Дети
с кровотечением из хронической язвы
желудка обычно имеют характерный и
длительный «язвенный» анамнез. Профузное
кровотечение у них возникает крайне
редко.
Острая
язва у детей, длительно получавших
гормональную терапию, также редко
осложняется кровотечением.
У
детей с грыжей пищеводного отверстия
диафрагмы периодически возникающие
кровавые рвоты не обильны, наличие
«черного» стула наблюдается не всегда.
Общее
состояние ребенка ухудшается медленно
в течение многих месяцев.
Дети
обычно поступают в клинику по поводу
нерезко выраженной анемии неясной
этиологии. Клинико-рентгенологическим
обследованием устанавливают наличие
грыжи пищеводного отверстия диафрагмы.
Причину
кровавых рвот, возникающих после носовых
кровотечений, уточняют при подробном
сборе анамнеза и обследовании больного.
13.
Острые заболевания органов мошонки.
Классификация. Клиника, диагностика
и лечение перекрута гидатиды Морганьи,
заворота яичка, орхита и орхоэпидидимита,
разрыва яичка. Показания к консервативному
и оперативному лечению. Исходы. Влияние
на репродуктивное здоровье.
Классификация:
А.
Инфекционные заболевания:
1.
Орхиты специфического и неспецифического
генеза.
2.
Эпидидимиты специфического и
неспецифического генеза.
3.
Орхоэпидидимиты.
4.
Воспалительные заболевания мошонки.
Б.
Неинфекционные заболевания:
1.
Перекрут яичка.
2.
Острые поражения гидатид.
3.
Травматические поражения органов
мошонки.
4.
Идиопатический инфаркт яичка.
Больные
с острыми заболеваниями органов мошонки
ежегодно составляют 0,9–1,2 % от количества
всех хирургических больных, 2,2–3,1 % от
больных с ургентной патологией и 4,6–6,7
% от больных урологического профиля.
Соседние файлы в предмете Детская хирургия
- #
- #
Источник
Геморрагическая
болезнь новорожденного характеризуется
самопроизвольным продолжительным
кровотечением со стороны
желудочно-кишечного тракта, которое
появляется между 2-5 суток после рождения.
Заболевание связано с дефицитом
протромбина из-за недостаточности
или отсутствия витамина К, который
образуется в кишечнике при наличии
стабилизированной бактериальной флоры.
Наиболее частое клиническое проявление
заболевания — мелена новорожденного.
Причиной этих кровотечений чаше
всего служат эрозии слизистой оболочки
желудка и ДПК. Для клинической картины
характерны кровавые испражнения большим
количеством 3-4 раза в сутки.
Эзофагит. Наиболее
частой причиной эзофагита у новорожденных
и грудных детей бывает рефлюкс-эзофагит
из-за регургитации желудочного
содержимого. Он отмечается у детей с
ахалазией, укорочением пищевода, грыжами
пищеводного отверстия диафрагмы.
Начальным симптомом бывает рвота,
часто с примесью крови. Частое поступление
желудочного сока в пищевод вызывает
развитие в нем язв, являющихся источником
кровотечения.
Гастрит —
воспаление слизистой оболочки желудка.
У новорожденных описан идиопатический
язвенный гастрит, который быстро
прогрессирует и может закончиться
перфорацией стенки желудка. Наиболее
вероятными причинами возникновения
язвенного гастрита бывают стрессовые
поражения пищеварительного тракта
вследствие асфиксических или гипоксических
состояний новорожденного. Можно выделить
три механизма возникновения стрессовых
язв желудка и желудочно-кишечных
кровотечений у детей.
Во-первых,
любое гипоксическое состояние
новорожденного ведет к повышению уровня
катехоламинов, которые вызывают
сосудистый спазм и ишемию слизистой
оболочки желудка. Недостаточное
кровоснабжение слизистой оболочки
желудка особенно опасно потому, что она
подвергается действию пищеварительных
соков.
Во-вторых,
в стрессовом изъязвлении желудка
важную роль играют глюкокортикоиды,
простагландины и серотонин, уровень их
при стрессе возрастает.
В-третьих,
большое значение в возникновении
стрессовых язвенных кровотечений
имеет коагулопатия, развивающаяся
особенно часто при токсических состояниях.
В
периоде новорожденности в 50% случаев
язвы локализуются в желудке, в 20% — в
двенадцатиперстной кишке и в 30% —
сочетанное поражение двенадцатиперстной
кишки и желудка, В возрасте от 2 недель
до 1 года жизни язвы желудка составляют
15%, двенадцатиперстной кишки — 56%.
Удвоение
желудка может
быть в виде кисты или быть трубчатой
формы. Указанные образования выстланы
желудочным или кишечным эпителием,
редко представлены тканью поджелудочной
железы и склонны к изъязвлению и
кровотечению. Другой причиной
кровотечения может быть задержка
желудочного содержимого с развитием
воспалительного процесса и изъязвлением.
Незавершенный
поворот кишечника с
непроходимостью. Сочетание сдавления
двенадцатиперстной кишки слепой или
идущими от нее тяжами с заворотом средней
кишки называют синдромом Ледда. Причиной
кровотечения при данной патологии
служит инфаркт кишки вследствие нарушения
кровоснабжения при завороте средней
кишки.
Язвенно-некротический
энтероколит новорожденных.
При стрессовых состояниях возникает
перераспределение крови, увеличение
ее объема в жизненно важных органах и
уменьшение в других органах, в частности
кишечнике.
Макроскопически
отмечается вздутие кишечника, слизистая
оболочка в раннем периоде поражения
выглядит резко утолщенной, темно-красного
цвета в более поздних стадиях слизистая
оболочка становится серо-грязной с
единичными и множественными изъязвлениям«.
Клинически
у новорожденных обнаруживают метеоризм,
срыгивание, рвоту, водянистый стул с
примесью слизи, зелени и крови.
Удвоение
тонкой кишки встречается
чаще, чем удвоения других отделов
пищеварительной трубки. Дупликации
располагаются на брыжеечном краю или
боковой стенке кишки
Клинические
симптомы при удвоении тонкой кишки
обусловлены сдавлением просвета
основной трубки, нарушением ее
кровоснабжения и патологическими
изменениями стенки смежной кишки или
дупликации, воспалением брюшины. Одним
из наиболее частых осложнений удвоения
тонкой кишки служит кровотечение,
которое может быть массивным.
Синдром
Маллори-Вейсса —
это повреждение слизистой оболочки
желудочно-пищеводного соединения
вследствие усиленной рвоты, тупой
травмы. Это заболевание редкое для
детей, но может развиваться в любом
возрасте. Повторяющаяся сильная рвота
приводит к разрывам слизистой оболочки
желудка и последующему выделению
крови в рвотных массах.
Грыжи
пищеводного отверстия диафрагмы бывают
двух типов: эзофагеальные, при которых
вместе с кардиальным отделом желудка
кверху смещается пищевод, и параэзофагеальные,
когда желудок смещается кверху, но
пищевод остается фиксированным В
клинической картине при этом вице грыж
доминируют признаки, обусловленные
деформацией и травмой желудка в грыжевых
воротах Одним из ведущих симптомов
служит рвота с кровью Геморрагический
синдром характеризуется как «синдром
эзофагеального кольца». Происхождение
кровотечения и анемии связано с
забрасыванием кислого желудочного
содержимого в пищевод и перегибом
желудка в эзофагеальном кольце. Как
правило, химические и механические
влияния комбинируют с травмой нервных
стволов, что ведет к дистрофическим
процессам не только в слизистой
оболочке, но и в более глубоких тканях
пищевода и желудка.
В
группе от 1 до 3 лет наиболее частыми
причинами желудочно-кишечного кровотечения
у детей из верхних отделов ЖКТ есть
пептические язвы желудка и ДПК.
В
данной возрастной группе язвенное
поражение желудка и двенадцатиперстной
кишки по клиническому течению отличается
от язв у детей старшего возраста. Они,
как правило, острые и протекают очень
тяжело. Начало их всегда острое. Язвенный
дефект проникает в мышечный слой,
затрагивая целостность кровеносных
сосудов, что приводит к массивным
кровотечениям и перфорации органа.
Большинство пептических язв у детей
связаны со стрессом, особенно
травматическим, В литературе описываются
язвы, возникающие у детей вследствие
перенесенной ожоговой травмы (язвы
Курлинга), черепно-мозговой травмы (язвы
Кушинга).
Причиной
желудочно-кишечного кровотечения у
детей из нижних отделов ЖКТ в возрасте
от 1 до 3 лет служат полипы
кишечника.
Более 90% всех случаев полипов толстой
кишки у детей приходится на ювенильные
(гамартомные) полипы. Гамартомные полипы
— это узловые образования, которые
возникают из-за нарушения эмбрионального
развития тканей толстой кишки. Излюбленная
локализация ювенильных полипов — прямая
и сигмовидная кишки. Размеры полипов
колеблются от нескольких миллиметров
до 3 см. Поверхность их покрыта слизью,
легко кровоточит при травмировании
плотными каловыми массами. Полипы также
могут изъязвляться и вести к кровотечению
с развитием гипохромной анемии. Тяжелым
осложнением служит перекручивание
ножки полипа с последующим его некрозом
и кровотечением. Генерализованная форма
ювенильных полипов ЖКТ, характеризующаяся
диареей, кровотечением,
гипопротеинемией, отеками и
асцитом у детей до 2 лет, в 100% случаев
заканчивается летально.
Дивертикул
Меккеля —
выпячивание стенки нижней трети
подвздошной кишки, являющейся остатком
не полностью редуцированного
желточного протока. В 40% всех случаев
осложнений дивертикула Меккеля
обнаруживается обильное желудочно-кишечное
кровотечение у детей в возрасте до 2
лет. До 85% причиной кровотечения
служит эктопия слизистой оболочки
желудка и значительно реже — эктопия
ткани поджелудочной железы и
двенадцатиперстной кишки. Язвы, как
правило, образуются на границе
эктопированной и нормальной слизистой
оболочки. Для дивертикула Меккеля
характерны повторяющиеся через
определенные промежутки времени
кровотечения. Обильные повторные
кровотечения нередко приводят к
анемизации ребенка.
Болезнь
Дьелафуа —генетически
обусловленная аномалия развития сосудов
подслизистой оболочки с наличием эрозии
необычно крупной артерии, формирования
острой язвы с массивным желудочно-кишечным
кровотечением у детей.
В
структуре всех кровотечений у детей из
верхних отделов желудочно- кишечного
тракта болезнь Дьелафуа бывает наиболее
редким этиологическим фактором, составляя
0,3%. Наиболее вероятной причиной
заболевания служит нарушение ангиогенеза
с формированием выраженной сосудистой
аномалии подслизистой оболочки желудка
в виде расширения артерий.
При болезни Дьелафуа
характерна локализация патологического
процесса в проксимальном отделе желудка,
на задней стенке по малой кривизне (80%
всех случаев).
Клинически
болезнь характеризуется внезапным
началом с отсутствием боли в животе
и массивным желудочным кровотечением.
Рецидивирующие желудочные кровотечения
наблюдаются у 15— 100% больных, что служит
отличительной чертой этого патологического
процесса.
У
детей старше 3 лет наиболее вероятной
причиной желудочно-кишечного кровотечения
из верхних отделов ЖКТ служат варикозные
вены пищевода.
У 85% детей кровотечение из вен пищевода
возникает в возрасте 5-10 лет, служит
одним из частых клинических
проявлений синдрома
портальной гипертензии.
Причиной
кровотечения из варикозных вен пищевода
служит их разрыв из-за гипертонического
криза в портальной системе, патологических
(эрозивных и язвенных) изменений
слизистой обо точки желудка и пищевода
или нарушения свертывающей системы
крови,
Клиническая
практика свидетельствует, что
предвестниками кровотечения бывают
признаки резкого ухудшения состояния:
усиливается слабость, становится
заметной бледность кожи и слизистых,
появляются жажда, сухость во рту,
иктеричность склер. Нарастает тахикардия,
снижаются наполнение пульса, падает
артериальное давление. Абсолютным
симптомом кровотечения служит появляющаяся
рвота алой кровью или «кофейной
гущей». Рвота алой кровью свидетельствует
о массивности кровотечения из вен
кардиального отдела. Рвотный рефлекс
вызывается быстрым наполнением
желудка. Именно поэтому в рвотных
массах содержится неизмененная кровь.
Через
несколько часов появляется дегтеобразный
стул. При профузных желудочно-кишечных
кровотечениях у детей стул в виде
«малинового желе» может появиться в
течение ближайших минут. Это зависит
от степени выраженности рвотного
рефлекса и скорости поступления крови
в кишечник.
Эозинофильная
гастроэнтеропатия —
хроническое рецидивирующее заболевание,
при котором эозинофилы образуют
крупноклеточные воспалительные
инфильтраты в желудочно-кишечном тракте.
Клинические
проявления зависят от протяженности
эозинофильной инфильтрации (диффузный
или местный тип) и глубины поражения
органа (слизистая, мышечная или серозная
оболочки). Может поражаться весь
пищеварительный тракт, но наиболее
часто — желудок и тонкая кишка. Вовлечение
е патологический процесс слизистой
оболочки желудка или тонкой кишки
сопровождается кровотечением.
Эозинофильная инфильтрация мышечной
оболочки может вызвать стриктуры полого
органа. Аллергическая природа заболевания
составляет до 70% всех случаев, в частности,
рассматриваются роль пищевой аллергии,
а также высокая чувствительность к
иммуноглобулину Е).
Клинические
симптомы эозинофильной гастроэнтеропатии
могут включать рвоту, боль в
животе, отставание в физическом развитии,
частый жидкий стул с примесью крови,
анемию и гипопротеинемию.
Желудочно-кишечное
кровотечение у детей при синдроме
Пейтца-Егерса встречается
у 19% больных в возрасте 10-15 лет. Синдром
Пейтца-Егерса (полипоз
кишечника) представляет врожденное
наследственное заболевание, которое
характеризуется множественными полипами
в тонкой (иногда в толстой) кишке и
мелкопятнистой коричневой пигментацией
слизистой оболочки полости рта, кожи,
губ, век. Полипы расцениваются как
гамартомы стенки кишки, содержащие
все элементы кишечной слизистой оболочки.
Причиной кровотечений служит перекрут
полипов с развитием инфарктов, изъязвлением
слизистой оболочки кишки.
Семейный
полипоз толстой
кишки характеризуется
разрастанием слизистой оболочки
толстой кишки с образованием множественных
аденоматочных полипов с ножкой. У
некоторых больных встречаются лимфоидная
гиперплазия фолликулов тонкой кишки и
лимфоидные полипы толстой кишки. У 5%
нелеченых детей к 5 годам развивается
аденокарцинома
Синдром
Гарднера представляет
собой разновидность семейного
аденоматозного полипоза толстой кишки
в сочетании с подкожными опухолями,
эпидермоидными и сальными кистами,
костными опухолями челюстей и костей
черепа.
Причиной
кровотечения у детей из нижних отделов
пищеварительного тракта может быть
синдром Таркота — вариант семейного
аденоматозного полипоза толстой кишки
и злокачественной опухоли центральной
нервной системы — медуллобластомы. Это
опухоль из недифференцированных
нейроэктодермальных эмбриональных
стволовых клеток, которые обладают
двойной потенцией дифференциации в
сторону невральных и глиальных элементов,
Неспецифический язвенный
колит —
заболевание толстой кишки, в основе
которого лежит воспаление кишки с
нагноением, изъязвлением и склеротическим
рубцеванием. Дети составляют около 10%
общего числа больных и 5% больных моложе
10 лет.
Клиническая
картина язвенного колита проявляется
учащением стула, носящего кровянисто-слизистый
характер, схваткообразными болями
в животе, периодическим повышением
температуры тела, снижением аппетита.
Характерные признаки — общая слабость,
анемия, истощение, задержка физического
развития.
Макроскопически
слизистая оболочка толстой кишки
полнокровна, отечна, с множественными
поверхностными и более глубокими язвами,
сливающимися между собой и образующими
обширные язвенные поля. Между язвами
располагаются псевдополипы — участки
сохранившейся отечной слизистой
оболочки.
Пороки
развития сосудов ЖКТ относятся
к редким причинам желудочно-кишечного
кровотечения у детей. Однако они должны
быть приняты во внимание при дифференциальной
диагностике заболеваний, являющихся
причиной кровотечения. В соответствии
с существующей классификацией
рассматриваются две группы сосудистых
патологий ЖКТ: гемангиомы и сосудистые
мальформации.
Гемангиомы
— сосудистые опухоли, характеризующиеся
быстрым ростом, гиперплазией эндотелия,
повышенным числом тучных клеток, и
рассматриваются как сосудистые
мальформации, которые не подвергаются
обратному развитию.
Сосудистые
мальформации обычно проявляются с
момента рождения ребенка и растут
пропорционально его росту. Морфологически
они характеризуются наличием эмбриональных
зачатков капиллярных, артериальных,
венозных и лимфатических сосудов. Все
врожденные пороки развития сосудов
можно разделить на венозные,
артериовенозные мальформации, аневризмы
и лимфатические мальформации.
Венозные
мальформации ЖКТ могут быть представлены
в виде флебэктазий. Клинически они
проявляются острым или хроническим
кровотечением, чаще из тонкой кишки.
Венозные мальформации в области
прямой кишки могут проявляться истечением
свежей крови.
Артериовенозные
мальформации — патологические
коммуникации между артериями и
венами, могут быть источником острых
или хронических кровотечений из
кишечника. Множественные поражения
кишечника артериовенозными мальформациями
сочетаются с синдромом Рандю-Ослера-Вебера,
Аневризмы
ЖКТ, как правило, встречаются при синдроме
Менкеса, который характеризуется
слабостью сосудистой стенки вследствие
нарушения процессов всасывания меди.
До 25 % сосудистых пороков развития ЖКТ
встречаются у детей первого года жизни
и проявляются клинической картиной
острого или хронического желудочно-кишечного
кровотечения.
Соседние файлы в предмете Детская хирургия
- #
- #
Источник