Диф диагностика кровотечений легочное пищеводное
Главная
Пульмонология
Заболевания легких
Диагностика легочного кровотечения
При диагностике легочного кровотечения исследовании периферической крови каких-либо заметных патологических изменений вначале не обнаруживают, так как в ответ на легочное кровотечение включаются системы адаптации — выбрасываются запасы крови из депо (селезенка, печень, кишечник, активизируется работа костного мозга), для поддержания физиологического давления суживаются сосуды. При продолжающемся легочном кровотечении межтканевая жидкость всасывается в кровь, разбавляет ее, развиваются анемия, нейтрофильный лейкоцитоз.
Рентгенологически выявляются патологические изменения в легких. Они обусловлены ателектазами вследствие заполнения кровью мелких бронхов, альвеол и характеризуются снижением прозрачности легкого, появлением очаговых теней — «пестрое легкое». В этих случаях нередко сразу ставится диагноз очаговой пневмонии.
Легочные кровотечения следует отличать от кровотечений из придаточных пазух носа, ротовой полости, пищевода, верхних дыхательных путей.
Источник легочного кровотечения определяется обзорной рентгенограммой легких, боковыми (правая и левая рентгенограммами), послойной томографией, бронхологическим исследованием. Томография помогает определить участок деструкции, на срединном срезе выявить состояние лимфатических узлов, проходимость крупных бронхов, диагностировать опухоль, инородное тело бронха и т. д.
Бронхоскопия на высоте кровотечения позволяет определить патологию бронхов, разрыв сосуда, из какого отдела (доли, сегмента) началось кровотечение.
В промежутке между кровотечениями показана бронхография. С ее помощью можно выявить бронхоэктатическую болезнь, кистозную гипоплазию легких и другую легочную патологию, которая нередко проявляется легочными геморрагиями. При контрастном исследовании легочных и бронхиальных сосудов можно обнаружить крупные анастомозы между ними.
Дифференциальная диагностика легочного кровотечения
Дифференциальную диагностику легочного кровотечения проводят с носовыми кровотечениями, кровотечениями из пищевода, желудочным кровотечением.
Кровотечение из придаточных пазух носа, ротовой полости обычно начинается при утреннем туалете, иногда ночью. Оно не сопровождается кашлем, пациенты не просыпаются. При легочном кровотечении человек обязательно проснется.
В случае кровотечения из пищевода кровь выделяется с отрыжкой, при срыгивании. Эта кровь бурого цвета, содержит ноздреватые сгустки, может иметь примесь принятой накануне пищи, обладает весьма неприятным запахом. Реакция ее кислая. Диагностике помогают анамнестические сведения о наличии диспептических расстройств, язвы желудка, цирроза печени и др.
Иногда при легочном кровотечении больной заглатывает кровь и, наоборот, при желудочном — аспирирует. В этих случаях показано срочное эндоскопическое исследование на высоте кровотечения — вначале бронхоскопия, а затем эзофагогастроскопия.
B.C.Kopoвкин
«Диагностика легочного кровотечения» и другие статьи из раздела Заболевания легких
Читайте также:
- Кровь при кашле, одышка, снижено АД и другие признаки легочного кровотечения
- Лечение легочного кровотечения
- Вся информация по этому вопросу
Сегодня 01.04.2020
с 10:00 до 19:00 на звонки
отвечает врач.
Источник

Кровохарканье. Дифференциальная диагностика ХАРЬКОВ 2015

Кровохарканье и легочное кровотечение Кровохарканье — появление в мокроте крови в виде прожилок или равномерной примеси ярко-красного цвета. Отхаркивание большого количества крови и наличие примеси крови в каждом плевке мокроты свидетельствуют о легочном кровотечении. Кровохарканье и легочное кровотечение могут быть обусловлены разными причинами: аррозией сосудов (опухоли, каверны, бронхоэктазы); разрывом сосудистой стенки (артериовенозные аневризмы, телеангиэктазии, легочная форма болезни Ослера-Рандю); излиянием крови в альвеолы из бронхиальных артерий (инфаркт легкого); диапедезным пропитыванием (застойное полнокровие легочных сосудов); легочными васкулитами.

Дифференциальная диагностика Кровохарканье и легочное кровотечение следует дифференцировать от желудочно-кишечного и пищеводного кровотечения, что особенно важно в случаях, когда легочное кровотечение не сопровождается кашлем. Обследование больного должно начинаться с полости рта и носоглотки, что позволяет исключить источник так называемого ложного кровохарканья, обусловленного гингивитом, стоматитом, абсцессом миндалин, геморрагическим диатезом. При истерии больные могут насасывать крови из десен, симулируя кровохарканье. В таких случаях кровянистая масса содержит большое количество слюны. Массивное внезапное легочное кровотечение может привести к быстрой асфиксии, что наблюдается при прорыве аневризмы аорты в дыхательные пути, раке легкого и аррозии крупного сосуда. Молниеносно возникающее легочное кровотечение не сопровождается кашлем. Отличить легочное кровотечение от рвоты с кровью позволяет яркокрасный цвет крови, при этом пенистая кровь не свертывается. При рвоте кровь темная, в виде сгустков, перемешана с пищевыми массами, реакция ее кислая. Нельзя забывать о возможности заглатывания крови при обильном легочном кровотечении и выделения ее в последующем с рвотными массами. В случаях одномоментного профузного кровотечения из желудка кровь может иметь светло-красный цвет. Наиболее частым осложнением легочного кровотечения является аспирационная пневмония.
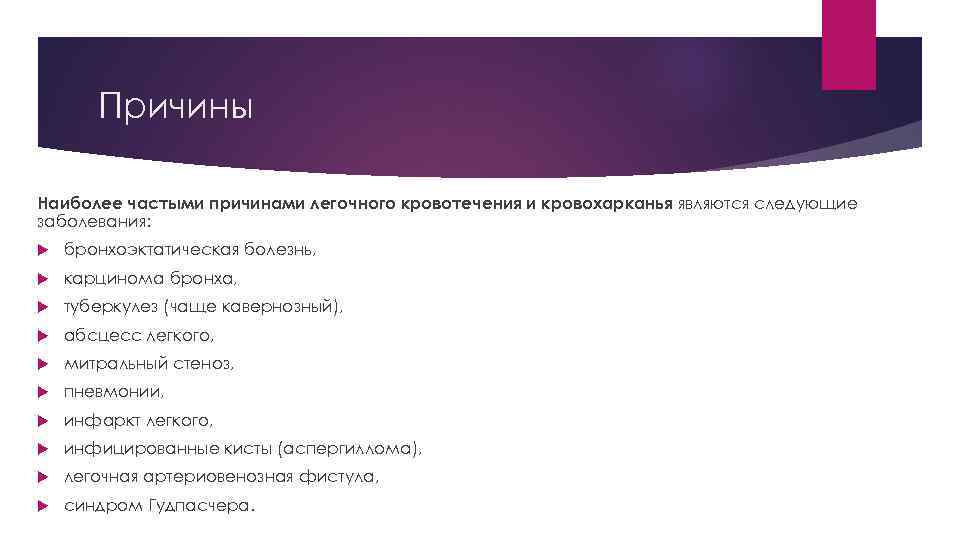
Причины Наиболее частыми причинами легочного кровотечения и кровохарканья являются следующие заболевания: бронхоэктатическая болезнь, карцинома бронха, туберкулез (чаще кавернозный), абсцесс легкого, митральный стеноз, пневмонии, инфаркт легкого, инфицированные кисты (аспергиллома), легочная артериовенозная фистула, синдром Гудпасчера.

Специфический легочный инфильтрат Одним из ранних симптомов этого заболевания является легочное кровотечение или кровохарканье. Характерны признаки интоксикации: слабость, потливость, субфебрильная лихорадка. При исследованими легких обнаруживаются укорочение перкуторного звука, жесткое или бронхиальное дыхание, наличие влажных хрипов.

Инфильтративно-пневмонический туберкулез легких При этом заболевании легочное кровохарканье и кровотечение появляются в случае развития инфильтративного фокуса с последующим распадом и образованием каверны. Характерны признаки интоксикации, сухой кашель, боль в грудной клетке. Отмечается укорочение перкуторного звука соответствующей доли легкого, ослабленное дыхание с усилением выдоха, влажные мелкопузырчатые хрипы. Чаще кровь в мокроте появляется у больного в спокойном состоянии.

Казеозная пневмония Кровохарканье при казеозной пневмонии возникает при ухудшении течения заболевания с появлением одышки, акроцианоза, боли в грудной клетке при выраженных явлениях интоксикации с высокой тепературой, ознобом, профузным потом. Отмечается притупление перкуторного звука над соответствующей долей легкого, выслушивается дыхание с бронхиальным оттенком, влажные мелкопузырчатые звонкие хрипы. При рентгенологическом обследовании выявляются признаки казеозной пневомнии.

Хронический фибрознокавернозный туберкулез легких Кровохарканье частое проявление этого заболевания, для которого характерны калешь с выделением слизисто-гнойной мокроты, боль в груди, похудание, лихорадка с вечерним подъемом температуры, признаки туберкулезной интоксикации. Данные перкуссии и аускультации отличаются большими колебаниями в зависимости от распространенности и активности процесса, от притупления с тимпаническим оттенком в верхних отделах до коробочного звука в нижних отделах легких, при аскультации участки легких с бронхиальным дыханием чередуются с участками ослабленного дыхания, выслушиваются разнокалиберные влажные хрипы, шум трения плевры. При рентгенологическом исследовании выявляются каверны.

Гриппозная пневмония обычно развивается на 4 -7 -й день от начала заболевания гриппом или возеникает одновременно с ним, что служит плохим прогностическим признаком. Характерны повышение температуры до 40 С, озноб, признаки интоксикации, колющая боль в груди, одышка, цианоз, появление слизисто-гнойной мокроты с примесью крови. Выявляются клинико-рентгенологические признаки воспалительного уплотнения в соответствующем участке легкого. Заболевание часто осложняется развитием абсцесса легких, язвенно-геморрагическим ларинготрахеобронхитом, острой сердечно-сосудистой недостаточностью, отеком легких.

Бронхоэктатическая болезнь Кровохарканье является одним из характерных признаков этого заболевания. Воспалительные изменения слизистой оболочки бронхов способствуют деструкции кровеносных сосудов, что ведет к появлению кровохарканья. При внешнем осмотре больного обращают внимание на «барабанные пальцы» , и ногти в виде «часовых стекол» . Отмечается перкуторное притупление на фоне коробочного звука с большим разнообразием аускультативных данных — от ослабленного до бронхиального дыхания и с наличием влажных хрипов разного калибра.

Абсцесс легкого Обычно кровохарканье при абсцессе легких появляется в фазе прорыва абсцесса в дренирующий оронх с выделением «полным ртом» , гнойной мокроты с неприятным запахом. Характерйы перкуторное притупление с тимпаническим оттенком в соответствующей зоне, жесткое, нередко бронхиальное дыхание, иногда с амфорическим оттенком, влажные и сухие хрипы.

Рак легких Заболевание является одним из наиболее частых причин легочного кровотечения и кровохарканья. Нередко кровохарканье появляется на фоне внешнего благополучия больного и почти всегда присутствует в терминальном периоде заболевания. Причиной кровохарканья и легочного кровотечения является деструкция слизистой оболочки бронха опухолью и распадающейся опухолевой тканою с разрывом кровеносных сосудов. Клинические симптомы рака легких зависят от локализации опухоли, близости ее к бронхам, быстроты роста опухоли и поражения близлежащих органов. Одним из ранних симптомов заболевания является сухой кашель, при котором позже начинает выделяться слизисто-гнойная мокрота. Обильное легочное кровотечение при раке легких может привести к летальному исходу. Наличие в анамнезе хронических заболеваний легких у курящих мужчин старше 40 лет, похудание больного, кашель с выделением слизистогнойной мокроты, боль в груди и увеличение лимфатических узлов (надключичные, подмышечные) служат диагностическим ключом для распознания заболевания. Притупление перкуторного звука, резкое ослабление дыхания и рентгенологические признаки ателектаза легкого подтверждают диагноз.

Силикоз Кровохарканье — одно из проявлений пневмокониозов; особенно часто оно бывает при силикозе. В распознавании заболевания имеет значение анамнез: наличие в нем работы больного в условиях запыленности кварцевыми частицами. Больных беспокоят одышка при небольшой физической нагрузке, боль в груди, сухой или с отделением небольшого количества мокроты, кашель. Данные объективного исследования обычно определяются сопутствующими заболеваниями (эмфиземой легких, бронхитом, бронхоэктазами, плевритом, и т. д. ).

Инфаркт легкого Наряду с другими проявлениями инфаркта легкого (боль в груди, тахикардия, лихорадка, нарастающая одышка, цианоз), кровохарканье является наиболее частым признаком, может быть обильным или весьма скудным, кратковременным или продолжается несколько дней. Ограничение подвижности грудной клетки на стороне поражения и перкуторные признаки уплотнения легкого, ослабленное дыхание с усилением выдоха, наличие влажных мелкопузырчатых хрипов помогает распознаванию заболевания. Подтверждает диагноз рентгенологическое исследование.

Митральный стеноз Кровохарканье возникает иногда у больных митральным стенозом. Причиной кровохарканья при митральном стенозе являются застойные явления в малом кругу кровообращения, а также его осложнение инфаркт легкого. Для митрального стеноза характерны акроцианоз, одышка, расширение границ сердца вверх и вправо, хлопающий 1 тон, диастолический шум на верхушке, щелчок открытия митрального клапана, акцент и раздвоение II тона на легочной артерии, мерцательная аритмия.

Аневризма аорты При прорыве расслаивающей аневризмы аорты в трахею или бронхи возникает профузное легочное кровотечение. При незначительном надрыве стенки аорты отмечаются умеренные повторные легочные кровотечения, служащие предвестниками окончательного прорыва аневризмы с развитием смертельного легочного кровотечения. Распознавание заболевания основано на комплексе симптомов, обусловленных давлением аневризмы аорты на близлежащие органы, включая трахею, главные бронхи, верхнюю полую вену, пищевод.

Травма грудной клетки При травматическом повреждении грудной клетки повреждаются легочная ткань, сосуды легких, появляются боль в грудной клетке, кашель с выделением кровянистой мокроты. Кровохарканье может возникнуть при острой левожелудочковой недостаточности, а легочное кровотечение при шоковом легком.

Рецидивирующее легочное кровотечение — ведущий признак синдрома Гудпасчера. Этиология и патогенез этого заболевания еще недостаточно ясны. Основную роль играют, вероятно, аутоиммунные процессы, вызывающие некротический альвеолит (с кровоизлияниями в полость альвеол) в сочетании с пролиферативным или-некротическим гломерулонефритом. Заболевание встречается преимущественно в молодом возрасте. Вначале в клинической картине преобладают признаки поражения легких (одышка, цианоз, кашель с кровавой мокротой, высокая лихорадка и тахикардия). В последующем кровохарканья сменяются легочными кровотечениями, выявляются гипохромная анемия и нарастающая почечная недостаточность (иногда с артериальной гипертензией и выраженными изменениями глазного дна). Рентгенологически определяются различного размера и неправильной формы очаги затемнения (иногда милиарноподобные). Прогноз заболевания неблагоприятный

Неотложная помощь Больному неооходимо принять положение сидя. Рекомендуется глотание кусочков льда, питье холодной воды маленькими порциями. Лечение направлено на остановку легочного кровотечения, снятие боли в грудной клетке и уменьшение интенсивности кашля. Боль снимают внутримышечным введением 1 -2 мл 50% раствора анальгина и одновременно 1 -2 мл 2, 5% раствора пипольфена. Наркотические анальгетики вводят только при интенсивной боли. Для подавления кашля рекомендуется кодеин по 0, 015 г, дионин по 0, 002 г. При непроходящем мучительном кашле в исключительных случаях назначают 0, 5 -1 мл 2% раствора промедола. Одновременно вводят препараты, способствующие остановке кровотечения: 10 мл 10% раствора хлорида кальция или глюконата кальция внутривенно (глюконат кальция можно вводить внутримышечно), 10 мл 10% раствора хлорида натрия внутривенно. При отсутствии тромбоэмболических осложнений внутримышечно вводят 1 -2 мл 1% раствора 20 -30 мл 10% раствора желатина под кожу бедра (перед введением раствор подогревают до температуры тела). В случае упорного легочного кровотечения, которое не удается остановить лекарственными средствами, применяют переливание 50 -250 мл одногруппной крови, тщательно проверив совместимость.

Угроза асфиксии и невозможность выполнить ангиографическое исследование с последующей эмболизацией сосудов диктует необходимость проведения искусственной вентиляции легких. При этом интубационную трубку проводят в непораженный бронх. Место кровотечения пытаются тампонировать, сводя до минимума аспирацию крови. При кровохарканье застойного происхождения больным с заболеваниями сердца показано наложение жгутов на конечности с целью разгрузки малого круга кровообращения и кровопускание.

При кровохарканье, возникшем в связи с развитием инфаркта легкого, терапия имеет некоторые особенности. Необходимо ввести до 40000 -50000 ЕД фибринолизина в 250 мл изотонического раствора хлорида натрия внутривенно капельно и 15000 Ед гепарина подкожно. Кроме того, вводятся антибиотики широкого спектра действия, обезболивающие препараты (1 -2 мл 50% раствора анальгина внутримышечно или 1 мл 2% раствора промедола подкожно). Кардиотонические средства (0, 5 -0, 75 мл 0, 05% раствора строфантина или 1 мл 0, 06% раствора коргликона в 20 мл 40% раствора глюкозы внутривенно струйно) применяют при появлении симптомов недостаточности кровообращения. При признаках острой левожелудочковой недостаточности показаны введение диуретиков (40 -80 мг лазикса внутривенно) и оксигенотерапия.

Трудность представляет лечение легочного кровотечения, возникающего при шоковом легком. Развитие ДВС-синдрома усугубляет состояние больных. Необходимо проведение искусственной вентиляции легких, переливание свежезамороженной плазмы крови до 1 л, введение небольших доз гепарина (25 -5000 ЕД внутривенно) и контрикала до 100000 ЕД.

Спасибо за внимание
Источник
Шоковый
индекс.
Приведенные
показатели необходимо оценивать в
комплексе с клиническими проявлениями
кровопотери. На основании оценки
некоторых из названных показателей и
состояния больных В.Стручковым и соавт.
(1977) разработана классификация,
выделяющая 4
степени тяжести кровопотери:
I
степень — общее состояние удовлетворительное;
умеренная тахикардия; АД не изменено;
Нb выше 100 г/л; дефицит ОЦК — не более 5% от
должного;
II степень: общее состояние
— средней тяжести, вялость, головокружение,
обморочное состояние, бледность кожных
покровов, значительная тахикардия,
снижение АД до 90 мм рт.ст; Hb — 80 г/л; дефицит
ОЦК — 15% от должного;
III
степень — общее состояние тяжелое; кожные
покровы бледные, холодный, липкий пот;
больной зевает, просит пить (жажда);
пульс частый, нитевидный; АД снижено до
60 мм рт.ст.; Hb — 50 г/л; дефицит ОЦК — 30% от
должного;
IV
степень — общее состояние крайне тяжелое,
граничит с агональным; длительная потеря
сознания; пульс и АД не определяются;
дефицит ОЦК — более 30% от должного.
Больные
со II-IV степенями тяжести кровопотери
нуждаются в проведении инфузионной
терапии перед началом диагностических
и лечебных манипуляций.
Желудочно-кишечное
кровотечение –
истечение крови из эрозированных или
поврежденных патологическим процессом
кровеносных сосудов в просвет
пищеварительных органов. В зависимости
от степени кровопотери и локализации
источника желудочно-кишечного кровотечения
может возникать рвота цвета «кофейной
гущи», дегтеобразный стул (мелена),
слабость, тахикардия, головокружение,
бледность, холодный пот, обморочные
состояния. Источник желудочно-кишечного
кровотечения устанавливается в ходе
данные ФГДС, энтероскопии, колоноскопии,
ректороманоскопии, диагностической
лапаротомии. Остановка желудочно-кишечного
кровотечения может производиться
консервативным или хирургическим путем.
Кровотечения,
возникающие при поражениях ЖКТ, могут
быть обусловлены язвенной
болезнью желудка или 12-перстной
кишки,эзофагитом,
новообразованиями, дивертикулами, грыжей
пищеводного отверстия диафрагмы, болезнью
Крона, неспецифическим
язвенным колитом, геморроем, анальной
трещиной, гельминтозами,
травмами, инородными телами и т. д.
Желудочно-кишечные
кровотечения на фоне портальной
гипертензии, как правило, возникают
при хронических
гепатитах и циррозах
печени, тромбозе
печеночных вен или
системы воротной вены, констриктивном
перикардите,
сдавливании воротной вены опухолями
или рубцами.
Желудочно-кишечные
кровотечения, развивающиеся в результате
повреждения сосудов, этиологически и
патогенетически могут быть связаны с
варикозным расширением вен пищевода и
желудка, узелковым
периартериитом, системной
красной волчанкой,склеродермией, ревматизмом, септическим
эндокардитом,
авитаминозом С, атеросклерозом,
болезнью Рандю-Ослера, тромбозом
мезентериальных сосудов и
др.
Желудочно-кишечные
кровотечения нередко возникают при
заболеваниях системы крови: гемофилии,
острых и хронических лейкозах,
геморрагических диатезах, авитаминозе
К, гипопротромбинемии и пр.
Симптомы
желудочно-кишечного кровотечения
Клиника
желудочно-кишечного кровотечения
манифестирует с симптомов кровопотери,
зависящих от интенсивности геморрагии.
Кровотечение из ЖКТ сопровождается
слабостью, головокружением, бедностью
кожи, потливостью, шумом в
ушах, тахикардией,артериальной
гипотонией,
спутанностью сознания, иногда –
обмороками.
При
кровотечениях из верхних отделов ЖКТ
появляется кровавая рвота (гематомезис),
имеющая вид «кофейной гущи», что
объясняется контактом крови с соляной
кислотой. При профузном желудочно-кишечном
кровотечении рвотные массы имеют алый
или темно-красный цвет. Другим характерным
признаком острых геморрагий из ЖКТ
служит дегтеобразный стул (мелена).
Наличие в испражнениях сгустков или
прожилок алой крови свидетельствует о
кровотечении из ободочной, прямой кишки
или анального канала.
Симптомы
желудочно-кишечного кровотечения
сопровождаются признаками основного
заболевания, приведшего к осложнению.
При этом могут отмечать боли в различных
отделах ЖКТ, асцит,
симптомы интоксикации, тошнота, дисфагия,
отрыжка и т. д. Скрытое желудочно-кишечное
кровотечение может быть выявлено только
на основании лабораторных признаков —
анемии и положительной реакции кала
на скрытую кровь.
Диагностика
желудочно-кишечного кровотечения
Обследование
пациента с желудочно-кишечным кровотечением
начинают с тщательного выяснения
анамнеза, оценки характера рвотных масс
и испражнений, проведения пальцевого
ректального исследования. Обращают
внимание на окраску кожных покровов:
наличие на коже телеангиэктазий,
петехий и гематом может свидетельствовать
о геморрагическом диатезе; желтушность
кожи — о неблагополучии в гепатобилиарной
системе или варикозном расширении вен
пищевода. Пальпация живота проводится
осторожно, во избежание усиления
желудочно-кишечного кровотечения.
Из
лабораторных показателей проводится
подсчет эритроцитов, гемоглобина,
гематокритного числа, тромбоцитов;
исследованиекоагулограммы,
определение уровня креатинина,
мочевины, печеночных
проб.
В
зависимости от подозреваемого источника
геморрагии в диагностике желудочно-кишечных
кровотечений могут применяться различные
рентгенологические методы: рентгенография
пищевода, рентгенография
желудка, ирригоскопия, ангиография
мезентериальных сосудов, целиакография.
Наиболее
быстрым и точным методом обследования
ЖКТ является эндоскопия
(эзофагоскопия, гастроскопия, ФГДС, колоноскопия),
позволяющая обнаружить даже поверхностные
дефекты слизистой и непосредственный
источник желудочно-кишечного кровотечения.
Для
подтверждения желудочно-кишечного
кровотечения и выявления его точной
локализации используются радиоизотопные
исследования (сцинтиграфия ЖКТ с мечеными
эритроцитами, динамическая сцинтиграфия
пищевода и желудка, статическая
сцинтиграфия кишечника и др.), МСКТ
органов брюшной полости.
Желудочно-кишечные
кровотечения необходимо дифференцировать
от легочных и носоглоточных
кровотечений,
для чего используют рентгенологическое
и эндоскопическое обследование бронхов
и носоглотки.
Лечение
желудочно-кишечных кровотечений
Пациенты
с подозрением на желудочно-кишечное
кровотечение подлежат немедленной
госпитализации в хирургическое отделение.
После уточнения локализации, причин и
интенсивности кровотечения определяется
лечебная тактика.
При
массивной кровопотере проводится
гемотрансфузионная, инфузионная и
гемостатическая терапия. Консервативная
тактика при желудочно-кишечном
кровотечении является обоснованной в
случае геморрагии, развившейся на почве
нарушения гемостаза; наличия тяжелых
интеркуррентных заболеваний (сердечной
недостаточности, пороков
сердца и
др.), неоперабельных раковых процессов,
тяжелого лейкоза.
При
кровотечении из варикозно расширенных
вен пищевода может проводиться
его эндоскопическая
остановка путем
лигирования или склерозирования
измененных сосудов. По показаниям
прибегают к эндоскопической остановке
гастродуоденального кровотечения,
колоноскопии с электрокоагуляцией или
обкалыванием кровоточащих сосудов.
В
ряде случаев требуется хирургическая
остановка желудочно-кишечного
кровотечения. Так, при язве желудка
производится прошивание кровоточащего
дефекта или экономная резекция
желудка.
При язве 12-перстной кишки, осложненной
кровотечением,прошивание
язвы дополняют стволовой
ваготомией и пилоропластикой либо
антрумэктомией. Если кровотечение
вызвано неспецифическим язвенным
колитом, производят субтотальную резекцию
толстой кишки с
наложением илео- и сигмостомы.
Прогноз
при желудочно-кишечных кровотечениях
зависит от причин, степени кровопотери
и общесоматического фона (возраста
пациента, сопутствующих заболеваний).
Риск неблагоприятного исхода всегда
крайне высок.
Легочное
кровотечение –
опасное осложнение различных заболеваний
органов дыхания, сопровождающееся
истечением крови из бронхиальных или
легочных сосудов и ее выделением через
воздухоносные пути. Легочное кровотечение
проявляется кашлем с выделением жидкой
алой крови или сгустков, слабостью,
головокружением, гипотонией, обморочным
состоянием. С диагностической целью
при легочном кровотечении проводится
рентгенография легких, томография,
бронхоскопия, бронхография,
ангиопульмонография, селективная
ангиография бронхиальных артерий.
Остановка легочного кровотечения может
включать проведение консервативной
гемостатической терапии, эндоскопический
гемостаз, эндоваскулярную эмболизацию
бронхиальных артерий. В дальнейшем для
устранения источника легочного
кровотечения, показано хирургическое
лечение с учетом этиологических и
патогенетических факторов.
Частая
встречаемость кровохарканья и легочного
кровотечения определяется полиэтиологичностью
данных состояний.
Первое
место в структуре причин легочного
кровотечения принадлежит туберкулезу
легких (свыше
60% наблюдений). Значительная роль в
этиологии легочных кровотечений
отводится неспецифическим и
гнойно-деструктивным заболеваниям
— бронхиту,
хронической
пневмонии, бронхоэктазам, пневмосклерозу, абсцессу и гангрене
легкого.
Нередко
причинами легочного кровотечения
выступают аденома
бронха, злокачественные
опухоли легких и
бронхов, паразитарные и грибковые
поражения (аскаридоз, эхинококкоз,
шистозоматоз, актиномикоз
легких), пневмокониозы (силикатоз,
силикоз). Легочные кровотечения могут
быть обусловлены неадекватным местным
гемостазом после эндоскопической
или трансторакальной
биопсии,
хирургического вмешательства на легких
и бронхах. К легочному кровотечению
могут приводить инородные
тела бронхов,
травмы грудной клетки (перелом
ребер и
др.)
Кроме
болезней органов дыхания, кровохарканье
и легочное кровотечение могут возникать
при заболеваниях сердца и сосудов: ТЭЛА,
митральном стенозе, аневризме
аорты, артериальной
гипертензии, атеросклеротическом
кардиосклерозе, инфаркте
миокарда.
К числу относительно редких причин легочного
кровотечения относятся легочный
эндометриоз, гранулематоз
Вегенера,
системный капиллярит (синдром Гудпасчера),
наследственная телеангиэктазия кожи
и слизистых оболочек (синдром Рендю-Ослера),
геморрагические диатезы и др. Легочное
кровотечение может быть обусловлено
нарушением свертываемости крови при
длительной и плохо контролируемой
терапии антикоагулянтами.
Факторами,
провоцирующими легочное кровотечение,
могут выступать физическая или
эмоциональная нагрузка, инфекции,
инсоляция, расстройства гемодинамики, легочная
гипертензия,
менструация (у женщин) и др.
Симптомы легочного кровотечения
Клиника
легочного кровотечения складывается
из симптомокомплекса, обусловленного
общей кровопотерей, наружным кровотечением
и легочно-сердечной
недостаточностью.
Началу
легочного кровотечения предшествует
появление сильного упорного кашля,
вначале сухого, а затем – с отделением
слизистой мокроты и алой крови или
откашливанием сгустков крови. Иногда
незадолго до легочного кровотечения в
горле возникает ощущение бульканья или
щекотания, чувство жжения в грудной
клетке на стороне поражения. В начальный
период легочного кровотечения отделяющаяся
кровь имеет ярко-красный цвет, позднее
становится более темной, ржаво-коричневой.
При обтурации бронха сгустком кро

