Анемия при хронических кровотечениях жкт
Специалистам / Практика / Практика (статья)
Статья |
17-09-2014, 22:10
|
 АнемияВ практике гастроэнтеролога анемический синдром встречается достаточно часто. При этом основными видами анемий у пациентов с патологией органов пищеварения являются железодефицитная и В12-фолиеводефицитная анемии. В патогенезе анемий при заболеваниях желудочно-кишечного тракта ведущими механизмами выступают хроническая кровопотеря и нарушение всасывания гемопоэтических факторов.
АнемияВ практике гастроэнтеролога анемический синдром встречается достаточно часто. При этом основными видами анемий у пациентов с патологией органов пищеварения являются железодефицитная и В12-фолиеводефицитная анемии. В патогенезе анемий при заболеваниях желудочно-кишечного тракта ведущими механизмами выступают хроническая кровопотеря и нарушение всасывания гемопоэтических факторов.
Железодефицитная анемия – наиболее частая форма анемий в гастроэнтерологии, и причиной ее развития являются кровотечения, нарушения всасывания железа, диетические ограничения. Ряд хронических заболеваний пищеварительной системы сопровождается развитием анемии различной степени тяжести. Анемия может являться первым признаком основного заболевания, в частности, опухолевого процесса пищевого канала, а также быть причиной снижения качества жизни пациентов.
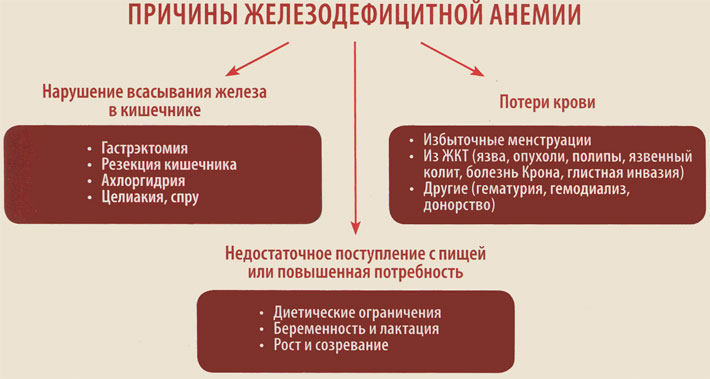
Выделяют три глобальные причины развития дефицита железа в организме:
- Недостаточное поступление с пищей или повышенная потребность.
- Нарушение всасывания железа в кишечнике.
- Хронические потери крови.
Заболевания желудочно-кишечного тракта являются одной из основных причин развития железодефицитной анемии, что обусловлено нарушением всасывания железа в кишечнике или его потерями вследствие эрозивно-язвенных, опухолевых или аутоиммунных воспалительных поражений слизистой оболочки кишечника.
Перечень заболеваний пищеварительного тракта, сопровождающихся развитием анемии, достаточно широк. Причиной железодефицитных состояний часто выступают болезни верхних отделов желудочно-кишечного тракта и толстой кишки.
Одной из важных причин развития железодефицитной анемии является нарушение процессов всасывания железа в двенадцатиперстной кишке и проксимальном отделе тощей кишки. Различные заболевания тонкой кишки, сопровождающиеся синдромом мальабсорбции (энтерит, амилоидоз, целиакея, идеопатическая стеаторея), а также оперативные вмешательства на желудке и тонкой кишке (состояние после тотальной гастроэктомии, субтотальной резекции желудка, ваготомии с гастроэктомией, резекция тонкой кишки) приводят к развитию дефицита железа.
Накапливаются данные о потенциальной связи инфекции H. pylory с железодефицитной анемией, которая может быть следствием скрытых кровотечений при эрозивном гастрите и язвенной болезни, нарушение всасывания железа при хеликобактерном атрофическом пангастрите, а также снижения содержания аскорбиновой кислоты в желудке и конкурентного захвата и утилизации железа самой бактерией. Таким образом, эрадикация H. pylory может стать еще одним подходом к лечению железодефицитной анемии в отсутствии других явных ее причин.
Этиологическим фактором анемии может стать прием нестероидных противовоспалительных препаратов (НПВП). Врачам хорошо известна возможность как массивных, так и скрытых кровотечений из эрозий и язв желудка и двенадцатиперстной кишки при НПВП-гастропатии. Однако, железодефицитная анемия может быть следствием НПВП-энтеропатии, другими клиническими проявлениями которой могут служить гипоальбуминемия, мальабсорбция и наличие измененной крови в кале.
Причиной нарушения всасывания гемопоэтических факторов являются и заболевания тонкой кишки. К ним можно отнести целиакию (половина пациентов с неясной этиологией железодефицитной анемии, резистентной к терапии препаратами железа), резекцию участка тонкой кишки, синдром избыточного бактериального роста в тонкой кишке, диабетическую энетропатию, амилоидоз, склеродермию, болезнь Уиппла, туберкулез, лимфому тонкой кишки, тропическое спру, паразитарные заболевания (лямблиоз) и гельминтозы (дифиллоботриоз).
Воспалительные заболевания кишечника, прежде всего, неспецифический язвенный колит и болезнь Крона, часто сопровождаются развитием анемии. Ведущими механизмами при этом выступают кровопотеря у пациентов с язвенным колитом и болезнью Крона, а также мальабсорбция при вовлечении в процесс тощей и подвздошной кишки при болезни Крона.
Ведущей причиной анемии при патологии нижних отделов желудочно-кишечного тракта, особенно у пациентов старше 50 лет, служит колоректальный рак. Хроническая кровопотеря наблюдается при полипах толстой кишки, дивертикулезе, ишемическом колите, геморрое и анальных трещинах.
Анемический синдром часто делает необходимым тщательное обследование желудочно-кишечного тракта. Для уточнения вида анемии проводят исследования общего и биохимического анализа крови.
Среди причин железодефицитной анемии (почти 30-50% всех случаев) прежде всего рассматривают острые или хронические кровопотери из желудочно-кишечного тракта.
Причины железодефицитной анемии
Как показали результаты открытого мультицентрового исследования, проведенного в Украине в 2008 году и базировавшиеся на анализе 1299 историй болезней больных железодефицитной анемией, основной причиной развития были эрозивно-язвенные поражения пищевого канала (44,58%) и заболевания, сопровождающиеся синдромом мальабсорбции. Циррозы печени являлись причиной железодефицитной анемии в 10,39% случаев, воспалительные заболевания кишечника – 4,54% больных.
Диагностируется железодефицитная анемия у больных с гастроэнтерологическими заболеваниями по совокупности анамнестических данных (указания на оперативные вмешательства на желудке или кишечнике, прием нестероидных или гормональных противовоспалительных препаратов, антикоагулянтов и антиагрегантов, язвенный анамнез, наличие хронических заболеваний печени и воспалительных заболеваний кишечника и т.д.), клинических проявлений (наличие специфического сидеропенического синдрома, проявляющегося сухостью и истончением кожи, ангулярный хейлит, дисфагия, ломкость ногтей, их поперечная исчерченность, вогнутость ногтевой пластинки, извращение вкуса и обоняния, симптом «голубых склер», мышечная слабость) и лабораторных показателей.
Диагностика анемии основывается, главным образом, на данных лабораторных исследований, в первую очередь – на результатах клинического исследования крови с определением концентрации гемоглобина.
Верхние отделы желудочно-кишечного тракта | Нижние отделы желудочно-кишечного такта | Весь желудочно-кишечный тракт |
— Язва желудка | — Аденома толстой кишки | — Болезнь Крона |
Согласно рекомендациям ВОЗ, критерием анемии является снижение концентрации гемоглобина до уровня 120 г/л для женщин (во время беременности – менее 110 г/л), для мужчин – менее 130 г/л. По степени тяжести различают анемию легкую (уровень гемоглобина крови 90-110 г/л), средней тяжести (гемоглобин – 70-89 г/л) и тяжелую (гемоглобин менее 70 г/л).
В лабораторной диагностике железодефицитной анемии основное практическое значение имеют три показателя: сывороточные концентрации железа, ферритина и общая железосвязывающая способность сыворотки (ОЖСС). ОЖСС – это общее количество железа, которое может связаться с трансферином. В норме сывороточная концентрация железа составляет 12-30 мкМоль/л (50-150мкг%), а ОЖСС – 30-85 мкМоль/л (300-360 мкг%).
Важное значение в лечении железодефицитной анемии имеет место устранение причин ее развития (оперативное лечение опухоли желудка, кишечника, лечение энтерита, коррекция алиментарной недостаточности и др.), а также возмещение дефицита железа в крови и тканях и достижение полной клинико-гематологической ремиссии. В ряде случаев радикальное устранение причины железодефицитной анемии невозможно, и тогда основное значение приобретает патогенетическая терапия железосодержащими лекарственными препаратами.
В качестве заместительной терапии при железодефицитной анемии используют препараты железа.
Терапия железодефицитной анемии при заболеваниях желудочно-кишечного тракта проводится преимущественно препаратами железа для перорального приема, за исключением случаев тяжелой мальабсорбции и состояний после резекции тонкой кишки.
Рекомендуемая ВОЗ оптимальная доза составляет 120 мг элементарного железа в сутки. Более высокие дозы не увеличивают эффективность, однако могут вызвать диспепсические явления вследствие раздражения желудочно-кишечного тракта. Лечение препаратами железа должно быть длительным.
Суточная доза для профилактики анемии и лечения легкой формы заболевания составляет 50-60 мг Fe2+, а для лечения выраженной анемии – 100-120 мг Fe2+.
При выборе препаратов железа необходимо учитывать и их состав.
В настоящее время существуют препараты двухвалентного и трехвалентного железа. По мнению специалистов, наибольшей биодоступностью обладает двухвалентная форма железа, именно поэтому старт терапии начинают с препаратов этой группы. Согласно проведенным клиническим исследованиям, терапия препаратами двухвалентного железа позволяет за более короткий временной интервал нормализовать показатели красной крови.
Таким образом, анемический синдром достаточно часто является «маской» многих распространенных и тяжелых заболеваний желудочно-кишечного тракта. Ключевыми моментами диагностики являются определение вида и причины развития анемии, а залогом успешного лечения служат своевременная терапия основного заболевания и правильная патогенетическая терапия с восполнением дефицита железа.
Источник
Хронические кровотечения, которые могут протекать без явных признаков выделения крови и получили название «скрытых» ЖКК, в отличие от острых кровотечений вызывают совсем другие патогенетические изменения в организме, которые со временем проявляются признаками железодефицитной анемии. Такие кровотечения обычно не вызывают нарушений геодинамики, но постепенно ведут к дефициту железа в организме. Потеря 10 мл крови равнозначна уменьшению запасов Fe в организме на 5 мг.
При нормальном питании за сутки человек усваивает из рациона 1,5-2,5 мг железа. Столько же он его теряет (мужчины — 1 мг/сутки, женщины — 2 мг/сутки) за счет шелушения эпителия кожи, слизистых оболочек, волос, ногтей и мочи, а у женщин еще и в результате mensis. Достаточный уровень Fe в организме поддерживается благодаря его круговороту (рис. 10) и экономному использованию.
Циркулируя в сыворотке крови на достаточно постоянном уровне (мужчины 8,95-28,64 мкмоль/л, а женщин — 7,16-26,85 мкмоль/л) железо в основном тратится на построение гемоглобина, который через 4 месяца разрушается и опять идет в обращение. Таким образом, атом Fe в организме сохраняется свыше 10 лет.
Потеря его при анемиях возобновляется слишком медленно (от 0,5 до 2,0 лет), в связи с ограниченным всасыванием в кишечнике, а введение повышенного количества препаратов железа непосредственно в кровь может вызывать тяжелые последствия в виде сидероза с необратимыми изменениями в печени, сердце, почках, одновременно с проявлениями токсикоза.
Основная масса железа в организме (70%) находится в составе гемоглобина, 15-25% связано с ферритином, который считается основным резервным запасом Fe. Остальные (8%) приходятся на миоглобин, железосодержащие ферменты (цитохромы, оксидазы и другие) и некоторые белки.

Рис. 10 Обращение железа в организме здорового человека
Ферритин, который является комплексом железа с белком апофоретином находится в клетках печенки, селезенке, костном мозге и ретикулоцитах, то есть в тех органах, где наиболее интенсивно протекают процессы синтеза, дозревания и деградации эритроцитов. Его растворимая внеклеточная форма плазменный ферритин, как почтальон, выполняет роль переносчика железа от ретикулоэндотелиальной системы к гепатоцитам, где синтезируется гемоглобин.
Концентрация ферритина в плазме четко коррелирует как с резервными запасами Fe, так и общим количеством его в организме. Таким образом, концентрация ферритина в крови снижается при уменьшении железа в организме и повышается соответственно с увеличением его в организме, превышая 400-500 нг/мл (в норме у мужчин — 20-350, а у женщин 10-150 нг/мл) а при выраженном гемохроматозе может достигать даже 10 000 нг/мл.
При кровопотере, когда возникает отрицательный баланс железа (рис. 11), потребности эритропоэза покрываются сначала за счет ферритина. Это сохраняет процесс эритропоэза, но вызывает сидеропению, то есть не хватает обеспечения железом образования миоглобина и других железосодержащих белков, включая ферменты (оксидазы, супероксидисмутазы, каталазы, цитохромы), что проявляется соответствующими метаболическими изменениями. Эти изменения можно считать начальной стадией в патогенезе железодефицитной анемии, которая возникла, в частности, в результате хронического ЖКК [С.М. Гайдукова, С.В. Видиборец, 2001].

Рис. 11 Патогенез хронического кровотечения
Если кровотечение продолжается, то наступает вторая стадия развития железодефицита, которая обусловлена отсутствием или значительным снижением железа в депо и также низким содержанием его в плазме. Это еще больше усиливает сидеропению, но ткани обеспечиваются кислородом удовлетворительно, потому что показатели гемоглобина и количества эритроцитов в периферийной крови остаются в норме. Следующая стадия развития железодефицита проявляется железодефицитной микроцитарной анемией и метаболическими, а также атрофическими изменениями в разных органах, особенно в головном мозгу, сердце, печени, в результате кислородного голодания тканей.
Таким образом, патогенез изменений, которые развертываются в организме при хроническом кровотечении, зависит в первую очередь от количества потерянного организмом железа, а затем в результате постепенного уменьшения гемоглобина дополняются изменениями вызванными нарушениями транспорта кислорода во все органы, где возникают разнообразные метаболические нарушения.
Степанов Ю.В., Залевский В.И., Косинский А.В.
Опубликовал Константин Моканов
Источник


